Амбулаторный этап при бронхиальной астме

Лечение бронхиальной астмы на амбулаторном этапе — важная проблема
современной медицины
В конце января в поликлинике № 2 г. Винницы прошла врачебная конференция,
посвященная клинике, диагностике и лечению бронхиальной астмы на амбулаторном
этапе. Актуальность этой проблемы для врачей амбулаторно-поликлинического звена
несомненна. Эпидемиологические исследования последних лет свидетельствуют, что
от 4% до 10% населения планеты страдают бронхиальной астмой различной степени выраженности.
В детской популяции этот показатель повышается до 10-15%. У 3 из 5 больных
бронхиальной астмой диагноз устанавливают на поздних стадиях болезни. Так что же
следует понимать под термином «бронхиальная астма»?
По определению экспертов ВОЗ бронхиальная астма это «хроническое
заболевание, основой которого является воспалительный процесс в дыхательных
путях с участием разнообразных клеточных элементов, включая тучные клетки,
эозинофилы и Т-лимфоциты. У предрасположенных лиц этот процесс приводит
к развитию генерализованной бронхиальной обструкции различной степени выраженности,
полностью или частично обратимой спонтанно или под влиянием лечения. Воспалительный
процесс вызывает также содружественное усиление ответа дыхательных путей в виде
бронхиальной обструкции на различные внешние и внутренние стимулы».
Постановка диагноза БА базируется на анализе следующих данных:
- жалоб, клинических симптомов и анамнеза заболевания;
- результатов физикального обследования;
- данных исследования функции внешнего дыхания;
- эозинофилии мокроты и/или бронхиального секрета (обязательный признак) и эозинофилии
крови (дополнительный признак); - аллергологического статуса.
Подходы к лечению больных БА определяются тяжестью заболевания и стадией
болезни.
Степень тяжести БА устанавливается в соответствии с положениями, определенными
Глобальной инициативой по профилактике и лечению БА (СВ1А, 1998, 2002 гг.),
и базируется на следующих показателях:
- количество ночных симптомов в месяц, неделю, сутки;
- количество дневных симптомов в неделю, день;
- выраженность нарушений физической активности и сна;
- объем форсированного выдоха за 1 с (ОФВ1) и пиковая скорость выдоха
(ПСВ), процентное соотношение с должными величинами или наилучшими значениями
больного; - суточные колебания величин ПСВ и ОФВ1.
Говоря о медикаментозном лечении бронхиальной астмы, следует отметить,
что применяемые лекарственные препараты во многих отечественных и зарубежных
научных публикациях, как правило, подразделяют на две группы: препараты для оказания
экстренной помощи и препараты для длительного лечения. К препаратам,
которые используются по потребности и для купирования обострений, относят:
- β2-агонисты короткого действия (сальбутамол,
фенотерол, тербуталин). Они вызывают расслабление гладкой мускулатуры бронхов,
усиление мукоцилиарного клиренса, снижение сосудистой проницаемости. Предпочтительным
способом введения этих препаратов является ингаляционный. Для этого β2-агонисты
выпускаются в виде дозированных аэрозолей, сухой пудры и растворов. - Антихолинергические препараты (ипратропиум бромид). Это менее мощные бронходилататоры,
чем β2-агонисты и, как правило, с более поздним
началом действия. Следует отметить, что ипратропиум бромид усиливает действие β2-агонистов
при их совместном применении. Способ введения ингаляционный. - Системные глюкокортикостероиды (преднизолон, метилпреднизолон, триамцинолон,
дексаметазон, бетаметазон). Способ введения парентеральный или пероральный. Предпочтение
отдается пероральной терапии. В зависимости от тяжести обострения могут быть
назначены коротким курсом даже при легком интермиттирующем течении БА. - Теофиллины короткого действия бронходилататоры, которые в целом
менее эффективны, чем ингаляционные β2-агонисты.
Обладают значительными побочными действиями, которых можно избежать, правильно
дозируя препарат и проводя мониторинг концентрации препарата в плазме
крови.
К препаратам базисной терапии относятся:
- Ингаляционные кортикостероиды (беклометазон дипропионат, будесонид, флунизолид,
флутиказона пропионат, триамцинолона ацетонид). Их применяют как противовоспалительные
средства в течение длительного времени для контроля течения БА. Дозы определяют
степенью тяжести БА. При лечении высокими дозами аэрозольных ингаляционных кортикостероидов
рекомендуется использовать спейсер, что способствует более эффективному контролю
астмы и снижает некоторые побочные эффекты. После проведения ингаляции рекомендуется
полоскание полости рта, что способствует большей безопасности терапии. - Кромогликат натрия и недокромил натрия мембраностабилизирующие
препараты для длительного контроля бронхиальной астмы. Эффективны в предотвращении
бронхоспазма, спровоцированного аллергенами, физической нагрузкой и холодным
воздухом. Применение этого класса препаратов наиболее оправдано при легком течении
БА; при недостаточном контроле следует усилить терапию (назначение стандартных
доз ингаляционных глюкокортикоидов). - β2-агонисты длительного действия (сальметерол,
формотерол, сальбутамол длительного действия). Способ применения пероральный и ингаляционный.
Наиболее эффективны при ночных приступах удушья. Применяют в сочетании с противовоспалительными
противоастматическими препаратами. β2-агонисты длительного
действия (сальметерол, формотерол, сальбутамол гемисукцинат) широко используются
в терапии БА. Препараты применяются как перорально, так и ингаляционно.
Однако в пульмонологической практике наиболее распространенным и эффективным
является ингаляционный путь доставки препарата. Преимущество ингаляционных форм
обусловлено быстротой развития максимального эффекта, местным характером действия,
отсутствием выраженного влияния на внутренние органы при использовании в терапевтических
дозах. β2-агонисты длительного действия эффективны
также для профилактики ночных симптомов БА. Эти препараты применяют в сочетании
с противовоспалительными противоастматическими средствами. - Теофиллины пролонгированного действия. Способ применения пероральный: благодаря
пролонгированному действию уменьшают частоту ночных приступов, замедляют раннюю
и позднюю фазу астматического ответа на воздействие аллергена. Применение
теофиллинов может вызвать серьезные осложнения, особенно у пожилых больных
и при наличии сопутствующей сердечно-сосудистой патологии. Необходимо мониторировать
содержание теофиллинов в плазме. Теофиллины короткого действия (эуфиллин)
не следует назначать парентерально, если больной получает пролонгированные теофиллины. - Антагонисты лейкотриеновых рецепторов (зафирлукаст, монтелукаст) новая
группа противовоспалительных противоастматических препаратов. Способ применения
пероральный. Препараты улучшают функцию внешнего дыхания, уменьшают потребность
в β2-агонистах короткого действия, эффективны
в предотвращении бронхоспазма, спровоцированного аллергенами, физической нагрузкой.
Наблюдается аддитивный эффект при сочетании с ингаляционными кортикостероидами.
Эффективны при аспириновой БА. - Системные глюкокортикостероиды при тяжелом течении БА следует назначать в минимальных
дозах или, если возможно, через день, на фоне высоких доз ингаляционных глюкокортикоидов.
Следует избегать назначения пролонгированных парентеральных стероидов для длительной
терапии БА. - Комбинированные препараты (ингаляционный глюкокортикостероид + β2-агонист
пролонгированного действия). В ряде исследований последних лет было показано,
что комбинация «ингаляционный глюкокортикоид + β2-агонист
длительного действия» более эффективна, чем удвоение дозы ингаляционных глюкокортикоидов,
и приводит к более значимому улучшению функции легких и лучшему
контролю над симптомами астмы.
В заключение аудитории был предложен метод оптимизации противоастматической
терапии, разработанный канд. мед. наук Княжеской Н. П. (кафедра пульмонологии ФУВ
РГМУ, г. Москва), который для удобства врачей-практиков представлен в виде
следующих блоков:
Блок 1. Первый визит пациента к врачу, оценка степени тяжести, определение
тактики ведения больного. Если состояние больного требует экстренной помощи, то
его следует госпитализировать. При первом визите точно установить степень тяжести
сложно, так как для этого необходимы показатели динамики ПСВ в течение недели
и выраженность клинических симптомов. Обязательно следует учитывать объем
проводимой терапии до первого визита к врачу. Продолжить терапию на период
мониторирования. При необходимости можно рекомендовать дополнительный прием β2-агонистов
короткого действия. Назначается вводный недельный период мониторирования, если
у больного предположительно астма легкой или средней степени тяжести, не требующая
экстренного назначения терапии в полном объеме. В противном случае необходимо
проводить адекватное лечение и мониторировать больного в течение 2 нед.
Пациент заполняет дневник клинических симптомов и измеряет ПСВ в вечерние
и утренние часы.
Блок 2. Определение степени тяжести астмы и выбор соответствующего
лечения. Проводится на основании классификации степеней тяжести бронхиальной астмы.
Предусматривает визит к врачу через 1 нед. после первого визита, если не назначена
терапия в полном объеме.
Блок 3. Двухнедельный период мониторирования на фоне проводимой терапии.
Пациент, как и во время вводного периода, заполняет дневник клинических симптомов
и измеряет ПСВ.
Блок 4. Оценка эффективности терапии. Визит через 2 нед. на фоне проводимой
терапии.
Ступень вверх: следует увеличить объем терапии, если не удается достичь контроля
астмы. Однако при этом надо учитывать, правильно ли больной принимает лекарства
соответствующей ступени и нет ли контакта с аллергенами или другими провоцирующими
факторами. Контроль считается неудовлетворительным, если у больного:
- эпизоды кашля, свистящего или затрудненного дыхания возникают более 3 раз
в неделю; - симптомы появляются ночью или в ранние утренние часы;
- увеличивается потребность в использовании бронходилататоров короткого
действия; - увеличивается разброс показателей ПСВ.
Ступень вниз: снижение поддерживающей терапии возможно, если астма остается
под контролем не менее 3 мес. Это помогает снизить риск побочного действия препаратов
и повышает восприимчивость больного к планируемому лечению. Уменьшать
терапию следует ступенчато, понижая или отменяя последнюю дозу или дополнительные
препараты. Необходимо наблюдать за симптомами, клиническими проявлениями и показателями
функции внешнего дыхания.
Таким образом, подводя итоги врачебной конференции, следует отметить, что она
носила ярко выраженный прикладной характер. Используя полученные знания, можно
будет воплотить в жизнь постулат о том, что у большинства больных
бронхиальной астмой может и должен быть достигнут контроль за течением болезни.
Ирина Палий
© Провизор 1998–2017
Источник

Бронхиальная астма входит в тройку самых распространенных заболеваний дыхательной системы человека. Болезнь отличается острым течением и яркой симптоматикой, способной доставить человеку немало неприятных минут. Даже преодоление кризиса не гарантирует полного восстановления организма ввиду интенсивного негативного воздействия на организм всех ее проявлений.
В результате этого функциональность отдельных органов и систем резко снижается. Поэтому реабилитация при бронхиальной астме является одним из важнейших этапов комплексной терапии, направленных на нейтрализацию любых признаков заболевания и поддержание функциональности организма.
Коротко о заболевании

Бронхиальная астма является одной из наиболее опасных болезней дыхательной системы человека, имеющей воспалительный характер и отличающейся хронической природой. Спровоцировать развитие заболевания может множество факторов, среди которых особое место занимают следующие:
- воздействие аллергенов;
- инфекционные провокаторы;
- механические воздействия и химические вещества;
- климатические условия;
- психологические перегрузки.
Эти факторы играют главенствующую роль в списке возможных причин возникновение и дальнейшего развития бронхиальной астмы. Каждый из них способен спровоцировать обострение и привести к стремительному ухудшению самочувствия. Главной особенностью болезни является острота и многообразие симптоматики, которая заключается в следующих проявлениях:
- кашель;
- одышка;
- чувство заложенности в грудной клетке;
- невозможность вдоха полной грудью;
- боль и сдавленность в районе грудной клетки;
- хрипы при вдохе-выдохе.
Все эти признаки носят комплексный характер и развиваются практически мгновенно в виде астматического приступа, имеющего тяжелые последствия вплоть до потери сознания. Кроме того, заболевание провоцирует изменения во многих органах и системах, сказываясь на их функциональности. Поэтому реабилитационные мероприятия при бронхиальной астме играют важную роль и направлены на восстановление полноценной работы организма.
Основные этапы и методы реабилитации при бронхиальной астме
Реабилитация больных с бронхиальной астмой заключается в применении комплексных восстановительных методик, задачей которых является нейтрализация и полное преодоление всех негативных последствий заболевания.
Также к целям профилактических мероприятий относится восстановление функций организма и недопущение рецидивных явлений. Для достижения этих целей используются следующие методы:
- специальная диета;
- медикаментозная реабилитация;
- лечебная физкультура;
- физиотерапия;
- укрепление иммунитета.
Помимо приведенных выше способов восстановления организма допустимо применение других методик. В зависимости от начального состояния и степени тяжести заболевания используют климатотерапию, коррекцию психоэмоционального состояния, расслабляющий массаж.
Диета
Реабилитация при астме включает в себя коррекцию рациона больного. Употребление определенных продуктов повышает риск развития аллергических реакций, что является одним из факторов возникновения астмы. Кроме того, употребление слишком жирной и высококалорийной пищи приводит к повышению нагрузки на желудочно-кишечный тракт, снижая общую устойчивость организма.
Специальная диета построена на принципах здорового питания с небольшими особенностями, обусловленными специфичностью заболевания. В целом коррекция рациона при астме имеет следующий вид:
- Дробное питание. Принимать пищу необходимо небольшими порциями через каждые 3-4 часа. Подобный шаг дает возможность не перегружать организм, систематически предоставляя ему необходимое количество калорий для полноценной работы.
- Исключение пищи, создающей аллергенную нагрузку на организм. Перечень подобных продуктов достаточно обширен. Однако ограничивать необходимо употребление только тех, которые представляют опасность в конкретном случае. Выявить определенный вид опасных аллергенов можно путем проведения специальных анализов.
- Ограничение употребления вредных продуктов. Консервы, жирные, чрезмерно соленые и жареные блюда, снеки, алкогольные напитки, майонезы и острые соусы — употребление подобной пищи оказывает серьезную нагрузку на организм, поэтому ее необходимо избегать.
- Употреблять меньше продуктов, содержащих простые углеводы (хлеб, выпечка, макароны) и насыщенные жирные кислоты (свинина, сало, сливочное масло). Именно эти вещества перевариваются наиболее тяжело, а их часть откладывается в виде жировых отложений.
- Ежедневно употреблять 1,5-2 литра чистой негазированной воды. Она участвует во всех физиологических процессах организма, обновляя клетки и выводя из них продукты метаболизма.
- Использовать в пищу больше зелени, свежих фруктов и ягод (только тех видов, которые не находятся под запретом). Их употребление дает возможность организму получить необходимые минеральные вещества и витамины, которые отсутствуют в другой пище.
Правильное питание является залогом успешного преодоления кризиса и скорейшего восстановления всех систем, функциональность которых была нарушена в результате астматических атак.
Медикаментозная реабилитация

Использование медикаментов является неотъемлемой частью комплексного лечения бронхиальной астмы. Их действие направлено на уменьшение воспалительных изменений в тканях и нейтрализацию спазма, возникающего в бронхах в моменты приступа.
В зависимости от степени тяжести заболевания и основных факторов, способствующих его развитию, проводится подбор составляющих терапии. Медикаментозное воздействие может включать использование следующих препаратов:
- бронхолитики;
- муколитики;
- антибактериальные препараты;
- антигистаминные средства;
- седативные препараты;
- кортикостероиды.
Применение каждого из этих средств направлено на достижение конкретного результата. Бронхолитики применяются для уменьшения спазма и расширения просвета в бронхах. Муколитики способствуют отхождению и выведению мокроты из дыхательных путей. Антибактериальные средства призваны уменьшить воспаление и предотвратить развитие инфекции.
Противоаллергические средства блокируют иммунный ответ организма на аллергены. Седативные препараты используются при коррекции психоэмоционального фона. Кортикостероиды применяются для снятия воспаления, уменьшения отека бронхов.
Важно! Выбор конкретных методик лечения и основных их составляющих является прерогативой лечащего врача. Именно он на основании имеющейся клинической картины и результатов исследований подбирает наиболее безопасную, но в то же время действенную терапию. При этом самолечение и бесконтрольное применение медикаментозных препаратов категорически запрещено.
ЛФК
Лечебная физкультура занимает значимое место в реабилитации при бронхиальной астме, поскольку способствует развитию дыхательных мышц, укреплению ткани легких, выведению секрета из бронхов. Однако далеко не все виды физических упражнений допустимы, поскольку чрезмерные нагрузки способны привести к прямо противоположному результату и спровоцировать приступ.
Поэтому к проведению ЛФК необходимо подходить с умом и не переусердствовать. При правильном проведении всех упражнений лечебная физкультура дает возможность добиться следующих результатов:
- укрепить диафрагму;
- расслабить нервную систему;
- повысить уровень выносливости организма;
- улучшить кровоснабжение тканей и мышц;
- увеличить скорость обменных процессов.
Одной из наиболее действенных методик лечебной физкультуры является дыхательная гимнастика. Использование подобных упражнений позволяет укрепить мышцы грудной клетки (в частности диафрагмы), а также способствует очистке бронхов от скопившейся в них мокроты.
Физиотерапия

Физиотерапия является одним из способов реабилитации, призванных ускорить восстановление функций дыхательной системы. Дополнительной задачей физиопроцедур является снижение уровня воспалительных процессов, отечности тканей и увеличение скорости отхождения мокроты. Для достижения этих целей используется множество методик, но самым эффективными считаются следующие:
- массаж;
- электрофорез;
- кардиотоническое воздействие;
- климатотерапия;
- волновое влияние.
Все эти методики занимают значимое место в структуре реабилитационных процедур и успешно используются для нейтрализации последствий астмы. Однако наиболее популярным и действенным методом физиотерапевтического воздействия является массаж.
Именно он позволяет существенно сократить время восстановления за счет улучшения циркуляции крови в тканях. Кроме того, простукивания и растирания позволяют увеличить скорость отхождения мокроты, уменьшить негативные последствия заболевания для органов дыхания.
Укрепление иммунитета

В большинстве случаев развитие астмы является следствием иммунного ответа организма на тот или иной раздражитель. В результате сбоя в работе защитных систем возникает конфликт, который выражается в виде астматических проявлений.
Исходя из этого, укрепление иммунитета является необходимой частью реабилитационных процедур, призванной восстановить баланс в организме. Для улучшения общего физического состояния используются следующие средства:
- прогулки на свежем воздухе;
- умеренное закаливание;
- занятия физкультурой;
- увеличение двигательной активности;
- правильное питание;
- отказ от вредных привычек.
Соблюдение каждого из этих пунктов позволяет не только ускорить реабилитационный период, но и существенно укрепить организм. В результате систематического применения подобных методик на практике повышается выносливость, укрепляются все вид мышц, улучшается функционирование дыхательной системы. Глубина вдоха увеличивается, мышцы диафрагмы становятся крепче, что само по себе приводит к ускоренному отхождению мокроты и снижению риска развития приступа.
Порядок принятия реабилитационных мер

Реабилитационные мероприятия являются комплексными и состоят из нескольких равнозначных направлений. При этом их структура и составляющие определяются исключительно лечащим врачом, который сможет скомпоновать их оптимально и без риска для здоровья пациента. Порядок выполнения мероприятий имеет следующий вид:
- В месте постоянного нахождения больного устранить все виды аллергенов.
- Исключить воздействие эмоциональных и психологических раздражителей.
- Постепенно, чтобы не вызвать состояние стресса, перейти на необходимую диету, убрав из рациона запрещенные продукты и сбалансировав его.
- После привыкания к новому рациону в течение 1-2 недель ввести в распорядок дня упражнения ЛФК.
- Спустя 1-2 недели добавить другие методы реабилитации, такие как массаж, климатотерапия или электрофорез.
- Добавить дыхательные упражнения, а также следить за вдохом-выдохом во время занятия любыми видами гимнастики.
Используя подобную структуру занятий, минимизировать последствия астмы для организма не составит большого труда. При введении новых упражнений и методик необходимо делать небольшой перерыв, чтобы дать организму привыкнуть к новым условиям и не спровоцировать развитие обострения.
Особенности реабилитации детей с астмой (общая информация)
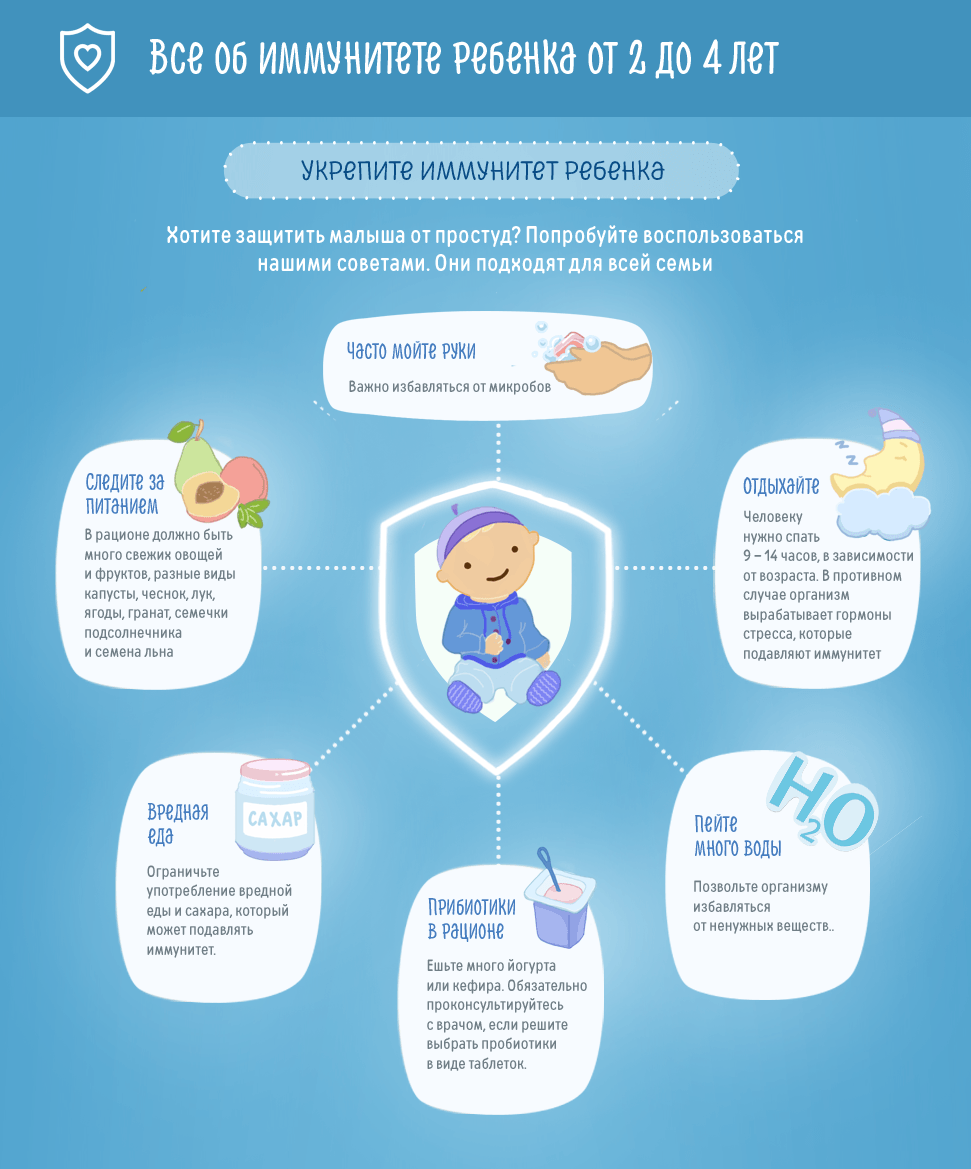
Реабилитация детей с бронхиальной астмой является важной частью комплексной терапии, поскольку организм ребенка способен перебороть болезнь. Благодаря возрастным особенностям поврежденные структуры быстро регенерируются, что дает возможность говорить о полноценном выздоровлении.
Единственной проблемой в лечении и реабилитации детей является несформированность иммунной системы. Нередко из-за неустойчивости защитных систем возникают рецидивные явления или развиваются новые аллергические реакции. Поэтому большая часть восстановительных процедур требует от родителей малыша полной самоотдачи.
Зарядка, массаж, прием медикаментов или физиопроцедуры должны проводиться под контролем взрослых и с их участием. Постоянное выполнение процедур и моральная поддержка ребенка дают возможность не только победить астму гораздо быстрее, но и полностью восстановить организм.
Общие правила реабилитации

Проведение реабилитации при бронхиальной астме включает несколько правил, следование которым позволяет нейтрализовать ее негативные последствия быстрее. Выглядят они следующим образом:
- соблюдение постоянной диеты;
- непрерывность лечения, даже в том случае, если симптомы болезни полностью исчезли;
- отказ от вредных привычек, способствующих угнетению защитных сил организма;
- соблюдение сроков и дозировок при приеме медикаментов.
Выполнение этих простых правил позволяет существенно ускорить восстановление и дает возможность практически полностью исключить развитие обострений. Астма является серьезной болезнью, избавиться от которой не так уж и просто, а ее последствия будут напоминать о себе еще достаточно долго. Однако при своевременном лечении и качественной реабилитации победить ее возможно, как и полностью восстановить организм.
Источник


