Астма это врожденное или приобретенное заболевание

Если симптомы астмы появляются и диагностируются у взрослых старше 20 лет, такую астму называют приобретенной. Примерно половина взрослых, больных астмой, страдают также от аллергии. В некоторых случаях, приобретенная астма может быть результатом контакта с различными химическими веществами на рабочем месте (профессиональная астма, симптомы астмы появляются внезапно).
Что такое астма?
Астма – легочная дисфункция, характеризующаяся появлением и исчезновением симптомов. В проводящих воздух путях при этом происходит следующее:
- отек или воспаление слизистой
- секреция большого количества слизи, гуще, чем обычно
- сужение просвета в связи с сокращением гладкой мускулатуры бронхов
К симптомам астмы относятся:
- Одышка
- Частый кашель, особенно по ночам
- Свистящее дыхание (звук, похожий на свист при вдохе и выдохе)
- Затруднение дыхания
- Стеснение в груди
Что такое приобретенная астма?
Когда диагноз ставится пациенту старше 20 лет, говорят о приобретенной астме.
Среди тех, кто находится в группе риска заболевания:
- Женщины, подверженные гормональным сдвигам, в частности, беременные или женщины во время менопаузы
- Женщины, принимающие эстроген после менопаузы в течение 10 лет и более
- Люди, переболевшие определенными вирусными инфекциями, например простудой или гриппом
- Люди, страдающие от аллергии (в особенности, на кошек)
- Люди, подверженные вредному воздействию химических веществ в окружающей среде, например, табачного дыма, пыли, плесени и т.д. Раздражители, вызывающие симптомы астмы, называют пусковыми факторами астмы (триггерами). Астма, вызванная раздражителями на рабочем месте, называется профессиональной астмой.
В чем разница между врожденной и приобретенной астмой?
У взрослых вместимость (емкость) легких (объем воздуха, который вы способны вдохнуть и с силой выдохнуть за одну секунду) с годами снижается в связи с изменениями в мышечной системе и снижением эластичности грудной стенки. Сниженная емкость легких – причина, по которой доктора часто пропускают приобретенную астму.
Как ставят диагноз приобретенная астма
Что может сделать врач, чтобы поставить диагноз?
1. Прослушать легкие и изучить историю болезни.
2. Провести тест на функцию легких, используя устройство, называемое спирометр – показывает, какое количество воздуха вы способны выдохнуть после однократного глубокого вдоха. Устройство измеряет так же, как быстро вы можете «опустошить» легкие. Возможно, врач попросит вас за некоторое время до и после теста вдохнуть бронхорасширяющее короткого действия (препарат, раскрывающий просвет бронхов в связи с расслаблением гладкой мускулатуры, это также способствует очищению легких от слизи).
3. Провести провокационную пробу с метахолином. Эту пробу целесообразно проводить, если по вашим симптомам и результатам спирометрии нельзя достоверно диагностировать астму. При вдыхании метахолина у человека с астмой бронхи спазмируются и сужаются. Во время теста вдыхается большое количество метахолина до и после спирометрии. Если результат теста положительный, значит, у вас астма (если функция легких снижена минимум на 20%). Бронхорасширяющее всегда дают после теста, чтобы нивелировать отрицательный эффект метахолина.
4. Провести рентгенографию органов грудной клетки. Рентгенография – изображение структур тела, создаваемое при помощи низких доз радиации на специальной пленке или люминесцирующем экране. Рентгенография используется для диагностики многих заболеваний, начиная от бронхита, заканчивая переломом кости. Обзорная рентгенография позволит доктору просмотреть структуры грудной клетки – сердце, легкие, кости. Просмотрев на рентгеновском снимке легкие, врач может выявить изменения, не указывающие на астму, но с похожими симптомами. Как правило, у людей с астмой специфических изменений на рентгеновском снимке не обнаруживается.
Кто заболевает астмой?
Любой человек может заболеть астмой в любом возрасте. Больше других подвержены риску следующие группы лиц:
- С наследственным анамнезом по астме
- С наследственной предрасположенностью к аллергии
- Люди, в чьих семьях и в чьем окружении есть курильщики
- Городские жители
Как классифицируется астма?
Астма классифицируется в 4 категории, в зависимости от частоты возникновения симптомов и данных объективного обследования (пикфлуометрии и/или спирометрии): легкая перемежающаяся, легкая постоянная, умеренная постоянная, тяжелая постоянная. Врач определит тяжесть течения астмы и способы ее контроля, базируясь на данных теста на функцию легких и частоте появления у вас симптомов. Важно помнить, что симптомы астмы могут варьировать, переходя из категории в категорию.
Легкая перемежающаяся астма
- Симптомы возникают реже, чем 3 раза в неделю, а ночные – реже двух раз в месяц.
- Данные теста на функцию легких на 80% выше прогнозируемых значений. Прогноз строится в зависимости от возраста, пола и веса. У человека с астмой прогнозируемая цифра может быть заменена его индивидуальным наилучшим результатом для сравнения.
- Нет необходимости в препаратах для постоянного контроля.
Легкая постоянная астма
- Симптомы возникают от трех до шести раз в неделю.
- Данные теста на функцию легких на 80% выше прогнозируемых значений.
- Ночные симптомы бывают 3-4 раза в месяц.
Умеренная постоянная астма
- Симптомы появляются каждый день.
- Ночные симптомы появляются чаще пяти раз в месяц.
- Симптомы астмы влияют на активность, бывают чаще двух раз в неделю и могут сохраняться до нескольких дней.
- Есть признаки снижения функции легких, показатели теста варьируют в пределах от 60% до 80%.
Тяжелая постоянная астма
- Симптомы появляются часто и длятся долго, ночные симптомы также частые.
- Активность ограничена.
- Результаты теста на функцию легких менее 60%.
Стратегия борьбы
Астму можно контролировать, но нельзя вылечить. В лечении астмы следует придерживаться определенных целей. Если вам не удается достичь их, значит, вы плохо контролируете свою астму. Вместе с лечащим врачом разработайте план, следуя которому вы сможете контролировать астму.
К поставленным целям относятся:
- Жить активной, нормальной жизнью, сохранять ежедневную активность без усилий.
- Предотвратить хронизацию или отягощение симптомов.
- Не пропускать работу (или занятия).
- Свести к минимуму обращения к врачу, вызовы скорой помощи, посещения больницы.
- Применять корректирующие препараты для контроля астмы с незначительным количеством или без побочных эффектов.
Правильное использование препаратов от астмы, назначенных врачом, а также максимальное ограничение контакта с пусковыми факторами и ежедневное мониторирование симптомов – основа эффективного контроля астмы. Есть два основных вида препаратов от астмы:
Противовоспалительные: Эта наиболее важная группа препаратов для большинства больных астмой. Противовоспалительные препараты, такие как вдыхаемые стероиды, уменьшают отек и повышенную секрецию слизи в бронхах. В результате снижается чувствительность и реактивность к раздражителям. Препараты следует принимать регулярно. Противовоспалительные сокращают симптомы, ведут к лучшей проводимости воздуха, снижают чувствительность бронхов, предотвращают их повреждения и сокращают эпизоды астмы. Они эффективны в контроле и профилактике астмы, если принимать их каждый день. Оральные стероиды применяют во время острого приступа, они повышают эффективность других препаратов и сокращают воспаление.
Бронхорасширяющие: Эти препараты расслабляют гладкую мускулатуру бронхов, благодаря чему просвет бронхов быстро раскрывается, пропуская больше воздуха в легкие и улучшая дыхание. При раскрытии проводящих путей, слизь легче продвигается и ее можно откашлять. Бронхорасширяющие короткого действия (бета-агонисты) уменьшают или останавливают симптомы астмы и очень эффективны во время острого приступа астмы. В пролонгированных формах, бета-агонисты могут быть эффективны в профилактике приступа астмы физического усилия.
Препараты от астмы применяются в виде аэрозолей (дозированные ингаляторы, ингаляторы в виде сухого порошка или небулайзеры), а также в виде таблеток или растворов для проглатывания. Если одновременно с этим вы принимаете другие препараты, нужно обсудить с врачом вероятность взаимодействия этих препаратов друг с другом и возможность отмены какого-то из них.
Мониторирование симптомов
Важная часть лечения – постоянное слежение за тем, как легкие справляются со своей функцией. Симптомы астмы контролируются с помощью пикфлоуметра. Результаты измерений могут послужить тревожным сигналом об изменениях в бронхах и могут быть признаком ухудшения астмы. Ежедневная пикфлоуметрия подскажет, когда следует принимать препараты, чтобы держать астму под контролем. Ваш доктор может использовать эту информацию для составления плана лечения.
План действий при астме
Основываясь на вашей истории болезни и на тяжести течения астмы, доктор разработает план действий при астме. Он будет содержать информацию о том, когда и как использовать препараты от астмы, меры при ухудшении состояния и меры, когда требуется неотложная помощь. Убедитесь, что вам все понятно в этом плане действий. Если после его прочтения у вас остались вопросы, обязательно задайте их.
Источник

Заболевания дыхательной системы широко распространены среди населения.
Одно из них – приобретенная астма. Ей подвержены люди различного возраста, пола и социального положения. Она бывает различной формы и тяжести течения, но в любом случае астма способна причинить вред жизни и здоровью пациента.
Как распознать болезнь, почему она возникает и какие методы борьбы с ней существуют, рассмотрим подробнее.
Что такое приобретенная астма

Приобретенная астма – неинфекционное хроническое воспаление дыхательных путей с поэтапным развитием и периодами обострений и ремиссий.
Заболевание характеризуется сверхчувствительностью бронхов, что под влиянием определенных условий приводит к спазмам гладкой мускулатуры и сужению их просвета. В результате происходит сокращение объема воздуха, поступающего в легкие, и отмечается скопление слизи на стенках бронхов, это провоцирует приступы удушья, одышки и кашля.
Врожденная форма астмы встречается у маленьких детей и проявляется с момента рождения. Болезнь развивается на фоне нарушения формирования органов дыхания, генетической предрасположенности или аллергии. Даже воздействие сигаретного дыма на женщину во время беременности является провокатором возникновения астмы у новорожденных.
Обе разновидности болезни имеют одинаковые клинические признаки и, соответственно, нуждаются в идентичном лечении.
Причины заболевания и факторы риска
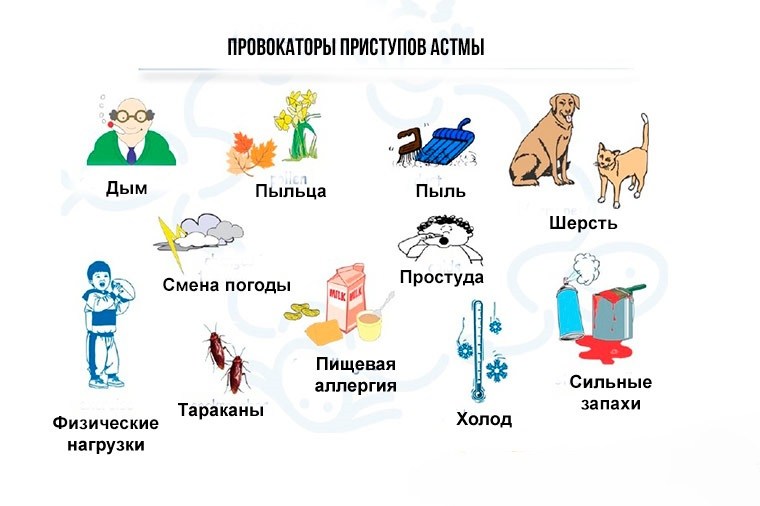
Патогенез (механизм развития и формирования) астмы до конца не изучен, но считается, что факторы, вызывающие приобретенную астму, могут быть внешними и внутренними.
В первом случае провокаторами заболевания являются аллергические реакции (повышенная чувствительность иммунной системы к различным раздражителям).
Аллергенами могут выступать:
- пыльца и пух растений;
- шерсть домашних питомцев;
- плесень и пыль;
- бытовая и строительная химия;
- лекарственные препараты;
- продукты питания.
Реакция организма может быть мгновенной или проявиться через некоторое время после воздействия.
Если у человека отмечается предрасположенность к аллергии, следует исключить влияние этих веществ, чтобы избежать осложнений.
Также причинами развития астмы являются:
- наследственная предрасположенность;
- пониженная температура окружающей среды;
- дисфункция вегетативной и центральной нервной системы;
- патология эндокринной системы;
- чрезмерная физическая активность.
Бронхиальная астма, сформировавшаяся под воздействием различных раздражителей, имеет сходные признаки и проявления.
В группу риска возникновения заболевания входят люди:
- связанные с химическими веществами в силу профессиональной деятельности;
- заядлые курильщики;
- перенесшие инфекционные заболевания дыхательных путей;
- живущие в местах с плохой экологической обстановкой;
- имеющие гормональные нарушения и слабый иммунитет.
- не обладающие устойчивостью к стрессам.
Негативную реакцию организма может вызвать один или сочетание нескольких факторов, которые необходимо выявить, чтобы предотвратить их последующее влияние.
Симптомы
Бронхиальная астма по своим симптомам напоминает другие болезни, поэтому люди обращаются к врачу, когда болезнь перешла в стадию, на которой справиться с ней полностью практически невозможно.
На начальном этапе развития приобретенная астма протекает незаметно и выявляется только на микроскопическом уровне. Следующий этап расценивается как предастматическое состояние и требует принятия срочных мер. В этот период у больного появляется внезапный кашель, насморк, возникают проблемы с дыханием.
Основными клиническими симптомами болезни являются:
- периодические приступы удушья:
- возникновение одышки:
- ощущение тяжести в грудной клетке;
- появление хрипов;
- затрудненное или учащенное дыхание;
- отхождение обильной мокроты;
- появление утреннего и ночного кашля.
Астма характеризуется отсутствием температуры, ухудшением общего самочувствия, головной болью.
По своей симптоматике она напоминает другие болезни, поэтому при возникновении одного или нескольких из перечисленных клинических признаков стоит обратиться за консультацией к врачу.
Диагностика
Для выявления болезни и правильной постановки диагноза необходимо проведение диагностических мероприятий, которые включают:
- опрос пациента;
- прослушивание дыхательных путей;
- проведение рентгенографии;
- лабораторные анализы крови;
- провокационные пробы на выявление аллергена;
- проведение теста с помощью спирографа – для функциональной оценки возможности легких (измерение объема вдыхаемого и выдыхаемого воздуха).
Проведенная диагностика покажет наличие или отсутствие астмы и степень ее тяжести, а также позволит назначить эффективное лечение, которое облегчит состояние больного.
Лечение

Бронхиальная астма — очень серьезное заболевание, поэтому все лекарственные препараты применяются строго по предписанию врача. Самолечение недопустимо, так как неправильное использование медикаментов может вызвать обострение болезни, усилить астматические приступы или привести к летальному исходу.
Полностью избавиться от заболевания невозможно, но можно контролировать течение бронхиальной астмы.
Для эффективности лечения необходимо устранить провоцирующие факторы, что поможет уменьшить частоту и интенсивность проявлений болезни.
Для лечения астмы используют:
- Бета-адреномиметики в форме аэрозолей двух видов: быстрого действия (применяют во время приступов, не чаще 4 раз в сутки) и длительного действия (для исключения спазма бронхов).
- В начальной фазе болезни приступы носят легкий характер (стремительно начинаются и так же быстро прекращаются). В этот период используют бронхорасширяющие препараты (3-4 раза в день, через равные промежутки времени). Они помогают уменьшить отек, снять спазм бронхов, исключить приступы удушья, нормализовать процесс выработки слизи.
- Ингаляционные глюкокортикостероиды принимают ежедневно продолжительное время. Они снимают воспаление, оказывают противоаллергическое и иммунодепрессивное воздействие. По статистике, люди, регулярно принимающие данные препараты, не страдают от астматического статуса.
- В период обострения, когда ингаляторы не способны облегчить состояние астматика, назначают курс гормональных препаратов в таблетированной форме.
- Комбинированные препараты оказывают одновременное противовоспалительное и бронхорасширяющее воздействие.
- Антихолинергические средства расширяют бронхи, способствуют уменьшению количества отделяемой слизи, кашля и одышки. Применяются в отдельных случаях для облегчения состояния. Не используются для снятия удушья ввиду того, что эффект проявляется с задержкой.
Наиболее важным при лечении астмы является применение средств с наименее выраженным побочным действием.
Каждый человек с астмой должен иметь при себе прибор (пикфлоуметр) для самоконтроля скорости выдоха в литрах, что позволит принять срочные меры для предотвращения астматического приступа.
Профилактика
При наличии астмы рекомендуется придерживаться основных профилактических мероприятий:
- ведение здорового образа жизни (отказ от курения, физическая активность, прогулки на свежем воздухе);
- укрепление иммунитета (закаливание, прием витаминных препаратов);
- исключение контакта с веществами, способными вызывать аллергию;
- своевременное лечение вирусных и респираторных заболеваний:
- контроль эмоционального состояния;
- соблюдение режима питания, отдыха и сна;
- исключение переохлаждения;
- носовое дыхание.
Чтобы астматические приступы не вызывали чувство паники и страха, необходимо научиться расслабляться (заниматься аутотренингом).
Выполнение правил и соблюдение рекомендаций врача позволит снизить риск возникновения астматических приступов и позволит человеку вести полноценный образ жизни, без существенных ограничений.
Источник

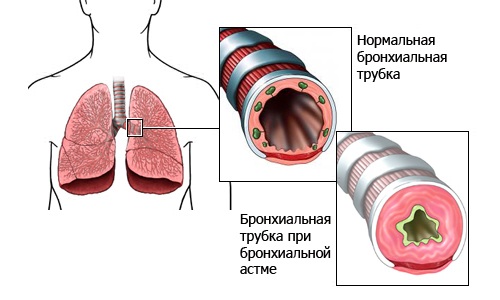
Бронхиальная астма является неинфекционным хроническим заболеванием, при котором происходит воспаление дыхательных путей. Воспалительный процесс становится причиной гиперактивности дыхательных путей, из-за чего при первом же контакте с внешними раздражителями быстро происходит нарушение проходимости бронхов. Это ограничивает объем воздуха, поступающего в легкие и вызывает усиление секреции слизи.
Бронхиальная астма: причины
Заболевание вызывается аллергенами инфекционного и неинфекционного происхождения. К первым относится стафилококки и различные условно-патогенные микроорганизмы. К неинфекционным аллергенам, часто встречающимся в повседневной жизни, причисляют:
— пищевые – молоко, рыбу, мясо, в особенности куриное, яйца и иную белковую пищу, хлебные злаки, картофель, цитрусовые и другие продукты;
— лекарственные препараты – большую часть антибиотиков вместе с продуцентами, витамин В1, панкреатин. Эти лекарства обычно провоцируют развитие профессиональной бронхиальной астмы;
— бытовые аллергены – книжная, библиотечная и домашняя пыль, перо, пыльца растений, человеческая перхоть и шерсть растений. Наиболее сильным из бытовых аллергенов является перо и домашняя пыль – все дело в дерматофагоидных клещах, которые являются самым активным их компонентом. Клещ размножается весной и осенью, это же время является периодом обострения атопической астмы;
— продукты химического производства – вещества, используемые при изготовлении полимерных материалов, клеи, пенопласты, искусственные волокна, полиуретановые лаки, пестициды, формалины и органические соединения кобальта, хрома, ртути, мышьяка и пр. С течением времени список аллергенов подобного рода стремительно растет.
Бронхиальная астма: симптомы заболевания
Проявления астмы ярко выражены, к ним относятся:
— нарушения дыхания, вызванные изменениями в бронхах. Чаще всего более затруднен выдох, когда бронхи из-за увеличивающегося внутригрудного давления сжимаются сильнее, но иногда может быть затруднен и вдох;
— отек и избыточное образование в бронхах вязкой и густой мокроты;
— аллергический насморк;
— сухой кашель;
— зуд век;
— сухие хрипы;
— одышка, затрудняющая речь;
— общее возбуждение;
— при дыхании задействованы мышцы брюшного пресса, грудной клетки, а также плечевого пояса.
Бронхиальная астма: классификация болезни
Специалисты различают 4 формы бронхиальной астмы:
— инфекционную – связана с сенсибилизацией (повышением чувствительности) к аллергенам инфекционной группы (стафилококку, нейссерии и другим);
— неинфекционную (атопическую) – обусловлена повышенной чувствительностью к лекарственным и пищевым аллергенам, книжной и домашней пыли, плесневым грибам. Также атопическая бронхиальная астма взаимосвязана с сенсибилизацией к эпидермису человека, домашних птиц и животных;
— «аспириновую» — вызвана увеличенной выработкой лейкотриенов и нарушениями метаболизма арахидоновой кислоты. При такой форме астмы дополнительно возможно развитие полипоза околоносовых пазух и непереносимости аспирина (и прочих производных ацетилсалициловой кислоты);
— смешанная – форма, сочетающая в себе несколько механизмов развития патологии.
Бронхиальная астма у детей
Астма не относится к числу врожденных заболеваний, тем не менее, зарегистрированы случаи появления заболевания у детей в течение первых дней жизни.
Причиной врожденной бронхиальной астмы могут стать:
— инфекционные заболевания беременной;
— злоупотребление аллергизирующими продуктами во время беременности;
— прием различных лекарств;
— негативные факторы (курение).
У большинства детей первые симптомы проявляются в возрасте до трех лет, зачастую принципы удушья начинаются, когда ребенок заражен ОРВИ. Мальчики болеют бронхиальной астмой чаще девочек, главной причиной астмы становится развитие аллергии к бытовой пыли, которую накапливают подушки, одеяла, мягкие игрушки и ковры.
Спровоцировать приступ удушья при астме способны:
— пыльца растений, высокая концентрация которой содержится в воздухе в период их цветения;
— появление в доме собаки или иного питомца;
— погодные условия (сырая или морозная погода, резкие изменения атмосферного давления);
— ухудшение психологического климата в семье, конфликты в школе.
Бронхиальная астма у детей: симптомы
У детей наблюдаются следующие симптомы астмы:
— у малышей нарушается сон, они становятся плаксивыми и беспокойными;
— детей старшего возраста беспокоит чувство сдавленности в районе грудной клетки, ощущение недостатка воздуха;
— часто приступу предшествует предприступный этап, во время которого на коже появляются зудящие высыпания, возникает кашель, насморк или заложенность носа;
— приступ сопровождается частым сухим кашлем, через некоторое время отхаркивается вязкая мокрота;
— начинается одышка, дыхание при этом становится свистящим;
— во время приступа выдох в два раза длительнее вдоха.
Бронхиальная астма: лечение заболевания
Основополагающим моментом в лечении астмы является:
— соблюдение диет;
— минимизация вероятности контакта с потенциальными аллергенами;
— рациональное трудоустройство.
Если аллерген определить не удалось, применяют специфическую гипосенсибилизирующую терапию, снижающую реакцию организма на раздражитель:
— аэрозоли – для пресекания приступов удушья. Они помогают увеличить просвет бронхов и ускорить отток мокроты из них;
— ксантиновые производные – их таблетированные формы пролонгированного действия используются с целью предотвратить приступ удушья;
— гормональная терапия – применяется для лечения тяжелых форм астмы;
— антибактериальные препараты – для терапии сопутствующих болезней (бронхопневмоний, бронхитов);
— отхаркивающие средства – для лучшего отхождения мокроты.
Лечение бронхиальной астмы у детей производится аналогичными методами. Кроме того, необходимо производить профилактику респираторных инфекций с помощью закаливания, массажа и лечебной физкультуры. Из жилых помещений следует убрать ненужную мягкую мебель, лишние книги, мягкие игрушки и ковры, шерстяные одеяла и перьевые подушки заменить гипоаллергенными постельными принадлежностями. Хороший эффект дает использование воздухоочистителей и пылесосов с водяными фильтрами.
Если вас беспокоит бронхиальная астма, или вы подозреваете наличие такого заболевания у своего ребенка, обратитесь за консультацией к специалистам нашего медицинского центра. Врачи опросят вас и выполнят детальный осмотр для обнаружения возможных внешних признаков заболевания, определят перечень лабораторных исследований, способных выявить тип аллергена, после чего назначат лекарственные препараты. Помните, что только специалист способен оценить тяжесть состояния, особенно если речь идет о ребенке, и подобрать индивидуальный и оптимальный способ лечения.
Источник


