Астма у детей статья
Библиографическое описание:
Рамазанова Ш. Х., Айтжанова А. А., Кадирова К. А., Танабаева А. С., Жумабаева А. Н., Алипов А. Б. Клинико-функциональная характеристика бронхиальной астмы у детей // Молодой ученый. 2016. №7. С. 430-433. URL https://moluch.ru/archive/111/27907/ (дата обращения: 30.03.2020).
В данной статье изучались факторы риска развития и клинико-функциональные особенности бронхиальной астмы (БА) у детей. Было установлено, что факторами риска БА явились роды путем операции кесарево сечение и токсикозы беременности. У детей с БА среди сопутствующих аллергических заболеваний у детей дошкольного возраста достоверно чаще встречались аллергический ринит и пищевая аллергия. Почти у половины детей отмечался отягощенный семейный анамнез по БА. В общем анализе крови у большинства детей воспалительных изменений не выявлено. В спирографии преобладали изменения по обструктивному и смешанному типам.
Ключевые слова: бронхиальная астма, дети, клинико-функциональная диагностика
Актуальность
Бронхиальная астма (БА)являетсяглобальной проблемой, актуальность которой во всем мире возрастает. Ее называют одной из болезней цивилизации, поскольку распространенность в современном обществе постоянно растет. Статистика свидетельствует, что заболевание, проявившееся в детском возрасте в 60–80 % случаев, продолжается у взрослых пациентов. В настоящее время в мире насчитывается около 300 млн. больных бронхиальной астмой. В мире с 2002 по 2011 годы возросла заболеваемость БА на 18 %, а также возросла тяжесть течения БА, появились новые маски в клинике БА. От нее умирают 250 000 человек в год. По оценкам ВОЗ, ежегодно БА обусловливает потерю 15 млн.$, что составляет 1 % от общего всемирного ущерба от болезней (DALY)**. В 2011 году в Казахстане было зарегистрировано 58938 случаев БА, из них: взрослые — 45780, дети 10659, подростки — 2499. Заболеваемость БА в городе Алматы неуклонно возрастает на период с 2007 по 2011 годы.
Целью нашего исследования являлось изучение факторов риска развития и клинико-функциональные особенности бронхиальной астмы у детей.
Для осуществления поставленной цели были определены следующие задачи:
Выявить факторы, способствующие развитию бронхиальной астмы у детей;
Определить клинические особенности бронхиальной астмы у детей;
Определить функциональные особенности бронхиальной астмы у детей.
Материалы иметоды исследования
Нами была проанализирована клиническая картина бронхиальной астмы по историям болезней 97 детей, госпитализированных в детское аллергологическое отделение ДГКБ № 2 г. Алматы в 2013 году. В 27,65 % дети были доставлены бригадой скорой медицинской помощи, в 72,35 % — по направлению врача поликлиники или ГДАЦ.
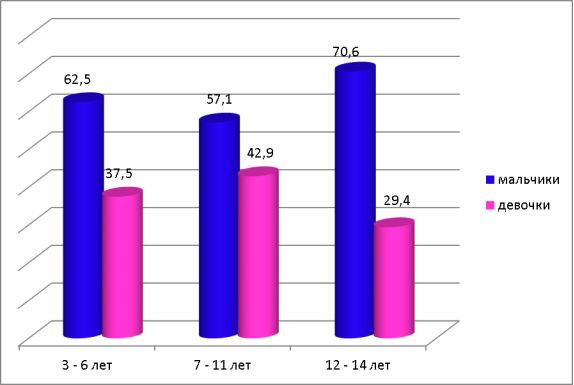
У 53 % детей была выявлена контролируемая БА, 35 % детей — частично контролируемая БА, 12 % детей — неконтролируемая БА. Чаще всего данная патология встречалась у мальчиков в возрасте от 12 до 14 лет (70,6 %), а у девочек в возрасте от 7 до 11 лет (42,9 %).
БА достоверно чаще встречалась у детей в возрасте 7–8 лет (18,8 %), 1–2 лет (17,6 %) и 5–6 лет (16,5 %).
Возрастные игендерные особенности детей сбронхиальной астмой


У детей, рожденных от женщин с токсикозом и родоразрешением путем Кесарева сечения, данная патология встречалась в 26 % случаев, с анемией в 17 %, с УПБ — 14 %, с асфиксией в родах — 3,5 %.
Отягощенная наследственность по БА отмечалась у 52 % детей, поллинозу — 40 % детей, лекарственной аллергии — 22 %. Из сопутствующих аллергических заболеваний достоверно чаще выявлялись аллергический ринит и пищевая аллергия.
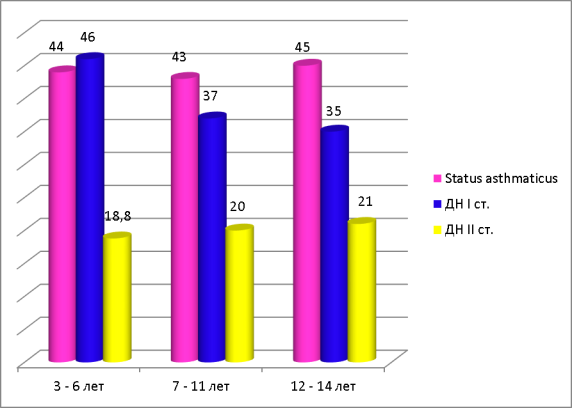
При оценке тяжести состояния детей, во время поступления в стационар, нами было установлено, что в возрасте от 3 до 6 лет в 18,8 % случаев дети поступали в тяжелом состоянии, а 44 % — со средней степенью тяжести; в возрасте от 7 до 11 лет — 20 % — тяжелое состояние, 43 % — средняя степень тяжести и в возрасте от 12 до 14 лет — 21 % детей поступили в тяжелом состоянии, 45 % — в состоянии средней степени тяжести.
Тяжесть состояния при поступлении
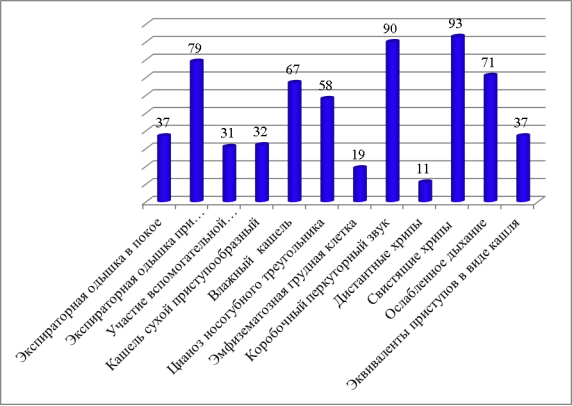
В клинической картине при поступлении наиболее часто выявлялись следующие признаки: свистящие хрипы (93 %), перкуторно определялся коробочный звук (90 %), экспираторная одышка при минимальной нагрузке (79 %), ослабленное дыхание (71 %), влажный кашель (67 %) и цианоз носогубного треугольника (58 %).
Клиническая картина при поступлении

В ОАК наблюдалось — повышение СОЭ (больше 10 мм/ч) у 58,8 % детей, повышение СОЭ (больше 15 мм/ч) у 41 % детей, эозинофилия в 48,2 % случаев.
По данным спирографии во всех возрастах превалировала обструкция (7–11 лет — 34,3 %, 12–14 лет — 38,2 %)
Выводы
Факторами риска являлись роды путем кесарева сечения и токсикоз;
Среди обследованных детей во всех возрастных группах превалировали мальчики;
Среди сопутствующих аллергических заболеваний у детей дошкольного возраста достоверно чаще встречались аллергический ринит и пищевая аллергия;
У большинства детей бронхиальная астма диагностирована в возрасте от 1 до 3 лет и в 5–8 лет;
Отягощенный семейный анамнез по БА встречался в 42,35 % случаях;
У всех пациентов отмечена дыхательная недостаточность;
Воспалительных изменений в клиническом анализе крови у большинства пациентов не выявлено;
Спирография — преобладали изменения по обструктивному и смешанному типу.
Литература:
- Global Initiative for Asthma (GINA) 2014, Global Strategy for Asthma Management and Prevention.
- Иманбаева Т. М., Шаким Г. А., Рамазанова Ш. Х. — Бронхиальная астма у детей // Сборник 3-й Республиканской научно-практической конференции «Экология и здоровье детей». — Астана, 2000. — с.59–60.
- Черняк Б. А., Иванов А. Ф. Клинико-функциональные особенности эволюции бронхиальной астмы у молодых пациентов, болеющих с детского возраста // Сибирский медицинский журнал. 2013, № 67–69, 13.
Основные термины (генерируются автоматически): бронхиальная астма, ребенок, возраст, тяжелое состояние, пищевая аллергия, клиническая картина, кесарево сечение, аллергический ринит, дошкольный возраст, отягощенный семейный анамнез.
Источник
Симптомы и лечение, советы врачей

Бронхиальная астма является хроническим воспалительным заболеванием дыхательных путей, проявляющаяся эпизодами свистящих хрипов, кашля, одышки, главным механизмом развития которого является обратимая обструкция дыхательных путей. Заболевание распространено по всему миру, среди детей чаще диагностируется у детей младшего школьного возраста и подростков. Современная стратегия терапия бронхиальной астмы позволяет строго контролировать течение заболевания, давая возможность детям вести привычный активный образ жизни.
+
Медицинская консультация
Гарантированный ответ в течение часа
- 1
Причины и механизм развития бронхиальной астмы у детей.
- 2
Современная классификация бронхиальной астмы.
- 3
Основные клинические проявления бронхиальной астмы у детей.
- 4
Диагностика заболевания.
- 5
Немедикаментозная терапия бронхиальной астмы.
- 6
Лекарственная ступенчатая терапия бронхиальной астмы у детей.
- 7
Диспансерное наблюдение детей с диагнозом бронхиальная астма.
Основой развития бронхиальной астмы у детей является гиперреактивность дыхательных путей в ответ на действие внешнего раздражителя (ирританта). Под гиперреактивностью бронхиального дерева понимают чрезмерное неадекватное сокращение гладкой мускулатуры бронхов, повышение слизистой секреции в просвет бронха, развитие отека и воспалительной инфильтрации тканей. В основе развития гиперреактивности бронхиального дерева лежит иммуннологическая реакция, приводящая к воспалительным изменениям. В роли ирританта может выступать аллерген у пациентов с атопической (аллергической) бронхиальной астмой, либо любой неспецифический раздражитель или вирусная инфекция. Все эти изменения приводят к обратимой обструкции дыхательных путей, которая возникает в момент приступа и проходит после купирования приступа экспираторного удушья. В случае тяжелого течения бронхиальной астмы с частыми обострениями может развиться ремоделирование дыхательных путей, которое ограничивает в дальнейшем растяжимость и подвижность дыхательной мускулатуры, снижая функцию внешнего дыхания.
Современная классификация бронхиальной астмы учитывает множество нюансов течения заболевания. Выделяют две большие группы заболевания: аллергическая (атопическая) и неаллергическая (неатопическая) бронхиальная астма. При атопической бронхиальной астме в качестве триггера выступает аллерген, а в патогенезе развития болезни, в первую очередь, принимают участие иммунологические механизмы IgE-опосредованного типа. При неатопической бронхиальной астме триггером может быть вирусная инфекция, либо любой неспецифический раздражитель (табачный дым, парфюм и т.п.). Заболевание можно классифицировать и по степени тяжести симптомов, но важно дифференцировать действительно тяжелое течение заболевание, либо обусловленное низкой приверженностью пациента к лечению. Выделяют интермиттирующее и персистирующее течение бронхиальной астмы в зависимости от частоты возникновения симптомов.
В зависимости от вида терапии, с помощью которой удается достигнуть контроля над заболеванием, среди персистирующего течения бронхиальной астмы можно выделить следующие формы:
- Легкая астма. Диагноз легкой астмы выставляется в том случае, когда удается достигнуть контроля над болезнью с помощью терапии первой ступени.
- Среднетяжелая астма выставляется при достижении контроля препаратами 3-й ступени.
- Тяжелая астма. Диагноз тяжелой астмы устанавливается в случае терапии препаратами 4-5 ступени, либо при неконтролируемом течении болезни, несмотря на адекватную терапию.
Контроль над болезнью – это основная цель терапии детей, страдающих бронхиальной астмой. Уровень контроля над заболеванием оценивается врачом индивидуально у каждого больного ребенка в зависимости от наличия или отсутствия дневных и ночных приступов, потребности в ситуационных препаратах, сохранения функции внешнего дыхания. В зависимости от уровня контроля выделяют:
- хорошо контролируемую бронхиальную астму;
- частично контролируемую бронхиальную астму;
- неконтролируемую бронхиальную астму.
В течении болезни могут быть периоды обострения и ремиссии. Во время обострения бронхиальной астмы происходит нарастание и утяжеление симптоматики, состояние ребенка значительно ухудшается, требуя своевременной коррекции лечения. Во время ремиссии отсутствуют все клинические проявления бронхиальной астмы при отсутствии терапии. У некоторых детей в пубертатном периоде наступает спонтанная ремиссия, чаще у мальчиков и юношей.
Клинические проявления бронхиальной астмы весьма вариабельны, но все они обусловлены наличием обратимой бронхообструкции и гиперреактивности бронхов. У детей бронхиальная астма проявляется эпизодами кашля, свистящего дыхания, затрудненного дыхания или чувства тяжести в грудной клетке, кашель может провоцировать рвоту. Развитие приступа бронхиальной астмы обычно имеет прямую связь с действием определенного триггера. Обычно у детей с атопической бронхиальной астмой видна четкая связь с аллергическим ирритантом (воздействие шерсти животных, пыльцы растений, клещей домашней пыли и т.п.). Приступы бронхиальной астмы часто возникают в ночные часы и ранним утром, нарушая сон ребенка, вынуждая принимать сидячее положение в кровати. В конце приступа бронхиальной астмы может отходить прозрачная, тягучая (стекловидная) мокрота, но это характерно для детей старшего возраста. Приступ бронхиальной астмы у детей с атопической формой заболевания может сопровождаться другими проявлениями аллергии: крапивница, аллергический ринит, конъюнктивит, отек Квинке, анафилаксия.
Диагностика бронхиальной астмы основана на изучении анамнеза маленького пациента. Повторяющиеся приступы свистящего дыхания позволяют заподозрить у малыша дебют бронхиальной астмы. У детей до 2-х лет частые эпизоды кашля могут так же свидетельствовать в пользу диагноза бронхиальной астмы. Большое значение имеет семейный анамнез: у детей, чьи родители страдают бронхиальной астмой или аллергическим заболеванием, риск развития бронхиальной астмы повышен. Дети из группы риска должны находиться под повышенным вниманием врача-педиатра.
В случае подозрения на диагноз бронхиальной астмы всем детям необходимо исключать атопию. Для этого используется лабораторная диагностика с определением общего и специфических иммуноглобулинов класса Е (IgE), вне обострения возможно проведение кожных скарификационных провокационных тестов. Функцию внешнего дыхания оценивают с помощью и инструментальных методов диагностики: пикфлоуметрия, спирография. Однако, данные методы диагностики возможны к применению у детей старше 5-6 лет, так как требуют определенных навыков. У детей младше 5 лет оправдано использование метода импульсной осциллометрии, tidal-теста. Так как у детей достаточно частым триггером запуска симптомов бронхиальной астмы является физическая нагрузка, то при обследовании пациентов целесообразно проведение нагрузочной пробы с физической нагрузкой.
Лечение бронхиальной астмы требует хорошей приверженности к лечению. В первую очередь, необходимо информирование и обучение родителей больного ребенка. Немедикаментозная терапия бронхиальной астмы является важной составляющей комплексного лечения больного ребенка.
Очень важно создать и поддерживать гипоаллергенное окружение для ребенка:
- устранить воздействие наиболее значимых аллергенов внутри жилых помещений (не держать дома животных и рыб, убрать ковры, заменить перьевые подушки на синтетические, часто проводить влажную уборку, установить увлажнитель воздуха, своевременно бороться с бытовой плесенью);
- ограничение контакта с аллергенами на улице (ограничить время пребывания на улице во время цветения деревьев, трав, полезно пребывание в морском климате);
- ограничение контакта с табачным дымом (пассивное курение).
Фармакотерапия бронхиальной астмы необходима для адекватного контроля над болезнью, обеспечения хорошего качества жизни ребенку. Целью лекарственной терапии является использование минимального количества препаратов для хорошего контроля, для реализации поставленной цели была разработана ступенчатая терапия бронхиальной астмы.
Лекарственная терапия бронхиальной астмы образует два больших звена:
- Терапия для быстрого купирования приступов бронхиальной астмы. Лекарственные препараты из данной группы действуют быстро, путем расширения бронхов (бронходилатации) способствуют снятию приступа бронхиальной обструкции. В данной категории наиболее популярен препарат из группы бетта-2-агонистов короткого действия (КДБА) сальбутамол. Препараты КДБА применяют по потребности, в зависимости от частоты приступов бронхиальной астмы. В зависимости от потребности в КДБА врач может сделать вывод о достаточности или целесообразности усиления базисного лечения.
- Базисная терапия (для долгосрочного контроля над болезнью). В данной категории большое значение имеет применение у детей ингаляционных глюкокортикостероидов (ИГКС). Ввиду малой резорбтивной активности данные препараты оказывают выраженное местное противовоспалительное действие, препятствуют возникновению приступов астмы, улучшают функции внешнего дыхания. ИГКС могут применяться в качестве стартовой терапии бронхиальной астмы у детей. Второй группой препаратов для базисного лечения являются антагонисты лейкотриеновых рецепторов (АЛТР). Длительным бронходилатирующим эффектом обладают препараты ДДБА – салметерол, формотерол. У детей лекарственные препараты из группы кромонов и теофиллина не применяются в связи с низкой эффективностью. При тяжелом течении атопической бронхиальной астмы у детей может применяться моноклональное антитело омализумаб.
Отдельное значение в терапии бронхиальной астмы занимает иммунотерапия: аллерген-специфическая иммунотерапия (АСИТ) и сублингвальная иммунотерапия (СЛИТ). Данные методы лечения направлены на выработку иммунологической толерантности к причинным аллергенам. Лечение обострений бронхиальной астмы у детей может проводиться в условиях стационара или амбулаторно под контролем врача.
Наблюдение детей с диагнозом бронхиальная астма должно быть регулярным, родители больного ребенка должны быть информированы о необходимости динамического наблюдения и контроля над терапией, коррекции терапии в зависимости от изменения клинической ситуации. Ведение специального дневника пациента с обязательной отметкой о частоте дневных и ночных приступов, о потребности в КДБА, помогает врачу более точно понять текущее состояние ребенка. Детям дошкольного и младшего школьного возраста такой дневник ведут родители, в старшем возрасте возможно самостоятельное ведение дневника ребенком. В таком дневнике фиксируются данные пикфлоуметрии, которая проводится во время динамических осмотров врачом. Для обучения пациентов и их родителей создаются специальные астма-школы, где можно получать подробную информацию о заболевании, о методах лечения, о режиме и образе жизни пациентов, о правилах терапии (в особенности важно овладеть навыком правильных ингаляций).
Своевременная диагностика заболевания среди детского населения, проведение адекватной возрасту и типу болезни терапии позволяют обеспечить хороший контроль над болезнью, снизить риск развития тяжелых обострений бронхиальной астмы, требующих госпитализации в стационар, позволив ребенку вести активный образ жизни без существенных ограничений. Самая важная задача родителей – сохранение здоровья детей, поэтому внимательное отношение к появлению симптомов, характерных для бронхиальной астмы, всегда требует своевременного обращения к специалисту.
Автор статьи:
Иванова Екатерина Сергеевна
Дата публикации: 27.01.2020 16:47
Просмотров: 285
Проголосуйте за статью
Рейтинг: 5, Голосов: 1
Здравствуйте.
Если вы столкнулись с похожей ситуцией, либо просто хотите проконсультироваться. Обращайтесь за помощью, обязательно отвечу на все ваши вопросы.
Источник
Чем дальше в лес, тем меньше астматиков
Сегодня из общего количества людей на земле чуть более 300 млн болеют бронхиальной астмой. Каждые 10 лет число астматиков увеличивается на 50%. По мнению медиков — это весьма удручающая статистика!
Интересно, что по статистике в развитых, цивилизованных странах астматиков больше и риск приобрести это заболевание в течение всей жизни гораздо выше, чем в тех регионах, где пока еще технический прогресс не представляет серьезную угрозу экологии.
В этом смысле связь бронхиальной астмы и качества окружающей среды очевидна — дышать «тяжелым» загрязненным воздухом людям (и детям — в особенности!) без риска для здоровья действительно сложно. Меж тем, точные и бесспорные причины возникновения и развития этой болезни до сих пор учеными не выявлены. В одном и том же регионе одни люди могут буквально задыхаться в ежедневных приступах бронхиальной астмы, а другие — даже не знать, что это такое.
Бронхиальная астма взяла ребенка за горло
Бронхиальная астма представляет собой хроническое воспаление дыхательных путей, которое усиливается под воздействием тех или иных факторов или раздражителей. Эти факторы (или раздражители) вызывают гиперреакцию бронхов, которая проявляется как сильнейший отек слизистой оболочки дыхательных путей, чрезмерным образованием слизи и бронхоспазмом. В итоге в дыхательных путях возникает так называемая бронхиальная обструкция — серьезное препятствие к полноценному дыханию.
Внешне приступ бронхиальной астмы хорошо узнаваем — ребенок хрипит и задыхается, в его горле слышен характерный повторяющийся свист, возникает одышка и признаки удушья.
Редко когда приступ бронхиальной астмы возникает «на пустом» месте, чаще всего его «вспышка» бывает спровоцирована определенным условиями или факторами: сильный резкий запах, чрезмерные физические нагрузки, стресс и т.п.
Факторы, которые вызывают обострение бронхиальной астмы у детей и взрослых:
- Дым (обычный и в особенности — табачный);
- Шерсть животных (а если быть предельно точными, то не сама шерсть, а частички эпителия на ней);
- Плесень внутри помещения;
- Домашние клещи, которые обитают в бытовой пыли;
- Пыльца некоторых растений;
- Физические нагрузки;
- Сильный стресс или эмоциональное потрясение;
- Аллергическая реакция на некоторые лекарства (самое распространенное из них — аспирин);
- Ожирение и малоподвижный образ жизни;
- Холодный морозный воздух.
Симптомы бронхиальной астмы у детей
В основном все признаки и симптомы бронхиальной астмы у детей сводятся к затрудненному дыханию, которое проявляется время от времени на фоне вполне обычных обстоятельств. Например — ночью во время сна, после физической активности, или в момент эмоционального потрясения (испуга, восторга и т.п.).
Главный симптом наличия бронхиальной астмы — это затрудненное дыхание. А именно — проблемный выдох. Если вы заметили, что ваш ребенок вдыхает легко, глубоко и тихо, а выдыхает тяжело, долго и с характерным свистом, вам следует записаться на консультацию к пульмонологу — у вашего ребенка очевидный признак бронхиальной астмы.
Обратите внимание, что у ребенка затрудненное дыхание с хрипами и свистом может быть и при других заболеваниях: например, при сильном насморке у детей, при обычном бронхите или простуде (ОРВИ). Однако, в этом случае проблемы с дыханием будут сопровождаться и другими симптомами — повышенной температурой, отсутствием аппетита, слезотечением. Но как только пройдет сама болезнь, заметно улучшится и дыхание. И только при бронхиальной астме затрудненное дыхание случается «беспричинно» и в отсутствие прочих симптомов.
Вы уже знаете, что главный симптом астмы — это затрудненный выдох. Но мало кто знает (даже среди врачей!), что скорость выдоха можно измерить. Для этого придуманы особые приборы, которые называются пикфлоуметры. С помощью этих приборов — компактных, не слишком дорогих и доступных каждой семье — можно не только достоверно узнать, если ли у ребенка признаки астмы или нет, но также и удостовериться — помогает ли ему введенное лекарство или же нет.
Лечение бронхиальной астмы у детей
Бронхиальная астма — болезнь «со стажем», ее не вчера открыли. И если медикам пока еще не вполне ясны причины ее возникновения у того или иного человека, то уж эффективные планы ее лечения уже давно разработаны и усовершенствованы. В арсенале медиков существуют специальные протоколы, четко предписывающие, чем и как должна лечиться бронхиальная астма у того или иного ребенка в зависимости от степени тяжести приступов, которое у него случаются.
Эти протоколы поддерживающей терапии помогают существенно облегчить жизнь больных детей в 99,9% случаев заболевания бронхиальной астмой. Причем не только облегчить, но и позволить этим деткам жить полноценной жизнью: заниматься спортом, путешествовать, заводить домашних питомцев.
Популярный детский врач, доктор Е. О. Комаровский: «Поверьте мне, ребенок, больной бронхиальной астмой, вполне может стать в будущем олимпийским чемпионом! Но только в том случае, если он получает адекватную и квалифицированную медицинскую помощь».
Основной группой лекарственных препаратов, с помощью которых осуществляется поддерживающая терапия при бронхиальной астме, так называемые топические стероиды.
И не нужно пугаться каких-либо (зачастую надуманных, а не реальных) побочных эффектов или привыкания. В случае лечения бронхиальной астмы, применяемые топические стероиды не оказывают влияния на весь организм в целом, попросту потому, что они не попадают в кровь.
Какой именно препарат группы топических стероидов подходит именно вашему ребенку, и как правильно его использовать — вам подробно расскажет лечащий врач.
Что делать в случае приступа бронхиальной астмы?
В случае серьезного приступа бронхиальной астмы (который может случиться где угодно и когда угодно, внезапно и зачастую без причины), необходимо применять уже меры не поддерживающей терапии, а неотложной помощи.
Ведь в ситуации с мгновенным воспалением в дыхательных путях (отек, нагнетание слизи и бронхоспазм) нет иного способа быстро и эффективно облегчить дыхание посиневшему и задыхающемуся ребенку, кроме как доставить в его дыхательные пути сильное бронхорасширяющее средство. Наилучший способ сделать это — опять же использовать ингалятор, который позволяет мельчайшим частицам лекарства за секунды достичь пораженной области в бронхах. А один из наиболее эффективных и проверенных препаратов для экстренной помощи при приступе бронхиальной астмы у детей — это аэрозоль сальбутамол.
Назначить сальбутамол вправе только врач, но пользоваться им должен уметь всякий родитель, чей ребенок болен бронхиальной астмой.
Однако, правильно сделать вдох при нажатии на ингалятор (в момент пшика необходимо глубоко вдохнуть, чтобы лекарство достигло бронхов) способны не все дети — малыши примерно до 5-6 лет обычно сделать этого еще не могут. Но и эти крохи тоже страдают бронхиальной астмой!
Для таких деток разработаны особые ингаляторы — небулайзеры. Кроме того, при лечении малышей нередко используются так называемые спейсеры. Эти устройства являются своего рода переходным элементом между ингалятором (который вставляется в спейсер) и ребенком.
Как правило, один пшик ингалятора обеспечивает одну дозу лекарства. При остром приступе бронхиальной астмы ребенку с признаками удушья вводят 2-4 дозы препарата каждые 10 минут — до тех пор, пока его состояние не улучшится и он не начнет свободно дышать. Если же препарат не помогает и очевидных улучшений не происходит — это повод для экстренной госпитализации.
И не бойтесь пользоваться ингаляторами в условиях приступа! Даже если пшикать бронхорасширяющий препарат (типа сальбутамола) по 4 дозы каждые 10 минут в течение часа (ребенку любого возраста) — передозировки не будет. Такой режим одобрен и рекомендован ВОЗ при неотложной помощи в случае приступа бронхиальной астмы.
Доктор Е. О. Комаровский: «Когда вы видите, как ваш ребенок задыхается и синеет в приступе бронхиальной астмы, вы должны не глаза к небу подкатывать, а уверенно и адекватно пользоваться ингаляторами и лекарствами! Если ваш малыш астматик — вы просто обязаны это уметь!»
Упомянутый выше прибор пикфлоуметр поможет определить, насколько эффективно помогает (или не помогает) лекарство при приступе бронхиальной астмы. Нужно измерить силу выдоха до введения препарата, а потом измерить ее спустя 10-15 минут после использования аэрозоля. Показатели должны увеличиться минимум на 10-15%.
Лечение бронхиальной астмы у детей: 3 шага к полноценной жизни
Итак, лечение бронхиальной астмы сводится к трем основным методам:
- Поддерживающая лекарственная терапия (которая позволяет держать под контролем воспалительный процесс в дыхательных путях и вести нормальный образ жизни);
- Избегание факторов, способных спровоцировать приступ бронхиальной астмы и удушья (почаще делайте влажную уборку в доме, удалите все «пылесборники» типа ковров, библиотек до потолка и оконных штор с рюшами и кистями);
- Умение самостоятельно (а постепенно вы должны обучить и своего ребенка) пользоваться карманным ингалятором для экстренной помощи в случае приступа бронхиальной астмы.
Чего категорически нельзя делать в случае приступа бронхиальной астмы у ребенка
Увы, но не все приступы бронхиальной астмы заканчиваются благополучно — это заболевание имеет и свою статистику летальных исходов. И что самое досадное — нередко виновата в смерти маленьких астматиков не только болезнь, но и опрометчивые, неразумные действия взрослых, которые пытаются использовать для снятия приступа бронхиальной астмы не адекватные этой ситуации лекарства. Итак, ребенку с приступом бронхиальной астмы нельзя давать:
- Муколитики (отхаркивающие средства, используемые для лечения кашля). Муколитики стимулируют образование слизи в дыхательных путях, а ее при приступе астмы и так — избыточное количество;
- Седативные препараты. Любые успокаивающие средства уменьшают глубину дыхания, что недопустимо при приступе астмы;
- Антибиотики. Антибиотики имеют отношение к астме только в одном-единственном случае — когда возникает осложнение в виде воспаления легких, но в любом другом случае антибиотики при астме — самое бестолковое и никчемное «оружие».
Возможно, лет 20-25 назад астматики действительно были вынуждены «рабски» подстраивать свое существование под «прихоти» своей болезни: любой спорт (кроме разве что шахмат) был для них под запретом; перспектива завести котенка была для них примерно столь же удаленной, как и возможность слетать на Марс; заниматься домашней уборкой они могли разве что только в респираторе и т.п. И, конечно же, сильнее всех страдали дети с бронхиальной астмой — ни попрыгать, ни побегать, ни щенка потискать…
Но в наши дни картина в корне иная! Сегодняшний уровень медицины позволяет астматикам (в том числе и детям с бронхиальной астмой) наслаждаться жизнью практически наравне со всеми остальными людьми.
Источник


