Бактерия которая вызывает астму
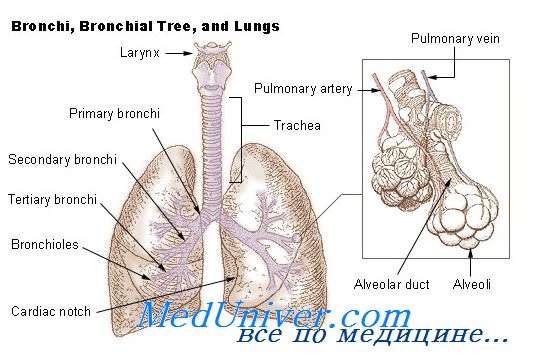
Итак, главное предположение об истинной причине, запускающей воспаление и приводящей к бронхиальной астме во всех ее проявлениях (формах), является следующим: ЕДИНСТВЕННОЙ ПРИЧИНОЙ РАЗВИТИЯ ВОСПАЛЕНИЯ В БРОНХИАЛЬНОМ ДЕРЕВЕ, ПРИВОДЯЩЕГО К БРОНХИАЛЬНОЙ АСТМЕ, ЯВЛЯЕТСЯ ИНФЕКЦИЯ. Естественно, возникает вопрос: какая это инфекция и каким образом она связана с атопией и астмой?
Потенциальные свойства “виновного” в развитии астмы микроорганизма
Какими же свойствами должен обладать “виновный” в развитии бронхиальной астмы микроорганизм?
1. Он, безусловно, не должен быть, связан с опасными инфекциями, вызывающими эпидемии (холера, оспа, грипп и пр.). Ибо тогда астма была бы, во-первых, особо заразным заболеванием, а во-вторых, носила бы характер эпидемий.
2. Этот инфекционный агент не должен вызывать специфические заболевания, такие как туберкулез, сифилис, лепра или др.
3. Этот микроорганизм не исключает обычного носительства у клинически здоровых людей. Следовательно, он должен быть сапрофитом, обитающим на коже и слизистых оболочках организма, обладая при этом возможной условной патогенностью.
4. Он должен высеваться в наибольшем проценте случаев при бронхиальной астме из мокроты и кишечника, поскольку, в конечном итоге, с помощью мукоцилиарного механизма слизь из дыхательных путей заглатывается.
5. Должна существовать прямая зависимость между увеличением распространенности этого микроба в организме человека, в бытовых условиях и обществе с ростом заболеваемости бронхиальной астмой.
6. При этом “виновный” микроорганизм должен быть чрезвычайно распространен в природе и человеческом обществе, обладать способностью к быстрой колонизации и высокой стойкостью к внешним воздействиям.
7. Этот микроорганизм должен обладать способностью вызывать инициальное воспаление, с последующей сенсибилизацией макроорганизма, вызывать реакции как немедленного, так и замедленного типа и, воздействуя на иммунитет, переключать Th1-хелперный на Th2-хелперный ответ, характерный и для астмы, и для атопии, которая в таком случае являлась бы просто фактором, усугубляющим болезнь.
Опираясь на заданные условия, мы решили проанализировать результаты бактериологических исследований мокроты более 2000 пациентов, впервые обратившихся к нам за консультативной помощью по поводу бронхиальной астмы. Бактериологические исследования мокроты в выписках из историй болезни или амбулаторных карт имелись у 460 пациентов. В посевах мокроты у этих больных были обнаружены самые разнообразные микроорганизмы, представленные различными бактериями и грибами. В подавляющем большинстве случаев анализы были представлены не монокультурами микроорганизмов, а их ассоциациями. В процентном отношении микробиологический состав отдельных видов микроорганизмов выглядел следующим образом: грибковые микроорганизмы выявлены в 69,8% всех анализов. Причем дрожжеподобные грибы рода Candida выявлены в мокроте у 291 человек (63,3%), грибы рода Aspergillus и Penicillium у 11 (2,3%) и 19 (4,1%) человек соответственно. Частота выявления бактерий в анализах мокроты была следующей: кокковая флора – стрептококки или стафилококки у 257 (55,9%) и 241 (52,4%) человек соответственно; другие бактерии – клебсиеллы и кишечная палочка у 59 (12,8%) и 11 (2,4%) человек соответственно. Очень редкими находками были псевдомонады, в частности, синегнойная палочка выявлена у 4 (0,087%) человек. Таким образом, наиболее часто встречающейся в мокроте больных бронхиальной астмой была грибковая микрофлора. Практически у всех больных эти микроорганизмы обнаруживались в ассоциациях с бактериями. И только в одном (!) случае была выявлена исключительно Candida albicans.
Полученные нами аналитические данные совпадают с исследованиями последних лет, в которых говорится о все большей встречаемости грибковой флоры в посевах мокроты у больных бронхиальной астмой. Причем процент грибковой флоры в посевах превышает 85%, а множественные ассоциации микроорганизмов, превышающие 60% обследуемой популяции, обнаруживают, как правило, при тяжелом течении астмы [2].
Как уже говорилось, инфекция, находящаяся в дыхательных путях, может попадать в кишечник, поскольку в конечном итоге с помощью мукоцилиарного механизма слизь из дыхательных путей больного частично им заглатывается. В этой связи всем 460 пациентам было проведено исследование кишечного содержимого на дисбактериоз. В отличие от анализируемых посевов мокроты, исследование на дисбактериоз выявило наличие дрожжеподобных грибов рода Candida у 458 (99,6%) больных из 460 обследованных, то есть практически у всех субъектов обследуемой группы.
Таким образом, приведенные данные позволяют сделать вывод, что в настоящее время преобладающим микроорганизмом в мокроте больных астмой являются дрожжеподобные грибы рода Candida, преимущественно Candida albicans (в 99,8% случаев из всего контингента обследованных).
Естественно, возникает вопрос: соответствует ли данный микроорганизм критериям, определенным выше? На него с уверенностью можно дать положительный ответ.
1. Грибы рода Candida не являются источником особо опасных инфекций, в отличие от чумы, холеры, оспы и др.
2. Грибы рода Candida не вызывают специфических инфекций типа туберкулеза, сифилиса или лепры. Кандидомикозы сходны по своему течению с другими грибковыми поражениями органов и тканей человека. Именно поэтому, в большинстве случаев грибковых заболеваний требуется микологическая верификация грибкового возбудителя [3, 4, 5].
3. Кандида может вызывать обычное носительство у клинически здоровых людей. Она является сапрофитом, обитающим на коже, в полости рта и слизистой кишечника здоровых людей, обладая при этом патогенными свойствами. На коже здорового человека она выявляются в 19-70%, полости рта взрослых у 20-30% и новорожденных – у 90% (!) субъектов, а в кишечнике взрослых и детей в 36% и 50% соответственно [4, 5].
4. По приведенным выше собственным данным и литературным источникам, Candida spp. высевается в большинстве случаев при бронхиальной астме из мокроты и кишечника.
5. Существует прямая зависимость между увеличением распространенности грибов рода Candida в организме человека, в быту и обществе и ростом заболеваемости бронхиальной астмой. Проанализируем эпидемиологические данные, представленные в научных исследованиях и сопоставим их с данными роста заболеваемости бронхиальной астмой (табл. 4).
Таблица 4. Частота кандидоносительства и бронхиальной астмы
по данным исследований в разные годы (средние показатели)
| Годы наблюдения | Частота заболеваемости бронхиальной астмой, % | Частота кандидоносительства, % |
| 1951-1959 | 0,1-0,5% а, б | 5-15% ж |
| 1967-1985 | 1-3% в, г | 21-53% ж |
| 1990-2001 | 4-15% д, е | 60-70% з |
Источники объединенных данных:
а – БМЭ, 1976, т. 3, с. 415.
б – Б.Б. Коган. Бронхиальная астма. М.: Медицина, 1959.
в – Руководство по пульмонологии. Под ред. Н.В. Путова и Г.Б. Федосеева. Л.: Медицина,1984.
г – А.Г. Чучалин. Бронхиальная астма. М.: Медицина, 1985.
д – Бронхиальная астма. Под ред. А.Г. Чучалина. М.: Агар, 1997.
е – Стандарты (протоколы) диагностики и лечения больных с неспецифическими заболеваниями легких (взрослое население). М., 1999.
ж – Р.Н. Реброва. Грибы рода Candida при бактериальных инфекциях. М.: Медицина, 1979.
з – А.Ю. Сергеев, Ю.В. Сергеев. Кандидоз. М.: Триада-Х, 2000.
Ранее, тщательно проведенными клинико-эпидемиологическими исследованиями было показано, ЧТО У ЗДОРОВЫХ ЛЮДЕЙ ГРИБЫ РОДА CANDIDA ДОЛЖНЫ ОБНАРУЖИВАТЬСЯ НА СЛИЗИСТОЙ ОБОЛОЧКИ РТА И ЗЕВА НЕ БОЛЕЕ ЧЕМ В 5% [4]. И несмотря на то, что в последние годы наблюдается рост носительства кандиды, У КЛИНИЧЕСКИ ЗДОРОВЫХ ЛЮДЕЙ (выделено мною. – авт.) кандидоносительство должно быть редким явлением (0,5-4,5%), при незначительном количестве грибов, составляющем при посеве единичные колонии [4].
6. Грибы рода Candida широко распространены в природе и человеческом обществе, обладают способностью к быстрой колонизации и высокой стойкостью к внешним воздействиям. Этим микроорганизмам присущи все пути передачи: бытовой, контактный, пищевой, производственный и даже воздушно-капельный.
Приведем общедоступную информацию из БМЭ: “Кандиды сохраняют свою жизнеспособность в культурах даже в высушенном состоянии в течение нескольких лет, переносят многократное замораживание и оттаивание в воде и почве. Они выдерживают конкуренцию со многими микроорганизмами по длительности существования на различных продуктах, например, в кислом молоке, квашеной капусте, фруктовых соках и др. В культурах и патологическом материале грибки погибают только при кипячении в течение нескольких минут. Губительное действие на них оказывают 2-5% растворы фенола и формалина, хлорамина, лизола, йодиды, бораты, сульфат меди и цинка, перманганат калия и другие химические вещества; фунгицидно действуют растворы анилиновых красителей (генцианвиолет, малахитовый зеленый, метиленовый синий и др.)… Хорошая приспособляемость многих видов рода Candida к окружающей среде обеспечивает им широкое распространение, а также носительство человеком и животными. Например, С. albicans может быть обнаружена на коже, слизистых оболочках и в испражнениях почти у 20% здоровых людей. Кроме того кандид переносят домашние животные (телята, ягнята, жеребята и пр.) и домашняя птица”…”Некоторые представители рода Candida ассоциируют с нормальной микрофлорой кожи человека (прежде всего Сandida albicans). Как источник инфекции наибольшее значение представляют больные свежими формами поражения кожи и слизистых оболочек. Экзогенное заражение происходит при непосредственном соприкосновении с больным или носителем грибков (поцелуй, половой контакт и др.) и через инфицированные предметы”. “Сточные воды бань, купальных бассейнов и душевых могут при неблагоприятных условиях” способствовать заражению этими грибками…” “Нарушения правил гигиены, как коллективной, так и личной, могут способствовать даже возникновению небольших вспышек поверхностного кандидоза в родильных домах яслях, на кондитерских предприятиях и др. Известны случаи заражения грибками новорожденных при прохождении родовых путей; описываются даже случаи врожденного кандидоза” [6].
Имеющиеся в медицинской литературе данные позволяют утверждать, что дрожжеподобные грибы рода Candida могут передаваться и воздушно-капельным путем, поскольку большинство инфекций верхних и нижних дыхательных путей вызывается их ассоциациями с другими условно патогенными и патогенными микроорганизмами [4]. Проведенные многими исследователями санитарно-эпидемиологические обследования производств пищевой промышленности продемонстрировали высокую обсемененность грибами рода Candida практически всех молочных продуктов, даже кефира детских молочных кухонь. При этом наибольшая обсемененность грибами выявлена у творожных сырков и мороженого. Высокая обсемененность кандидной грибковой флорой присуща фруктам, особенно с высоким содержанием сахара, и консервам, приготовленным из них [4].
7. При попадании на слизистые оболочки грибы рода Candida в благоприятных для них ситуациях (массивная антибиотикотерапия вследствие частых рецидивов респираторных инфекций, слабость местной иммунной защиты и пр.) начинают активно размножаться и, выделяя токсины, действующие местно, вызывают выраженную акрофагально-эпителиально-клеточную реакцию. А выделяемый кандидами гликопротеин, сходный с кандидотоксинами, способен высвобождать гистамин из тучных клеток (приводя к воспалительным реакциям. – авт.) [4]. Именно таким путем при попадании в бронхиальное дерево вполне способен активироваться изначально воспалительный процесс. А далее запускаются реакции иммунной системы со всеми вытекающими отсюда последствиями.
Исследованиями установлено, что антигены дрожжевых грибов рода Candida обладают высокой способностью к сенсибилизации макроорганизма [4, 5]. Кроме того, в экспериментальных условиях доказано, что Candida при иммунизации вызывает реакции гиперчувствительности немедленного и замедленного типов [4]. При изучении частоты сенсибилизации больных с бронхиальной астмой к грибковой микрофлоре было выявлено, что положительные кожные пробы с аллергенами Candida albicans составили 53,7%, с аллергенами Candida krusei – 43,3% [7].
Таким образом, начало размножение кандиды и выделение ею токсинов вызывает первоначальный воспалительный процесс, который может протекать как нейтрофильный. Это происходит еще и потому, что в присутствии грибковой флоры патогенность других микробов резко возрастает, и они тоже принимают активное участие в развитии и прогрессировании воспалительного процесса на слизистых дыхательных путей [4]. В дальнейшем – после переключения с Th1- на Th2- хелперный ответ, характер воспаления меняется на эозинофильный и формируется собственно астма. Что касается атопии (аллергии), то она также является результатом Th2-хелперного ответа и может формироваться сама по себе (не вызывая астмы). Это происходит, по-видимому, в случаях, когда кандида не попадает в дыхательные пути и не вызывает там изначального воспаления, а только колонизируется в кишечнике. ИМЕННО ПОЭТОМУ В РЯДЕ СЛУЧАЕВ НАБЛЮДАЕТСЯ АСТМА БЕЗ АТОПИИ ИЛИ АТОПИЯ БЕЗ АСТМЫ! Таким образом, и атопия (аллергия), и астма являются независимыми друг от друга процессами, которые могут сочетаться друг с другом. В случае астмы с атопией последняя, как и указывается в докладе GINA 2002, является фактором, сопутствующим или усугубляющим болезнь.
Остается нерешенным вопрос: каким же образом происходит переключение иммунного ответа с Th1- на Th2- хелперный путь? Вероятно, это происходит во-первых, из-за способности этих грибов к массивной колонизации на слизистых оболочках, а во-вторых, из-за особого свойства кандид, отличающих их от других микроорганизмов. Этот вопрос и будет рассмотрен в следующей главе.
Источник
Роль микроорганизмов в развитии бронхиальной астмы.В настоящее время подчеркивается, что именно условно-патогенная микрофлора оказывает наиболее выраженное цитопатогенное действие на клетки мерцательного эпителия, и указывается на роль так называемой «нормальной» назофарингеальной микрофлоры в развитии БА и аллергического ринита. Патогенная микрофлора также достоверно связана с развитием эозинофильного воспаления. Вирусы выявлены нами серологически и иммунофлуорецентным методом с общей частотой 0,52, причем обнаружена достоверная связь тяжести течения и частоты приступов удушья с эозинофильным воспалением бронхов, повышением уровня калликреина и ухудшением некоторых показателей ФВД (ОФВ,, ЖЕЛ). Важно отметить, что серологический метод выявления вирусной инфекции не обнаружил достоверной связи с фазой болезни (в отличие от иммунофлуоресцентного метода браш-мазков), что свидетельствует о возможной персистенции вирусных агентов. Столь высокая частота нахождения бактерий (прежде всего — непатогенных), вирусов и вирусо-бактериальных ассоциаций, и связь инфекционных агентов с развитием эозинофильного воспаления позволяет по-новому оценить роль инфекции в патогенезе БА, при этом даже хроническая колонизация патогенной флорой респираторного тракта может протекать без клинических и лабораторных признаков воспаления, а доказанная возможность персистенции респираторных вирусов на фоне снижения противовирусной защиты говорит о том, что вирусы могут принимать активное участие в патогенезе БА, а не только способствовать развитию обострения болезни. Часто встречающаяся у больных пневмококковая инфекция, предрасполагающая к развитию хронического экссудативно-деструктивного воспаления, ассоцируется с острой вирусной инфекцией, которая является триггером обострения хронического воспалительного процесса. Колонизация микрофлорой бронхиального дерева часто сочетается с дисбактериозом кишечника, при этом возможно усиление выведения обладающими антигистаминным свойством лизоцима с фекалиями и снижение продукции гистидазы поврежденной слизистой, что приводит к повышению концентрации гистамина в крови. В бронхиальном дереве продуцентами гистамина могут быть не только тучные клетки, но и различные бактерии.
Бактериальная инфекция может присоединяться вторично на фоне отека слизистой, гиперсекреции, бронхоспазма и мукоцилиарнои дисфункции, но не исключена и первичная ее роль в некоторых случаях. Так показано, что пневмококковая пневмония чаще чем пневмонии другой этиологии ассоциируется с развитием бронхообструктивного синдрома у лиц без предшествующей клинической картины бронхиальной астмы. Несомненно также существование у некоторых бактерий и вирусов молекулярной (эпитопной) мимикрии, что позволяет им не только противостоять антителзависимым реакциям хозяина за счет перекрестной иммунореактивности и блокирования образования антител, но также нарушать толерантность к собственным антигенам хозяина, провоцируя в ряде случаев аутоиммунные реакции. Кроме того, антигенная мимикрия — один из механизмов бактериальной персистенции. Инфекционные агенты и продукты их разрушения, особенно пептидогликаны, вызывают иммунологическим и неиммунологическим путем выделение различных БАВ, и не только гистамина, но также компонентов ККС, системы комплемента, серотонина, что приводит к сосудистым изменениям и нарушению микроциркуляции. Помимо увеличения количества эозинофилов, у больных бронхиальной астмой возрастает количество тучных клеток в легких. Их рост регулируется цитокинами, в частности ИЛ-3, который выделяется Т-лимфоцитами под влиянием антигенного стимула. Воспалительная клеточная инфильтрация эозинофилами и нейтрофилами с последующим привлечением мононуклеаров часто бывает опосредована дегрануляцией тучных клеток, и возникает через несколько часов после выделения БАВ тучными клетками. Уже давно доказано, что во время приступа бронхиальной астмы происходит дегрануляция тучных клеток, причем она происходит не только в условиях повреждения тканей и изменения местной тканевой среды, но также может быть вызвана ней-ромедиаторами, при этом особо важную роль играют медиаторы нехоли-нергической и неадренергической нервной системы. Выделяющиеся из тучных клеток БАВ играют важную роль в патогенезе бронхиальной астмы. Эозинофильное и эозинофильно-нейтрофильное воспаление может быть вызвано различными причинами (неинфекционные аллергены, инфекционные агенты, аутоимунные реакции), и эозинофилы играют ведущую роль в патогенезе как атопической, так и неатопической бронхиальной астмы. На основании проведенных нами исследований на кафедре госпитальной терапии им. акад. MB. Черноруцкого СПб Государственного медицинского университета им. акад. И.П. Павлова в рамках ПИК, о котором говорилось ранее, у больных БА с эозинофильным и эозинофильно-ней-трофильным воспалением были выделены различные клинико-патогене-тические варианты болезни. С помощью упомянутой ранее математической программы (COMOD-технологии) удалось выделить по совокупности статистически достоверно связанных признаков состояния разные клинико-патогенетические варианты бронхиальной астмы при одном и том же варианте воспаления бронхов — эозинофильно-нейтрофильного. В одну группу входили больные атопической бронхиальной астмы (аллергия к домашней пыли) различной степени тяжести и больные в состоянии предастмы, у которых первичен эозинофильный бронхит, выявлена колонизация непатогенной микрофлорой бронхиального дерева, и у некоторых больных обнаружена вирусная инфекция, независимо от фазы болезни (персистенция?). У больных этой группы не было признаков гнойного воспаления по клинической картине болезни и по данным бронхоскопии, а нейтрофилы, вероятно, были привлечены в зону аллергического воспаления вторично, выполняя сходную с эозинофилами роль, учитывая доказанную возможность активации нейтрофилов в условиях асептического воспаления. Не исключается также роль колонизации бронхиального дерева непатогенной микрофлорой в привлечении нейтрофилов. Совершенно иной была вторая группа больных: у всех выявлен хронический обструктивный бронхит, эмфизема легких, значительно повышен остаточный объем легких, имелись признаки гнойного секрета при бронхоскопии и найдена патогенная микрофлора при посевах мокроты и бронхиального смыва. Можно предположить, что у больных этой группы инфекционный бронхит первичен, и к уже существующему инфекционному нейтрофильному воспалению на определенном этапе присоединилось эозинофильное аллергическое воспаление и клинический симптомокомплекс инфекционно-зависимой бронхиальной астмы. — Также рекомендуем «Изменения эпителия бронхов при бронхиальной астме.» Оглавление темы «Бронхиальная астма и воспаление при нем.»: |
Источник