Бета агонисты в лечении бронхиальной астмы

В наше время выражение «табель о рангах» чаще употребляется в переносном смысле и не только тогда, когда мы подразумеваем структуру тех или иных учреждений. Порой так говорят и о лекарствах, в том числе о препаратах для лечения бронхиальной астмы.
В эпоху доказательной медицины место лекарственного препарата в лечении определяется его эффективностью и безопасностью, которые подтверждаются данными клинических исследований, а не основываются только на том, что эти лекарства применяли и в прошлые годы. Препараты для лечения бронхиальной астмы имеют разную эффективность, как понять какой препарат подходит именно вам? Итак, рассмотрим основные группы препаратов, а затем попытаемся присвоить им «призовые места».
Бета-2-агонисты (бета-адреномиметики, симпатомиметики)
Первые упоминания об использовании адреномиметиков для купирования симптомов бронхиальной астмы встречаются за несколько тысячелетий до нашей эры (применение эфедры), но только в конце XIX — начале XX века, с создания препарата адреналин (эпинефрин) началась разработка современных лекарственных препаратов этой группы.
Адреналин не утратил своего клинического и фармакологического значения по настоящее время и является препаратом номер один в неотложной терапии острых аллергических реакций: анафилактического шока, отека гортани и т.д. Но поскольку он стимулирует и альфа-, и бета-рецепторы, после его введения не только улучшается бронхиальная проходимость, но и возникает ощущение сердцебиения, тахикардия, тремор, повышается артериальное давление.
В результате изучения фармакологических свойств адреналина были выделены рецепторы, на которые он воздействует. В 1948 году R. Ahlquist впервые установил, что адренорецепторы подразделяются на два типа: альфа-рецепторы и бета-рецепторы. Стимуляция альфа-рецептора вызывает спазм гладкой мускулатуры, тогда как стимуляция бета-рецептора приводит к релаксации. В 1967 году A. Lands установил, что существует два подтипа бета-адренорецепторов: бета-1 и бета-2, и с 1970-х годов в клиническую практику вошли селективные бета-2-агонисты, которые обладают преимущественным действием на гладкую мускулатуру бронхов и клинически незначимой активностью в отношении бета-1-рецепторов, присутствующих в сердце и сосудах.
Селективные бета-2-агонисты короткого действия сальбутамол и тербуталин по праву приобрели статус «золотого стандарта» в ряду селективности в отношении бета-2-рецепторов, но следует отметить, что их селективность относительная и при превышении доз возбуждаются также альфа- и бета-1-адренорецепторы, вызывающие тахикардию, сердцебиение, подъем артериального давления. Эти препараты сохраняют свое значение при купировании симптомов бронхиальной астмы, но повышенная потребность в использовании бета-2-агонистов короткого действия свидетельствует о недостаточном контроле бронхиальной астмы.
С 1990-х годов в клинической практике широко применяются бета-2-агонисты длительного действия, которые на фармацевтическом рынке представлены двумя препаратами: формотерола фумаратом и салметерола ксинафоатом. Однако для лечении бронхиальной астмы эти препараты не могут использоваться самостоятельно, так как при приеме пролонгированных препаратов необходимо назначение противовоспалительной терапии ингаляционными глюкокортикостероидами. В составе комбинированной терапии, о которой речь пойдет ниже, бета-2-агонисты длительного действия нашли свое достойное место.
Ингаляционные глюкокортикостероиды
В это же время разрабатывается воспалительная концепция бронхиальной астмы и, как следствие, противовоспалительная терапия, основой которой являются ингаляционные глюкокортикостероиды. Была доказана их способность уменьшать воспалительную инфильтрацию слизистой бронхов, снижать бронхиальную гиперреактивность, улучшать функцию легких, продемонстрированы преимущества раннего начала терапии.
Результатом изменившихся представлений стало появление современных руководств по терапии бронхиальной астмы, в которых дано определение бронхиальной астмы как хронического воспалительного заболевания дыхательных путей, описана роль хронического воспаления в развитии бронхиальной гиперреактивности и появлении симптомов, а также указано значение противовоспалительной противоастматической терапии, направленной на контроль над заболеванием, сформулированы цели лечения бронхиальной астмы.
Ингаляционные глюкокортикостероиды — наиболее эффективные на данный момент противовоспалительные препараты для лечения бронхиальной астмы, которые стали первоочередными препаратами в терапии персистирующей астмы начиная с легкой степени.
Сорок лет назад был создан первый препарат этой группы — беклометазона дипропионат, в 1972 году он был успешно применен для лечения бронхиальной астмы. В настоящее время ингаляционные глюкокортикостероиды являются базисными, то есть основными препаратами в лечении всех патогенетических вариантов бронхиальной астмы. К препаратам этой группы относятся давно известные в нашей стране беклометазона дипропионат (Беклазон, Беклазон Эко Легкое Дыхание, Кленил, Кленил Джет), будесонид (Пульмикорт, Тафен, Будесонид, Бенакорт), флутиказон (Фликсотид) и новый в российской практике препарат — циклесонид (Альвеско).
Комбинированные препараты
Однако ингаляционные глюкокортикостероиды не всегда позволяют в полной мере контролировать воспалительный процесс в бронхиальном дереве и, соответственно, полностью исключить проявления бронхиальной астмы. В современных руководствах по терапии бронхиальной астмы рекомендовано добавление бета-2-агонистов длительного действия при недостаточном контроле бронхиальной астмы ингаляционными гормонами. В огромном количестве клинических исследований было убедительно показано, что использование комбинации ингаляционного глюкокортикостероида и бета-2-агониста длительного действия более эффективно, чем удвоение дозы ингаляционных глюкокортикостероидов, и приводит к более значимому улучшению функции легких и лучшему контролю над симптомами астмы.
Комбинированная терапия позволяет поддерживать контроль бронхиальной астмы при использовании более низких доз ингаляционных гормонов, снижает количество обострений, приводит к улучшению качества жизни. Таким образом, отражением эволюции взглядов на терапию бронхиальной астмы стало появление комбинированных препаратов ингаляционных гормонов и бета-2-агонистов длительного действия.
В настоящее время существует несколько комбинированных препаратов для лечения бронхиальной астмы: Серетид (салметерол + флутиказон), Симбикорт (формотерол + будесонид), Тевакомб (салметерол + флутиказон), Фостер (формотерол + беклометазон), в которых лекарство находится в одном ингаляторе, и формотерол + будесонид в свободной комбинации (Форадил Комби).
Антилейкотриеновые препараты
Наиболее часто применяемыми препаратами этой группы являются антагонисты рецепторов лейкотриенов зафирлукаст (Аколат) и монтелукаст (Сингуляр).
Антилейкотриеновые препараты улучшают течение заболевания, уменьшают выраженность симптомов, улучшают функцию легких, уменьшают активность воспаления дыхательных путей и снижают частоту обострений бронхиальной астмы. Препараты применяются в виде таблеток, что позволяет избежать возможных проблем, связанных с нежеланием пациентов проводить ингаляционную терапию или с техникой проведения ингаляций.
Благодаря их активности при аллергическом рините антилейкотриеновые препараты можно применять у пациентов с легкой атопической бронхиальной астмой и легким аллергическим ринитом в качестве базисных, без ингаляционных гормонов. У пациентов со среднетяжелой и тяжелой бронхиальной астмой эффективна сочетанная терапия ингаляционными гормонами и антагонистами лейкотриенов, особенно при бронхиальной астме с повышенной продукцией лейкотриенов (например, аспириновой астме, астме физического усилия, «холодовой» астме и т.д.), а также при сочетании бронхиальной астмы с хроническим аллергическим ринитом.
В исследованиях последних лет установлено, что добавление антагонистов лейкотриенов к терапии ингаляционными глюкокортикостероидами способствует дополнительному или «двойному» противовоспалительному эффекту. Так, по данным исследований, у пациентов со среднетяжелой и тяжелой астмой добавление Сингуляра к ингаляционным гормональным препаратам уже в первые трое суток значительно улучшает течение болезни: отмечается уменьшение ночных и дневных симптомов астмы, снижается потребность в дополнительных ингаляциях бронхолитиков, увеличивается количество дней, свободных от симптомов астмы, возрастают показатели качества жизни. Антагонисты лейкотриенов также хорошо сочетаются и с комбинированными препаратами (Симбикорт, Серетид, Фостер).
Особо следует отметить высокую безопасность препарата Сингуляр. При выборе эффективных доз в исследованиях изучали следующие дозировки препарата: 5, 10, 50, 100 и 200 мг. Было установлено, что эффективная доза препарата Сингуляр — 5 мг у детей до 12 лет и 10 мг у детей старше 12 лет и взрослых. При этом следует особо подчеркнуть, что безопасность дозировки оставалась одинаковой во всем исследуемом диапазоне доз. Учитывая такую высокую безопасность препарата, планируется расширение показаний к применению Сингуляра у детей с 2-летнего возраста (доза 4 мг).
Омализумаб (Ксолар)
Ксолар — это инновационный препарат для лечения бронхиальной астмы нового класса, представляющий собой специальные антитела с блокирующим действием на иммуноглобулин Е (основной фактор развития аллергических реакций). Основным показанием для его применения является атопическая (аллергическая) бронхиальная астма среднетяжелого и тяжелого течения у пациентов с повышенным уровнем иммуноглобулина Е в сыворотке крови, не контролируемая с помощью высоких доз ингаляционных глюкокортикостероидов и длительнодействующих бета-2-агонистов.
Важной особенностью Ксолара является способность существенно улучшать качество жизни у больных тяжелой бронхиальной астмой, при которой другие методы лечения неэффективны из-за воздействия бытовых и эпидермальных аллергенов.
Таким образом, все рассмотренные группы противоастматических препаратов имеют большое значение в лечении бронхиальной астмы. Следует особо отметить роль ингаляционных гормонов, так как их применение резко изменило течение бронхиальной астмы, и именно эти препараты мы называем препаратами первой линии при лечении персистирующей бронхиальной астмы любой степени тяжести, начиная с легкой.
Благодаря им стали редкими тяжелые обострения бронхиальной астмы, приводящие пациентов в стационар и реанимационные отделения, резко снизилась смертность при астме, улучшилось качество жизни пациентов с бронхиальной астмой, и эффективность противовоспалительной противоастматической терапии позволила поставить вопрос о возможности достижения полного контроля заболевания.
Но при возникновении симптомов не обойтись и без бета-2-агонистов с быстрым началом действия, а самыми эффективными в достижении контроля являются комбинированные препараты. Антагонисты лейкотриенов способны улучшать течение бронхиальной астмы, в том числе и при сочетании бронхиальной астмы и аллергического ринита, при аспириновой астме, астме физического усилия, а при легкой бронхиальной астме в ряде случаев их можно применять и в качестве базисных препаратов, не прибегая к ингаляционным гормонам. Применение Ксолара создало новые возможности достижения контроля заболевания и снижения объема лекарственной терапии у пациентов с тяжелой атопической бронхиальной астмой.
P.S. Понравилась статья? Подписывайтесь на канал и ставьте лайки, впереди еще много интересных статей, о лечении бронхолегочных и аллергических заболеваний.
Источник

Исходя из патогенеза бронхиальной астмы, в борьбе с астматическими проявлениями применяют бронхорасширяющие средства и противовоспалительные препараты.
Адреномиметики при бронхиальной астме быстро снимают симптомы удушья. Следует помнить, что все бронхолитики обладают симптоматическим действием.
То, насколько часто они используются, будет индикатором эффективности основной, базисной терапии.
Механизм действия адреномиметиков
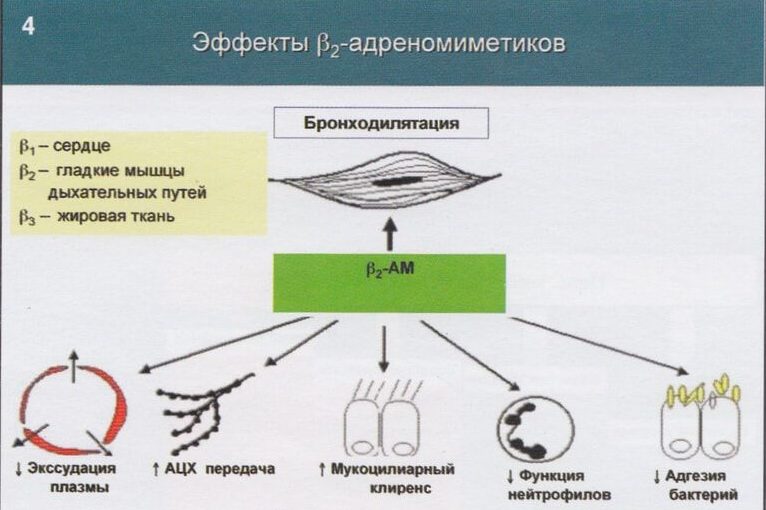
Итак, адреномиметики — обширная группа лекарственных средств, оказывающих стимулирующее воздействие на адренорецепторы. Адренорецепторы локализуются во всех тканях организма — они встроены в клеточные мембраны, представляют собой особые белковые молекулы.
Эффект адреномиметиков определяется воздействием на рецепторы, что приводит к определенным метаболическим изменениям. В итоге может возникать спазм или расширение сосудов и т. д.
Адреномиметики оказывают стимулирующее воздействие на адренорецепторы, подобное действию адреналина и норадреналина. Когда молекула агониста соединяется с рецептором на поверхности клетки, происходит взаимодействие с регуляторным белком.
Этот белок способствует активации особого фермента, стимулирующего синтез аденозинмонофосфата — вещества, участвующего в передаче сигналов в клетке. Вследствие этого в клетке происходят определенные химические процессы, в результате которых изменяется концентрация кальция.
На этот процесс реагирует гладкая мускулатура различных органов, расслабляясь или сокращаясь.
Эффект воздействия
Эффект действия препаратов зависит от типа рецепторов, на которые осуществляется воздействие.
Хотя адренорецепторы бывают 5 типов, мы остановимся только на бета1- и бета2-адренорецепторах, раз речь идет об астме.
Итак, бета1-адренорецепторы локализованы в сердце, и их стимулирование приводит к увеличению ЧСС, повышению артериального давления. Также они находятся в почках.
Бета-2-адренорецепторы локализуются в бронхах, скелетной мускулатуре, сосудах, сердце и других органах. Эффектом их стимуляции будет расслабление гладкой мускулатуры бронхов, снятие спазма, расширение просвета бронхиального дерева.
При астме адреномиметики оказывают симптоматический эффект и используются для купирования и предотвращения приступов.
Классификация адреномиметиков

Адреномиметики, применяемые при бронхиальной астме, разделяются на селективные и неселективные. Первые характеризуются тем, что воздействуют только на бета2-рецепторы, а вторые и на бета1, и на бета2.
При бронхиальной астме бета-агонисты должны воздействовать именно на бронхиальные бета2-рецепторы. Бета2-адреномиметики бывают длительного и короткого действия. Первые обладают пролонгированным эффектом и помогают предупредить ночные приступы, а вторые применяют в качестве средств против обострения астмы.
Следует обратить внимание на то, что адреномиметики, будь то селективные или неселективные, используют только по назначению врача. Если речь идет о адреномиметиках короткого действия, то это экстренные средства, которые ни в коем случае не следует применять бесконтрольно.
Они дают хороший терапевтический эффект, однако могут вызывать побочные явления – аритмию, гипертонический криз или гипотонию и многое другое. Пациентам с сахарным диабетом, артериальной гипертензией, атеросклерозом сосудов головного мозга, заболеваниями щитовидной железы применять такие средства рекомендуется с осторожностью, в той дозе и с той частотой, которую определил врач.
Селективные адреномиметики при бронхиальной астме
Бета-адреномиметики при бронхиальной астме используются как селективные, так и неселективные. Назначаются селективные адреномиметики короткого действия в форме аэрозоля, что позволяет быстро снять симптомы бронхиальной астмы.
Если ребенок не может в силу возраста использовать ингалятор, применяют специальные приборы для распыления лекарственного раствора — небулайзеры. Дозы препаратов для ингаляции при помощи небулайзера выше.
В больших дозах могут активировать бета1-адренорецепторы, альфа-адренорецепторы в сосудах. Неселективные возбуждают эти рецепторы в любых дозах. С этим связаны побочные эффекты — повышение артериального давления, увеличение ЧСС.
Некоторые селективные антагонисты бета-адренорецепторов:

Длительного действия

Как было отмечено выше, бета-адренометики при бронхиальной астме применяют в комбинации с глюкокортикоидами и другими средствами. К средствам длительного действия относят, например, формотерол.

Длительный эффект связан с накоплением вещества в мембранах гладкомышечных клеток. При комбинации с глюкокортикоидами усиливают эффект гормонов, позволяют снизить их дозировку и, соответственно, уменьшить побочные эффекты при использовании для предотвращения ночных приступов, а также проявлений астмы физического напряжения.
Эти препараты не могут использоваться для монотерапии и в качестве экстренных средств для купирования удушья. Также следует избегать резкой отмены таких препаратов.
Короткого действия

При применении оптимальных доз адреномиметиков короткого действия бета1-адренорецепторы миокарда практически не стимулируются.
В эту группу входят следующие препараты:

При приступе удушья адреномиметики короткого действия быстро купируют обострение — при ингаляционном введении эффект наблюдается уже спустя четыре минуты и длится на протяжении нескольких часов. Также они применяются для предупреждения проявлений астмы физического усилия.
Препараты этой группы не подходят для профилактического лечения — это средства экстренной помощи, которые действуют непродолжительное время. При частом использовании их эффективность может уменьшиться. Регулярное применение сальбутамола приводит к учащению приступов астмы физического усилия и увеличивает выраженность воспаления.
Для правильного введения лекарства при помощи ингалятора необходимы соответствующие навыки. В противном случае в бронхиальное дерево попадет меньше лекарства, чем требуется.
Неселективные адреномиметики при бронхиальной астме
Стимулируют бета1-, бета2-, альфа-адренергические рецепторы. При бронхиальной астме применяют следующие неселективные адреномиметики:

Как было отмечено выше, неселективные адреномиметики оказывают активное воздействие на сердечно-сосудистую систему даже в небольших дозах, провоцируют повышение артериального давления.
Важно, что для поддержания нормального качества жизни оптимален ступенчатый подход к использованию препаратов, который предполагает повышение доз и увеличение количества приемов по мере усугубления заболевания. Главная цель — контролировать астму, принимая минимальные дозы лекарств.
Если состояние пациента ухудшается, доза и частота приема увеличивается. Если астма хорошо поддается контролю, то доза и частота приема уменьшается. Чтобы перейти с одной ступени на другую, необходимо хорошо контролировать заболевание в течение определенного времени.
Цель лечения — поддерживать нормальное качество жизни, сохранять привычную физическую активность.
В заключение
Прогноз бронхиальной астмы во многом зависит от того, выполняет ли пациент все предписания, которые касаются как схемы приема препаратов, так и общих правил, знания различий между препаратами базисной и неотложной терапии, профилактических мер.
Даже в период ремиссии в дыхательных путях сохраняется воспалительный процесс, но это не означает, что достичь хорошего самочувствия невозможно. Не стоит надеяться лишь на лекарственные средства: необходимо исключать контакты с аллергенами, соблюдать элиминационные диеты и в целом бережно относиться к своему здоровью.
Источник