Бронхиальная астма клиника диагностика лечение реферат
БЕЛОРУССКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
РЕФЕРАТ
На тему:
«
Бронхиальная астма. Нагноительные заболевания легких. Диагностика, клиника, лечение»
МИНСК, 2008
Бронхиальная астма (БА)
– хроническое воспалительное заболевание дыхательных путей, которое отличается:
наличием обратимой обструкции бронхов,
наличием воспалительного процесса в области слизистой бронхов,
гиперреактивностью бронхов к факторам внешней среды.
GINA (General Initiative for Asthma), пересмотр 2002 года.
Таким образом, БА – не эпизод, а хронический процесс
.
Факторы риска БА
Внутренние факторы:
генетическая предрасположенность;
атопия (гиперпродукция IgE в ответ на поступление аллергена);
гиперреактивность дыхательных путей;
пол (чаще у женщин);
расовая принадлежность.
Внешние факторы
(факторы, способствующие развитию БА у предрасположенных людей):
домашние аллергены:
домашняя пыль (домашний клещ);
аллергены животных;
аллергены тараканов;
грибы (плесень);
внешние аллергены:
пыльца;
грибы;
профессиональные (сенсибилизаторы);
курение;
воздушные поллютанты;
респираторные инфекции;
паразитарные инфекции;
диета и лекарства;
ожирение.
Факторы, которые провоцируют обострение БА:
домашние и внешние аллергены;
поллютанты помещений и внешние поллютанты;
респираторные инфекции;
физическая нагрузка и гипервентиляция;
изменение погодных условий;
двуокись серы;
пища, пищевые добавки, лекарства;
чрезмерные эмоциональные нагрузки;
курение (пассивное и активное);
ирританты (домашний аэрозоль, запах краски).
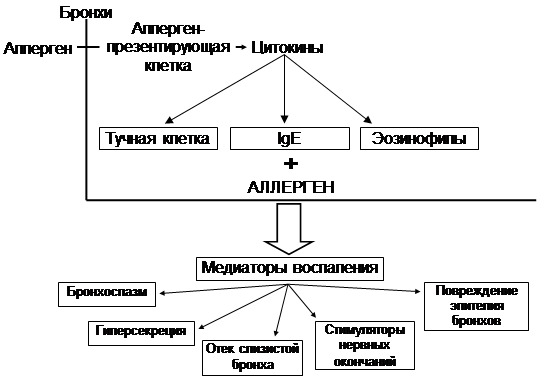
Клетки, участвующие в формировании воспалительного процесса при БА:
Первичные эффекторные клетки:
тучные клетки (гистамин);
макрофаги (цитокины);
эпителиальные клетки.
Вторичные эффекторные клетки:
эозинофилы;
Т-лимфоциты;
нейтрофилы;
тромбоциты.
Схема взаимосвязи воспаления дыхательных путей и симптомов БА

Формы бронхиальной обструкции:
острый бронхоспазм,
отек стенки бронха (подострый),
хроническая обтурация слизью,
ремоделирование стенки бронха.
В норме ОФВ1
(объем форсированного выдоха за первую секунду) – не менее 75% от ЖЕЛ.
Степени легочной обструкции:
более 70% – легкая;
69-50% – умеренная;
менее 50% – тяжелая.
В затруднительных для постановки диагноза случаях используют провокационные пробы (например, спирограмма до и после вдоха ацетилхолина
), хотя у детей и подростков это проводить небезопасно (например, была детская астма, затем наступило выздоровление, а мы спровоцировали новый приступ). Обращают внимание на обратимость обструкции (проявляется приступами), сухие хрипы. Можно определить уровень IgE. При астме не бывает частого дыхания, оно даже урежается (ЧД=10-14). Одышка носит экспираторный характер. Приступы удушья наблюдаются чаще в ночное время.
КЛАССИФИКАЦИЯ БА (ПО МКБ Х):
БА:
атопическая (экзогенная);
неаллергическая (эндогенная, аспириновая);
смешанная (аллергическая + неаллергическая);
неуточненная.
Астматический статус (острая тяжелая БА).
Аспириновая
: при БА наблюдается дефицит PG, а аспирин (как и другие НПВС) еще сильнее снижают их уровень. Салициловая кислота содержится в различных продуктах, поэтому важно не перепутать эту форму БА с пищевой аллергией.
КЛАССИФИКАЦИЯ ТЯЖЕСТИ БА
Ступень 1:
интермиттирующая БА
симптомы реже 1 раза в неделю;
короткие обострения;
ночные симптомы не чаще 2 раз в месяц;
показатели ОФВ1
или ПСВ составляют 80% и более от должных значений;
вариабельность показателей ПСВ или ОФВ1
составляет менее 20%.
Ступень 2:
легкая персистирующая БА
симптомы чаще 1 раза в неделю, но реже 1 раза в день;
обострения могут влиять на физическую активность и сон;
ночные симптомы чаще 2 раз в месяц;
показатели ОФВ1
или ПСВ составляют 80% и более от должных значений;
вариабельность показателей ПСВ или ОФВ1
составляет 20-30%.
Ступень 3:
персистирующая БА средней тяжести
ежедневные симптомы;
обострения могут влиять на физическую активность и сон;
ночные симптомы чаще 1 раза в неделю;
ежедневный прием ингаляционных β2
-агонистов;
показатели ОФВ1
или ПСВ составляют 60-80% от должных значений;
вариабельность показателей ПСВ или ОФВ1
составляет более 30%.
Ступень 4:
тяжелая персистирующая БА
ежедневные симптомы;
частые обострения;
частые ночные симптомы;
ограничение физической активности;
показатели ОФВ1
или ПСВ составляют менее 60% от должных значений.
Формулировка диагноза: 1) «БА», 2) форма по классификации, 3) степень тяжести.
ЛЕЧЕНИЕ БА
Комплексная терапия больных БА
1. Обучение больных.
2. Оценка и мониторинг тяжести БА.
3. Элиминация триггеров или контроль их влияния на течение болезни.
4. Разработка плана медикаментозной терапии для постоянного лечения.
5. Разработка плана лечения в период обострения.
6. Обеспечение регулярного наблюдения.
Элиминация вредных факторов из окружающей среды больного астмой:
удалить ковры из спальни;
удалить перья;
применять непропускаемые постельные покрывала;
ежедневно стирать постель в горячей воде;
применять средства, ликвидирующие сапрофитов;
не держать в квартире животных и птиц;
не курить в помещениях, где находятся больные;
предупреждать инфекции дыхательных путей.
Лекарственная терапия
I
.
Препараты для контроля за течением астмы
ингаляционные ГКС (беклометазона дипропионат, будесонид, флунизомид, флутиказон, триамцинолона ацетонид);
системные ГКС (преднизолон, метилпреднизолон); (!) п/э: кандидоз полости рта, охриплость голоса, кашель от раздражения слизистой;
натрия кромогликат (интал);
недокромил натрия (тайлед);
теофиллин замедленного высвобождения (теопек, теодур);
ингаляционные β2
-агонисты длительного действия (формотерол, сальметерол);
антилейкотриеновые препараты: а) антагонисты рецепторов к цистеинил-лейкотриену 1 (монтелукаст, зафирлукаст), б) ингибитор 5-липооксигеназы (зилеутон).
II
. Симптоматические средства (для неотложной помощи)
ингаляционные β2
-агонисты быстрого действия (сальбутамол, фенотерол, тербуталин, репротерон);
системные ГКС;
антихолинергические препараты (ипратропиум бромид (атровент), окситропиума бромид);
метилксантины (теофиллин в/в, эуфиллин).
III.
Нетрадиционные методы лечения
акупунктура;
гомеопатия;
йога;
ионизаторы;
спелеотерапия;
метод Бутейко;
и др.
Ступенчатая терапия БА
| Степень тяжести | Ежедневный прием препаратов для контроля заболевания | Другие варианты лечения |
| Ступень 1 | Нет необходимости | Ингаляционные β2 -агонисты по потребности |
| Ступень 2 | Ингаляционные ГКС (≤ 400 мкг будесонида) | Теофиллин замедленного действия, или Кромон, или антилейкотриеновый препарат |
| Ступень 3 | Ингаляционные ГКС (200-800 мкг будесонида) + ингаляционные β2 -агонисты длительного действия | Ингаляционные ГКС + теофиллин замедленного действия, или ингаляционный ГКС > 800 мкг, или ингаляционный ГКС 400-800 мкг + антилейкотриеновый препарат |
| Ступень 4 | Ингаляционные ГКС (> 800 мкг будесонида) + ингаляционные β2 теофиллин; антилейкотриеновый препарат; пероральный β2 пероральный ГКС. |
Нагноительные заболевания легких
Классификация неспецифических нагноительных заболеваний легких:
1. Абсцесс и гангрена легкого.
2. Пневмосклероз после абсцессов легкого.
3. Бронхоэктазии.
4. Нагноившиеся кисты легкого.
Причины:
осложненные пороки развития легких;
иммунодефицит по IgA (в т.ч. врожденный, или когда материнских АТ УЖЕ мало, а своих собственных – ЕЩЕ мало);
солитарная (одиночная) киста (см. рентген);
кистозная гипоплазия (поликистоз – врожденное недоразвитие или даже полное отсутствие в определенных участках легкого его респираторных отделов), не определяется при бронхоскопии;
региональный и локализованный патологический процесс в бронхиальном дереве, этиологически связанный с инфекцией:
бронхоэктатическая болезнь;
стеноз трахеи и крупных бронхов;
бронхиальные свищи (чаще всего посттравматические);
остеопластическая трахеобронхопатия (окостенение бронхиального дерева) – аутоиммунная;
эмпиема плевры (результат плеврита – плохо леченного или неудачно закончившегося).
Инфекционная деструкция легких
(ранее называли «абсцедирующая пневмония», «множественные абсцессы»). Протекает в виде:
острый абсцесс легкого (одиночный, но обширный);
гангрена легкого;
стафилококковая деструкция легких (иногда этот диагноз моно поставить и без бакпосева);
хронический абсцесс (например, в результате перехода острого в хронический).
На рентгенограмме – картина «заплеванного» легкого.
Рентгенологически:
«синдром средней доли» (естественно, справа): гиповентиляция из-за сдавления бронха (опухоль, пневмофиброз и др.).
«симптом проволочной петли» – солитарная кисли, может быть и эхинококковой.
Бронхоэктатическая болезнь.
В диагностике помогает бронхография. При перкуссии – мозаичный звук. Больной жалуется на «полный рот мокроты» с утра.
Виды бронхоэктазов:
первичные (с рождения);
вторичные (при частых ОРВИ, бронхитах, пневмониях, ТБ – зоны фиброза).
Локализуются чаще в нижних отделах легких.
По форме:
цилиндрические;
мешотчатые;
веретенообразные;
смешанные;
А также:
ателектатические;
не связанные с ателектазом.
Причины ателектаза:
нарушение перфузии;
нарушение вентиляции.
По степени:
легкий,
выраженный,
тяжелый,
осложненный.
Лечение
:
антибиотикотерапия;
позиционный (постуральный) дренаж: больной ложится на здоровый бок и наклоняет голову вниз, чтобы отошла мокрота;
массаж (поколачивание, поглаживание);
бронхиальные заливки: вводятся лекарственные вещества (фурацилин и др.), ими промываются дыхательные пути, затем все отсасывается (чаще эти занимается эндоскопист);
дыхательная гимнастика.
Хроническая пневмония:
такой болезни нет – это либо пневмофиброз, либо нераспознанные бронхоэктазы.
Абсцесс легкого
– ограниченный гнойно-деструктивный процесс, сопровождающийся образованием одиночных или множественных гнойных полостей в легочной ткани.
Гангрена легкого
– распространенный гнойно-некротический процесс в легочной ткани, не имеющий четких границ.
Абсцессы
часто возникают при тяжелой лобарной пневмонии.
Классификация абсцессов легких:
I. Гнойные абсцессы:
А. По патогенезу:
аэрогенно-аспирационные;
гематогенно-эмболические;
травматические;
септические.
Б. По течению:
острые;
хронические.
В. По локализации:
центральные;
периферические (одиночные, множественные с указанием доли и сегмента).
Г. По наличию осложнений:
без осложнений;
осложненные (эмпиемой, пиопневмотораксом, кровотечением и др.
II. Гангренозные абсцессы (с распределением по течению, локализации и осложнениям, как гнойные абсцессы).
III. Распространенная гангрена.
При абсцессе на рентгенограмме на фоне пневмонического инфильтрата появляется просветление (распад, инфекционная деструкция), с последующим появлении ем уровня жидкости (дренируется), вокруг – перифокальное воспаление. Гангрена же границ не соблюдает, а диагноз можно поставить «носом» (запах как при озене).
Симптомы абсцесса легкого до прорыва в бронх:
высокая температура;
интоксикация;
боли в груди на стороне поражения;
сухой кашель;
укорочение перкуторного звука, выслушиваются влажные хрипы;
ускорение СОЭ и лейкоцитоз;
на рентгенограмме – наличие интенсивного ограниченного затемнения в легочной ткани.
Симптомы абсцесса легкого после прорыва в бронх:
кашель с выделением большого количества мокроты с неприятным запахом;
кровохарканье;
снижение температуры (критическое, не литическое) по сравнению с первым периодом;
появление бронхиального дыхания с амфорическим оттенком;
на рентгенограмме – полость с горизонтальным уровнем жидкости.
Лечение абсцессов и инфекционной деструкции:
улучшение условий дренирования гнойной полости и бронхиального дерева (отхаркивающие, позиционный дренаж, ЛФК, протеолитические ферменты, бронхоскопия, пункция с аспирацией гноя, наружное дренирование тонким дренажом, пневмотомия, дыхательная гимнастика);
рациональная противомикробная терапия (в полость гнойника, внутрибронхиально, парентерально);
иммунотерапия (антистафилококковая плазма, стафилококковый анатоксин и др.), левамизол, Т-активин менее эффективны;
симптоматическая терапия (сердечно-сосудистые и др. средства).
Консервативно нельзя вылечить:
множественные абсцессы;
тканевые секвестры;
абсцессы нижнедолевой локализации;
при диаметре полости более 5 см.
ЛИТЕРАТУРА
Радужный Н.Л. Внутренние болезни Мн: ВШ, 2007, 365с
Пирогов К.Т Внутренние болезни, М: ЭКСМО, 2005
Сиротко В.Л, Все о внутренних болезнях: учебной пособие для аспирантов, Мн: ВШ, 2008 г.
Источник
Министерство здравоохранения Российской Федерации
Государственное бюджетное образовательное учреждение высшего
профессионального образования
«Ростовский государственный медицинский университет»
Министерства здравоохранения Российской Федерации
РЕФЕРАТ
по дисциплине «Диагностика внутренних болезней »
на тему «Бронхиальная астма»
Специальность: Лечебное дело
Выполнила: Гурьева Татьяна
Студентка 2 курса 21 «Б» группа
Преподаватель: Аулова Л.В
г
Содержание
Введение
Этиология
Патогенез
Патологоанатомическая картина
Классификация
Клиническая картина
Течение и осложнения
Лечение
Профилактика
Список использованной литературы
Введение
Бронхиальная астма (asthma bronchiale) представляет собой хронически протекающее аллергическое заболевание, характеризующееся измененной (вследствие действия различных иммунологических и неиммунологических механизмов) реактивностью бронхов, основным клиническим признаком которого являются приступы удушья (бронхоспазма). Некоторые авторы рассматривают в настоящее время бронхиальную астму как проявление своеобразного эозинофильного бронхита. Бронхиальная астма относится к числу часто встречающихся заболеваний. По разным данным, в странах Европы и Америки ею страдает 3-7% всего населения.
Этиология
В развитии заболевания важную роль играют, прежде всего, различные экзогенные аллергены. Реакция на них, выявляемая с помощью специальных тестов, обнаруживается у 60 — 80% больных бронхиальной астмой. Наиболее распространенными в настоящее время являются аллергены растительного происхождения (пыльца растений, споры грибов и др.), бытовые аллергены (домашняя и библиотечная пыль, перхоть домашних животных, сухой корм для аквариумных рыбок и т. д.), пищевые, или нутритивные, аллергены (яйца, цитрусовые, пищевые красители и консерванты). У 22 — 40% больных бронхиальной астмой выявляются реакции на различные лекарственные аллергены, а у 2% пациентов заболевание оказывается связанным с различными профессиональными факторами (производство косметических средств, аптечное производство и др.).
В возникновении и прогрессировании бронхиальной астмы большое значение имеют различные инфекционные факторы — бактерии, вирусы, грибы и т. д. Микроорганизмы и продукты их распада способны сами выступать в роли аллергенов, вызывая первичные изменения реактивности бронхов и инфекционную сенсибилизацию организма. Кроме того, инфекция снижает порог чувствительности организма к экзогенным аллергенам, потенцируя, таким образом, их сенсибилизирующее действие.
Определенное место в этиологии бронхиальной астмы занимают метеорологические факторы (холодный воздух), а также наследственная отягощенность, которая выявляется у 40-80% больных (чаще у детей), нервно-психические факторы и стрессовые воздействия.
Патогенез
В основе возникающих у больных бронхиальной астмой изменений бронхов лежит сенсибилизация организма. Большое значение имеют при этом аллергические реакции I(немедленного) типа, протекающие по типу анафилаксии и связанные с реагиновыми антителами, относящимися к классуIgE. Эти антитела фиксируются на лаброцитах (тучных клетках), располагающихся в подслизистой основе бронхов. При повторном попадании в бронхи аллергенов последние соединяются с фиксированными на тучных клетках реагиновыми антителами, способствуя освобождению биологически активных веществ — гистамина, медленно реагирующей субстанции анафилаксии и др., приводящих к бронхоспазму, гиперсекреции и отеку слизистой оболочки бронхов. В иммунологическое звено патогенеза бронхиальной астмы включаются и аллергические реакцииIIIтипа (иммунокомплексные) иIVтипа (замедленной гиперчувствительности).
В патогенезе бронхиальной астмы активное участие принимают также различные неиммунологические механизмы. У больных бронхиальной астмой повышается тонус блуждающего нерва и ослабевает ?-адренергическая активность организма. Нарушается соотношение между циклическими нуклеотидами, что проявляется уменьшением содержания цАМФ и увеличением концентрации цГМФ в клетках. У таких больных отмечаются различные гормональные нарушения, выражающиеся в глюкокортикостероидной недостаточности, вторичном гиперальдостеронизме и др.
В патогенезе бронхиальной астмы могут принимать участие простагландины. Так, у больных аспириновой астмой нарушается метаболизм арахидоновой кислоты, что приводит к преобладанию синтеза простагландинов F2a, дающих выраженный бронхоспастический эффект. В последние годы большое внимание уделяется повышенному содержанию ионов Са2+в гладкомышечных клетках бронхов, способствующему бронхоспастическим реакциям.
Патологоанатомическая картина
При вскрытии больных, умерших во время приступа бронхиальной астмы, отмечаются острое эмфизематозное расширение легких и заполнение (иногда полная обструкция) просвета бронхов вязкой слизью. При микроскопическом исследовании выявляются выраженный отек слизистой оболочки бронхов с десквамацией эпителия, гипертрофия бронхиальных желез, инфильтрация стенки бронхов лаброцитами (тучными клетками) и эозинофилами, утолщение мышечного слоя.
Классификация
В зависимости от вида аллергена, вызвавшего сенсибилизацию организма (инфекционный или неинфекционный), различают атоническую (неинфекционно-аллергическую) и инфекционно-аллергическую формы бронхиальной астмы. При выявлении сенсибилизации как к инфекционным, так и к неинфекционным аллергенам говорят о смешанной форме заболевания. В зарубежной литературе атопическую форму бронхиальной астмы принято называть экзогенной, а инфекционно-аллергическую форму — эндогенной бронхиальной астмой.
Клиническая картина
В развитии приступа бронхиальной астмы принято различать три периода: период предвестников, период разгара и период обратного развития приступа.
Период предвестников (продромальный период) чаще встречается у больных с инфекционно-аллергической формой бронхиальной астмы и проявляется вазомоторными реакциями слизистой оболочки носа (чиханье, обильные водянистые выделения), кашлем, одышкой. В дальнейшем (а иногда внезапно, без периода предвестников) у больных появляется ощущение заложенности в грудной клетке, мешающее им свободно дышать. Вдох становится коротким, а выдох, наоборот, продолжительным, шумным, сопровождающимся громкими свистящими хрипами, слышными на расстоянии. Появляется кашель с трудноотделяемой вязкой мокротой. С целью облегчения дыхания больной принимает вынужденное положение (чаще сидя) с наклоном туловища вперед, опираясь локтями на спинку стула или колени.
В период разгара (во время приступа) лицо становится одутловатым, в фазу выдоха может наблюдаться набухание вен шеи. Грудная клетка как бы застывает в положении максимального вдоха. В акте дыхания участвуют вспомогательные дыхательные мышцы, помогающие преодолеть существующее сопротивление выдоху. При перкуссии грудной клетки отмечают коробочный звук, смещение вниз нижних границ легких и резкое ограничение их подвижности. Над легкими выслушивают ослабление везикулярного дыхания с удлинённым выдохом и большое количество распространенных сухих преимущественно свистящих хрипов. Поперечник абсолютной тупости сердца значительно уменьшается за счет резкого расширения легких, отмечаются приглушенность тонов, тахикардия, акцент IIтона над легочной артерией.
В период обратного развития приступа улучшается отхождение мокроты, в легких уменьшается количество сухих хрипов, удушье постепенно проходит.
При рентгенологическом исследованииорганов грудной клетки, проведенном в разгар приступа, определяют повышенную прозрачность легочных полей, низкое стояние и малую подвижность диафрагмы. В анализах крови выявляют эозинофилию и лимфоцитоз. В мокроте, полученной после приступа бронхиальной астмы, находят эозинофилы, спирали Куршмана и кристаллы Шарко-Лейдена.
У некоторых больных (чаще женщин) приступы удушья провоцируются приемом ацетилсалициловой кислоты (аспирина). При обследовании у этих пациентов часто выявляют риносинуситы или полипоз слизистой оболочки носа. Такое сочетание (приступы удушья, непереносимость аспирина и полипоз носа) получило название аспириновой астмы или «аспириновой (астматической) триады».
У ряда пациентов в роли фактора, провоцирующего приступы бронхоспазма, могут выступать физическая нагрузка или спортивные упражнения, выполняемые обычно на открытом воздухе (бег, быстрая ходьба, игра в футбол). Такой вариант заболевания получил название «астмы физического усилия».
В диагностике бронхиальной астмы в настоящее время применяют специальные кожные пробы для выявления реакции организма на различные аллергены. Для изучения бронхиальной проходимости применяют функциональные методы исследования: спирографию, пневмотахометрию. При выявлении сопутствующих хронического бронхита или хронической пневмонии по показаниям проводят бронхоскопическое и бронхографическое исследования.
Течение и осложнения
Бронхиальная астма протекает обычно с чередованием периодов обострения и ремиссии. При этом тяжесть ее течения может быть различной.
При легком течении обострения заболевания возникают не чаще 2-3 раз в год и, как правило, хорошо поддаются амбулаторному лечению. При средне-тяжелом течении обострения бронхиальной астмы возникают 3-4 раза в год и уже требуют стационарного лечения. Тяжелое течение бронхиальной астмы характеризуется частыми (более 5 раз в год) и длительными обострениями заболевания с кратковременными периодами ремиссии или их полным отсутствием. При тяжелом течении могут возникнуть гормонозависимые и гормоно- резистентные формы заболевания.
Бронхиальная астма часто осложняется возникновением эмфиземы легких с присоединением вторичной легочно-сердечной недостаточности. Очень серьезным осложнением бронхиальной астмы является астматическое состояние, или астматический статус (statusasthmaticus). К его развитию могут привести передозировка ?-адреностимуляторов, слишком быстрое уменьшение дозы глюкокортикостероидов, контакт с массивной дозой аллергена и т. д. В развитии астматического статуса выделяют три стадии.
Стадия I(начальная, или стадия относительной компенсации) представляет собой затянувшийся свыше 12 ч и некупирующийся приступ удушья. У больных развивается резистентность к бронхолитическим препаратам, перестает отходить мокрота. Вследствие гипервентиляции возникают гипокапния и компенсированный алкалоз.
Стадия II(стадия декомпенсации) характеризуется резким нарушением дренажной функции бронхов. Просвет их забивается вязкой слизью, в связи с чем исчезают прежде хорошо выслушиваемые сухие хрипы (стадия, или синдром, «немого легкого»). Нарушается газовый состав крови, возникают гипоксемия (Ра02, снижается до 50-60 мм рт. ст.), гиперкапния (РаСо2возрастает до 60-80 мм рт. ст.).
При отсутствии эффективных лечебных мероприятий развивается IIIстадия астматического статуса — стадия гиперкапнической комы. В результате прогрессирования гипоксемии, гиперкапнии и ацидоза (Ра02падает ниже 40 мм рт.ст., РаСо2становится выше 90 мм рт.ст.) возникают тяжелые неврологические, в том числе церебральные, расстройства, гемодинамические нарушения и может наступить смерть больного.
Лечение
бронхиальная астма клиническая
Проводят мероприятия, направленные на возможное прекращение воздействия на организм больного тех или иных аллергенов (например, исключение контакта больного с определенными растениями в период их цветения, применение специальных, так называемых элиминационных диет при пищевой аллергии, рациональное трудоустройство при профессиональной аллергии и др.). При выявлении реакции больного на определенные аллергены можно попытаться провести специфическую гипосенсибилизацию с целью ослабления реакции организма на данный аллерген.
Для купирования приступов удушья в настоящее время широко применяют аэрозоли селективных ? -адреномиметиков, оказывающих быстрое бронхорасширяющее действие: орципреналина сульфат (астмопент), тербуталин, сальбутамол, фенотерол (беротек) и др. Доза препарата подбирается индивидуально и составляет чаще всего 2 вдоха дозированного аэрозоля. Для лечения используют также аэрозоли м-холинолитиков (ипратропиум бромид, или атровент, беродуал). Большой популярностью среди больных и врачей пользуются ксантиновые производные. Так, для купирования приступа бронхоспазма часто применяют медленное внутривенное введение 10-15 мл 2,4% раствора эуфиллина. Для предупреждения приступов удушья назначают пероральный прием пролонгированных препаратов этой группы (например, таблетки «Теопэк» по 0,3 г 2 раза в день).
В последние годы для лечения бронхиальной астмы с успехом применяют препараты, препятствующие дегрануляции тучных клеток, — кромолин-натрий (интал) по 20 мг (1 капсула) 4 раза в день и кетотифен (задитен) по 1 мг (1 таблетка) 2 раза в день, а также антагонисты кальция — верапамил по 40 мг 3 раза в день или нифедипин по 10 мг 3 раза в день.
В качестве симптоматического лечения для улучшения отхождения мокроты назначают отхаркивающие и муколитические препараты (отвар термопсиса, корня алтея, мукалтин, бромгексин и др.).
Если ухудшение течения бронхиальной астмы вызвано или сопровождается обострением сопутствующих хронического бронхита или хронической пневмонии, назначают антибактериальные средства — эритромицин по 0,25 г 4 раза в день, гентамицин по 40 мг 2 раза в день внутримышечно и др.
При прогрессирующем течении бронхиальной астмы с тяжелыми приступами удушья, когда использование других препаратов оказывается безуспешным, назначают глюкокортикостероиды. В них нуждается примерно 20% больных бронхиальной астмой. Обычно применяют 15-20 мг преднизолона в сутки (в утренние часы), желательно вместе с антацидными препаратами (алмагель, маалокс) и др., предохраняющими слизистую оболочку желудка от возможного возникновения эрозивно-язвенных поражений. После достижения эффекта дозу препарата медленно снижают (на 2,5 мг каждые 5-7 дней), оставляя в дальнейшем лишь поддерживающую дозу (5-10 мг в сутки).
Хороший эффект оказывает также ингаляционный способ применения гормональных препаратов (например, бекотида), дающий меньше побочных эффектов.
При лечении астматического состояния применяют оксигенотерапию, внутривенное введение эуфиллина, высоких доз глюкокортикостероидов (60-90 мг преднизолона каждые 3-4 ч) с одновременным назначением 20-30 мг препарата внутрь. Для борьбы с ацидозом используют 3% раствор гидрокарбоната натрия по 100-150 мл 1-2 раза в сутки.
При возникновении синдрома «немого легкого» или гиперкапнической комы больных переводят на искусственную вентиляцию легких. В ряде случаев по показаниям проводят бронхиальный лаваж с помощью бронхоскопа, применяют фторотановый наркоз.
Профилактика бронхиальной астмы включает в себя устранение из окружающей среды больного возможных аллергенов, борьбу с профессиональными вредностями, курением, тщательную санацию очагов хронической инфекции (особенно в носоглотке).
Использованная литература
1. Милькаманович В.К. Методическое обследование, симптомы и
симптомокомплексы в клинике внутренних болезней. Справочно-методическое пособие.- Минск: Полифакт — альфа. 1995
.Смолева Э. В. Сестринское дело в терапии. — Ростов н/Д: Феникс, 2007- 112с.
Теги:
Бронхиальная астма
Реферат
Медицина, физкультура, здравоохранение
Источник

