Бронхиальная астма нарушение метаболизма
Освещена проблема влияния метаболического синдрома на формирование и течение бронхиальной астмы
Метаболический синдром (МС) – «неинфекционная пандемия XXI века», одна из самых актуальных проблем современной медицины [1–3]. По данным экспертов Всемирной организации здравоохранения, около 17% женщин и 15% мужчин (треть населения земного шара) имеют избыточную массу тела или страдают ожирением [4]. Кроме того, в последнее время наметилась четкая тенденция к росту данной патологии, преимущественно среди лиц среднего и молодого возраста [5, 6].
Вместе с тем растет и количество патологических состояний, неразрывно связанных с МС [1, 6]. В 1989 г. N. Kaplan обозначил сочетание абдоминального ожирения, нарушенной толерантности к глюкозе, артериальной гипертензии (АГ) и гипертриглицеридемии как «смертельный квартет», а спустя пять лет G. Enzi заговорил о «смертельном секстете», добавив к вышеупомянутой четверке сахарный диабет (СД) 2-го типа, синдром апноэ во сне и подагру [7].
В настоящее время доказана и не подвергается сомнению связь МС с АГ, абдоминальным типом ожирения, неалкогольной жировой болезнью печени, атерогенной дислипидемией, инсулинорезистентностью и связанными с ней нарушениями углеводного обмена (вплоть до развития СД), гиперурикемией и/или подагрой [1]. Исследования последних лет позволяют также говорить об ассоциации МС с патологией билиарного тракта – холестерозом желчного пузыря и холестериновым холелитиазом [6, 8–11].
Необходимо отметить, что проблема ассоциированных с ожирением состояний привлекала внимание клиницистов еще тогда, когда понятия профилактики неинфекционных заболеваний практически не существовало. В работах отечественного ученого М.П. Кончаловского, датированных 1930 годом, можно встретить понятие «артритический диатез» (или «артритическая конституция»), которое объединяет избыточную массу тела, подагру, склонность к заболеваниям сердечно-сосудистой системы и бронхиальной астме (БА) [12, 13]. Именно эти данные стали первым предположением о взаимосвязи метаболических нарушений с БА.
БА так же, как и МС, является глобальной проблемой здравоохранения во всем мире. По приблизительным оценкам, общее количество больных в популяции составляет 334 млн, а распространенность заболевания в разных странах варьирует от 3 до 15%, при этом за последние несколько десятилетий число впервые диагностированных случаев БА возросло более чем в 3 раза [14]. В целях контроля возрастающей заболеваемости БА разработанные международным советом экспертов в 1993 г. Глобальные стратегии лечения и профилактики астмы (Global Initiative for asthma, GINA) ежегодно пересматриваются.
Патогенез
После того как было показано, что ключевым моментом, лежащим в основе и МС и БА, является хроническое персистирующее воспаление, вопрос о взаимосвязи этих двух патологических состояний стал весьма актуальным. Исследования последних лет обнаруживают высокую частоту развития БА у пациентов, имеющих индекс массы тела (ИМТ) 30 и более, что нашло свое отражение и в GINA, где был выделен отдельный вариант (фенотип) заболевания – «на фоне ожирения» [14–16]. Выделение фенотипов было предложено, прежде всего, с целью разработки пациентоориентированных подходов к лечению в случаях более тяжелого течения БА [17–19]. Кроме того, в этой же редакции рекомендаций среди прочих факторов, ухудшающих контроль симптомов и предопределяющих отсутствие положительного ответа на лечение, ожирение занимает одно из центральных мест. Несмотря на это, эксперты сходятся во мнении о необходимости дальнейшего изучения взаимосвязи между патологическими особенностями хронического воспаления дыхательных путей и определенными клиническими паттернами, в частности ожирением [14–19].
Известно, что именно с ожирения и развивающейся на его фоне инсулинорезистентности (ИР) начинается весь патогенетический каскад развития заболеваний, входящих в понятие МС [7, 20]. Инсулин является одним из центральных гормонов гомеостаза, биологическая роль которого выходит за пределы регуляции метаболизма только глюкозы и липидов [21]. Поскольку развитие ИР в ключевых метаболических органах (печень, мышцы, жировая ткань) сопровождается компенсаторной гиперинсулинемией, можно предположить, что в тканях, которые сохраняют свою чувствительность к инсулину, будет наблюдаться усиление его биологической активности [2, 5, 10]. В частности, этим объясняют развитие на фоне ИР «неметаболических» заболеваний, таких как БА, онкологические заболевания [1, 21].
Несмотря на то что экспрессия рецепторов к инсулину в легких была обнаружена еще в 1985 г. [22], их роль до сих пор остается не до конца изученной. Важно отметить, что взаимодействие этих рецепторов с инсулином обратимо [23]. Инсулиновые рецепторы играют важную роль в развитии эпителиальных клеток легких [15]. Miakotina O.L. et al. показали, что высокие уровни инсулина в крови у женщин с СД приводили к задержке процесса развития легких у плода путем ингибирования синтеза белка сурфактанта [24]. Отмечено, что инсулин через активацию фосфатидилинозитол-3-киназного пути способствует дегрануляции тучных клеток и усилению бронхоконстрикции [24, 25].
В основе БА лежит гиперреактивность дыхательных путей – чрезмерное сужение бронхов в ответ на нормальные стимулы. Такая гиперреактивность связана с дисфункцией эпителия бронхов и избыточной пролиферацией гладких мышц в пределах стенки бронха [26]. В настоящее время хорошо изучена способность инсулина индуцировать пролиферацию гладкомышечных клеток бронхов посредством активации расположенных на них рецепторов к инсулиноподобному фактору роста-1 [16, 27, 28].
Абдоминальную жировую ткань называют самостоятельным эндокринным органом, который синтезирует различные метаболически и иммунологически активные молекулы (фактор некроза опухоли α (ФНО-α), интерлейкины (ИЛ) -1, -6, -1β и др.), приводящие к запуску системной воспалительной реакции в организме [29–31]. Характерной особенностью этого воспаления является отсутствие специфической антигенной направленности и связи с синтезом специфических антител, поскольку не связано с проникновением чужеродного агента [12].
С-реактивный белок (СРБ), синтезируемый гепатоцитами, – один из наиболее чувствительных маркеров системного воспаления. Имеются данные о корреляции между уровнем СРБ и основными компонентами МС, а также степенью бронхиальной обструкции при БА [32].
ИЛ-6, продуцируемый активированными макрофагами жировой ткани, способен стимулировать реакции гуморального компонента иммунного ответа, которые контролируются Т-хелперами Тh-2 типа [33]. Если принять во внимание, что патогенез БА включает в себя как хроническое персистирующее воспаление в стенке бронхов, так и смещение регуляторного профиля Т-хелперов именно в направлении реакций гуморального типа, то связь БА и ожирения становится более очевидной [12].
В проведенных ранее исследованиях было установлено значительное увеличение сывороточной активности ФНО–α у больных, имеющих признаки МС, уже на самых ранних этапах его развития, при этом повышение уровня ФНО-α положительно коррелирует с количеством компонентов МС [3, 6]. Исходя из того, что ФНО-α также играет важную роль в патогенезе БА, усиливая воспалительные изменения в стенке бронхов, можно сделать предположение о взаимоотягощающем влиянии БА и ожирения [20, 31].
Еще одним моментом, предрасполагающим к более тяжелому течению БА у пациентов с МС, является снижение на фоне ожирения продукции противовоспалительных цитокинов, в частности ИЛ-10, подавляющего экспрессию воспалительных ИЛ-6 и ФНО-α [10, 31, 34].
В последние десятилетия в развитии МС и его компонентов большое внимание уделяется системе протеогормонов (адипокинов), продуцируемых жировой тканью, – лептину, адипонектину, резистину [7]. Адипонектин уменьшает продукцию свободных жирных кислот жировой тканью, повышает синтез противовоспалительных цитокинов (ИЛ-10, антагониста рецептора ИЛ-1), а через подавление ядерного фактора транскрипции NF-kB уменьшает процессы воспаления и апоптоза [35]. Лептин повышает β–окисление жирных кислот, стимулирует активацию макрофагов и моноцитов, которые продуцируют провоспалительные цитокины – ФНО-α, ИЛ-6, ИЛ-1 [20]. Показано, что у пациентов с ожирением отмечается достоверное снижение сывороточной концентрации адипонектина и повышение уровня лептина [11]. Рецепторы к лептину обнаруживаются в дыхательных путях, а уровень лептина в сыворотке крови напрямую коррелирует с содержанием лептина в бронхоальвеолярной жидкости [36]. Сам лептин служит медиатором дифференцировки липофибробластов в нормальные фибробласты и синтеза фосфолипидов легочного сурфактанта, тем самым определяет нормальное развитие легких. При наличии МС гиперлептинемия может усиливать аллергическое воспаление дыхательных путей, при этом лептинергический сигнальный путь сегодня рассматривают как один из центральных патогенетических механизмов при неатопической БА, возникшей у взрослых больных [37]. Участие лептина в развитии воспаления в бронхах было продемонстрировано на экспериментальных моделях и в клинических исследованиях [38]. В частности, у лептин-дефицитных мышей отмечается снижение синтеза макрофагами лейкотриенов – ключевых молекул, определяющих гиперреактивность бронхов, а введение экспериментальным особям экзогенного лептина увеличивает продукцию лейкотриенов [39]. Недавно было установлено, что лептин может уменьшать диаметр бронхов не за счет воспалительного отека слизистой, а посредством прямого ингибирования холинергического пути [38]. Кроме того, лептин оказывает стимулирующее действие на выработку ростковых факторов, запускающих пролиферацию клеток гладкой мускулатуры бронхов [37–39].
Рецепторы к адипонектину также выявляются на поверхности эпителия, выстилающего дыхательные пути, однако его уровни в сыворотке крови и бронхоальвеолярной жидкости не показали статистически значимой корреляционной связи [40]. Возможно, это объясняется тем, что молекула адипонектина имеет большую молекулярную массу и ей сложно проникнуть в дыхательные пути [34, 40].
Клиника и лечение
Безусловно, при ожирении снижается подвижность стенок грудной клетки и, как следствие, уменьшается ее экскурсия. Кроме того, для пациентов с абдоминальным типом ожирения характерно высокое стояние купола диафрагмы, которое приводит к уменьшению дыхательного объема легких и затруднению легочной вентиляции [41, 42].
Не исключается также определенная роль в ухудшении течения БА на фоне ожирения гастроэзофагеальной рефлюксной болезни (ГЭРБ) [12, 13]. Как известно, увеличение количества висцеральной жировой ткани неизбежно ведет к повышению внутрибрюшного давления, а это, в свою очередь, запускает механизм ретроградного заброса содержимого желудка и/или двенадцатиперстной кишки в пищевод [43]. По имеющимся в настоящее время данным, у 50% больных БА и ожирением диагностируется ГЭРБ, в то время как у больных БА с нормальным ИМТ ГЭРБ диагностируется в 30% случаев [5]. Кроме того, ряд исследований свидетельствуют, что аспирация гастродуоденального содержимого в респираторный отдел дыхательных путей – патогенетическое звено в инициации воспалительного процесса в бронхах [5, 12, 13].
На фоне проводимой терапии обострения БА, ассоциированной с МС, статистически значимо чаще не происходит полного восстановления показателей функции внешнего дыхания (по данным спирографии, пикфлоуметрии), отражающих рестриктивные нарушения, степень выраженности которых прямо пропорциональна степени абдоминального ожирения [18].
Сообщается также, что наличие МС у больных БА значительно ухудшает ее клиническое течение [17]. Так, например, показатели функции внешнего дыхания (жизненная емкость легких, форсированная жизненная емкость легких, объем форсированного выдоха за первую секунду, максимальная объемная скорость) при БА достоверно снижаются при абдоминальном характере ожирения, увеличении степени ожирения и степени АГ, повышении уровня гликемии натощак, выраженности атерогенных нарушений (возрастания концентрации триглицеридов и снижения уровня холестерина липопротеидов высокой плотности), а также при СД 2-го типа. Кроме того, ожирение абдоминального типа, АГ, СД 2-го типа достоверно ухудшают контроль над симптомами БА.
Именно меньшая эффективность базисной терапии с использованием ингаляционных глюкокортикостероидов (ИГКС) считается наиболее клинически значимой особенностью течения БА у больных с МС [19]. Исследования последних лет показали, что повышенный уровень ФНО-α у пациентов с БА и ожирением подавляет противовоспалительный эффект ИГКС на клеточном уровне, тем самым делая лечение менее успешным [44]. Показано также, что на фоне имеющегося ожирения у лиц с БА нередко наблюдается толерантность к бронходилататорам [44]. Все это в конечном итоге ведет к повышению суточной дозы применяемых лекарственных препаратов и, как следствие, к усилению нежелательных побочных эффектов, в первую очередь со стороны сердечно-сосудистой системы. В результате у больных с избыточной массой тела и ожирением частота обострений БА, требующих госпитализаций в специализированные пульмонологические отделения, увеличивается в 4 раза по сравнению с больными БА, имеющими нормальный ИМТ [12].
Заключение
Таким образом, данные современной литературы проливают свет на механизмы формирования и особенности клинического течения БА у пациентов с МС и ориентируют практических врачей и исследователей более пристально и серьезно оценивать поражение органов дыхания, которым на общем фоне проблем, ассоциированных с МС, не уделяется должного внимания.
Источник

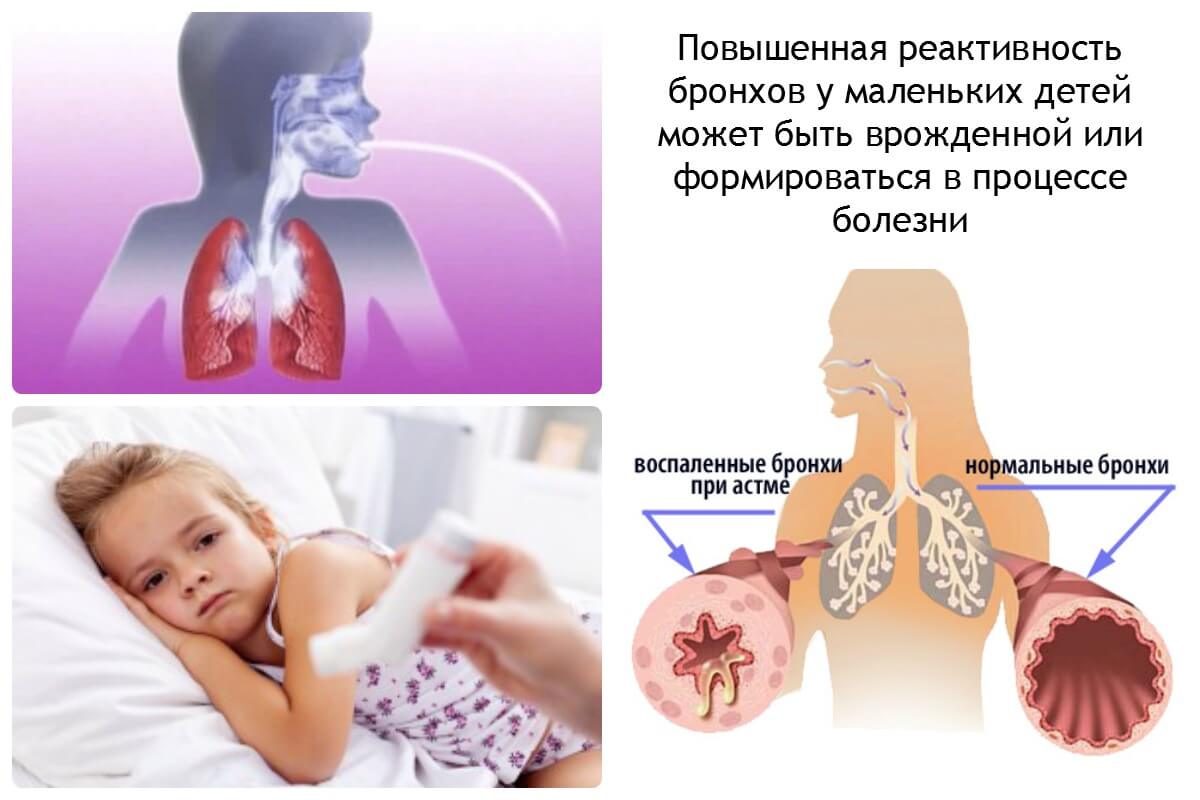
Бронхиальная астма (БА) — весьма распространенное хроническое заболевание. Постоянно присутствующее воспаление в дыхательных путях сопровождается увеличенной активностью бронхов. Внешние факторы, воздействующие на организм, могут спровоцировать приступ заболевания. Чтобы его купировать, часто требуется срочная медицинская помощь.
Осложнения при бронхиальной астме достаточно распространенное явление. При отсутствии адекватного и своевременного лечения в организме человека начинаются изменения, ведущие к развитию других патологий. При этом страдают не только органы, участвующие в процессе дыхания, но и кровеносная, нервная и даже пищеварительная система.
Опасность бронхиальной астмы
Бронхиальная астма – серьезное заболевание. Пациенту требуется серьезное и длительное лечение. Только следуя всем указаниям лечащего врача, можно добиться значительного улучшения состояния. При этом число приступов БА снижается к минимуму, появляется возможность вести практически нормальный образ жизни. При этом больному постоянно приходится носить с собой лекарственные средства, позволяющие снять приступ в случае обострения болезни.
Если врачебные назначения не выполняются и больной недостаточно внимателен к своему здоровью, возможно развитие опасных осложнений. Вначале начинает прогрессировать сама болезнь. Промежутки между приступами уменьшаются, а сами приступы становятся все более тяжелыми. Наступает момент, когда самостоятельные меры уже не помогают, и для спасения жизни требуется срочная медицинская помощь.
Последствиями бронхиальной астмы становятся следующие виды осложнений:
- Легочные — поражение органов дыхания.
- Внелегочные — нарушение метаболизма, проблемы с сердцем и сосудами, повреждение головного мозга, воздействие на ЖКТ и прочие патологии.
Легочные осложнения
Бронхиальная астма может вызывать осложнения различной степени тяжести. Их подразделяют на:
- острые;
- хронические.
Острые нарушения дыхательной системы
Осложнения при бронхиальной астме могут проявляться острой симптоматикой. Состояние больного быстро становится тяжелым, наблюдаются ярко выраженные проблемы с дыханием.
Существует несколько возможных осложнений:
- Астматический статус.
- Острая дыхательная недостаточность.
- Спонтанный пневмоторакс.
- Ателектаз легкого.
- Пневмония.
В первую очередь эти осложнения характеризуются быстротечностью и представляют значительную угрозу для жизни. Необходимо срочно обратиться за помощью в медицинское учреждение.
Астматический статус
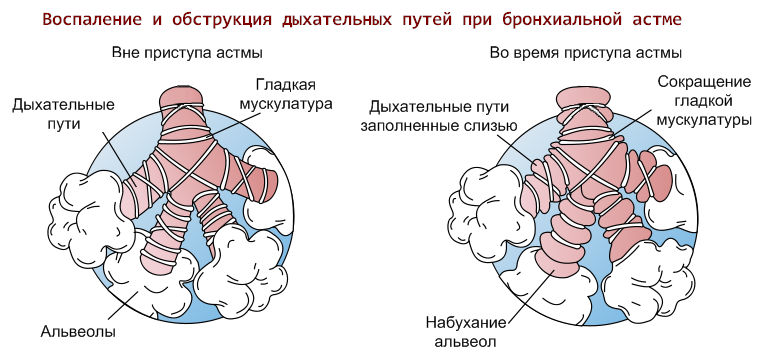
Угрожающее жизни состояние пациента. Приступ удушья длится более 30 минут. Симптомы нарастают постепенно. Лекарственные средства не оказывают какого-либо значимого эффекта. Самостоятельно астматический статус не купировать.
При этом наблюдается образования отека в тканях бронхов и значительное накопление мокроты. Все это вызывает удушье и, как результат, гипоксию.
Пациент пребывает в сознании до наступления третьей, максимально тяжелой, стадии осложнения, при которой сознание угасает, и начинаются судороги. Экстренное лечение подразумевает введение кортикостероидных препаратов и диуретиков. Также назначают прием лекарств, помогающих отхождению мокроты. Третья стадия осложнения требует искусственной вентиляции легких.
Острая дыхательная недостаточность

Диагностируется при практически полном прекращении поступления воздуха в легкие.
Симптомы этого осложнения:
- дыхание учащенное, поверхностное;
- сильный, иногда мучительный кашель.
- появление страха смерти;
- постепенно усиливающееся удушье.
Острая дыхательная недостаточность угрожает жизни пациента и требует экстренного медицинского вмешательства. Для облегчения состояния требуется любой ценой увеличить поступление кислорода в организм. Для этого применяют:
- искусственную подачу воздуха в легкие;
- введение гормональных препаратов и диуретиков;
- применение препаратов бронхолитического действия.
Во время приступа чаще всего больной принимает характерную для данной патологии позу, направленную на облегчение состояния и улучшение поступления воздуха в легкие. Для этого пациент упирается руками в стол или иную твердую поверхность и слегка наклоняется вперед.
Спонтанный пневмоторакс
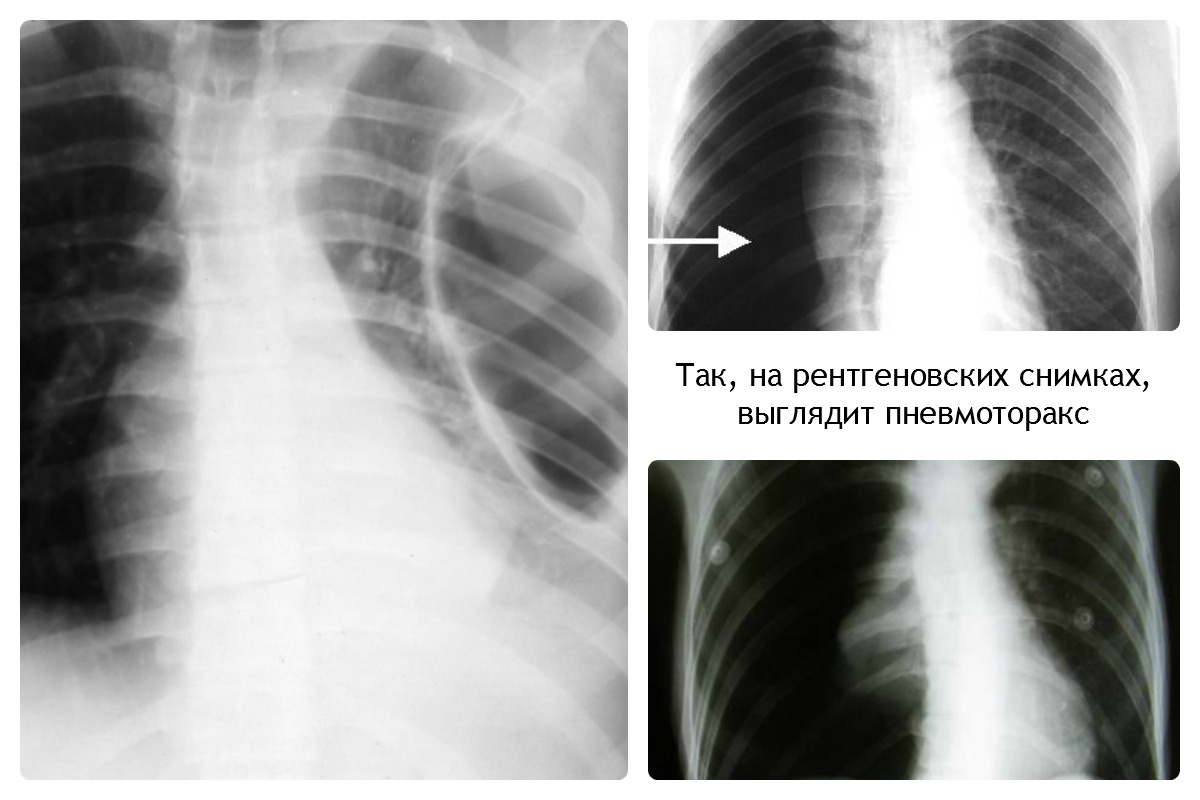
Очень тяжелое осложнение, характеризующееся повреждением ткани легкого. Вследствие этого в плевральной полости происходит накопление воздуха. При этом пациента беспокоят сильные боли. Требуется срочное хирургическое вмешательство, направленное на удаление воздуха и восстановление целостности легкого.
Чаще всего такая патология возникает во время длительных и тяжелых приступов бронхиальной астмы.
Ателектаз легкого
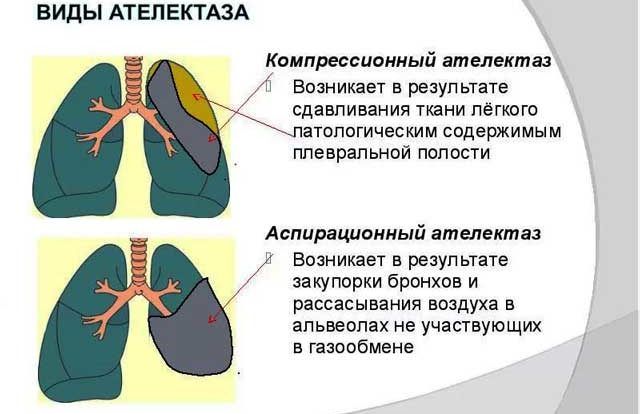
Если при астматических приступах образуется мокрота достаточно плотной и вязкой консистенции, появляется риск перекрытия ею просветов бронхов. При этом легкое значительно уменьшается в размере, и может развиться коллапс.
Первым признаком осложнения является поверхностное дыхание. Постепенно состояние ухудшается, больному становится трудно дышать, возникает боль в груди. Приступ похож по симптоматике на обычный, но состояние не улучшается после приема обычных лекарственных препаратов.
Пневмония
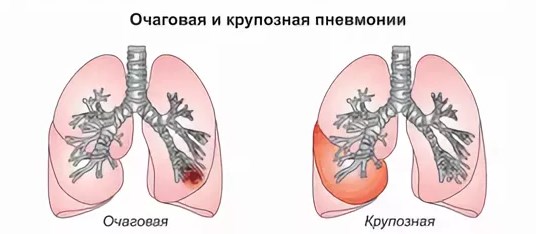
При пневмонии в легких развивается воспаление. Чаще всего заболеванию подвержены дети. У малышей это осложнение протекает в более тяжелой форме и требует более тщательного лечения.
На фоне сниженного иммунитета при астме возможно присоединение вторичных инфекций, что также ухудшает состояние больного.
Для лечения врач назначает лекарственную терапию:
- антибиотики;
- муколитики;
- бронхолитические препараты.
Лечение на дому опасно, требуется госпитализация.
Хронические нарушения

Осложнения при бронхиальной астме могут носить и затяжной характер. Чаще всего они появляются не ранее, чем через несколько лет после диагностирования астмы.
К таким патологиям относят:
- Гиперинфляция легких.
- Пневмосклероз.
- Эмфизема легких.
- Хронический бронхит.
Эти проблемы редко напрямую угрожают жизни человека. Однако плохое самочувствие значительно ухудшает качество жизни больного. Лечение обязательно.
Гиперинфляция легких

При этом осложнении легкие переполняются воздухом из-за того, что больной не может полностью выдохнуть весь воздух.
Это приводит к нарушению работы легких.
Пневмосклероз
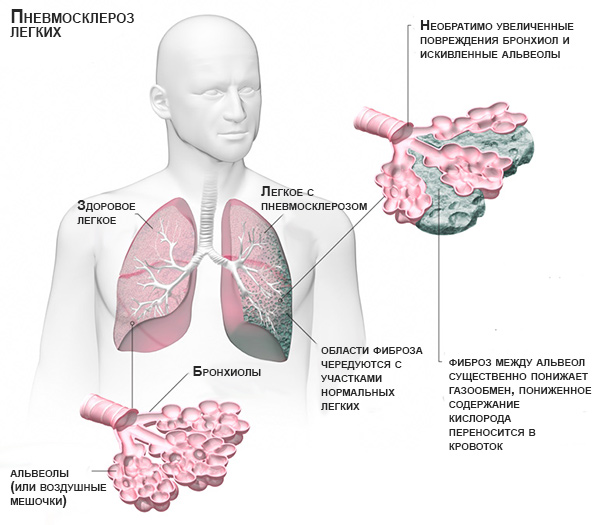
В легочной ткани начинают развиваться хронические воспалительные процессы, приводящие к нарушению ее эластичности. Активные участки замещаются соединительной тканью.
При этом наблюдается одышка, непрерывный кашель. Больной начинает терять в весе. На фоне этой патологии возможно развитие других осложнений, таких как легочное сердце.
Эмфизема легких
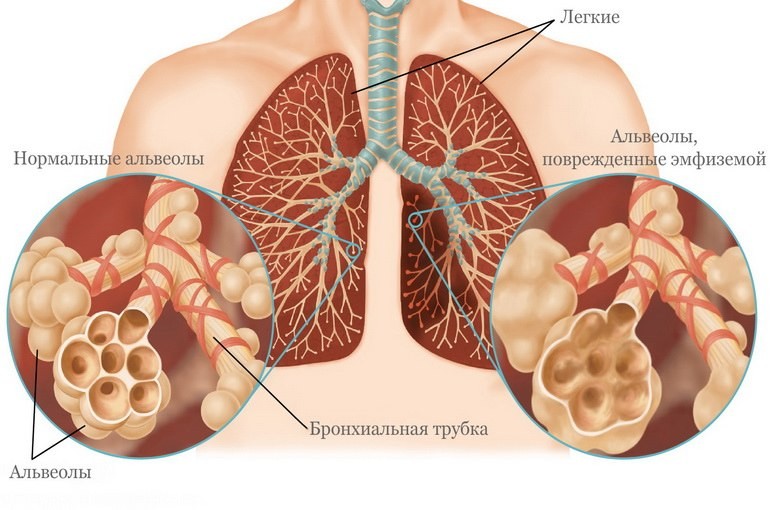
Заболевание, характеризующиеся расширением просвета бронхиол. Нарушается нормальная работа легких, возникает кислородная недостаточность.
Появляются кашель и одышка. Эмфизема относится к неизлечимым осложнениям БА. Но медикаментозно возможно поддерживать состояние больного на удовлетворительном уровне.
Хронический бронхит

Астма и бронхит – два сопутствующих друг другу заболевания. При бронхите происходит утолщение стенок бронхиального дерева.
При этом значительно сокращается поступление кислорода.
Внелегочные осложнения
Последствия бронхиальной астмы проявляются не только в нарушении работы легких. Возможно поражение и многих других органов и систем.
Наиболее часто заболевание отражается на:
- сердечно-сосудистой системе;
- метаболизме;
- ЦНС;
- ЖКТ.
Сердечно-сосудистые нарушения

В первую очередь на недостаток кислорода реагирует сердечно-сосудистая система. Особенно сильно она страдает во время приступов, когда поступление воздуха сильно ограничено. Также на работу сердца оказывает влияние лекарственная терапия, которую вынуждены назначать врачи для купирования симптомов бронхиальной астмы.
Осложнения, связанные с функционированием сердца и сосудов, характеризуются следующими симптомами:
- В момент приступа значительно падает артериальное давление. Это может привести к потере сознания.
- Нарушения в работе сердечной мышцы способствуют развитию инфаркта миокарда. Возможна остановка сердца.
- У больных, страдающих много лет БА, увеличен риск развития осложнения под названием «легочное сердце». При этом происходят изменения в тканях сердца, приводящие к нарушениям в его работе.
Также следует учесть влияние болезни на сосуды, которые из-за увеличенной нагрузки становятся менее прочными.
Нарушения метаболизма
Одним из наиболее тяжелых осложнений при бронхиальной астме является патология обмена веществ. В первую очередь это отражается на составе крови. Недостаток калия и кислорода при переизбытке углекислого газа – стандартная клиническая картина у таких пациентов. Это все вызывает сбои в функционировании организма.
Наиболее распространенные патологи нарушения обмена веществ:
- Гипокалиемия. Недостаток калия в организме. Больные в этом случае жалуются на повышенную утомляемость и недостаточную работоспособность. Возможно появление болей в руках и мышечных судорог. В запущенных случаях страдают все органы человека. Возможно развитие паралича.
- Метаболический ацидоз. При этом осложнении внутренние среды в организме начинают закисляться. Пациент испытывает тошноту, иногда возникает рвота, у него появляется сонливость, изменяется ритм дыхания. Если не принять меры, возможно появление аритмии, в самых тяжелых случаях — кома.
- Гиперкапния. Характеризуется избыточным содержанием углекислого газа в крови. При этом увеличивается частота сердцебиения, повышается давление. Возможна аритмия. Цвет кожи изменяется и приобретает синеватый оттенок. Возможны головные боли и разнообразные нарушения сознания.
Почти всегда осложнения БА, связанные с нарушением обменных процессов, лечатся в условиях стационара, так как они могут привести к необратимым для организма последствиям.
Нарушения работы ЖКТ

При астме нередки осложнения, связанные с работой пищеварительной системы. Жизненно необходимые препараты, особенно глюкокортикостероиды, пагубно воздействуют на стенки желудка и кишечника.
Самыми распространенными патологиями являются:
- Язвенная болезнь желудка и 12-перстной кишки. Повреждения могут затрагивать либо один орган пищеварительной системы, либо оба одновременно. Из-за неправильного обмена веществ разрушается слизистая оболочка. Это вызывает длительные болевые ощущения. Возможно появление тошноты, рвоты и значительная потеря веса.
- Прободная язва. Если язвенную болезнь не начать лечить вовремя, стенки желудка или кишечника могут истончаться и разрываться, при этом содержимое ЖКТ попадает в брюшную полость. Состояние опасно для жизни больного. Требуется срочное хирургическое вмешательство.
При лечении БА важно следить за работой ЖКТ и проводить поддерживающую терапию.
Патологии ЦНС

Приступы бронхиальной астмы вызывают тяжелейшие формы осложнений, связанных с работой центральной нервной системы. Недостаточное снабжение кислородом головного мозга приводит к следующим нарушениям:
- Дыхательная энцефалопатия. Поражаются ткани головного мозга. Симптомами являются: головная боль, посторонний шум в ушах, изменение чувствительности. Возможно снижение зрения и слуха.
- Беттолепсия. Обморок, связанный с мучительным кашлем. Потеря сознания может быть как кратковременной, так и длительной.
- Дисфункция головного мозга. Происходят разнообразные изменения, связанные с работой головного мозга: расстройства поведения, снижение или изменение чувствительности и так далее.
Такие осложнения лечатся обязательно под наблюдением невропатолога.
Осложнения астмы у детей

Осложнения бронхиальной астмы возникают и у детей. Наиболее часто среди прочего наблюдается ателектаз. Возможна также эмфизема, диагностируемая с помощью рентгена. Если у детей при лабораторном исследовании слизистых выделений из бронхов диагностируют не бактериальные составляющие, а эозинофилы, это показывает, что заболевание не имеет инфекционной природы, оно является атопическим.
Если ребенка не начать лечить вовремя или не придерживаться рекомендаций врача, возможно развитие бронхоэктаза. Он характеризуется гнойным воспалительным процессом, протекающим в тканях бронхов. Зафиксированы также случаи пневмосклероза.
Предотвращение осложнений у детей является важной составляющей лечения бронхиальной астмы.
Профилактика осложнений астмы
Осложнения от бронхиальной астмы всегда имеют тяжелые последствия для больного. И, как любую другую болезнь, их проще предотвратить, чем лечить.
В первую очередь важно не допускать обострений основного заболевания. Для этого рекомендовано:
- Выполнять все предписания врача.
- По возможности исключить риск заражения острыми респираторными заболеваниями. Для этого существует целый комплекс мероприятий, связанных как с укреплением иммунитета, так и с личной гигиеной.
- Исключить вредные привычки. Особенно опасно курение.
- Следить за питанием. Продукты, содержащие аллергены, могут спровоцировать приступ.
- Каждый день выполнять дыхательную гимнастику.
Важно понимать, что, выполняя мероприятия по предотвращению обострения болезни, можно значительно улучшить качество жизни, снизить негативное влияние заболевания на организм и избежать серьезных осложнений.
Источник


