Бронхиальная астма патогенетическая терапия

Патогенетическое лечение бронхиальной астмы, как хронического аллергического заболевания, включает в себя методы воздействия на различные стадии аллергического процесса. Воздействие на иммунологическую стадию достигается применением иммунодепрессантов и глюкокортикоидных гормонов. Абсолютным показанием к назначению глюкокортикоидных гормонов является астматическое состояние. В остальных случаях эти гормоны назначают только при тяжелых формах заболевания, не поддающихся никакой другой терапии. Назначение глюкокортикоидов, особенно длительно, всегда отрезает путь в дальнейшем к специфическому аллергологическому обследованию и лечению. Общий принцип терапии — назначение минимальных эффективных доз. Иногда лучше использовать интермиттирующий метод: дозу, назначаемую на 2 сут, дают однократным приемом через день. По другой схеме обычную для данного больного суточную дозу дают в течение 3 дней, в неделю (подряд), а затем делают перерыв на 4 дня. Критериями, которые позволяют перейти на поддерживающую дозу по интермиттирующей схеме, являются показатели спирографии (ЖЕЛ, индекс Тиффно и др.). Если ухудшение функционального состояния легких наступает через 24 ч, то больные не подлежат лечению по интермиттирующей схеме. Наиболее благоприятным для проведения интермиттирующего метода лечения гормонами считается нарастание признаков легочной обструкции через 48-96 ч.
Желательно, чтобы длительность лечения не превышала 4 нед. Для предотвращения синдрома отмены целесообразно комбинировать глюкокортикоид-ные гормоны с этимизолом, который является мощным стимулятором гипофи-зарно-адреналовой системы. Препарат в виде 1,5% раствора вводят по 1- 2 мл внутривенно или подкожно 1 раз в сутки или внутрь по 0,05-0,1 г 3 раза в день.
Применение аминохолиновых производных (плаквенил, делагил), 6-меркап-топурина и азатиоприна показано в тех случаях, когда терапия глюкокортикоидами противопоказана, малоэффективна, вызвала серьезные осложнения, а также для уменьшения дозы глюкокортикоидов. Делагил назначают в дозе 250 мг 2 раза (плаквенил по 200 мг) в день в течение 2-3 нед, а затем по 250 (200) мг в течение нескольких месяцев, иногда лет (под контролем окулиста). 6-Меркаптопурин назначают 2 раза в день по 50 мг с постепенным снижением дозы до 25 мг в сутки после достижения эффекта (2-4 нед), Азатиоприн дают в дозе 100-150 мг в сутки в течение 2-4 нед. Однако применение этих препаратов сопряжено с риском угнетения гемопоэза.
Антигистаминные препараты (димедрол, диазолин, супрастин, тавегил, пипольфен и др.) показаны только при атопической форме бронхиальной астмы при легком и среднетяжелом течении заболевания. При инфекционной форме они не показаны, так как секрет бронхиальных желез делается более вязким и дренажная функция бронхов ухудшается.
Применение антигистаминных препаратов при сопутствующих инфекционно-воспалительных очагах должно быть осторожным из-за подавления ими воспалительной реакции, протекающей с участием гистамина и являющейся в своей основе защитной. В результате терапии может возникнуть резистентность организма к инфекционным агентам.
Повторное внутривенное переливание сухой плазмы в дозе 100 или 50 мл 20% раствора плацентарного альбумина связывает все медиаторы аллергической реакции. Показаны ингибиторы протеаз кининовой системы: е-аминокапроновая кислота (10 мл 5% раствора), контрикал или трасилол по 5000 ЕД в сутки внутривенно. Интал (динатриевый хромогликат, ломудал, кромолин) показан преимущественно при атопической форме бронхиальной астмы и менее эффективен при инфекционной форме, так как при сопутствующем заболевании бронхов гнойная мокрота затрудняет прохождение препарата в бронхиолы при ингаляции. При астматическом состоянии и тяжелом течении заболевания интал не показан. Доза препарата — 20 мг (1 капсула) 4 раза в день от 1 до 6 мес и более в зависимости от формы заболевания и результатов. Содержимое капсулы распыляют с помощью ингалятора.
Гистаглобулин может применяться для лечения легких форм инфекционной формы астмы. Разовая доза 2 мл, курсовая-10-12 мл. Препарат вводят подкожно по 2 мл 2 раза в неделю. Эффект наступает через 1-3 мес. Повторные курсы лечения проводят только при положительном эффекте и не ранее 3-6 мес. Противопоказания — аллергия к у-глобулину.
При инфекционной форме в связи с частыми воспалительными процессами в бронхолегочном аппарате необходимо назначение антибиотиков с учетом их переносимости, чувствительности флоры, общих антигенных свойств с пенициллином (например, полусинтетических пенициллинов). Применяют и сульфаниламиды. Производят ингаляцию фитонцидов чеснока, лука; перед ингаляцией в сок добавляют 6-8 капель 5% раствора эфедрина.
Крайне важно длительное применение отхаркивающих и разжижающих средств мокроту. Средствами выбора являются 3% раствор калия йодида внутрь, 10% раствор натрия йодида по 5-10 мл внутривенно. Для ингаляций-20% раствор N-ацетилцистеина, 5 мг трипсина, химотрипсина, 25 мг химопсина в 5 мл изотонического раствора. Бисольвон (бромгексин) — муколитик — применяют в таблетках по 8 мг 3 раза в день или по 2 мл в ингаляциях. Не рекомендуется применять термопсис, ипекакуану, так как их отхаркивающее действие сопровождается увеличением отделения слизи и рассчитано на усиленную функцию ресничек эпителия, которые при бронхиальной астме значительно повреждены.
Хорошим эффектом сопровождается длительный прием спиртовой микстуры с эуфиллином по следующей прописи: эуфиллин — 3 г, простой сироп — 30 мл, этиловый спирт 12% до 400 мл. Эуфиллин в такой смеси быстро всасывается. Для воздействия на центральную нервную систему предпочтение отдается элениуму, седуксену, препаратам валерианы в небольших дозах. Абсолютно противопоказано применение препаратов морфина.
Диета с исключением продуктов, обладающих высокими аллергенными свойствами (рыба, яйца, цитрусовые, крабы, орехи, курица) и продуктов со свойствами неспецифических раздражителей (перец, горчица, острые и соленые блюда). Категорически запрещаются спиртные напитки в любом виде.
Показаны физиотерапия, лечебная гимнастика, плавание, индуктотермия на область надпочечников.
Ред. Ф. Koмapoвa
Аллергические заболевания…
Дополнительная информация:
- Лечение тяжелого астматического состояния
- Прогноз бронхиальной астмы
- Вся информация по этому вопросу
Источник
- Авторы
- Резюме
- Файлы
- Ключевые слова
- Литература
Краснов М.В.
1
Боровкова М.Г.
1
Николаева Л.А.
1
Сергеева О.Н.
2
1 ФГБОУ ВО «Чувашский государственный университет им. И.Н. Ульянова»
2 БУ ЧР «Республиканская детская клиническая больница» МЗ ЧР
Бронхиальная астма является распространённым заболеванием, снижающим качество жизни пациентов. В большинстве случаев бронхиальная астма сочетается с аллергическим ринитом. К принципам лечения данного заболевания относится применение медикаментозной противовоспалительной терапии и аллергенспецифической иммунотерапии. Под действием аллергенспецифической иммунотерапии происходит перестройка характера иммунного ответа на действие аллергена, состоящая в образовании «блокирующих» антител, принадлежащих к IgG и лишенных способности сенсибилизировать ткани, но обладающих аллергенсвязывающей активностью. Целью исследования было изучение эффективности аллергенспецифической иммунотерапии в сравнении с медикаментозной противовоспалительной терапией у детей с бронхиальной астмой, сочетающейся с аллергическим ринитом. В исследование были включены 2 группы детей, страдающих бронхиальной астмой лёгкой и среднетяжёлой степени в сочетании с аллергическим ринитом, которые получали лечение в течение 2-3 лет. Результаты исследования показали, что аллергенспецифическая иммунотерапия привела к значительному облегчению течения бронхиальной астмы и аллергического ринита у детей и показала большую эффективность по сравнению с медикаментозной противовоспалительной терапией.
базисная терапия
аллергенспецифическая иммунотерапия
бронхиальная астма
дети
1. Глобальная стратегия лечения и профилактики бронхиальной астмы // Пересмотр 2014 г. – М. : Российское респираторное общество, 2015. – 147 с.
2. Горячкина Л.А., Передкова Е.В., Дробик О.С. Аллергенспецифическая иммунотерапия // Клиническая аллергология и иммунология / под ред. Л.А. Горячкиной, К.П. Кашкина — М., 2009. – С. 382–397.
3. Гущин И.С., Курбачева О.М. Аллергия и аллергенспецифическая иммунотерапия. – М., 2010. – 228 с.
4. Курбачева О.М., Муажон Ф., Павлова К.С. Феномен перекрестной реактивности аллергенов и аллергенспецифическая иммунотерапия // Российский аллергологический журнал. – 2010. – № 1. – С. 32-39.
5. Лечение аллергических болезней у детей / под ред. И.И. Балаболкина. – М., 2008. – 349 с.
6. Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика». – М., 2012. – 100 с.
7. Bousquet P.J., Cox L.S., Lockey R.F. et al. Sublingual immunotherapy // World Allergy Organization Position Paper 2009. Allergy. – 2009. – P. 1-59.
8. Ciprandi G., De Amici M., Tosca M. et al. Sublingual immunotherapy affects specific antibody and TGF-β serum levels in patients with allergic rhinitis // Int. J. Immunopathol. – 2009, № 22. – Р. 1089–1096.
9. Pipet A., Botturi K., Pinot D. et al. Allergen-specific immunotherapy in allergic rhinitis and asthma. Mechanism and pfoof of efficacy // Respir. Med. – 2009. — № 103. – Р. 800-812.
10. Scadding G.W., Shamii M.H., Jacobson M.R. et al. Sublingual grass pollen immunotherapy with increases sublingual Foxp3-expressory cells and elevated allergen-specific immunoglobulin G4, immunoglobulin A and serum inhibitory activity for immunoglobulin E-faciliated allergen binding to B-cells // Clin. Exper. Allergy. – 2010. — № 40. – Р. 598–606.
Бронхиальная астма – это заболевание, характеризующееся хроническим воспалением дыхательных путей, определяющееся по наличию в анамнезе симптомов со стороны органов дыхания, таких как свистящие хрипы, одышка, чувство заложенности в груди, навязчивый кашель, вариабельное ограничение скорости воздушного потока на выдохе [1].
Бронхиальная астма (БА) является серьезной глобальной проблемой в области здоровья, затрагивающей все возрастные группы. Во многих странах распространенность БА возрастает, особенно среди детей [1]. Бронхиальная астма – одно из наиболее распространенных заболеваний, в мире около 235 млн человек страдают этим заболеванием – от 1 до 18% населения в различных странах [1; 6]. В России БА страдают более 350 тысяч детей и подростков [6], в структуре аллергических заболеваний её доля составляет 30-40%. Более чем в 70% случаев бронхиальной астме предшествует развитие аллергического ринита [6].
Основными принципами лечения бронхиальной астмы являются:
• устранение контакта с аллергеном;
• фармакотерапия;
• анти Ig E – терапия;
• аллергенспецифическая иммунотерапия (АСИТ) [5; 6].
АСИТ – это метод лечения аллергических заболеваний, воздействующий на все звенья аллергического процесса, в его основе лежит введение в организм пациента возрастающих доз причиннозначимого аллергена [2; 3].
Аллергенспецифическое лечение имеет принципиальные преимущества перед всеми другими методами терапии аллергии, так как является патогенетическим видом лечения, видоизменяет характер реагирования организма на аллерген [2; 4; 8].
Клиническая эффективность АСИТ выражается в торможении внешних проявлений заболевания и уменьшении потребности в лекарственных препаратах. Снижение специфической и неспецифической тканевой гиперреактивности и противовоспалительное действие после завершения АСИТ сохраняются на протяжении длительного (многолетнего) периода наблюдений [2; 5; 7].
Отмечено, что под действием АСИТ происходит перестройка характера иммунного ответа на действие аллергена, состоящая в образовании так называемых блокирующих антител, принадлежащих к IgG и лишенных способности сенсибилизировать ткани, но обладающих аллергенсвязывающей активностью. За счет этого они уменьшают вероятность взаимодействия аллергена с IgE-антителами [2]. В последнее время появились сведения о том, что и образование анти-IgE-антител может иметь значение в лечебном действии АСИТ [10].
Вероятнее всего, образование IgG-антител, анти-IgE-антител и угнетение продукции IgE-антител совместно опосредуют механизм АСИТ [10]. В последние годы было показано, что клинически эффективная иммунотерапия характеризуется угнетением вовлечения в аллергическую реакцию клеток, опосредующих эффекторную стадию аллергии. Так, в результате АСИТ в тканях уменьшается содержание тучных клеток, накопление эозинофилов, нейтрофилов, тормозится высвобождение медиаторов из клеток-мишеней аллергии (тучных клеток, базофилов) при стимуляции их специфическим аллергеном или неспецифическими активаторами [9; 10]. Под действием АСИТ происходит смещение профиля лимфоцитов от Тh2-клеток в сторону Тh1-клеток [2]. Описанные механизмы могут служить объяснением влияния АСИТ не только на раннюю, но и на позднюю фазу аллергического процесса [2; 7].
Итак, АСИТ, в отличие от известных фармакологических препаратов, обладает терапевтическим действием, которое распространяется на все этапы аллергического процесса. Кроме того, у АСИТ есть принципиальное отличие от фармакотерапии: речь идет о длительном сохранении лечебного эффекта после завершения курсов лечения [2].
Цель исследования
Целью исследования являлась оценка эффективности аллергенспецифической иммунотерапии бронхиальной астмы.
Задачи исследования.
- Оценка состояния больных, страдающих бронхиальной астмой в сочетании с аллергическим ринитом, до начала проведения АСИТ.
- Оценка эффективности АСИТ в процессе лечения.
- Сравнительная характеристика течения бронхиальной астмы в сочетании с аллергическим ринитом у детей, получающих АСИТ, и детей, которым АСИТ не проводят.
Материал и методы исследования
В исследование были включены 2 группы детей, страдающих бронхиальной астмой легкой и среднетяжелой степени в сочетании с аллергическим ринитом, которые получали лечение в течение 2-3 лет.
1 группа – дети, получающие АСИТ и базисную терапию.
2 группа (контрольная) – дети, получающие только медикаментозную базисную терапию.
1 и 2 группы включали по 51 пациенту, в каждой из них было 54,9% мальчиков и 45,1% девочек.
Критериями включения в исследуемые группы являлись:
• бронхиальная астма легкой интермиттирующей, легкой и среднетяжелой персистирующей формы в сочетании с аллергическим ринитом;
• возраст от 5 до 18 лет;
• отсутствие тяжелых сопутствующих заболеваний;
• получение информированного согласия на участие в исследовании.
Для статистической обработки данных исследования использован параметрический метод с определением t-критерия.
Результаты исследования
У детей 1-й и 2-й групп в большинстве случаев (47,4 и 42,9% соответственно) была выявлена бытовая сенсибилизация, а также пыльцевая (21,7 и 26,1%), эпидермальная (7,3 и 12,3%), пищевая (3,6 и 5,1%), поливалентная (20 и 13,6%) виды гиперчувствительности.
Для проведения работы были выделены критерии, по которым оценивалось состояние детей до начала АСИТ и в процессе её проведения:
• частота обострений в год;
• потребность в симптоматической терапии (короткодействующие β2-агонисты, деконгестанты);
• пиковая скорость выдоха (ПСВ);
• АСТ-тест (тест по контролю над астмой);
• частота симптомов ринита.
Среднее число обострений заболевания в 1-й и 2-й группах до начала терапии составляло 5,53 и 5,78 (р>0,05), через 1 год после начала лечения – 2,18 и 4,06 (р<0,01), через 2 года – 1,61 и 3,0 (р<0,01) соответственно.
Средняя ежемесячная потребность в β2-агонистах короткого действия в 1-й и 2-й группах до начала лечения составляла 3,06 и 3,41 (р>0,05), через 1 год после начала лечения – 1,14 и 2,88 (р<0,01), через 2 года – 0,29 и 2,12 (р<0,01) соответственно. До начала АСИТ детей с отсутствием потребности в β2-агонистах не было, через 2 года 37 детей (73%) не нуждались в их использовании.
Средняя еженедельная потребность в деконгестантах в исследуемых группах до начала лечения составляла 3,53 и 3,53, через 1 год после начала лечения – 0,53 и 1,69 (р<0,01), через 2 года – 0,04 и 1,37 (р<0,01) соответственно. Через 2 года 96% детей, получавших АСИТ, не нуждались в данном виде симптоматической терапии.
Средний показатель ПСВ в 1-й группе увеличивается с 83,8 до 88,53% (р<0,01), во 2-й группе – с 81,86 до 83,71% (р<0,01).
АСТ-тест содержит 5 вопросов и позволяет на основании количества набранных баллов судить об уровне контроля БА у данного пациента. Максимальное количество баллов (25) означает, что астма полностью контролируется, 20-24 балла – частично контролируется, менее 20 – контролировать не удается.
Результаты АСТ-теста показывают разной степени положительную динамику в обеих группах.
Из таблицы 1 видно, что в 1-й группе дети, испытывающие затруднение дыхания 3-6 раз в неделю, отсутствуют через 2 года после проведения АСИТ, а во 2-й группе на фоне базисной терапии проблема сохраняется у 8 пациентов. Потребность в β2-агонистах уменьшилась в 1 группе в 6 раз, что более значительно, чем во 2 группе, где уменьшилась менее чем на треть. Аналогичная картина наблюдается в отношении ограничения жизнедеятельности: число детей, испытывающих ограничение жизнедеятельности, в 1-й группе уменьшилось значительнее, чем во 2-й группе. В 1-й группе на фоне АСИТ-терапии количество детей, ни разу не просыпающихся ночью, увеличилось на 1/3. Во 2-й группе аналогичная подгруппа детей остается примерно на том же уровне. В 1-й группе 96% детей считают, что они хорошо или полностью контролируют астму. Во 2-й группе существенной динамики контроля заболевания нет.
Таблица 1
Результаты АСТ-теста
1 группа (чел.) | 2 группа (чел.) | ||||||
Вопросы АСТ-теста (за последние 4 недели) | До начала терапии | Через 1 год терапии | Через 2 года терапии | До начала терапии | Через 1 год терапии | Через 2 года терапии | |
Ограничение жизнедеятельности | Никогда | 8 | 11 | 13 | 7 | 9 | 10 |
Редко | 27 | 29 | 34 | 27 | 30 | 31 | |
Иногда | 13 | 10 | 4 | 13 | 10 | 9 | |
Очень часто | 3 | 1 | 4 | 2 | 1 | ||
Затруднённое дыхание | < 1 раза в неделю | 15 | 17 | 20 | 12 | 13 | 15 |
1-2 раза в неделю | 28 | 30 | 31 | 26 | 27 | 28 | |
3-6 раз в неделю | 8 | 4 | 13 | 11 | 8 | ||
Использование быстродействующего ингалятора | < 1 раза в неделю | 12 | 15 | 18 | 11 | 12 | 12 |
1 раз в неделю или реже | 26 | 29 | 31 | 24 | 26 | 29 | |
2-3 раза в неделю | 10 | 7 | 2 | 12 | 11 | 9 | |
1-2 раза в день | 3 | 4 | 2 | 1 | |||
Ночные пробуждения из-за астмы | Ни разу | 22 | 27 | 31 | 18 | 19 | 21 |
1-2 раза | 25 | 23 | 20 | 25 | 28 | 27 | |
1 раз в неделю | 4 | 1 | 6 | 4 | 3 | ||
Оценка контроля астмы | Полный контроль | 15 | 18 | 22 | 14 | 15 | 17 |
Хорошо удаётся контролировать | 23 | 26 | 27 | 25 | 26 | 25 | |
В некоторой степени удаётся контролировать | 13 | 7 | 2 | 12 | 10 | 9 | |
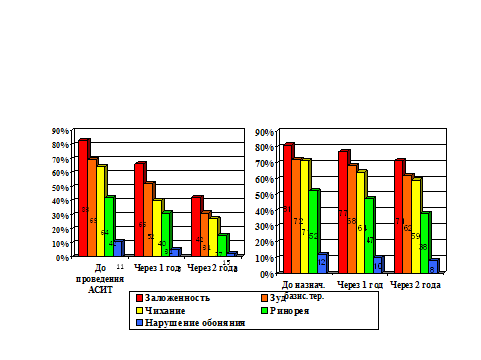
Рисунок наглядно демонстрирует снижение распространенности симптомов ринита на фоне лечения. АСИТ значительно повлияла на симптомы аллергического ринита. Через 2 года жалобы на заложенность носа, зуд, чихание уменьшились в 2 раза, ринорея почти в 3 раза, а нарушение обоняния в 5 раз. Во 2-й группе на фоне базисной терапии произошло менее значительное угасание симптомов: заложенности носа – на 10%, зуда на – 10%, чихания – на 12%, ринореи – на 14%, нарушения обоняния – на 4%.
Общий обзор динамики симптомов бронхиальной астмы и аллергического ринита у детей основной и контрольной групп представлен в таблице 2.
Частота симптомов ринита
Таблица 2
Общий обзор динамики симптомов
Показатели | 1-я группа | 2-я группа | ||||
До начала терапии | Через 1 год терапии | Через 2 года терапии | До начала терапии | Через 1 год терапии | Через 2 года терапии | |
Средняя частота обострений в год | 5,53 | 2,18 | 1,61 | 5,78 | 4,06 | 3,0 |
Средняя потребность в симптоматической терапии: β2-агонисты (в мес.) деконгестанты (в нед.) | 3,06 3,53 | 1,14 0,53 | 0,29 0,04 | 3,41 3,53 | 2,88 1,69 | 2,12 1,37 |
Среднее значение ПСВ (%) | 83,8 | 86,11 | 88,53 | 81,86 | 83,0 | 83,71 |
Средний общий балл АСТ-теста | 20,67 | 21,11 | 22,78 | 20,29 | 20,71 | 21,04 |
Частота симптомов ринита (%): Заложенность носа Зуд Чихание Ринорея Нарушение обоняния | 83 69 64 42 11 | 66 52 40 31 5 | 42 31 27 15 2 | 81 72 71 52 12 | 77 68 64 47 10 | 71 62 59 38 8 |
Выводы
В группе детей, получающих АСИТ, через 2 года наблюдения частота обострений уменьшилась в 3,4 раза (р<0,01), потребность в симптоматической терапии, β2-агонистах и деконгестантах уменьшилась в 10,6 (р<0,01) и 88,3 (р<0,01) раза соответственно; ПСВ увеличилась на 4,7%; общий балл АСТ-теста увеличился на 2,11 (р<0,01); частота встречаемости симптомов ринита уменьшилась в 2-5,5 раза.
В группе детей, получающих базисную терапию, через 2 года наблюдения частота обострений уменьшилась в 1,9 (р<0,01) раза; потребность в симптоматической терапии, β2-агонистах и деконгестантах, уменьшилась в 1,4 (р<0,01) и 2,8 (р<0,01) раза соответственно; ПСВ увеличилась на 1,85%; общий балл АСТ-теста увеличился на 0,75 (р<0,01), что достоверно ниже (р<0,01), чем в 1-й группе; частота встречаемости симптомов ринита уменьшилась в 1,1-1,5 раза.
Таким образом, аллергенспецифическая иммунотерапия (АСИТ) является основой патогенетической терапии и приводит к значительному облегчению течения бронхиальной астмы и аллергического ринита у детей. Результаты исследования показали большую эффективность АСИТ по сравнению с медикаментозной противовоспалительной терапией.
Библиографическая ссылка
Краснов М.В., Боровкова М.Г., Николаева Л.А., Сергеева О.Н. ПАТОГЕНЕТИЧЕСКАЯ ТЕРАПИЯ БРОНХИАЛЬНОЙ АСТМЫ У ДЕТЕЙ // Современные проблемы науки и образования. – 2016. – № 3.;
URL: https://science-education.ru/ru/article/view?id=24842 (дата обращения: 20.05.2020).

Предлагаем вашему вниманию журналы, издающиеся в издательстве «Академия Естествознания»
(Высокий импакт-фактор РИНЦ, тематика журналов охватывает все научные направления)
Источник

