Бронхиальная астма приступ стенокардии

Рост аллергических заболеваний, и в частности бронхиальной астмой (БА), является общепризнанным фактом.
В ряд актуальных проблем в настоящее время вошли вопросы диагностики и лечения БА у лиц старшего возраста, страдающих сопутствующими заболеваниями сердечно-сосудистой системы, и в первую очередь ишемической болезнью сердца (ИБС).
Сочетанное течение
Несмотря на достигнутые успехи в изучении различных аспектов этой проблемы, ряд вопросов сочетанного течения БА и ИБС остается нерешенным. Трудности, возникающие при ведении таких пациентов, могут быть условно разделены на диагностические и лечебные. Диагностические затруднения связаны прежде всего с тем обстоятельством, что начало бронхиальной астмы у лиц среднего и пожилого возраста зачастую имеет клинически стертую картину, без типичных приступов экспираторного удушья.
Выступающая у ряда больных на первый план пароксизмальная одышка, в том числе и провоцируемая физическими усилиями, существенно сближает клинику бронхиальной астмы и ишемической болезни сердца. В этих сложных ситуациях большое значение приобретают дополнительные диагностические признаки: неоднократное обнаружение эозинофилов в мокроте (препарат должен быть окрашен по Романовскому-Гимзе), эффект от пробной терапии с использованием глюкокортикоидов (преднизолон, бекотид), наличие стойкой гипергистаминемии.
К особенностям сочетания БА и ИБС относится и тот факт, что именно легочное заболевание, как правило, на протяжении длительного времени, вплоть до развития декомпенсированного легочного сердца, обусловливает доминирующую симптоматику (кашель, одышка, приступы удушья). Сопутствующая ИБС зачастую протекает малосимптомно, а имеющийся болевой синдром в левой половине грудной клетки нередко трактуется как плеврогенный или дискогенный.
Определенные диагностические ограничения имеет и электрокардиография, поскольку наличие сопутствующей патологии в легких у некоторых больных затрудняет или даже делает невозможным однозначную трактовку регистрируемых ЭКГ-изменений. Так, существенные затруднения встречает врач при анализе изменений конечной части желудочкового комплекса (инверсия зубца Т, депрессия сегмента ST в отведениях V1-V4 и, или, во II-III и aVF-отведениях) в период обострения бронхиальной астмы.
В этих случаях приходится проводить дифференциальный диагноз прежде всего между преходящей гемодинамической перегрузкой правых отделов сердца на высоте приступа удушья и развитием очаговых повреждений сердечной мышцы, протекающих под клинической «маской» обострения бронхиальной астмы. Если же при этом имеет место болевой синдром в области сердца, а анамнестические данные свидетельствуют о ранее перенесенных инфарктах миокарда, то диагностические трудности еще более возрастают.
Наш опыт свидетельствует, что в подобных ситуациях коронарный генез выявляемых остро возникающих ЭКГ-изменений может быть поставлен под сомнение на основании следующих критериев: быстрый, в течение 1-3-х суток, полный регресс изменений на ЭКГ при уменьшении частоты и тяжести приступов удушья; параллельное обнаружение преходящих ЭКГ-признаков дилатации и перегрузки правых отделов сердца; отсутствие характерной гиперферментемии при повторных исследованиях активности МВ-фракции креатинфосфокиназы, термостабильной фракции лактатдегидрогеназы, аминотрансфераз.
При отсутствии же у больных БА клинических свидетельств ангинозной формы ишемической болезни сердца, анамнестических указаний на перенесенные достоверные инфаркты миокарда предлагаются следующие информативные ЭКГ-критерии коронарной недостаточности: нарушение проводимости в системе левой ножки пучка Гиса (полная и неполная блокада левой ножки, блокада передней и задней ветвей левой ножки); отклонение электрической оси сердца влево с инверсией зубца Т или депрессией сегмента ST в левых грудных отведениях; отклонение электрической оси сердца вправо с инверсией зубца Т или депрессией сегмента ST.
В левых грудных отведениях, особенно если при этом в отведении aVL имеется комплекс типа «qR» с отрицательным зубцом Т; постоянная или пароксизмальная форма мерцания предсердий, если при этом отсутствуют иные причины аритмии (стеноз левого атриовентрикулярного отверстия, тиреотоксикоз и т.д.), желудочковая экстрасистолия высоких градаций (ранняя, политопная, спаренная, залповая).
Практическая значимость представленных выше ЭКГ-критериев в диагностике коронарной недостаточности у больных бронхиальной астмой возрастает еще и потому, что существуют известные ограничения использования нагрузочных проб, и в частности велоэргометрии. Как показали наши исследования, даже у больных с медикаментозно контролируемой бронхиальной астмой проведение велоэргометрического теста не позволяет зачастую в полной мере решить диагностические задачи.
Так, при проведении нагрузочных проб у 24 больных бронхиальной астмой в фазе клинической ремиссии в 17 случаях нам не удалось достигнуть субмаксимальной частоты сердечных сокращений или же выявить характерные изменения конечной части желудочкового комплекса из-за возникновения во время велоэргометрии генерализованного бронхоспазма.
Не меньшие трудности встречаются в работе врача при выборе рациональной медикаментозной терапии у больных с сочетанием БА и ИБС. При этом в первую очередь следует учитывать тот факт, что широко используемые в лечении БА лекарственные препараты могут усугубить течение коронарной недостаточности. Например, эуфиллин и другие производные метилксантина повышают потребность миокарда в кислороде и обладают определенным аритмогенным эффектом.
Это положение в полной мере оказывается верным и в отношении симпатомиметиков. Именно поэтому указанные препараты либо совсем не используются, либо применяются с большими ограничениями в практике работы кардиологических отделений. Вместе с тем они являются средством выбора в терапии обострении бронхиальной астмы, что делает весьма сложным определение их роли и места в рамках комбинированного медикаментозного лечения больных, страдающих БА и ИБС.
Нам представляется необходимым в этой связи отметить, что высказываемое предположение о неблагоприятном влиянии указанных препаратов на сердце у больных БА в период обострения заболевания, в том числе и у лиц старшего возраста с сопутствующей ИБС, в известной степени преувеличено. Неблагоприятное воздействие на миокард оказывают в первую очередь само обострение бронхиальной астмы и развивающаяся тяжелая аллергическая реакция (мы наблюдали некоронарогенные некрозы миокарда в период обострения БА), и в значительно меньшей степени лекарственные средства, используемые для их лечения.
Установлено, что терапевтический (бронхолитический) эффект эуфиллина наблюдается при его концентрации в крови, составляющей 10-20 мкг/мл, в то время как побочное кардиотоксическое (в частности, аритмогенное) действие препарата отмечается при значительно более высоком его содержании — свыше 35 мкг/мл. Столь высокая концентрация эуфиллина достигается обычно только при внутривенном струйном введении препарата. Именно поэтому все большее внимание привлекает опыт капельного введения эуфиллина по специально разработанной методике, позволяющей не только достигнуть и поддержать в крови терапевтическую концентрацию препарата, но и избежать ее передозировки.
С этой целью больному капельно в течение 15-20 мин вводится эуфиллин из расчета 6 мг сухого вещества на 1 кг массы тела. В последующем повторно с интервалом в 4-6 ч препарат вводится в дозе 5 мг/кг массы тела. При таком подходе к использованию эуфиллина у больных бронхиальной астмой в период обострения, как правило, не наблюдается серьезных побочных эффектов и достигается максимальное терапевтическое действие.
Применение «селективных» В2-симпатомиметиков в дозированных ингаляторах (беротек, вентолин) в среднем до 6-8 ингаляций в сутки обычно не проводит к развитию каких-либо осложнений со стороны сердечнососудистой системы. Не оказывало кардиотоксического эффекта и внутривенное капельное введение в период астматического состояния симпатомиметика ипрадола — эффективно воздействующего на течение обострения БА симпатомиметика.
Наблюдаемые у больных БА в период обострения заболевания разнообразные, преимущественно суправентрикулярные нарушения сердечного ритма, как было отмечено нами, у большинства больных не имеют прямой связи с использованием симпатомиметиков, а скорее обусловлены характерными для БА чертами патогенеза (явлениями ваготонии, нарушением внутриклеточного метаболизма кальция).
Симпатомиметики
Однако при значительном увеличении суточной дозы препаратов, а также при внутривенном болюсном введении неселективных симпатомиметиков (адреналина, эфедрина) возможно развитие тяжелых нарушений сердечного ритма, опасных для жизни больного, и иных осложнений со стороны сердца (катехоламиновые некрозы миокарда и др.).
Именно это обстоятельство диктует определенную терапевтическую сдержанность в отношении использования симпатомиметиков для купирования обострений бронхиальной астмы у лиц старшего возраста, тем более если у них диагностируется сопутствующая ишемическая болезнь сердца. Это связано не только с вероятной опасностью кардиотоксического эффекта, но и с тем, что у лиц старшего возраста бронходилатирующее действие симпатомиметиков в значительной степени снижено.
В таких случаях целесообразно более раннее назначение глюкокортикоидов, причем используются как ингаляционный (бекотид, ингакорт, фликсотид и др.), так и парентеральный (преднизолон, метипред) пути введения. Наш опыт свидетельствует, что при ухудшении состояния больных, страдающих БА и ИБС (особенно лиц среднего и пожилого возраста), целесообразно уже в первые дни назначать или увеличивать поддерживающую дозу глюкокортикоидных препаратов, если они принимали их ранее.
Подобный подход к лечению позволяет добиться более быстрого купирования обострения БА, предотвратить обострение ИБС и избежать развития осложнений, сопровождающихся поражением сердца, в том числе ятрогенных.
Касаясь вопроса терапии ИБС у лиц с сопутствующей БА, следует прежде всего отметить, что часто используемые в клинической практике у больных ишемической болезнью сердца бета-адреноблокаторы даже в небольших дозах отрицательно влияют на состояние бронхиальной проходимости, вызывая тяжелые обострения бронхиальной астмы вплоть до развития астматических состояний.
В этой связи врачу приходится решать довольно сложные вопросы: насколько целесообразно назначение препаратов этого класса в период обострения ИБС при стабильном, медикаментозно контролируемом течении БА, а также стоит ли продолжать базисную терапию бета-адреноблокаторами у больных ИБС (особенно у лиц, получающих их в связи с прогностически угрожаемыми аритмиями) при присоединении (возникновении) бронхиальной астмы?
Случаи развития тяжелых обострений бронхиальной астмы вплоть до астматического состояния, обусловленные применением бета-адреноблокаторов, встречаются, пока достаточно часто. Несмотря на это данные препараты по-прежнему продолжают назначать больным БА в качестве «первой помощи» при развитии преходящих нарушений ритма сердца (пароксизмальная форма мерцания предсердий, экстрасистолическая аритмия) и эпизодических повышениях артериального давления.
Подобные подходы к лечению недопустимы, тем более что в распоряжении врачей сейчас имеется довольно большой арсенал лекарственных средств, не оказывающих отрицательного влияния на бронхиальную проходимость и даже благотворно воздействующих на течение самой БА (например, антагонисты кальция). Так, при рецидивирующих, преимущественно суправентрикулярных, нарушениях ритма сердца препаратами выбора следует считать верапамил (изоптин, финоптин); при наличии сопутствующей системной артериальной гипертензии — нифедипин (коринфар, адалат), норваск.
Абсолютно противопоказано применение неселективных бета-адреноблокаторов (пропранолол, индерал, анаприлин и др.). С большой осторожностью (относительное противопоказание) следует назначать больным ишемической болезнью сердца с сопутствующей бронхиальной астмой «кардиоселективные» бета-адреноблокаторы (талинолол или корданум, метопролол или спесикор), неселективные бета-адреноблокаторы с собственной симпатомиметической активностью (тразикор, вискен, пиндолол и др.).
Вместе с тем практика показывает, что у части больных бронхиальной астмой отмечаются пароксизмальные нарушения сердечного ритма — пароксизмальная форма мерцания предсердий, политопная экстрасистолическая аритмия, рефрактерные к проводимому лечению различными антиаритмическими препаратами или их комбинациями. Это заставляет терапевта вновь возвращаться к решению вопроса о целесообразности назначения бета-адреноблокаторов. Именно в этих сложных клинических ситуациях иногда, и прежде всего в период стойкой ремиссии БА, возможно и только при отсутствиии эффекта от антиаритмических препаратов иных групп пробное назначение так называемых «кардиоселективных» бета-адреноблокаторов (корданума, спесикора).
Однако перед их назначением обязательно проведение пробы на индивидуальную чувствительность к препарату. С этой целью у больного определяют исходное состояние бронхиальной проходимости (пневмотахометрия выдоха, проба Тиффно — Вотчала), затем он принимает сублингвально 1/2 таблетки рекомендуемого препарата, и в последующем каждые 15 мин в течение 1 ч оценивается состояние бронхиальной проходимости с расчетом так называемого коэффициента бронхоконстрикции (Кбр).
В случае снижения Кбр более чем на 15% от исходного уровня применение «кардиоселективных» бета-адреноблокаторов у конкретного больного нецелесообразно, поскольку это связано с большой вероятностью развития обострения БА. При отсутствии значимой динамики анализируемых показателей бронхиальной проходимости (Кбр) менее 15%) в ходе медикаментозной пробы возможно назначение препарата в плановом порядке при условии тщательного контроля за состоянием функции внешнего дыхания и клиническим течением БА.
При развитии, несмотря на указанные предостережения, обострения бронхиальной астмы самым действенным является отмена используемого препарата. Но ввиду необходимости купирования серьезных нарушений сердечного ритма, на наш взгляд, более целесообразно на короткое время уменьшить дозу бета-адреноблокатора до полного стихания обострения бронхиальной астмы или применить лекарственные средства, которые могли бы уменьшить или устранить данное побочное действие проводимого антиаритмического лечения.
Из бронхолитических средств в этих ситуациях можно применять лишь те, которые лишены аритмогенного действия. Таковыми на сегодняшний день являются только глюкокортикоиды как для парентерального так и для ингаляционного применения. В последующем, после достижения отчетливого антиаритмического эффекта, необходимо найти приемлемую альтернативу «кардиоселективным» бета-адреноблокаторам для проведения противорецидивного антиаритмического лечения (изоптин, аймалин, хинидин и др.).
Наряду с этим приходится принимать во внимание и возможность аритмогенного эффекта сердечных гликозидов, неоправданно широко используемых в настоящее время в терапии обострений БА. Опасность развития дигиталисных аритмий у больных бронхиальной астмой заметно выше, чем в группе больных кардиологического профиля. Это обусловлено тем, что при обострении БА присутствует ряд факторов, приводящих к электрической нестабильности миокарда, — транзиторная гипоксемия на высоте приступа удушья, ваготония, нарушения функционирования «кальциевых каналов» с повышением внутриклеточной концентрации кальция. В связи с этим сердечные гликозиды у данной категории больных должны применяться с осторожностью и по строгим показаниям.
Вместе с тем практика показывает обратное — сложилось ошибочное представление, что всем больным БА, даже молодого возраста, обязательно наряду с эуфиллином следует вводить и коргликон. Однако очевидно, что у большинства больных нет необходимости использования гликозидов, так как лишь у ограниченного числа пациентов имеют место случаи обострения бронхиальной астмы с проявлениями застойной сердечной (правожелудочковой) недостаточности.
Изложенные факты далеко не исчерпывают всей сложности проблемы сочетанного течения БА и ИБС, однако они, по нашему мнению, заостряют внимание врачей на необходимость строгой индивидуализации лечения этих двух тяжелых страданий. Только тщательный анализ особенностей клинического течения заболеваний, обязательный учет результатов дополнительных методов исследований и максимально щадящий режим назначения медикаментов в количественном и качественном отношении позволят добиться удовлетворительных результатов при лечении больных, страдающих как бронхиальной астмой, так и ишемической болезнью сердца.
В.Г. Алексеев, В.Н. Яковлев
Опубликовал Константин Моканов
Источник

Синдром, возникающий внезапно при левожелудочковой сердечной недостаточности, – сердечная астма. Застой крови в кровеносной системе провоцирует приступы затрудненного дыхания, переходящие в удушье.
Так как этот синдром может привести к смерти, в первые минуты приступа нужно срочно обращаться за неотложной помощью. Лечение должно быть комплексным и проводиться в рамках стационарного режима. Кардиолог проводит необходимые обследования, собирает анамнез и на основе полученных данных выбирает схему лечения.
Сердечная астма: общая информация
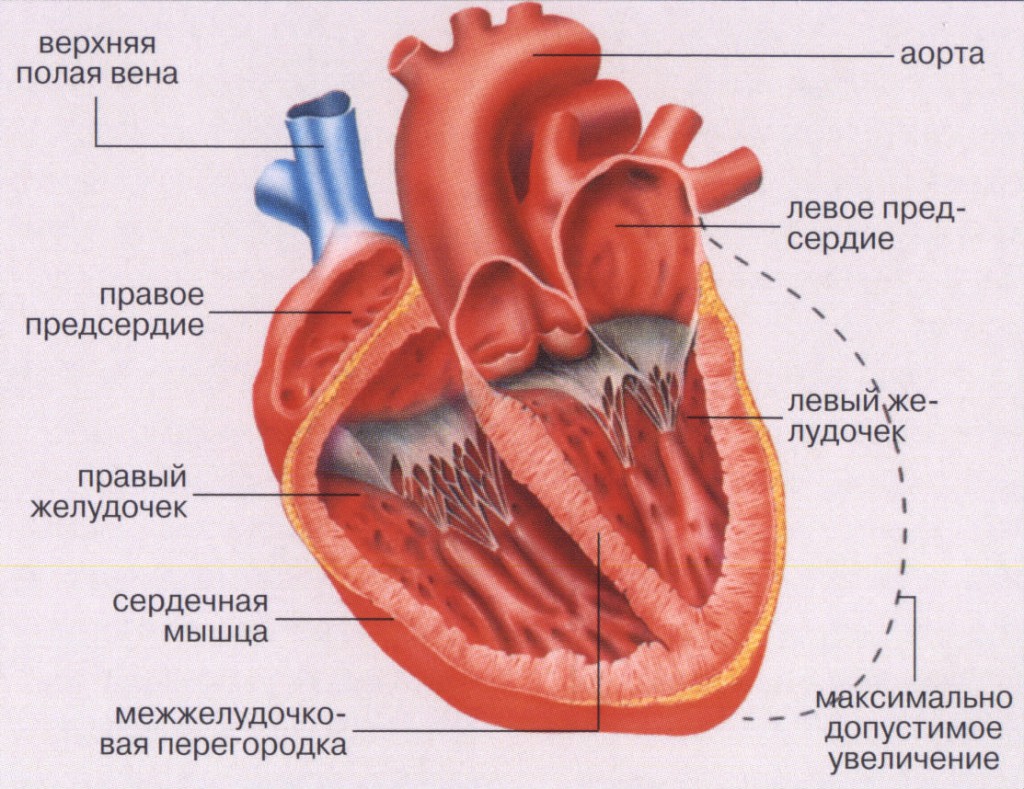
Сердечная астма — это тяжелое состояние организма, для которого характерны резкие приступы осложненного дыхания вплоть до удушья. Случаются такие приступы чаще ночью, длятся они 3-5 минут, но бывают и более долгие, до часа. Кардиологи относят этот вид астмы к симптомам острой сердечной недостаточности на малом круге кровообращения (сердце-легкие-сердце).
По своей сути каждый приступ – это попадание жидкости в органы дыхания. Застой крови в сосудах легких становится причиной затрудненного вдоха, потери сознания, тахикардии и иных нарушений. Без принятия мер на фоне синдрома развивается масштабный альвеолярный отек легких, который приводит к смерти.
Астма бронхиальная и сердечная: отличия
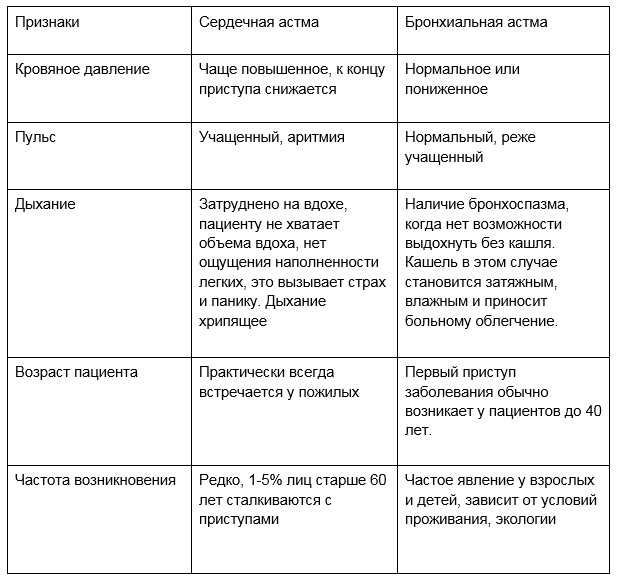
По внешним признакам различия между сердечной астмой и бронхиальной незначительны. Даже специалист на первый взгляд не сможет точно определить природу приступа. Но обычно известна первопричина – заболевание в анамнезе. Бронхиальная, как правило, начинается с аллергии и нарушений работы дыхательной системы, а сердечная – с патологий в области кровеносной системы и сердца.
Трудности при вдохе — главное отличие сердечной астмы от бронхиальной астмы, для которой характерно затруднение при выдохе.
Признаки сердечной астмы также нужно отличать от состояний нервного припадка, сужения дыхательных путей и гортани из-за отека Квинке или сдавливания вен средостения в результате травмы.
Механизм развития и причины сердечной астмы

Причин возникновения синдрома много. Сердечную астму могут спровоцировать такие состояния, как:
- кардиомиопатия;
- острое воспаление сердечной мышцы;
- аневризма;
- ишемическая болезнь;
- стеноз (сужение) митрального клапана;
- истончение миокарда, инфаркт;
- аритмия, тахикардия;
- избыток крови в системе и, как следствие, – высокое артериальное давление (гипертония);
- нарушения работы левых отделов сердца
- также провоцируют приступы образования, перекрывающие ток крови – опухоли, тромбы.
Кроме непосредственно сердечных патологий, повлиять на ухудшение дыхания могут аллергические реакции, пневмония, нарушения циркуляции крови в головном и спинном мозге — инсульты (ишемический, геморрагический).
Провоцирующими факторами являются прежде всего:
- длительное нахождение в неподвижном состоянии;
- злоупотребление алкоголем;
- гестоз у беременных;
- употребление большого количества жидкости и соли, особенно в вечернее время (соль дополнительно задерживает воду, это становится причиной отека легких и нарушений работы сердца);
- постоянные стрессы, из-за которых повышается давление, возникает аритмия, сердце перестает работать в привычном ритме.
Так или иначе, во всех случаях причиной сердечной астмы становится избыточная нагрузка на сердце. Невозможность вдохнуть полной грудью может быть спровоцирована чрезмерной физической нагрузкой, стрессом либо появляется внезапно, без особых причин, на фоне серьезных проблем с кровеносной системой.
Особенности приступа
Спрогнозировать приступ заранее невозможно. Развивается он стремительно. Пациенты с заболеваниями сердца должны знать о риске кардиальной астмы, о том, что может положить начало приступу, его первые признаки и правила оказания первой помощи. Обычно приступ случается, когда человек ложится: меняется положение тела, а вместе с ним интенсивность движения крови. Кровь активнее приливает к легким и там задерживается:
- левое предсердие, которое должно принять объем крови из легких, не справляется с этой задачей;
- митральный клапан между предсердием и желудочком дает сбой, и нарушается направление тока крови;
- левый желудочек не в состоянии протолкнуть кровь в большой круг кровообращения.
Кровь остается в системе малого круга, застой в легких нарастает. Начинаются проблемы с дыханием, повышается давление. Чем серьезнее нарушения в работе сердца, тем меньше провоцирующей физической или эмоциональной нагрузки нужно, чтобы начался приступ.
Малый круг кровообращения в организме человека выглядит так: из правого желудочка кровь проходит через легкие, обогащается кислородом и возвращается в левое предсердие. Механизм развития сердечной астмы связан с неправильной работой именно левой стороны сердца. Если левое предсердие из-за спазма, слабости или по каким-то другим причинам не способно принять в себя объем крови, то происходит ее застой в легочных венах.
Дальнейший патогенез сердечной астмы — интерстициальный отек легких из-за того, что в сосудах возрастает давление, и плазма крови через капилляры попадает в легкие. Именно поэтому кардиальная астма считается жизнеугрожающим состоянием: если не помочь пациенту вовремя, последствия могут быть необратимыми, пациент задохнется из-за жидкости в легких.
Симптомы
Приступ при сердечной астме обычно начинается внезапно. Но предпосылками могут стать постепенно нарастающие проблемы незадолго до появления синдрома. Предвестники появляются на протяжении 2-3 дней: пациент может жаловаться на нарушения дыхания, дискомфорт в грудной клетке при перемене положения тела из вертикального в горизонтальное.
Появляется непривычная одышка даже после небольшой нагрузки или стресса. Признаки могут быть разной степени выраженности, и пациенты, не имевшие ранее серьезных проблем с сердцем, зачастую не обращают на это внимание, ссылаясь на сильную усталость или стрессы.
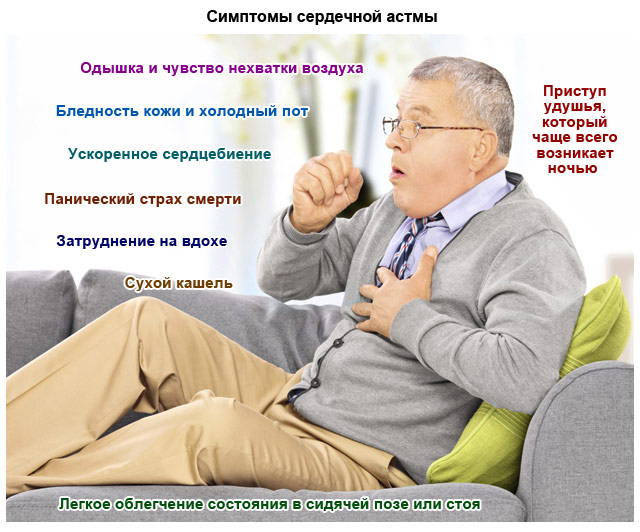
Сам приступ астмы начинается с внезапной нехватки воздуха. Чаще это происходит во время сна, пациент просыпается от того, что не может вдохнуть. Клинические проявления сердечной астмы:
- каждый вдох дается с трудом. Основной симптом – шумное дыхание и отсутствие ощущения наполненности легких кислородом;
- дыхание учащается, но не приносит облегчения, оставаясь поверхностным;
- кожа бледнеет из-за недостатка крови в капиллярах, вокруг губ появляется заметная синюшность, синеют кончики пальцев;
- человек принимает специфическое положение ортопноэ: садится, выпрямляет и немного наклоняет вперед верхнюю часть тела, шею изгибает. Если сесть некуда, пациент упирается руками в стол, спинку кровати, стену. Таким образом он инстинктивно снижает нагрузку на дыхательную систему, чтобы в легкие поступало больше кислорода;
- пульс учащается, сердце бьется в непривычном ритме: слишком быстро или сбивчиво (аритмия);
- вены на шее набухают из-за нарушения оттока крови из верхней части тела;
- через некоторое время (10-15 минут) появляется сухой кашель, который облегчения не приносит. Хрипы при этом влажные и хорошо слышны.
Эти симптомы сердечной астмы вызывают панику, которая усугубляет состояние. Страх появляется из-за кислородного голодания мозга, он заставляет еще больше сжиматься мышцу предсердия, попытки откашляться не дают кислороду попадать в легкие. Поэтому пациентам во время приступа нужно постараться успокоиться и не поддаваться страху.
Осложнения сердечной астмы

Главное осложнение сердечной астмы при длительном застое крови в легких – это обширный отек:
- при кашле начинает отделяться мокрота в небольших количествах;
- кожные покровы приобретают сероватый оттенок, появляется обильный холодный пот из-за нарушения терморегуляции;
- состояние, которое угрожает жизни больного, сопровождается сильной аритмией, тахикардией, розовой пеной изо рта. Кожа синеет из-за длительной нехватки воздуха. Больной не может дышать.
Поэтому уже при первых признаках кардиальной астмы нужно сразу вызывать врача, чтобы не доводить до заполнения альвеол жидкостью и удушья.
Диагностика
При прослушивании стетоскопом врач замечает хрипы в нижней части легких, специфические шумы в сердце и чрезмерное напряжение тех мышц спины и межреберных пространств, которые в обычном состоянии в процессе дыхания не участвуют.
Чтобы подтвердить диагноз «кардиальная астма», после купирования приступа врач назначает:
- ЭКГ;
- рентгенография легких;
- ЭхоКГ.
Для диагностики сердечной астмы достаточно результатов этих обследований. Дополнительно можно сдать анализ крови. Если приступ произошел на почве сердечной недостаточности, то в результатах будут видны последствия серьезных нарушений в работе кровеносной системы.
Первая помощь при приступе

Первым пунктом алгоритма действий является звонок в скорую помощь с четким, быстрым и понятным описанием симптомов состояния больного. Затем меры по оказанию неотложной помощи при сердечной астме должны быть направлены на облегчение дыхания и восстановление работы сердечной мышцы.
Исход приступа во многом зависит от тех людей, которые находятся рядом с пациентом: в тяжелом состоянии больной редко может добраться до телефона, вызвать врача, открыть окно, не говоря уже об остальных мерах. Окружающие должны действовать быстро, четко и без паники:
- Первый пункт доврачебной помощи при сердечной астме – помочь пациенту сесть. Ноги опустить на пол, под спину организовать опору (подушки, спинка стула). При таком положении воздух лучше проникает в легкие и активизируется движение крови по большому кругу кровообращения в нижние конечности.
- Освободить грудную клетку больного от стесняющей одежды.
- Приток свежего воздуха поможет больному меньше паниковать. Поэтому открытое окно будет оптимальным вариантом. Иногда под рукой может оказаться баллон с кислородом – в этом случае он будет как нельзя кстати.
- Через 10 минут поместить ноги пациента в тепло: таз с водой, грелка, одеяло. Сухое или влажное тепло усилит приток крови в нижнюю половину тела и отток из верхней.
- При высоком давлении применяются препараты с сосудорасширяющим действием.
- Если давление высокое, а препаратов под рукой нет, накладывают жгут на бедро поверх одежды в 15 см от паха. Держат такой жгут не более 30 минут. Снимают, как только давление стабилизируется. Жгут уменьшает нагрузку на верхнюю половину тела, не пропуская кровь из большого круга кровообращения в сердце и далее в малый круг. Жгут может накладывать только человек, имеющий необходимые навыки. Неправильное наложение приводит к нарушению кровообращения и иннервации конечности.
- Избежать отека легких помогает вдыхание паров этилового спирта. Его достаточно нанести на вату, ткань или марлю и держать возле лица больного.
Бригада скорой помощи обеспечивает больного кислородной маской, вводит нейролептики внутримышечно для купирования панической атаки и сильные анальгетики, чтобы устранить сердечные боли. Одним из способов снизить давление является кровопускание.
В сложных случаях добавляются препараты для снижения уровня жидкости в организме (мочегонные). Препараты из группы гликозидов помогают снять спазмы сердечной мышцы и наладить ток крови. Экстренно проводится электрокардиостимуляция для выравнивания ритма.
Лечение сердечной астмы

Сразу после приезда бригады скорой помощи и купирования приступа больной либо остается на амбулаторном лечении, либо отправляется в стационар. Решение принимается врачами совместно с пациентом. Лучше соглашаться на госпитализацию, ведь в условиях больницы все обследования проведут быстрее, чем в поликлинике. В любом случае нельзя оставлять кардиальную астму без внимания. Приступ может повториться, когда и где это произойдет, неизвестно.
Лечение сердечной астмы комплексное. Сначала проводятся необходимые анализы и обследования. Врач-кардиолог оценит состояние сердца и легких после приступа и выберет тактику лечения.
Обычно при сердечной астме показаны лекарства, которые:
- устраняют отеки, выводят лишнюю жидкость из организма;
- укрепляют сердечную мышцу;
- восстанавливают ритм сердца и нормализуют давление.
Особенности диеты

Помимо лекарственных препаратов, назначается строгая диета. Рацион должен быть разнообразным, пища приготовлена с максимальным сохранением полезных веществ, витаминов и микроэлементов. Общие правила диеты таковы:
- практически полный отказ от соли;
- пища должна быть легкой, чтобы не задерживалась в организме: супы, мелкорубленые и пюрированные продукты, тушеные и приготовленные в пароварке овощи;
- как можно меньше жиров, подвергшихся тепловой обработке. Идеальными будут блюда отварные и на пару, совсем без масла;
- каши на воде и молоке;
- легкие молочные продукты;
- отварные яйца, свежие овощи и фрукты;
- питьевой режим умеренный. Сразу после приступа лучше ограничивать употребление жидкости (не более 1,5 л в сутки). В дальнейшем можно оставить стандартную норму — 2 л в день.
Не наедаться и не напиваться перед сном. От ужина до сна должно пройти 3 часа.
В первую очередь дальнейшее лечение фокусируется на устранении причины, которая вызвала приступ астмы. Если сердечная недостаточность была вызвана более серьезным заболеванием, врач назначает специфические препараты для его лечения и продолжает наблюдение. После обследования может выясниться, что пациенту необходима операция на сердце. Не стоит отказываться от этого шанса на полноценную жизнь.
Прогноз

Исход приступа сердечной астмы зависит от причин ее возникновения и от того, насколько серьезно отнесется сам пациент к своему состоянию. Выполнение всех рекомендаций кардиолога и прием всех прописанных лекарств в некоторых случаях – мера достаточная для того, чтобы приступ больше не повторился. Но все же этот синдром не возникает без серьезного заболевания, которое требует постоянного контроля, смены образа жизни и привычек.
Даже при общем отличном состоянии пациента прогноз остается неблагоприятным. Считается, что приступ может начаться в любой момент. Состояние, угрожающее внезапной смертью, требует тщательного контроля и бережного отношения пациента к своему здоровью.
Профилактика сердечной астмы
Пациент с любыми болезнями сердца должен знать о риске возникновения сердечной астмы и принимать меры по ее профилактике.
В первую очередь нужно следить за состоянием сердца. Регулярное наблюдение у врача-кардиолога и выполнение всех его предписаний поможет выявить нарушения на ранних этапах. Даже если внешних проявлений сердечных болезней еще не возникало, здоровые люди должны раз в три года проходить диспансеризацию и проверять работу сердечной мышцы.
Здоровый образ жизни позволит сохранить здоровье:
- регулярный восьмичасовой сон;
- прогулки пешком на большие расстояния;
- физические нагрузки в соответствии с состоянием организма;
- отказ от вредных привычек.
При внимательном отношении к своему здоровью каждый сердечник может снизить риск возникновения этого синдрома до минимума.
<

