Бронхоскопия при бронхиальной астме заключение
Энциклопедия / Процедуры / Бронхоскопия
Трахеобронхоскопия (полное название процедуры) – современный лечебно-диагностический метод визуализации внутренних поверхностей трахеи и бронхов.
Обследование выполняется специальным оптическим прибором – фибробронхоскопом. По сути своей это многофункциональный эндоскоп, который состоит из гибкого кабеля с источником света и видео/фотокамерой на конце и ручкой управления с дополнительным манипулятором.
Решение о проведении бронхоскопии принимает врач-пульмонолог. Он же определяет объем и частоту обследования, учитывая предварительный диагноз и возраст пациента.
Бронхоскопию назначают в следующих случаях:
- Затемнения (диссеминированные очаги) на рентгеновских снимках;
- Подозрение на онкологию;
- Подозрение на присутствие инородного тела;
- Хроническая одышка, не связанная с заболеваниями сердечно-сосудистой системы или бронхиальной астмой;
- Кровохарканье;
- Абсцессы или кисты в легких;
- Длительные рецидивирующие пневмонии;
- Затяжные воспалительные процессы в бронхах;
- Бронхиальная астма (для определения причины);
- Аномальное расширение или сужение просвета бронхов;
- Контроль состояния органов верхних и нижних дыхательных путей до и после оперативного лечения.
Манипуляции, которые можно дополнительно выполнить во время процедуры:
- отбор патологического содержимого для определения чувствительности к антибиотикам;
- биопсия – забор биоматериала на гистологический анализ;
- введение контрастного вещества, необходимого при других диагностических процедурах;
- удаление инородных тел;
- промывание бронхов от патологического содержимого (мокроты, крови);
- прицельное введение лекарственных средств (непосредственно в область воспаления);
- устранение абсцессов (очагов с гнойным содержимым) путем дренирования (отсасывания жидкости) и последующим введением в воспаленную полость антибактериальных препаратов;
- эндопротезирование – установка специальных медицинских изделий для расширения просвета аномально суженых дыхательных путей;
- определение источника кровотечения и его остановка.
Бронхоскопию проводят даже новорожденным детям, но в этом случае выполняется она для осмотра только верхних дыхательных путей и только под общим наркозом.
Существует также ряд противопоказаний к этой процедуре, абсолютными из которых являются:
- стеноз гортани и трахеи 2 и 3 степени;
- дыхательная недостаточность 3 степени;
- обострение бронхиальной астмы.
Эти три состояния сопряжены с риском повреждения бронхов при введении эндоскопа.
- Аневризма аорты — нервное перенапряжение больного и манипуляции с эндоскопом могут спровоцировать разрыв аневризмы.
- Инфаркт и инсульт со сроком давности меньше 6 месяцев;
- Нарушения свертываемости крови;
- Психические заболевания (шизофрения, психоз и др.). Стресс и острая нехватка кислорода во время процедуры могут значительно ухудшить состояние пациента, вызвав очередной приступ заболевания.
- Индивидуальная непереносимость обезболивающих препаратов. Реакция на них может спровоцировать аллергию в любой степени ее проявления, вплоть до самой тяжелой – анафилактического шока и удушья.
Из относительных противопоказаний – состояний, при которых желательно перенести процедуру на более поздний срок, являются:
- острое течение инфекционных заболеваний;
- менструальное кровотечение (из-за пониженной свертываемости крови в этот период);
- астматический приступ;
- 2-3 триместр беременности.
Однако в случаях для реанимации (экстренных) бронхоскопия проводится независимо от наличия противопоказаний.
Перед бронхоскопией необходимо пройти ряд диагностических исследований:
- рентгенография легких,
- ЭКГ (электрокардиограмма),
- анализы крови (общий, на ВИЧ, гепатиты, сифилис),
- коагулограмма (кровь на свертываемость)
- и другие по показаниям.
Накануне вечером можно принять легкие седативные средства;
Ужин должен быть не меньше, чем за 8 часов до процедуры;
В день исследования запрещается курение (фактор, повышающий риск осложнений);
Бронхоскопия проводится строго на голодный желудок;
Утром сделать очистительную клизму (профилактика непроизвольного опорожнения кишечника вследствие повышения внутрибрюшного давления);
Непосредственно перед манипуляцией рекомендуется опорожнить мочевой пузырь.
Если необходимо, то врач назначит легкие успокоительные средства и в день процедуры. Больным бронхиальной астмой необходимо иметь при себе ингалятор.
Людям, страдающим сердечно-сосудистой патологией, подготовка к бронхоскопии проводится по индивидуально разработанной программе.
Длительность бронхоскопии составляет 30-40 минут.
Подкожно или методом распыления больному вводятся бронхорасширяющие и обезболивающие препараты, облегчающие продвижение трубки и устраняющие неприятные ощущения.
Положение тела пациента – сидя или лежа на спине.
Не рекомендуется двигать головой и шевелиться. Для угнетения рвотных позывов нужно дышать часто и не глубоко.
Вводится бронхоскоп через ротовую полость или носовой ход.
В процессе продвижения к нижним отделам доктор осматривает внутренние поверхности трахеи, голосовую щель и бронхи.
После обследования и проведения необходимых манипуляций бронхоскоп осторожно извлекается, а пациент направляется на некоторое время в стационар под наблюдение медперсонала (во избежание осложнений после процедуры).
Ощущения онемения, комка в горле и заложенности носа будут сохраняться до 30 минут. В это время и спустя еще час не рекомендуется курить и принимать твердую пищу. Также врачи не советуют в этот день управлять автомобилем, так как введенные успокаивающие препараты могут нарушать концентрацию внимания.
Расшифровка результатов исследования занимает всего 10-15 минут, так как изображение с видео/фотокамеры на современных приборах очень высокого качества. У специалиста есть возможность просмотреть картинку на мониторе компьютера в режиме реального времени и распечатать ее на бумаге. Результат бронхоскопии оценивает врач-пульмонолог, а затем, если требуется, он же назначает курс лечения больному.
Риск возникновения негативных последствий хоть и минимален, но возможен. Поэтому необходимо сразу же обратиться к врачу, если замечены следующие симптомы:
- кровохарканье в течение длительного времени;
- болезненные ощущения в грудной клетке;
- слышимые хрипы;
- ощущение удушья;
- тошнота и рвота;
- подъем температуры тела.
Эти симптомы могут быть признаками пневмоторакса, повреждения бронхов, бронхоспазма, воспаления легких, аллергии, кровотечения и т. д.
Бронхоскопия считается относительно безопасной, самой современной и самой информативной диагностической процедурой. Своевременное и качественное проведение процедуры, грамотная расшифровка результатов исследования позволяют с точностью до 100% установить верный диагноз и назначить адекватное лечение. Или опровергнуть предположения о наличии заболевания, тем самым избежать врачебной ошибки и сохранить пациенту здоровье, а порой, и жизнь.
Источник: diagnos.ru
Источник
Комментарии
Опубликовано в журнале:
Детский Доктор »» № 2’99
Пульмонология
Е.В. Климанская
Всероссийский детский научно-методический и консультативный центр эндоскопии при клинике детских болезней ММА им. И.М. Сеченова
Оставляя в стороне неоспоримую роль эндоскопии в дифференциальной диагностике заболеваний, проявляющихся обструктивным синдромом, отождествляющим их развитие с астмой, — инородные тела, новообразования, врожденные пороки трахео-бронхиального дерева и т.п., — следует подчеркнуть, что мнения о целесообразности проведения бронхоскопии у больных бронхиальной астмой расходятся.
Одни авторы [1-3], придавая большое патогенетическое значение эндобронхиальному воспалению и уже с 60-х годов достаточно широко используя бронхоскопическую санационную терапию, указывают на высокую эффективность метода. Другие [4, 5] — осторожно подходят к решению этого вопроса, ссылаясь на небезопасность бронхоскопии при бронхиальной астме.
Наряду с этим, с позиций современного понимания бронхиальной астмы как хронического персистирующего воспаления дыхательных путей, чрезвычайно важно своевременное распознавание и адекватное лечение воспалительного процесса в бронхах. Все это обосновывает необходимость четкого определения роли и места бронхоскопии, пределов и перспектив ее диагностических и терапевтических возможностей при бронхиальной астме.
Бронхоскопия относится к наиболее информативным методам диагностики патологического процесса в нижних дыхательных путях. Более чем 30-летний опыт бронхологических исследований при бронхиальной астме у детей, которым располагает клиника детских болезней ММА им. И.М. Сеченова, позволяет сформулировать показания к бронхоскопии при бронхиальной астме, при определении которых мы выделяем диагностические и терапевтические аспекты.
Диагностическая бронхоскопия показана:
1) при терапевтически резистентном обструктивном синдроме, когда следует исключить наличие дополнительного препятствия вентиляции необратимого характера (инородное тело, новообразование, пороки развития трахео-бронхиального дерева) (рис. 1);
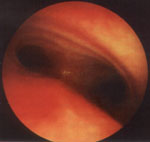
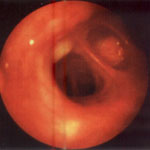
Рис. 1. Выбухание задней стенки надбифуркационной зоны трахеи (эндофото).
Ребенок 9 лет с клиническим диагнозам: бронхиальная астма, среднетяжелое течение. Диагноз после бронхоскопии: врожденный порок — двойная дуга аорты, сосудистый стеноз трахеи.
2) при откашливаний гнойно-слизистой мокроты для уточнения характера и степени эндобронхиального воспаления.
Лечебная бронхоскопия при бронхиальной астме имеет целью улучшение вентиляционной функции бронхов и легочного газообмена и проводится:
1) у больных с обильной секрецией, когда есть риск застоя содержимого бронхов и обтурационной непроходимости;
2) при ателектазах легких;
3) при гнойном эндобронхите;
4) при резистентном к терапии астматическом статусе с угрозой асфиксии.
Противопоказанием к проведению бронхоскопии являются острые воспалительные и инфекционные заболевания, сердечная недостаточность, нарушения свертывающей системы крови, непереносимость анестетиков и препаратов для общего обезболивания. Однако эти противопоказания могут быть относительными, если бронхоскопия применяется при угрозе асфиксии, обусловленной трахеобронхиальной непроходимостью (инородные тела, опухоли, врожденные пороки развития легких).
Использование бронхоскопии с целью диагностики бронхиальной астмы всегда вызывает большие сомнения, поскольку визуально определяемые изменения слизистой оболочки неспецифичны и присутствуют при различных обструктивных и необструктивных заболеваниях легких. Наши многолетние наблюдения свидетельствуют, что постоянным эндоскопическим признаком атопической бронхиальной астмы является отек слизистой оболочки бронхов; он выявляется у 94% обследованных детей. Наибольшая интенсивность отека отмечается в приступном периоде заболевания, и, как показали гистологические исследования, экссудация не ограничивается только собственно слизистой оболочкой, она проникает глубоко в стенку бронха, расслаивая мышечные пучки. Цвет слизистой оболочки варьирует от бледного с легким цианотичным оттенком до ярко-красного. Покраснение слизистой оболочки обусловлено присоединением инфекции. Секреторные нарушения зависят от фазы течения заболевания и определялись у 88% больных. Видимое сужение просвета бронхов наблюдается в детском возрасте у 70% обследованных детей, больных бронхиальной астмой. Непосредственной причиной обструктивного синдрома у детей младшего возраста следует считать отек и гиперсекрецию (см. рис. 2, 3).
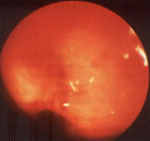
Рис. 2. Правый главный бронх. Выраженный отек слизистой оболочки, суживающий устье верхнедолевого бронха (эндофото).
Ребенок 3 лет, диагноз: бронхиальная астма.

Рис. 3. Гнойно-катаральный эндобронхит с застоем содержимого в сегментарных бронхах (эндофото).
Ребенок 6 лет. Диагноз: бронхиальная астма, послеприступный период.
Для длительно и тяжело болеющих бронхиальной астмой детей характерны утолщение бронхиальных шпор (место деления бронхов) и выраженная складчатость слизистой оболочки, являющиеся проявлением длительного бронхоспазма и утолщения гиалиновой мембраны бронхов.
Помимо визуальной оценки, решающими в уточнении природы эндобронхита являются результаты лабораторных исследований субстратов, получаемых во время эндоскопии. Обнаружение в аспирате большого количества нейтрофилов и патогенных микробов в этиологически значимых концентрациях свидетельствует в пользу инфекции, стимулирующей бронхоконстрикцию и удушье при бронхиальной астме. Визуально определяемые диффузный отек, светлый без примеси гноя секрет, содержащий в большом количестве эозинофилы, кристаллы Шарко-Лейдена, спирали Куршмана, с известной осторожностью позволяют говорить об аллергическом, абактериальном воспалении.
Трудную диагностическую проблему представляет бронхиальная астма у детей раннего возраста, так как многие заболевания нижних отделов респираторного тракта сопровождаются у них симптомами, сходными с бронхиальной астмой. Исследование функции внешнего дыхания и тесты на гиперчувствительность бронхов у этой группы больных трудны по исполнению и в практике не проводятся. Это ведет к запоздалой диагностике, оттягивает сроки противоастматической терапии и ухудшает исход болезни, что расширяет показания к бронхоскопии у этой категории больных.
Подтвердить или исключить аллергическую этиологию эндобронхиального воспаления может бронхоскопия с биопсией слизистой оболочки из нижних отделов дыхательных путей с дифференциально-диагностической целью. При гистологическом и гистохимическом исследовании бронхобиоптатов, по нашим данным [6], наиболее типичными для бронхиальной астмы изменениями оказались отек слизистой оболочки и мышечных пучков, утолщение и гомогенизация базальной мембраны, ее гофрированность. Электронномикроскопические и гистохимические исследования констатировали увеличение содержания коллагена в базальной мембране. Более поздние наши исследования показали, что клеточный состав инфильтрата слизистой оболочки при бронхиальной астме характеризуется достоверно большим количеством на 1 мм2 клеток-продуцентов IgЕ, IgА, дегранулированных тучных клеток и эозинофилов, чем при необструктивном бронхите.
Основными задачами бронхоскопии при лечении бронхиальной астмы являются:
1) ликвидация обтурационных нарушений бронхиальной проходимости;
2) подавление активности инфекционно-воспалительного процесса в нижних дыхательных путях путем прямого воздействия антибиотиками на этиологически значимую микробную флору.
Тактика лечебного воздействия, объем и характер бронхологического пособия зависят от фазы течения заболевания, степени выраженности обструктивного синдрома и обусловленной им дыхательной недостаточности. При обострении бронхиальной астмы легкой и средней тяжести иногда осуществляют бронхиальный лаваж (БЛ) — промывание бронхов, дробными введениями 15-20 мл (и более в зависимости от возраста ребенка) теплого физиологического раствора в долевые и сегментарные бронхи с последующей аспирацией содержимого. По окончании процедуры логически обосновано интрабронхиальное введение антибиотиков, если доказана роль инфекционного фактора в поддержании бронхоконстрикции у удушья. Оптимизация эндобронхиальной антибиотикотерапии достигается оригинальными, разработанными в нашей клинике, режимами введения антибиотиков [7, 8]. При гнойном эндобронхите с высокой степенью активности бронхиальной инфекции курс лечения включает 3-5 процедур в течение 3 недель.
Чрезвычайно сложным представляется вопрос об эффективности и безопасности проведения бронхоскопии при тяжелом обострении бронхиальной астмы, переходящем в астматический статус. С одной стороны, в развитии терминального состояния и генеза смертельного исхода у больных в астматическом статусе на первый план выступает острая дыхательная недостаточность, вызванная закупоркой терминальных бронхов плотными сгустками слизи. С другой — инструментальное вмешательство на определенных этапах именно у этой категории больных может осложняться бронхоспазмом и ларингоспазмом, поэтому высок риск гипоксических нарушений, представляющих угрозу жизни больного. В этой связи использование БЛ при затянувшихся приступах удушья и выраженной дыхательной недостаточности представляет терапевтическую дилемму, в решении которой должны участвовать квалифицированные анестезиологи-реаниматологи, бронхологи и клиницисты, имеющие опыт в лечении больных бронхиальной астмой.
Накопление опыта по применению бронхоскопии у больных, находящихся в status asthmaticus, еще продолжается. Поэтому вопросы повышения эффективности и безопасности бронхоскопии, а также уточнение показаний и противопоказаний к ее применению в астматическом статусе остаются актуальными [9, 10].
Методологические аспекты бронхоскопии при бронхиальной астме.
В целях повышения терапевтической эффективности и снижения риска возможных осложнений необходимо соблюдение определенных принципов.
Во-первых, это касается выбора аппарата и метода анестезии. При обострении легкой степени у детей школьного возраста, эмоционально устойчивых и контактных в общении с врачом, бронхоскопия может быть выполнена под местной анестезией фибробронхоскопом. При обострении астмы средней и тяжелой степени, независимо от возраста больного, оптимальные условия для осуществления полноценного бронхиального лаважа, хорошей оксигенации и достаточной элиминации углекислоты в течение всей процедуры обеспечиваются только при использовании ригидного инжекционного бронхоскопа и наркоза с мио-релаксантами при непрерывной искусственной вентиляции легких [8].
Во-вторых, перед предстоящей бронхоскопией целесообразно насыщение организма больного жидкостью, регидратация, поскольку это способствует размягчению бронхиальных сгустков и повышает эффективность бронхоаспирации.
Больным, находящимся в тяжелом обострении и в астматическом статусе, необходимо проведение интенсивной медикаментозной и инфузионной терапии, так как даже временное ослабление бронхоспазма и гипоксемии снижает риск бронхологического вмешательства. Лаваж бронхов у этого контингента больных является реанимационным пособием и должен проводиться в условиях реанимационного отделения опытными специалистами.
Лиетратура
1. Климанская Е.В.; Сосюра В.Х. Бронхоскопия под наркозом у детей с бронхиальной астмой// Педиатрия. 1968. N9. С. 39-42.
2. Tbal W. Kinderhronchologie. Leipzig, 1972. S. 260-264.
3. Hofmann A. Stellenwert der Bmnchiallalage undder broncho-alveolaren avage beim Asthma broncbiale im Kindesalter/ /Kindercbir. 1988. Bd 43. Supp. 1. S. 16-18.
4. Балаболкин И.И. Бронхиальная астма у детей// Болезни органов дыхания у детей. М., 1987. С. 77-81.
5. Каганов С.Ю., Розанова Н.Н., Голикова Т.М. и др. Хронические заболевания легких у детей и критерии их диагностики. М., 1979. С. 211-217.
6. Климанская Е.В. Кодолова И.М., Сосюра В.Х., Тюрин Н.А. Клинико-морфологические сопоставления при бронхиальной астме и хронической неспецифической пневмонии у детей// Педиатрия. 1974. N7. С. 12-16.
7.Клячкин Л.М., Шварцман А.Б., Чушинский С.А. Клинико-эндоскопические варианты бронхоастматического статуса и его дифференцированное лечение// Клин. медицина. 1984. Т. 62. N12. С. 33-37.
8. Лукомский Г.И., Вайсберг Л.А. и др. Бронхологическое пособие при астматическом cтатуce// Coв. медицина. 1974. N2. С. 37-40.
9.Апоян B.Е., Подольский Г.А. Особенности санации трахеи и бронхов при тяжелом течении бронхиальной астмы// Вестн. хирургии им. И.И. Гpекoвa. 1979. Т. 122. N1. С. 80-82.
10. Бориско А.С. Интенсивная терапия и реанимация при астматическом состоянии// Анестезиология и реаниматология. 1978. N4. C. 77-81.
Комментарии
(видны только специалистам, верифицированным редакцией МЕДИ РУ)
Источник

