Челюстно лицевая хирургия гайморит
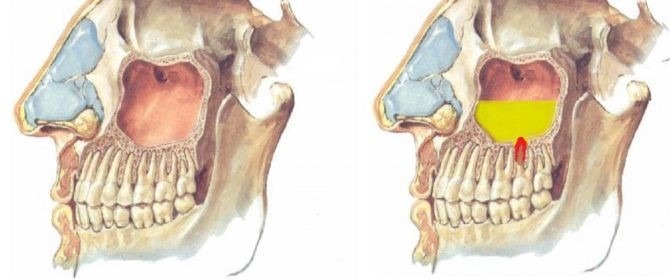
Этиологически и патогенетически возникновение хронического одонтогенного гайморита обусловлено распространением возбудителей со стороны инфицированных зубов, чему способствуют анатомические особенности дна верхнечелюстной пазухи и корней 2-го малого и 1-го и 2-го больших коренных зубов. Особенно наглядно выступает роль одонтогенной инфекции в случаях, когда гранулирующее воспаление верхушки корня зуба, разрушив костную перегородку между дном верхнечелюстной пазухи и периапикальным пространством, вовлекает в воспалительный процесс прилегающие участки слизистой оболочки пазухи. В случае присоединения к этому риногенной инфекции или при наличии недостаточно активной функции дренажного отверстия верхнечелюстной пазухи процесс распространяется на всю слизистую оболочку пазухи, принимает хроническое течение ввиду наличия постоянного источника инфекции в виде одонтогенной инфекции. При наличии околокорневой кисты, особенно если верхушка корня находится в просвете пазухи, одонтогенная киста ввиду наличия свободного пространства быстро увеличивается, заполняя большую часть верхнечелюстной пазухи).
Распространение инфекции возможно и через систему венозного сплетения между тканями альвеолярного отростка и слизистой оболочки верхнечелюстной пазухи. Одонтогенный гайморит может возникнуть в результате нагноившейся околокорневой кисты, а также остеомиелита альвеолярного отростка и тела верхней челюсти.
Указанные выше топографоанатомические данные объясняют случаи возникновения свищей верхнечелюстной пазухи, сообщающихся с полостью рта через лунку удаленного зуба. Длительное незаживление лунки после экстракции 2-го малого и 1-го и 2-го больших коренных зубов, а при больших размерах верхнечелюстной пазухи – 3-го моляра свидетельствует о наличии хронического гнойного одонтогенного гайморита. Появление одонталгий объясняется общностью иннервации части слизистой оболочки верхнечелюстной пазухи и зубов веточками, идущими от верхнего зубного сплетения, образуемого в толще альвеолярного отростка верхней челюсти передними или средними и задними альвеолярными ветвями верхнечелюстного нерва.
Одонтогенный гайморит по симптомам очень схож с другими видами синуситов. Существенное различие имеется лишь в природе возникновения болезни.

Инфекция верхнего моляра может провоцировать развитие верхнечелюстного синусита
Одонтогенный гайморит может быть как односторонним, так и двусторонним
По типу течения заболевание может быть острым и хроническим (с периодическими обострениями). Кроме того, одонтогенный гайморит развивается либо с перфорацией дна пазухи, либо без неё. В первом случае выделяют:
- перфорации после удаления зубов вблизи полости, резекции верхушек корней, операций по поводу кист и гайморитов;
- перфорации при специфических поражениях верхней челюсти;
- разрушение дна пазухи растущей опухолью;
- травматические перфорации.
Синуситы с травматической перфорацией также могут развиваться с присутствием инородного тела. Это могут быть корни больного моляра, материал пломбы или элементы внутричелюстного импланта.
К провоцирующим факторам развития инфекции слизистой носа можно отнести:
- нагноение кисты зуба;
- пародонтоз;
- глубокий кариес;
- некачественное лечение пульпита;
- периодонтит;
- перфорация стенки пазухи при удалении верхнего моляра;
- неправильная установка имплантов;
- киста зуба верхней челюсти.
Симптомы и признаки
Симптомы одонтогенного гайморита зависят от стадии заболевания. Для острой формы характерны следующие проявления:
- умеренные болевые ощущения в подглазничной области с той стороны, где развивается инфекция;
- чувство тяжести в области переносицы;
- боль при надавливании на область гайморовой пазухи;
- боль при надкусывании на верхний моляр;
- отёк слизистой носа;
- жжение дёсен;
- гнойные выделения;
Характерным для острой формы одонтогенного гайморита является стремительное ухудшение самочувствия. Больной жалуется на озноб, появляется сонливость, температура тела повышается до 40°C.
Хроническая стадия характеризуется периодически возникающими болевыми ощущениями в области воспалённой гайморовой пазухи. При этом общее состояние пациента может оставаться нормальным. Он продолжает вести привычный образ жизни, но периодически жалуется на появление выделений из носа с неприятным запахом. Отёк мягких тканей щеки, как правило, отсутствует. Надкусывание верхнего моляра может вызывать лёгкую болезненность.
Обострение хронического одонтогенного гайморита имеет схожую клиническую картину с острой формой заболевания. Часто ухудшение состояние пациента наблюдается после переохлаждения, гриппа или ОРВИ.
Диагностика
При появлении болевых ощущений и выделений из носовых пазух важно отличить одонтогенный гайморит от риногенного. Сделать это можно только путём дифференциальной диагностики, включающей следующие методы:
Рентгенологическое исследование. Для одонтогенного гайморита характерным является одностороннее снижение прозрачности пазухи. Кроме того, удаётся выявить очаг инфекции в ротовой полости.
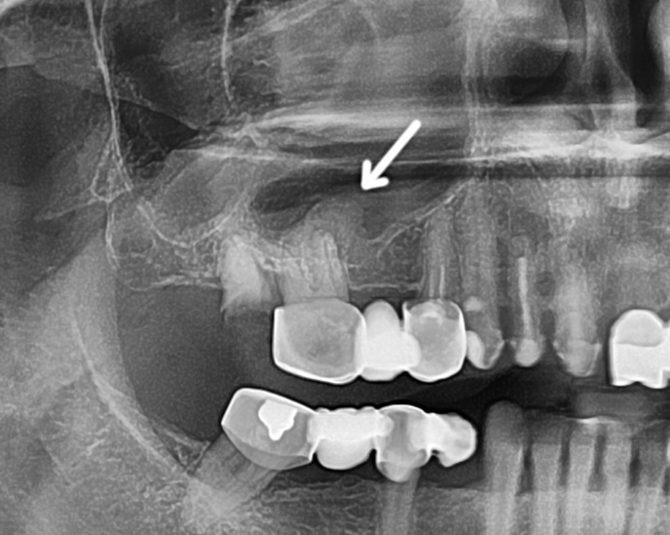
Рентгенологическое исследование — один из наиболее точных методов диагностики гайморита
- Осмотр носовых пазух. О присутствии инфекции может свидетельствовать отёк слизистой, гнойные выделения.
- Опрос пациента.
Квалифицированный специалист должен знать, как отличить острый однотогенный синусит от периодонтита, пульпита или невралгии тройничного нерва. Исследование характера симптомов, а также рентгеновских снимков носовых пазух позволяет точно поставить диагноз.
Лечение
Терапия заболевания требует комплексного подхода. Лечение проводится двумя специалистами — челюстно-лицевым хирургом и ЛОР-врачом. Изначально необходимо устранить причину развития инфекции.
Правильная терапия больного моляра верхней челюсти — половина пути к успеху.
Стоматолог удаляет больной зуб, проводит резекцию корня, устранение гранулёмы или кисты, выполняет лечение пульпита.
Ускорить процесс восстановления после болезни помогут физиотерапевтические процедуры
Возможные осложнения и последствия
Основная опасность гайморита заключается в том, что имеющаяся инфекция может проникнуть в ближайшие ткани. При несвоевременном лечении возрастает риск развития следующих патологий:
- гнойные поражения мягких тканей;
- менингит;
- киста.
Раковые заболевания носовых пазух нередко являются следствием хронического одонтогенного гайморита. Единственный способ уберечься от серьёзных последствий — своевременно обратиться за медицинской помощью.
Источник
Острый одонтогенный гайморит — воспалительный процесс, поражающий слизистую оболочку, выстилающую верхнечелюстную пазуху, нетипичного характера.

Его возникновение обусловлено не гриппом или острыми респираторными заболеваниями, как в случае с «классическим» гайморитом, а вирусных и инфекционных болезней ротовой полости и, прежде всего, зубов. Развитию гайморита могут послужить инфекционные заболевания зубных или около зубных тканей (пульпит, периодонтит, пародонтит) зубов на верхней челюсти, радикулярная нагноившаяся киста, ретенированные зубы, остеомиелит.
Причины появления одонтогенного гайморита
Причин, по которым возникает острый гайморит одонтогенного характера, несколько:
- недостаточная гигиена полости рта,
- осложненный кариес верхних зубов,
- воспалительные заболевания десен,
- анатомические особенности пациента (корни зубов растут внутрь гайморовой пазухи),
- попадание инородного тела при лечении или удалении зуба.
В начальной стадии одонтогенный гайморит может протекать незаметно, а затем проявляется сразу несколько симптомов, характерных при гайморите:
- чувство тяжести, распирания в области гайморовой пазухи,
- сильная боль в зубах или половине верхней челюсти,
- характерные выделения из носа,
- боль при прикосновении в области носа или под глазами,
- заложенность носа,
- сильный неприятный запах изо рта или носовых пазух.
Все это характерные жалобы пациентов при гайморите. Возникновение одного или сразу всех симптомов, достаточно веское основание для срочного обращения к опытному специалисту с целью уточнения диагноза и назначения лечения. Следует помнить, что одонтогенный гайморит — заболевание сложное, требующее квалифицированного и своевременного лечения в условиях клиники. Если этого не сделать, можно получить тяжелые осложнения: переход в хроническую форму, распространение воспаления на другие пазухи, образование полипов, воспаление надкостницы и кости верхней челюсти.
Симптомы
Гайморит одонтогенного происхождения сопровождается острыми болями в пораженной зоне, щечной, подглазничной областях или всей лицевой половины. Отмечаются боли в височной, лобной, затылочной части, скуловой кости, а также верхних зубов, гнойные или слизистые выделения из носа. Небольшие болевые ощущения могут отмечаться в области коренных зубов при надкусывании. Общие симптомы в виде недомогания, слабости, расстройства аппетита, нарушений обоняния до полной потери. Отмечается изменение общего состояния (озноб, повышение температуры тела, головная боль, слабость и усталость, нарушения сна). На воспаление могут реагировать лимфоузлы — развивается подчелюстной лимфоденит.
Гайморит одонтогенного происхождения характеризуется двумя стадиями развития: серозной и гнойной. Одонтогенный гайморит острого характера начинает развиваться с серозной стадии, при которой поражаются стенки слизистой оболочки гайморовой пазухи, появляется отечность, выделения из носа имеют слизистый характер, нет симптомов интоксикации организма, воспалительный процесс ограничен слизистой оболочкой гайморовых пазух. При отсутствии своевременного лечения серозная форма перетекает в гнойную. При гнойном гайморите повышается температура, появляются признаки интоксикации, носовое дыхание заметно ухудшается, в выделениях появляется гной. Обе стадии (и серозная, и гнойная) могут иметь как острый, так и хронический характер. При этом хроническая форма может перейти в острую при появлении инфекции или ослаблении иммунитета.
Если не начать оперативное и всестороннее лечение, острый однотогенный гайморит очень быстро (буквально в течение двух дней) катаральное воспаление может перерасти в гнойное.
Острый однотогенный гайморит продолжается 2–3 недели до полного выздоровления или перехода в хроническую стадию. К тяжелым осложнениям относятся перенос воспаления на другие пазухи носа с развитием пансинусита (острое или хроническое воспаление всех придаточных пазух носа — гайморовой, лобной, клиновидной и решетчатого лабиринта).
Диагностика заболевания
Гайморит одонтогенного характера диагностируют с помощью рентгеновского обследования верхней челюсти и гайморова синуса. В целом, рентгенологическое исследование достаточно информативно. С помощью нескольких снимков можно достоверно определить очаг инфекции — воспалительные изменения в зубах и тканях, их окружающих. Единственным недостатком рентгенографии является невозможность определить характер выделений (кровь, слизь, гной).
Поскольку одной рентген-диагностики недостаточно, проводятся дополнительные исследования — компьютерная томография (КТ полости носа, придаточных пазух и носоглотки применяется для выявления опухолей различного характера и кистозных образований) и эндоскопическое обследование, в результате которого можно не только визуально исследовать состояние слизистой оболочки синуса, но и при необходимости провести удаление гноя. Риноскопия — метод, позволяющий объективно оценить внешний вид, состояние, цвет слизистой, локализацию и прочее, используется для диагностики острого одонтогенного гайморита очень редко. То же самое можно сказать и о пункции верхнечелюстной пазухи, которая используется как для диагностики, так и для лечения гайморита, обеспечивая удаление содержимого пазух и обработки антибиотиками и антисептиками.
Лечение
Лечение необходимо начинать с устранения очага инфекции в области верхней челюсти. Именно поэтому, этим вопросом занимается хирург-стоматолог и лор-врач. После осмотра пациента и проведения диагностики (рентген, компьютерная томография) назначается операция с использованием местной анестезии или под общим наркозом. Только когда хирург-стоматолог устранит причину гайморита (удалит больной зуб, проведет резекцию корня, устранит кисту) можно перейти к лечению последствий. Для этого лор-врач проводит пункцию гайморовых пазух. При наличии гноя, его удаляют, после чего пазуху промывают растворами антибиотика и антисептика. С целью дренирования в пазуху можно ввести пластмассовый катетер и периодически её промывать, либо проводить повторные пункции.
После вмешательства больному назначают сосудосуживающие средства для восстановления состояния слизистой, промывания носа и физиотерапевтические процедуры. Дополнительно могут быть назначен курс антибиотиков и противовоспалительных препаратов.
В качестве мер профилактики гайморита стоматологи и отоларингологи рекомендует уделять достаточное внимание гигиене полости рта и регулярно посещать дантиста. Даже самый обыкновенный невылеченный кариес в несколько раз увеличивает риск развития острого гайморита, связанного с патологией зубов.
Операция и восстановительные процедуры в Центре челюстно-лицевой хирургии и имплантологии
Центр челюстно-лицевой хирургии и имплантологии располагает собственным стационаром, включающим операционные, оснащенные высокоточным медицинским и анестезиологическим оборудованием. А также удобные палаты, где можно пройти реабилитацию после операции. Коллектив врачей обладает огромным опытом лечения подобных заболеваний любой сложности. Центр обладает специальной лицензией на проведение операций под общим наркозом, здесь работают хирурги и анестезиологи с большим опытом практической деятельности.
При своевременном обращении лечение может быть осуществлено даже без прокола гайморовой пазухи: сначала хирург удалит зуб, ставший причиной заболевания, а затем лор-врач проведет лечение гайморита антибиотиками и антибактериальными препаратами.
В сложных случаях, когда одонтогенный гайморит уже привел к паталогическому изменению слизистой оболочки гайморовой пазухи, необходима операция гайморотомии, которую проведут опытнейшие хирурги в Центре челюстно-лицевой хирургии и имплантологии. Этот метод вмешательства заключается в получении открытого доступа к гайморовой пазухе, удаление в ней воспаленных тканей, а также обеспечение необходимого оттока слизи и гноя. Решение о необходимости такой операции принимает врач-отоларинголог. Перед гайморотомией пациентам придется провести полное обследование организма, включающее стандартный набор исследований, проводящихся при любом хирургическом вмешательстве, а именно: клинические и биохимические анализы крови и мочи, рентген верхнечелюстных пазух или компьютерную томографию.
Выбором хирургического доступа к верхнечелюстной пазухе для каждого конкретного пациента занимается лечащий врач. При радикальной гайморотомии хирург получает доступ к верхнечелюстной пазухе через обширный разрез слизистой оболочки десны под верхней губой. После этого производится дренирование пазухи и очищение её от гноя.
Эндоскопическая гайморотомия предполагает небольшой разрез, достаточный для проведения в гайморову пазуху эндоскопа. Именно этому методу хирургического вмешательства врачи отдают предпочтение в настоящее время. Причиной такого выбора является ряд неоспоримых преимуществ эндоскопической гайморотомии. Среди которых можно выделить, например, малую травматичность, отсутствие послеоперационных рубцов, минимальную кровопотерю, отсутствие отека и других осложнений, характерных для хирургического лечения подобных заболеваний.
Последующее физиотерапевтическое и медикаментозное лечение, а также соблюдение не самых обременительных рекомендаций врача, среди которых, особо тщательный и бережный уход за полостью рта, промывание носа и другие ограничения, приводит к окончательному излечению.
Источник
Одонтогенный гайморит – это воспаление слизистой оболочки верхнечелюстного синуса, вызванное распространением патологического процесса из первичного очага инфекции, находящегося в верхней челюсти. Основные проявления заболевания – ярко выраженная головная боль, которая усиливается при наклоне головы, выделения из носа гнойного или серозного характера, слезотечение, интоксикационный синдром. Диагностика базируется на сборе анамнестических данных, общем осмотре, риноскопии, пункции синуса и лучевых методах визуализации. Лечение включает антибиотикотерапию, промывание антисептиками, хирургическую санацию полости пазухи и первичного очага.
Общие сведения
Одонтогенный гайморит – часто встречающееся заболевание. Распространенность колеблется от 3 до 52%, в среднем патология возникает у 35-43% населения. Этот вариант поражения верхнечелюстного синуса составляет порядка 14% бактериальных инфекций, требующих лечения в отделении хирургической стоматологии. На долю данной разновидности синусита приходится 20-24% от всего количества воспалительных заболеваний челюстно-лицевой области.
Среди всех форм гайморита от 80 до 96% имеют одонтогенную этиологию. Статистически чаще заболевание наблюдается у людей с пневматическим типом строения верхнечелюстной пазухи, что связано с тонкостью костных стенок и ее внедрением в альвеолярный отросток. Мужчины и женщины страдают одинаково часто.
Одонтогенный гайморит
Причины
Эта форма синусита является осложнением воспалительного процесса в зоне зубов либо верхней челюсти. Практически всегда вызывается смешанной патогенной микрофлорой, которая может включать в себя стафилококки, стрептококки, диплококки, энтерококки, грамположительные и грамотрицательные бациллы, дрожжевые грибы. К состояниям, чаще всего осложняющимся одонтогенным гайморитом, относятся:
- Заболевания моляров и премоляров. Обычно это инфекционные поражения зубов верхней челюсти, одонтогенный периостит и остеомиелит, хронический периодонтит, гнойный пародонтит и нагноившиеся челюстные кисты.
- Эндодонтическая терапия. Заболевание может возникать в результате стоматологического лечения премоляров и моляров, в процессе которого происходит перфорация апикального отверстия, введение в полость пазухи пломбировочного материала, элементов внутрикостного имплантата и т. д.
- Травмы. Травматические повреждения зубов и/или верхней челюсти, которые сопровождаются перфорацией стенки гайморового синуса и образованием гематомы, являются наименее распространенной причиной развития данной формы гайморита.
Патогенез
Патогенез одонтогенного гайморита связан с распространением бактериальной микрофлоры и продуктов ее жизнедеятельности (токсинов) в полость гайморовой пазухи из первичных очагов инфекции – пораженных зубов или очагов в верхней челюсти. Это становится возможным из-за особенностей строения альвеолярных отростков 6 и 7 (в редких случаях – 5 и 8) верхних зубов, которые отграничены от синуса только конкой костной стенкой. В результате гнойного расплавления или механической перфорации перегородки инфекционные агенты проникают в полость синуса и вызывают воспаление слизистых оболочек.
В дальнейшем происходит обтурация природного входного отверстия пазухи. Это становится причиной нарушения вентиляции и скопления большого количества катарального или гнойного экссудата внутри костной полости. Всасывание кислорода слизистыми оболочками приводит к возникновению отрицательного давления, усиливающего отечность, развитию гиперкапнии и гипоксии, образованию большого количества недоокисленных продуктов. Создается благоприятная среда для дальнейшего размножения анаэробной микрофлоры, формируется порочный круг.
Классификация
С учетом длительности течения все одонтогенные гаймориты разделяют на три основных клинических варианта:
- Острый. Длительность заболевания составляет менее 21 дня.
- Подострый. Для этого варианта характерна продолжительность от 21 дня до 6 недель.
- Хронический. Затяжная форма болезни, при которой клинические симптомы сохраняются на протяжении 6 недель и более.
В зависимости от характера одонтогенного поражения верхнечелюстной пазухи выделяют следующие формы патологии:
- Закрытая. Характеризуется развитием воспаления без прямого соединения между первичным очагом и гайморовой пазухой. Основные причины – хронические периодонтиты и нагноение кист, вросших в синус.
- Открытая. Распространение микрофлоры из ротовой полости происходит вследствие гнойного расплавления одной из стенок полости верхнечелюстного синуса. Включает перфоративные гаймориты и осложнения остеомиелита верхней челюсти.
По характеру морфологических изменений слизистой оболочки гайморовой пазухи принято различать следующие варианты:
- Катаральный. Проявляется заполнением полости пазухи серозным экссудатом и выраженной отечностью слизистых оболочек.
- Гнойный. Отмечается образование большого количества гнойных масс, выявляются воспалительные и деструктивные изменения внутренних оболочек пазухи.
- Полипозный. Главное отличие от других вариантов – образование на слизистой оболочке синуса уплотнений, из которых позднее формируются полипы.
- Гнойно-полипозный. Представляет собой сочетание гнойной и полипозной форм.
Симптомы одонтогенного гайморита
Острый гайморит
С клинической точки зрения целесообразно выделять две формы заболевания – острую и хроническую. При остром варианте вначале появляется острая пульсирующая приступообразная головная боль, тяжесть или чувство распирания в области правой или левой верхней челюсти. Болевые ощущения также могут локализироваться в области зубов и имитировать пульпит. Боль усиливается при опускании головы.
В последующем возникает синдром общей интоксикации, который характеризуется ознобом, общей слабостью, разбитостью, лихорадкой до 38,5-39,5° C и ознобом. Процесс пережевывания пищи становится резко болезненным, зубы ощущаются как значительно более длинные, чем есть на самом деле. У многих больных нарушается носовое дыхание, теряется способность различать запахи, развивается фотофобия и усиленное слезоотделение. Выявляется односторонний насморк, который сопровождается выделением большого количества слизи и/или гнойных масс.
Хронический гайморит
При хроническом одонтогенном гайморите клиническая картина развивается постепенно. Течение патологии волнообразное, обострения возникают после переохлаждения или перенесенных острых вирусных заболеваний верхних дыхательных путей. Первичный признак – интенсивная односторонняя головная боль или ярко выраженное чувство тяжести. К этому симптому почти сразу присоединяется боль в верхнечелюстной области с иррадиацией в орбиту, височную и лобную область, прилегающие верхние зубы.
Выделения из носа могут иметь различный характер и объем – от обильных до скудных, от серозных до гнойных. Наибольшее количество выделений обычно отмечается утром и постепенно снижается в течение суток. Характерный симптом – усиление гноетечения при прижатии нижней челюсти к груди. При негнойных формах и образовании свищей выделения могут отсутствовать.
Осложнения
К наиболее распространенным осложнениям одонтогенного гайморита относятся менингит, флегмона орбиты, и тромбоз венозного синуса. Их возникновение обусловлено распространением патогенной флоры через переднюю лицевую и глазничную вены в полость орбиты, сигмовидный синус и венозную систему головного мозга. В тяжелых случаях на фоне отсутствия своевременного лечения развивается диффузный остеомиелит верхней челюсти, который приводит к деструкции кости и образованию выраженного косметического дефекта. Реже у больных возникает сепсис, поражение миокарда и почек. Генерализация инфекции связана с попаданием бактериальных агентов и их токсинов в системный кровоток.
Диагностика
Диагностика одонтогенного гайморита основывается на комплексном анализе анамнестических сведений, результатах клинических и вспомогательных методов исследований. Постановка диагноза и ведение пациента, как правило, осуществляется совместно отоларингологом и челюстно-лицевым хирургом. Полный перечень диагностических мероприятий включает в себя:
- Сбор жалоб и анамнеза. При опросе пациента наряду с детализацией специфических жалоб важно уточнить наличие имеющихся или ранее перенесенных стоматологических заболеваний, суть недавно выполненных терапевтических мероприятий в области верхней челюсти.
- Общий осмотр. Позволяет выявить припухлость околоносовой области и щеки, покраснение кожных покровов с больной стороны. При пальпации и перкуссии гайморовой пазухи и скуловой кости наблюдается усиление болевых ощущений.
- Переднюю риноскопию. При визуальном осмотре носовой полости со стороны пораженного синуса определяется гиперемия и отечность слизистой оболочки средней и/или нижней носовой раковины. Возможно выделение экссудата из-под свободного края средней раковины.
- Зондирование верхнечелюстной полости. Дополнение к риноскопии, позволяющее определить наличие гнойного содержимого в верхнечелюстном синусе при закупорке его природного дренажного отверстия.
- Пункцию гайморовой пазухи. Сочетает в себе диагностическую и терапевтическую цели, так как позволяет идентифицировать даже небольшое количество патологического содержимого в синусе, а затем провести промывание антисептическими средствами.
- Рентгенографию придаточных пазух носа. На рентгенограмме выявляется затемнение полости синуса и наличие горизонтального уровня жидкости. Для установления этиологии проводится рентгенография зубов с пораженной стороны.
- Лабораторные анализы. В общем анализе крови обнаруживается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. При наличии гнойных выделений с целью определения конкретного возбудителя и его чувствительности к антибиотикам выполняется бактериологическое исследование.
Дифференциальная диагностика проводится с риногенным и аллергическим гайморитом, раком верхнечелюстной пазухи. Для первых двух заболеваний характерно вовлечение в патологический процесс обеих гайморовых пазух, отсутствие связи со стоматологическими патологиями или манипуляциями. Развитие клинической симптоматики при риногенном гайморите происходит на фоне заболеваний полости носа, при аллергическом варианте – после контакта с аллергеном или во время сезонного обострения. При злокачественной опухоли симптомы прогрессируют постепенно, интоксикационный синдром и выделение гнойных масс или серозного экссудата из носа отсутствуют.

КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение одонтогенного гайморита
Терапевтическая тактика во многом зависит от варианта болезни. Лечение острой формы при отсутствии тяжелой стоматологической патологии проводится в условиях поликлиники. При хроническом воспалении гайморовой пазухи зачастую требуется госпитализация в стационар с последующей операцией. К основным терапевтическим мероприятиям относятся:
- Антибактериальная терапия. Применяется независимо от формы и этиологии гайморита. До получения результатов бактериального посева назначаются антибиотики широкого спектра действия, после – препараты, к которым проявила чувствительность высеянная микрофлора.
- Промывание антисептиками. Введение антисептических растворов выполняется через сформировавшийся дефект в нижней челюсти или путем диагностической пункции при помощи иглы Куликовского. После промывания устанавливается дренаж полости синуса.
- Хирургическое лечение. Применяется при хронических и полипозных формах поражения. Оперативное вмешательство (гайморотомия) проводится по методике Колдуэлла-Люка. Его суть заключается в санации полости пазухи, иссечении патологически измененной слизистой оболочки и формировании искусственного соустья с носовой полостью.
Прогноз и профилактика
Прогноз при одонтогенном гайморите зависит от своевременности и рациональности лечебных мероприятий. При правильно подобранной терапии лечение острой формы заболевания занимает 7-14 дней, исходом становится выздоровление. При хроническом варианте комплексное лечение может длиться до 3 недель с последующей ремиссией или полным выздоровлением.
Профилактические мероприятия заключаются в своевременной санации очагов инфекции, предотвращении травм лицевой области, соблюдении рекомендаций стоматолога или челюстно-лицевого хирурга после перенесенных оперативных вмешательств.
Источник


