Что нельзя при гайморите

Какие функции выполняют полость носа и придаточные пазухи? Какие виды гайморита бывают? Чего нельзя делать при гайморите? Чем опасно принимать антибиотики для профилактики? Зачем делают проколы? Профилактика и лечение гайморита.
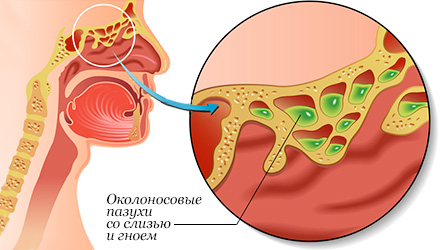
Полость носа имеет придаточные пазухи. Это как бы такие пещерки, которые соединены с носовой полостью особыми каналами.
Различают 4 группы придаточных пазух носа:
Парные:
— верхнечелюстная (гайморова) пазуха;
— лобная пазуха;
— решётчатый лабиринт (решётчатый синус);
— клиновидная (основная) пазуха.
Придаточные пазухи носа согревают и увлажняют вдыхаемый воздух, уменьшают массу черепа, увеличивают голосовой резонанс, изолируют корни зубов и глазные яблоки от температурных колебаний, выполняют функцию противоударного буфера.
Если в эти пазухи попадают аллергены или микробы, то в таких случаях возникает воспаление придаточных пазух носа – синусит. Либо каналы, соединяющие носовую полость с пазухами, перекрываются (например, при воспалении или они забиты слизью), то в придаточных пазухах создаются условия для размножения микробов.
Немного терминологии:
Синусит – воспаление слизистой оболочки одной или нескольких придаточных пазух носа:
— если воспаляется лобная пазуха, то возникает фронтит;
— при воспалении решётчатого синуса возникает этмоидит;
— если же воспаляется клиновидная пазуха, то возникает сфеноидит;
— ну и гайморит, когда воспаляется гайморова пазуха.
Гайморит – это одна из разновидностей фронтита, воспаление в области гайморовой (верхнечелюстной) придаточной пазухи носа. Оно может возникать остро, или иметь хроническое течение.
Ринит – синдром воспаления слизистой оболочки носа.
Полость носа выполняет важную функцию – она очищает, согревает и увлажняет вдыхаемый воздух. Волоски в носу очищают вдыхаемый воздух от различных частичек пыли. Носовая слизь также очищает воздух (к ней прилипают частички пыли и микробы, что не даёт им пройти дальше по системе дыхания), слизь дыхательных путей увлажняет воздух (дойдя до альвеол лёгких, вдыхаемый воздух имеет влажность 100%), также воздух согревается, проходя по дыхательным путям.
Но если воздух, которым мы дышим, пыльный, сухой, перегретый или сильно переохлаждённый, то слизистая пересыхает и перестаёт выполнять свою защитную функцию. Бактерии и вирусы лёгко проникают сквозь лишённые защиты стенки дыхательных путей. Также во время болезни выделяемая слизь и мокрота загустевают и засыхают, что создаёт благоприятную среду для размножения микробов.
Воздух в помещении должен иметь температуру 18-22 градуса и влажность 40-60%. Это очень важно! Воздух не должен быть сухим и перегретым. Также нужно потреблять достаточное количество жидкости.
Кроме того, нужно, чтобы воздух активно передвигался по дыхательным путям, чтобы не было застоев. А когда у нас появляется активное дыхание? Правильно, при физической активности. Поэтому, умеренная физическая активность, гимнастика, прогулки на свежем воздухе, проветривание помещения, поддержание в нём оптимальной температуры и влажности – всё это благоприятно воздействует на дыхательную систему.
Обычно воспаление придаточных пазух носа сопровождается насморком. Практически не бывает так, чтобы воспалилась какая-то придаточная пазуха и не была затронута носовая полость, и наоборот – если воспаляется носовая полость, то это распространяется и на пазухи носа. Поэтому если вирус попал в нос и потекло из носа, то это и воспаление носовой полости (ринит), и острое воспаление гайморовой пазухи (острый гайморит). Но это не повод паниковать. Это нормальная реакция организма на проникновение вирусов. Пройдёт вирусный насморк – пройдёт и гайморит.
Но воспаление носовой полости и пазух носа может вызываться не только вирусами.
Гайморит может быть:
— вирусным;
— бактериальным;
— аллергическим.
Если гайморит вызывается вирусами, то он проходит сам по себе. Лекарств от этих вирусов не существует. Если гайморит аллергический, то необходимо устранить воздействие аллергенов. Но может возникать ситуация, когда к воспалительному процессу присоединяются бактерии (особенно, когда слизь в пазухах загустевает или перекрываются ходы, соединяющие пазухи с носовой полостью). В таком случае может возникнуть гнойный гайморит, который лечится антибиотиками.
Нельзя при вирусных инфекциях для профилактики бактериальных осложнений принимать антибиотики. Принимая антибиотики при вирусной инфекции, мы на вирусы никак не воздействуем (потому что антибиотики на вирусы не действуют, они действуют только на бактерии), а вот побочные эффекты от антибиотиков проявляются. Но еще хуже, что принимая антибиотики при вирусной инфекции мы увеличиваем шанс возникновения осложнений. Дело в том, что не имея бактериальной инфекции, мы стреляем антибиотиком наугад. В нашем организме могут находиться и полезные, и условно-патогенные, и вредные (патогенные) бактерии. И они друг друга сдерживают, не дают друг другу чрезмерно размножаться.
Например, у нас есть бактерии А, Б, В и Г. Мы при вирусной инфекции приняли антибиотик N. Он подействовал на бактерии А, Б и В, а на бактерии Г либо вовсе не подействовал, либо подействовал слабо, остались самые устойчивые к этому антибиотику N бактерии Г, и после того, как прошло вирусное заболевание и мы прекратили примать антибиотик, эта бактерия Г, т.к. её уже не сдерживают другие бактерии, начинает активно размножаться и вызывает сильные осложнения.
Антибиотики нужно принимать только при наличии бактериальной инфекции, а ни в коем случае не для профилактики. Если возникла бактериальная инфекция, то врач подберёт определённый антибиотик, который будет действовать именно на эти бактерии.
Итак, мы имеем 3 неблагоприятных последствия от приёма антибиотиков при вирусной инфекции:
1. Не убиваем вирусы, антибиотик на них никак не действует.
2. Возникают побочные эффекты от приёма антибиотиков, которые еще больше ослабляют и так ослабленный вирусной инфекцией организм.
3. Способствуют развитию самых устойчивых к этому антибиотику бактерий и сильно увеличивают риск возникновения осложнений.
Могут ли маленькие дети заболеть гайморитом?
Лобные пазухи появляются только к 7 годам, а гайморовы пазухи увеличиваются до реальных размеров только к 5 годам. Поэтому у детей до 3 лет практически не бывает гайморитов, а фронтита не бывает до семилетнего возраста.
Именно поэтому дыхательные пути детей (т.к. у них еще не сформированы придаточные пазухи носа, а также учащенное поверхностное дыхание) согревают и увлажняют вдыхаемый воздух хуже, чем дыхательные пути взрослых. Соответственно, дети и болеют чаще (риниты, ангины, бронхиты и т.д.).
При любой ОРВИ возникает и ринит, и острый вирусный гайморит, который пройдёт сам по себе. Пройдёт ОРВИ – пройдёт и острый вирусный гайморит.
Но если возникает бактериальный гнойный гайморит (когда в гайморовой пазухе, вследствие попадания в неё патогенных бактерий, особенно при закупорке протока, соединяющего её с носовой полостью), то это проявляется всеми теми же симптомами, что и при насморке, + тупая ноющая боль в области пазухи, и усиливается она при наклоне головы вперёд. Такой гайморит лечат антибиотиками. В этом случае нужно обратиться к врачу, который назначит вам необходимое лечение. Ни в коем случае не нужно заниматься самолечением (всякие прогревания, натирания, ингаляции, дышать над парным молоком, картошкой и другие издевательства над организмом). Это может привести к очень тяжелым осложнениям. Например, прогревать гнойники ни в коем случае нельзя. Только к врачу!
Всё же гнойный бактериальный гайморит возникает редко (в 1% случаев). В подавляющем большинстве случаев гайморит имеет вирусную природу, ну и в редких случаях аллергическую.
В современной цивилизованной медицине антибиотики при лечении гнойного бактериального гайморита не назначают в уколах, есть эффективные препараты, их принимают внутрь в таблетках.
Если гайморит проходит за 3 недели, то это острый гайморит. Если за 3 недели гайморит не прошел, то это может быть аллергический гайморит при постоянном или частом периодическом воздействии источника аллергенов или бактериальный, когда применяемые антибиотики не убивают до конца бактерии, вызвавшие гайморит.
Гайморит может возникать также при проникновении инфекции из больных зубов.
Зачем делают проколы при гайморите?
В большинстве цивилизованных стран проколы при гайморите делают не для лечения, а для диагностики. Если гнойный гайморит лечат антибиотиками 2 недели, а он не проходит, то в таком случае делают прокол, берут оттуда гной, делают посев для выявления вызвавших гайморит бактерий, выясняют, какой антибиотик на них действуют, и уже этот действующий на них антибиотик применяют для лечения.
Проколы могут проводиться в редких тяжелых случаях, когда у человека острая боль, высокая температура и применяемые антибиотики неэффективны. Тогда делают прокол и промывают пазухи.
Диагноз «гайморит» не ставится только на основании рентгеновского снимка. Должны учитываться симптомы, состояние больного (боль, выделения и т.п.).
Следите за вашим здоровьем и вовремя обращайтесь к врачу.
Не занимайтесь самолечением – это может быть опасно!
Желаю всем здоровья и долголетия! 🙂 Понравилась статья?Подписывайтесь на канал, ставьте лайки, делитесь публикацией в социальных сетях (кнопки соц. сетей справа). Приглашаю вас в сообщества: Facebook | Вконтакте | Одноклассники
Источник
Общее описание болезни
Гайморит – это разновидность синусита, который характеризуется
воспалительными процессами в слизистых оболочках гайморовых
пазухах носа. Данное заболевание является результатом осложнений
после перенесенных заболеваний: ОРЗ, грипп, острый насморк, скарлатина,
корь и прочие инфекционные заболевания. Также провоцировать гайморит
могут приступы сезонной аллергии,
бактерии и грибки. Развитие болезни начинается при блокировании
оттока слизи из пазух, в результате образуется благоприятная среда
для размножения вредоносных микроорганизмов и начала воспаления.
Гайморит считается самым распространенным видом синусита, которому
подвержены практически все возрастные группы людей. Диагностировать
заболевание может только ЛОР врач по результатам риноскопии, рентгена
и исследования мазков слизи из носа. Лечение гайморита проводится
методом прокалывания, лазерной терапии, вакуумной катетеризации,
противовоспалительными и противовирусными препаратами. Отказ от
лечения может вызвать серьезные осложнения (менингит,
инфекция полостей черепа, абсцесс мозга, энцефалит, отит, бронхит,
воспаление легких, офтальмит), которые могут привести к частичной
или полной потере зрения и слуха, параличу и даже смерти.
Разновидности гайморита:
- Острый гайморит. Его развитие происходит на фоне острого
ринита и перенесенных накануне инфекционных заболеваний органов
дыхания, десен, зубов. Также провоцировать заболевание может сильное
переохлаждение при сниженном иммунитете. - Хронический гайморит является следствием затянувшегося
лечения или недолеченного острого гайморита. При этом происходит
утолщение стенок пазух, их гипертрофия, изменение хрящевой ткани
носовой перегородки.
Причины возникновения:
- Вредоносные микроорганизмы;
- Сезонная аллергия;
- Полипы;
- Врожденные особенности строения носоглотки;
- Деформация перегородки в результате травмы носа;
- Перенесение сопутствующих заболеваний (ринит, муковисцидоз);
- Вредные привычки (курение);
- Увлечения, хобби (плавание, дайвинг, глубоководные погружения
в воду без акваланга).
Симптомы гайморита
В зависимости от вида гайморита различаются и его основные симптомы.
Так при остром гайморите наблюдаются такие симптомы:
- Напряжение и давление в области носовых пазух;
- Зубная боль;
- Головная боль;
- Боль в висках и переносице;
- Обильные выделения из носа зелено-желтого цвета;
- Повышение температуры, чихание, недомогание;
- Притупление обоняния;
- Трудность дыхания через нос.
Хронический же гайморит достаточно сложно поддается диагностике,
т.к. его симптомы неярко выражены, однако могут проявляться на протяжении
восьми недель. Основными симптомами заболевания являются:
- Постоянная заложенность носа;
- Длительный насморк, который не поддается лечению классическими
препаратами; - Постоянные боли в области глазниц, особенно при моргании;
- Периодические головные боли, которые проходят в горизонтальном
положении тела; - Припухлость век, особенно с утра;
- Притупление обоняния;
- Конъюнктивит.
Полезные продукты при гайморите
Общие рекомендации
Особой диеты для лечения гайморита нет, однако существуют общие
рекомендации, которых следует придерживаться, чтобы быстрее побороть
болезнь:
- Пить много жидкости;
- Отказ от вредных привычек;
- Правильное сбалансированное
питание.
Полезные продукты
- Свежевыжатые соки особенно из моркови, свеклы, шпината и огурца.
Соки из данных овощей можно пить как по отдельности, так и в виде
коктейля. Например, в пропорциях 3:1:2:1. - Травяные чаи на основе ромашки,
череды, зверобоя, чайной розы и прочие. Теплое питье и пар из
чашки увлажняют слизистую, облегчают отток слизи и дыхание через
нос. - Природная минеральная вода – поддерживает нормальный минерально-водный
баланс в организме, улучшает состав крови,
повышает сопротивляемость организма. - Острая пища. Научно доказано, что острая пища значительно разрежает
слизь и приводит к ее свободному выходу через нос. Однако специи
следует употреблять осторожно, особенно если есть предрасположенность
к изжоге.
Народные средства при гайморите
При гайморите можно использовать народные средства в комплексе с
медикаментозной терапией. Среди большого перечня рецептов наиболее
популярными являются:
- Ингаляции настойкой прополиса. Для этого в крутой кипяток нужно
добавить ½ чайной ложки спиртовой настойки прополиса и дышать
испарениями под полотенцем. - Ингаляции медом. Мед
(2-3 ст. л.) залить кипятком (500 мл) и дышать над паром в течение
10-15 минут. - Закапывание в нос смеси из меда, сока чистотела
и алоэ, смешанных в равных пропорциях. В каждую ноздрю следует
капать по 4-9 капель 3-5 раз в день в течение недели. - Закапывание в нос смеси масла облепихи
и шиповника 5-9 раз в день - Смесь сухих трав (зверобой, эвкалипт, шалфей, лаванда, ромашка,
череда, тысячелистник)
залить кипятком (2 литра воды на 3 ст. л. сбора), дать настояться
в течение часа и принимать 4-6 раз в день по 100 мл. В вечерни
часы хорошо делать ингаляции над паром отвара 5-6 раз с интервалом
в час. - Для оттока гноя и слизи из гайморовых пазух и уменьшения головных
болей следует закапывать в нос свежий сок цикламена или настой сухой
травы по 2 капли. Процедуру следует проводить больному в лежачем
положении. Действие травы начинает проявляться через 5 минут в виде
мокрого кашля, чихания и обильных выделений из носа слизи с гноем. - Тампонирование ноздрей настоем чайного гриба. Для этого чайный
гриб необходимо подогреть до 40°С, смочить в растворе два тампона
и поместить их в каждую ноздрю. В течение 7 часов смену тампонов
следует проводить каждые полчаса. Курс лечения заболевания должен
проводиться не менее 3 дней при остром гайморите и не менее 7 дней
– при хроническом. - Глиняные компрессы. Для этого нужно рассвести черную глину в теплой
воде до состояния теста. Из нее слепить маленькие лепешки толщиной
1 см и диаметром 3 см. На кожу под глаза в районе гайморовых пазух
нужно положить марлю в один слой, смоченную оливковым маслом, а
сверху положить лепешки. Держать компресс следует 1 час.
Опасные и вредные продукты при гайморите
Существуют некоторые виды продуктов, которые могут негативно влиять
на отток слизи из гайморовых пазух и делать ее более густой. К таким
продуктам относятся:
- Молочные
продукты – могут провоцировать дополнительное образование
слизи. Если у людей существует врожденная непереносимость лактозы,
то это может также стать причиной развития гайморита в хронической
форме. - Переедание или плотный ужин на ночь может привести к попаданию
желудочного сока в пищевод, а от туда – в дыхательные пути. В результате
постоянное раздражение слизистой может стать причиной гайморита. - Алкоголь
и кофеин. Все напитки, которые содержат алкоголь или кофеин, сушат
слизистую и в результате перекрываются каналы оттока слизи. Она
застаивается и происходит ухудшение состояние больного. - Продукты и препараты, которые могут вызывать индивидуальную непереносимость
и аллергические реакции – это может привести к отеку носоглотки.
Достоверность информации
0
Питание при других заболеваниях:
Источник
Гайморит – это воспаление верхнечелюстных синусов, полостей, находящихся по обе стороны от носовой полости в толще верхнечелюстной кости. Заболевание может быть острым или хроническим. В последнем случае большинство пациентов имеет рецидивирующий характер болезни. Что делать при гайморите, чтобы уменьшить частоту обострений? Разберемся ниже.

Верхнечелюстные синусы выстланы слизистой оболочкой, которая в норме дренируется в носовую полость через небольшие отверстия. Когда эта дренажная система блокируется вследствие отека, вызванного воспалением, инфекцией или аллергией, развивается гайморит.
Первая помощь при гайморите
Большинство случаев острого синусита вызывается вирусными инфекциями, которые проходят без медикаментозного лечения. Тем не менее многих людей интересует, что делать, когда начинается гайморит.
Один из самых простых, дешевых и наиболее эффективных способов лечения гайморита в любой стадии развития – промывание носа с помощью солевого раствора. Это облегчает симптомы, уменьшает зависимость от назальных спреев и антибиотиков, а также улучшает качество жизни у пациентов.
Несколько раз в день нужно выполнить следующие действия:
- Растворить 1/2 чайной ложки нейодированной столовой соли и 1/2 чайной ложки пищевой соды в 2 стаканах кипяченной или дистиллированной воды.
- Заполнить небольшой шприц или грушу этим солевым раствором.
- Наклониться над ванной или раковиной, вставить кончик приспособления внутрь носа через одну ноздрю и аккуратно выдавить раствор. Повторить несколько раз с обеими ноздрями.
- Тщательно вымыть шприц или грушу и высушить.
Кроме промывания носа, на ранних стадиях развития острого и хронического синусита полезно следующее:
- Употреблять большое количество воды. Хорошая гидратация поддерживает жидкое состояние слизи, что улучшает ее дренаж из воспаленной гайморовой пазухи.
- Паровые ингаляции. Для этого можно задержаться подольше в душе. Кроме этого, можно вскипятить воду в кастрюле, наклонить над ней голову, накрыться полотенцем и вдыхать пар. В воду можно добавить эфирное масло, например, сосны. Этот метод надо использовать с осторожностью, чтобы избежать ожогов.
- Нужно избегать сухих условий внешней среды. Использование увлажнителя дома и на работе может предотвратить пересыхание носовых ходов. Очень важно вовремя очищать увлажнители от бактерий и плесени.
- Сон с приподнятой головой. При опущенной голове во время сна в гайморовых пазухах накапливается слизь, что ухудшает протекание болезни.
- Высмаркивать нос нужно мягко, по одной ноздре за раз. Слишком сильное сморкание может раздражать носовые ходы и забрасывать слизь и бактерии обратно в гайморову пазуху.
- Теплые компрессы на лицо.
- Не следует принимать антигистаминные препараты без назначения врача. Эти лекарственные средства увеличивают вязкость слизи, из-за чего нарушается ее дренирование. Однако если гайморит вызван аллергией, врачи назначают антигистаминные препараты в комбинации с другими препаратами.
- Нужно быть осторожным с применением деконгестантов. Таблетки и назальные спреи, содержащие эти препараты, уменьшают отек слизистой и улучшают дренирование гайморовых пазух. Но частое применение назальных спреев приводит к развитию привыкания, а прием таблетированных препаратов сопровождается риском увеличения артериального давления.
Что делать при гайморите?
Часто пациенты интересуются, что делать, если при гайморите у них болит лоб. В этом случае можно принять таблетку Ибупрофена или Парацетамола.
Острый синусит обычно начинается с простуды, вызванной вирусами, а не бактериями. Но когда простуда переходит в гайморит, может присоединиться бактериальная инфекция. В там случае пациенту могут понадобиться антибактериальные препараты. Подробнее о лечении острого гайморита →
Если симптомы становятся тяжелыми и длятся более недели, нужно обязательно посетить врача. Он установит диагноз и назначит соответствующее лечение. При необходимости, курс антибактериальной терапии длится 10-14 дней, чаще всего используют Амоксициллин или Азитромицин.
Хронический синусит – более сложное заболевание, лечение которого должно проходить под наблюдением оториноларинголога. Для эффективного лечения необходимо выявить и устранить причину заболевания. С этой целью проводят обследование, которое может включать компьютерную томографию гайморовых пазух и носовой полости, эндоскопическое исследование носовой полости, анализы крови и аллергические тесты, посевы крови на бактериальную культуру.
Улучшить дренаж верхнечелюстных синусов могут промывания носа и применение деконгестантов. Еще одним препаратом, использующимся с этими целями, является Гуафенизин.
Для борьбы с воспалительным процессом назначаются кортикостероиды в виде назальных капель или спреев. При наличии больших полипов, вызывающих хронический гайморит, более эффективен пероральный прием кортикостероидов. Также при этом заболевании высок риск бактериальной инфекции, при которой необходима более длительная и интенсивная антибиотикотерапия.
Чего нельзя делать при гайморите?
Многих пациентов интересует, чего нельзя делать при хроническом гайморите.

Продукты, которые не рекомендуется употреблять при гайморите:
- Молокопродукты, яйца, продукты из пшеницы и кукурузы (включая производные кукурузы – мальтодекстрин, кукурузный сироп, модифицированный крахмал, кукурузный крахмал, кукурузное масло). Хронический гайморит может быть вызван пищевой аллергией или непереносимостью определенных продуктов питания.
- Все простые или рафинированные углеводы (белая мука, белый рис, белый хлеб, макаронные изделия, печенье, торты, крекеры и т. д.).
- Все продукты, содержащие рафинированный сахар или искусственные его заменители, такие как аспартам.
- Запрещено злоупотреблять спиртными напитками, так как они нарушают функционирование иммунной и пищеварительной систем.
- Нужно ограничить употребление сыров и вина.
- Грибы.
- Маринованные продукты.
- Сладкие фруктовые соки – они резко увеличивают уровень сахара в крови.
- Газированные напитки, которые могут вызвать снижение рН крови.
- Некоторые морепродукты (например, устрицы, мидии, омары, тунец, макрель), которые могут содержать токсические уровни ртути.
- Нитрит натрия – содержится в обработанных продуктах (хот-дог, бекон).
- Глутамат натрия – содержится во многих продуктах в качестве усилителя вкуса.
- Гидрогенизированные или частично гидрогенизированные масла, содержащиеся во многих обработанных продуктах.
- Нужно ограничить употребление кофеинсодержащих продуктов и напитков.
Другие полезные советы, которые позволяют уменьшить риск развития обострений при хроническом синусите и облегчат состояние при остром:
- Отказ от курения – табачный дым раздражает слизистую оболочку носа и околоносовых синусов.
- Использование увлажнителя для сохранения влажности слизистых оболочек.
- Нельзя плавать в хлорированных бассейнах или загрязненной воде.
- Нужно выявить причину аллергии и избегать ее.
- Следует провести эффективное лечение грибковых инфекций при их наличии.
- Нужно избегать контакта с перьями, старыми и заплесневелыми подушками, которые часто являются причиной аллергии.
- Если у человека стоят серебряные зубные пломбы, ему может понадобиться удаление пломб из амальгамы ртути. Ртуть в организме повреждает иммунные клетки, которые затем утрачивают способность бороться с инфекциями.
- Физические упражнения. Несмотря на боль и пульсацию в голове, при гайморите физические упражнения способствуют восстановлению здоровья. Только следует помнить, что чрезмерная нагрузка может ухудшить симптомы болезни.
В каких случаях нужна пункция?
Не так давно пункция верхнечелюстного синуса была основным методом лечения гайморита в странах СНГ.
В настоящее время ее проводят в следующих случаях:
- При заполнении верхнечелюстной пазухи гноем и затруднении ее дренирования, несмотря на проводимое комплексное консервативное лечение. В этом случае возможно проведение даже нескольких пункций, учитывая динамику заболевания.
- С диагностической целью – для получения материала для бактериального посева. Это позволяет идентифицировать возбудителя гайморита и определить его чувствительность к антибиотикам.

Чаще всего пункцию верхнечелюстного синуса приходиться делать при рецидивирующем хроническом гайморите.
В случае неэффективности комбинации консервативного лечения и пункции гайморовой пазухи необходимо хирургическое вмешательство, направленное на улучшение ее дренирования. Одним из самых современных методов является функциональная эндоскопическая операция на околоносовых пазухах, которая проводится с помощью специального эндоскопа, введенного через нос пациенты. Во время этой операции хирург может увидеть отверстие гайморовой пазухи и ввести в нее крохотные инструменты.
Затем он:
- Удаляет любые ткани (например, носовые полипы), которые блокируют верхрнечелюстной синус.
- Раздувает небольшой баллон в дренажном отверстии гайморовой пазухи, расширяя его.
Потенциальные осложнения такой операции включают временную боль и дискомфорт в носу, кровотечение и инфицирование.
Гайморит – распространенное заболевание. В большинстве случаев острого процесса он вызван вирусной инфекцией, лечение которой сугубо симптоматическое. При хроническом гайморите чаще всего нужно более серьезное лечение, включая длительный прием антибиотиков, а иногда – пункцию и операцию. Что делать при гайморите в каждом конкретном случае, расскажет доктор.
Автор: Тарас Невеличук, врач,
специально для Moylor.ru
Полезное видео о лечении гайморита
Источник


