Диагностика профессиональной бронхиальной астмы

Профессиональная бронхиальная астма, не является специфическим профессиональным заболеванием, но все же отделена в самостоятельную нозологическую форму, потому что этиологически связана с влиянием определенных производственных факторов.
Этиология профессиональной бронхиальной астмы
Производственные аллергены, участвующие в развитии профессиональной бронхиальной астмы, делят на следующие группы:
- Химические вещества: урсол, кобальт, канифоль, скипидар, эпихлоргидрин, формальдегид, полимерные соединения, никель, хром, марганец, нитрокраски и другие.
- Органическая пыль: зерно, хлопок, лен, мука, табак, Вуд, натуральный шелк, шерсть животных.
- Лекарственные препараты: антибиотики, сульфаниламиды, анальгетики, аминазин, витамины, антабус, бальзамы, гормоны.
- Среди благоприятных моментов в развитии астмы, кроме вышеупомянутых этиологических факторов, имеющих значение курения, работа в условиях повышенной запыленности воздуха и присутствие в воздухе паров кислот, щелочи, хлора, фтора, йода, графита.
Патогенез профессиональной бронхиальной астмы
Промышленные аллергены (гаптены) обуславливают предварительную сенсибилизацию организма. Попадая в бронхиальное дерево, антигены способствуют образованию антител (реагинов), относящихся к классу иммуноглобулинов Е (ІgЕ). Взаимодействие аллергенов и реагинов на клетках тканей бронхиального дерева составляет так называемую иммунологическую стадию аллергической реакции немедленного типа, в результате чего образуются активные вещества (брадикинин, серотинин, гистамин).
Последние являются основными в реализации приступов удушья, вызывая спазм бронхов, отек слизистой оболочки, повышенную продукцию густого секрета.
Некоторую роль в развитии приступов удушья играют также метаболические нарушения в тканях легких, наличие у больных предыдущих аллергических заболеваний (поллиноз, крапивница, вазомоторный ринит, врожденная предрасположенность к заболеванию).
Клиника профессиональной бронхиальной астмы
На сегодняшний день нет единой классификации профессиональной бронхиальной астмы. Одни авторы различают следующие варианты профессиональной бронхиальной астмы (А.М. Монаенков, В.Н. Ожиганова, 1983г.):
- Бронхиальная астма, похожая на атопическую форму.
- Бронхиальная астма с сочетанной сенсибилизацией к профессиональным и бактериальным аллергенам.
- Астматический бронхит.
Другие авторы (н .Ф. Измеров, 1996г. и др.) выделяют более редкие варианты профессиональной бронхиальной астмы: профессиональная бронхиальная астма без развернутых приступов удушья, бронхиальная астма от различных видов грибов, аспириновая профессиональная бронхиальная астма.
На наш взгляд, с клинической точки зрения, целесообразно выделять не разные, часто противоречивые формы и варианты профессиональной бронхиальной астмы, а характеризовать ее по степени тяжести, как это сейчас принято по классификации непрофессиональной бронхиальной астмы.
Согласно данной классификации выделяют:
- Интермитирующую (эпизодическую) бронхиальную астму.
- Персистирующую (постоянную) бронхиальную астму, которая может иметь легкий, средней тяжести и тяжелое течение.
Далее характеристика профессиональной бронхиальной астмы подается с учетом данной классификации.
ПРОФЕССИОНАЛЬНАЯ ИНТЕРМИТТИРУЮЩАЯ БРОНХИАЛЬНАЯ АСТМА
Болезнь чаще возникает вследствие воздействия химических аллергенов. Болеют работники 30-55 лет, со стажем работы более 10 лет, не имеют в анамнезе наследственно-конституционального наклона. Однако во время работы в них часто возникают аллергические поражения кожи, верхних дыхательных путей, предшествующих возникновению приступов удушья. Для этой формы характерно начало болезни с приступа удушья, который впервые в жизни возникает во время работы (контакт с аллергеном), или после работы. Это – симптом экспозиции. Во время прекращение контакта с аллергеном (выходные, отпуск больного, пребывание на больничном приступы удушья самостоятельно прекращаются – симптом элиминации. Возврат к работе после отпуска, выходных или болезни, сопровождается приступами удушья – симптом реэкспозиции.
Характерным для данной формы является то, что приступы удушья возникают реже одного раза в неделю, обострения болезни бывают от нескольких часов до нескольких дней, ночные симптомы болезни возникают реже двух раз в месяц. Между обострениями астмы характерно отсутствие симптомов и нормальная функция легких. Пиковая объемная скорость выдоха (ПОСвыд.) и объем форсированного выдоха за первую секунду (ОФВ1) составляют не менее 80% от прогнозируемого значения. Такое протекание заболевания возможно при моновалентной аллергии. Рациональное трудоустройство (на протяжении первых месяцев болезни) может привести к полному выздоровлению. В это время возможны длительные периоды ремиссии.
ПРОФЕССИОНАЛЬНАЯ ПЕРСИСТИРУЮЩАЯ БРОНХИАЛЬНАЯ АСТМА
При продолжении контакта с промышленным аллергеном, болезнь может прогрессировать, постепенно развивается повышенная чувствительность и к другим аллергенам. В таких случаях заболевание имеет более тяжелое течение.
В зависимости от течения различают легкое, средне-тяжелое и тяжелое течение.
Легкая персистирующая бронхиальная астма
Приступы удушья возникают один раз в неделю и чаще, но не реже одного раза в день. Во время обострения имеет место нарушение активности и сна. Ночные симптомы астмы возникают чаще двух раз в месяц. При аускультации в легких, даже во время между приступами удушья, выслушиваются рассеянные сухие хрипы, проявляются симптомы эмфиземы. Имеют место отклонения в показателях фунции внешнего дыхания: ПОСвыд и ОФВ1 составляют 80% и меньше от прогнозируемого значения.
Средней тяжести персистирующая бронхиальная астма
Приступы удушья бывают ежедневно, они вызывают нарушение активности и сна. Ночные симптомы возникают чаще одного раза в неделю. При аускультации в легких выслушивается большое количество рассеянных хрипов, грудная клетка принимает бочкообразный вид. ПОСвыд и ОФВ1 составляют от 80 до 60% от прогнозированного значение.
Тяжелая персистирующая бронхиальная астма
Характеризуется наличием постоянных дневных симптомов и частых ночных симптомов удушья. Обострения очень частые. Больные резко ограничены в активности за счет тяжелого состояния. Они почти постоянно жалуются на кашель с отхождением слизисто-гнойной или гнойной мокроты. Периодически наблюдается субфебрилитет и лейкоцитоз в крови с относительно высокой эозинофилией. Достаточно быстро развивающаяся эмфизема легких, дыхательная недостаточность (легочное сердце). Функция внешнего дыхания резко изменена. ПОСвыд и ОФВ1 составляют менее 60% от прогнозируемого значения.
Диагностика профессиональной бронхиальной астмы
Нередко вызывает значительные трудности. Поэтому, при установлении диагноза должна быть учтена подробная санитарно-гигиеническая характеристика условий труда, где есть указания на наличие промышленных аллергенов, детально проанализированы материалы медицинских осмотров, амбулаторные карточки, выписки из историй болезней.
Должен быть тщательно собран аллергический анамнез (наличие аллергии к бытовым аллергенам, наследственность, связь болезни с промышленным аллергеном).
Далее выявляют клинические особенности течения заболевания, уточняют есть ли у больного симптомы элиминации, экспозиции, реэкспозиции.
Специфическую этиологическую диагностику профессиональной бронхиальной астмы начинают с постановки кожных проб, которые особенно информативны при профессиональной бронхиальной астме, которая вызвана аллергенами растительного или животного происхождения. Сначала делают скарификационные кожные пробы, а при сомнительных реакциях осуществляют внутрикожные пробы с теми же аллергенами.
В некоторых случаях показано проведение ингаляционной пробы, хотя она не совсем безопасна для больного. Осуществлять ее разрешается только в условиях стационара, в фазе ремиссии. Пробу начинают с очень низких концентраций. Перед пробой измеряют показатели пневмотахометрии. Потом в течении 5 минут через аэрозольный ингалятор, больной вдыхает раствор аллергена. Повторно измеряют показатели пневмотахометрии через 20 минут, 1 час, 2 часа, 24 часа после ингаляции. Проба считается положительной, если после вдыхания аллергена показатели пневмотахометрии снижаются не менее чем на 20% по сравнению с исходными данными.
Высоко информативными являются также иммунологические реакции (они обязательны при химических алергенах):
- Реакция связывания комплемента (РСК).
- Реакция пассивной гемагглютинации (РПГА).
- Реакция специфического повреждения базофилов (РСПБ).
- Реакция специфического розеткообразования (РСР).
- Определение общего и специфического IgE.
Перечень обязательных обследований для постановки диагноза профессиональная бронхиальная астма
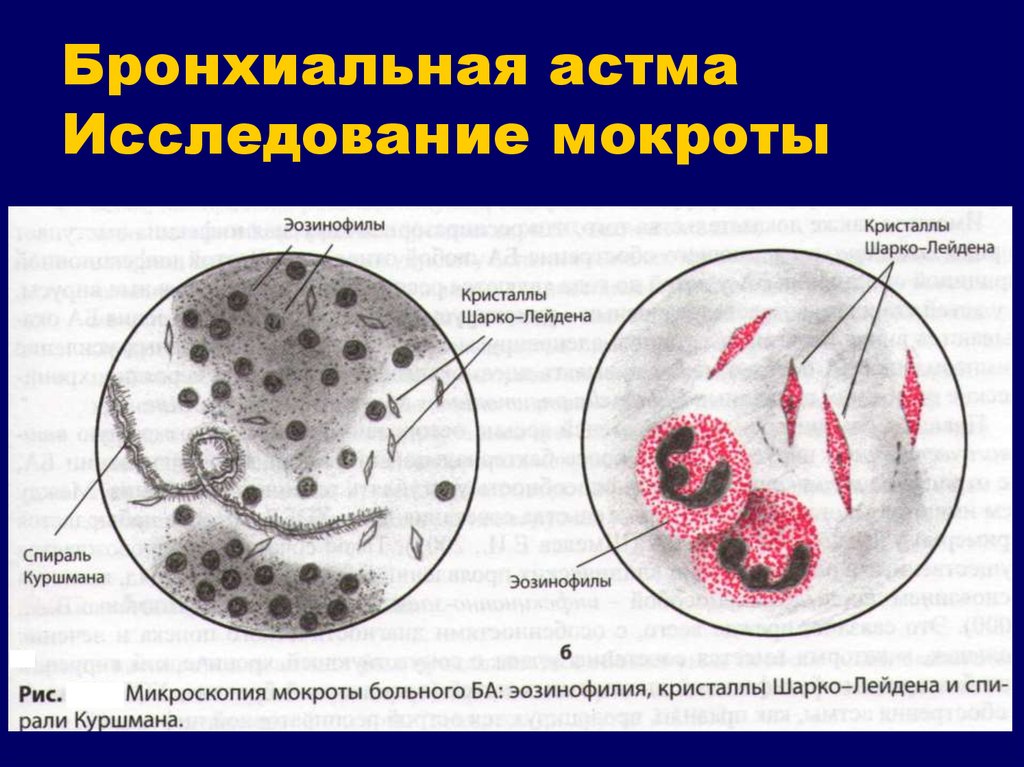
- Общий анализ крови, мочи, мокроты;
- Протеинограмма;
- Сахар крови;
- Бронхоскопия (по показаниям);
- ЭКГ;
- Определение давления в легочной артерии;
- УЗИ сердца;
- Рентгенография легких;
- Исследование функции внешнего дыхания;
- Скарификационные тесты со специфическими аллергенами;
- Ингаляционные тесты со специфическими аллергенами;
- Иммунограмма.
Лечение профессиональной бронхиальной астмы
Лечение профессиональной бронхиальной астмы имеет те же принципы, что и лечение астмы непрофессиональной этиологии. При лечении учитывается форма болезни, особенности клиники, степень тяжести болезни, ее течение.
В первую очередь, по возможности, необходимо устранить промышленный аллерген, который вызвал заболевание.
Хороший эффект (особенно при интермиттирующей форме болезни, дает гипосенсибилизация (введение подкожно в возрастающих дозах аллергена, который вызвал развитие болезни).
С целью повышения общей резистентности организму показаны физиотерапевтические процедуры, дыхательная гимнастика.
Для прекращения приступа удушья применяют бронходилятаторы короткого действия (ингаляционные бета-2 агонисты), но не более одного раза в неделю. Можно назначать кромогликат и недокромил натрия перед возможным воздействием промышленного аллергена.
При легкой персистирующей бронхиальной астме: почти ежедневное введение бета-2 агонистов короткого действия, ежедневное введение ингаляционных противовоспалительных
препаратов (теофеллина, эуфиллина).
При средней тяжести персистирующей бронхиальной астмы: ингаляционные бета-2 агонисты короткого действия, но не чаще 3-4 раз в день, ингаляционные холинолитики, бронходилятаторы пролонгированного действия (особенно при ночных симптомах), ингаляционные кортикостероиды.
При тяжелой персистирующей бронхиальной астме: ежедневное введение ингаляционных кортикостероидов, бронходилататоров пролонгированного действия, кортикостероиды перорально, при необходимости – бета-2 агонисты короткого действия.
Экспертиза трудоспособности при профессиональной бронхиальной астме
Больные профессиональной бронхиальной астмой должны быть отлучены от работы с производственным аллергеном и рационально трудоустроены. Если переход на другую работу сопровождается потерей квалификации, то больного направляют на МСЭК для определения потери трудоспособности. В случаях тяжелого течения больные нетрудоспособны и нуждаются в определении группы инвалидности.
Источник
Обычно бронхиальная астма впервые проявляется в детском возрасте, но бывает и так, что заболевания дебютирует у взрослых. При этом в 10–15 процентах случаев астма возникает из-за факторов, воздействующих на работе, и называется профессиональной.
Существует более 350 агентов, которые могут спровоцировать бронхиальную астму, среди них:
- перхоть животных,
- латекс,
- мука,
- формальдегид,
- чай,
- хлопок,
- эпоксидный клей и др.
В группе риска находятся:
- ветеринары,
- пекари,
- парикмахеры,
- уборщики,
- медицинские работники,
- сотрудники фармацевтических заводов,
- металлургических, деревообрабатывающих производств,
- текстильных фабрик,
- целлюлозно-бумажных комбинатов и многие другие.

Как проявляется астма?
Многое зависит от типа воздействующего агента. Он может вызывать и иммунный ответ, то есть быть аллергеном, а может просто раздражать дыхательные пути, вызывать лишь приступы и мало влиять на жизнь вне работы.
Аллергены бывают двух видов:
- Высокомолекулярные соединения: мука, ферменты, животные и растительные белки
- Низкомолекулярные соединения: изоционаты, металлы, лекарства, древесная пыль, красители и т. д.
Чем меньше молекулы, тем короче период от начала воздействия до первых признаков бронхиальной астмы. Низкомолекулярное соединение приведёт к возникновению симптомов в среднем через два года, а высокомолекулярное — через пять лет. В последнем случае скорее всего первым возникнет риноконъюнктивит: будут чесаться и слезиться глаза, начнётся насморк, человек станет чихать. Когда дело не в аллергене, а в раздражителе (например, газообразном хлоре, сернистом газе или сигаретном дыме), то симптомы астмы могут возникнуть уже при первых контактах.
Во всех случаях (и когда дело в аллергенах, и когда причина в раздражающих агентах) основные симптомы — такие же, как и при обычной астме: кашель, одышка, затруднённое дыхание и чувство стеснения в груди.
Когда идти к врачу?
Если начать лечение астмы при первых признаках, то от этого заболевания можно вообще избавиться. Поэтому даже при самых ранних, не особенно ухудшающих качество жизни, симптомах нужно обратиться к врачу.
Кстати, может оказаться, что дело не в профессиональной бронхиальной астме, а:
- в обычной бронхиальной астме,
- хронической обструктивной болезни лёгких,
- неастматическом эозинофильном бронхите,
- гипервентиляционном синдроме,
- гиперсенситивном пневмоните,
- облитерирующем бронхиолите
- или другом заболевании.
Если вам никогда не ставили диагноз «бронхиальная астма», но у вас появились описанные выше симптомы риноконъюнктивита или стеснение в груди, одышка, стало тяжелее дышать, нужно обратиться к врачу — он поможет понять, в чём причина такого состояния. Перед визитом к доктору постарайтесь вспомнить, в каких ситуациях активнее всего проявляются ваши симптомы.
Если у вас есть бронхиальная астма и вы знаете, что на новой работе будете подвергаться воздействию одного из 350 агентов, провоцирующих это заболевание, то стоит обратиться к врачу. Дело в том, что такой контакт может повлиять на ваше здоровье и лучше обсудить с доктором план на случай резкого ухудшения самочувствия.

Как ставится диагноз?
Чтобы поставить точный диагноз, врач подробно расспросит о симптомах — когда они возникают, как проходят и сколько длятся.
- Доктор проведёт осмотр: при астме слизистая носа может быть бледной и отёкшей.
- Послушает, как вы дышите: при астме на выдохе, а иногда и на вдохе обычно слышны хрипы.
После этого доктор сможет предположить, какое у вас заболевание, и определить, какие исследования необходимы.
Спирометрия
При бронхиальной астме дыхательные пути реагируют на воздействующий агент слишком активно (это называется гиперреакцией), они сильно сужаются и воспаляются. Поэтому при подозрении на астму врач захочет оценить функцию внешнего дыхания. Обычно основное исследование для этого — спирометрия. С её помощью врач узнает, какой объём воздуха пациент в состоянии вдохнуть и выдохнуть, а также с какой скоростью он может это сделать. Исследование проходит так:
- В течение 10–15 минут человек глубоко дышит и с усилием выдыхает в устройство под названием спирометр.
- Если есть отклонения от нормы, то проводится тест с вдыханием бронхолитического средства — препарата, помогающего расширять дыхательные пути.
- Если после его использования показатели при проведении спирометрии улучшились, значит, у человека астма.
Также врач может попросить несколько раз в день в течение двух недель, в том числе на работе, измерять пиковую скорость выдоха с помощью небольшого прибора. Если самые плохие значения приходятся на рабочие часы, то скорее всего дело в профессиональной бронхиальной астме.
Если результаты спирометрии хорошие, исключать астму всё равно нельзя. В таком случае врач оценит гиперреактивность бронхов (то есть ухудшение их работы) при вдыхании метахолина или гистамина — это называется провокационный ингаляционный тест. Если и после этой пробы отклонений не выявлено, нужно её повторить и лучше на рабочем месте. Нормальные показатели при выполнении всех этих тестов притом, что типичные для астмы симптомы всё равно есть, это повод заподозрить другое заболевание и провести дополнительные исследования. В частности выполняется рентгенография грудной клетки (так, например, можно выявить гиперсенситивный пневмонит). Возможно, понадобится компьютерная томография или мазок на эозинофилы (это поможет предположить, что у человека неастматический эозинофильный бронхит).
Если после медицинского профосмотра установлено, что у пациента действительно профессиональная бронхиальная астма, выясняется, что именно вызывает приступы.
В чём причина астмы?
Для начала составляется список подозреваемых. В этом обязан помочь работодатель. Для некоторых агентов есть возможность провести кожные пробы и посмотреть, вызывают ли они аллергическую реакцию. Это, например, некоторые растительные и животные белки, а также соли платины и латекс.
Для других воздействующих агентов в специализированных центрах можно провести ингаляционный провокационный тест — когда человек вдыхает некоторое количество вещества, предположительно вызвавшего астму, и затем оценивается реакция организма на такое воздействие.
Как лечить бронхиальную астму?
Безусловно, когда ставится диагноз «профессиональная бронхиальная астма», лучшее, что можно сделать, это сменить вид деятельности и прекратить контакт с провоцирующим приступы агентом. После этого состояние постепенно будет улучшаться, и примерно через два года этот процесс закончится. Но нужно понимать, что в большинстве случаев восстановление не бывает идеальным.
Если симптомы незначительные, и человек не может или не хочет поменять работу, то лучше минимизировать контакт с агентом и использовать респиратор, хотя эти рекомендации на самом деле не имеют хорошей доказательной базы.
В остальном профессиональная бронхиальная астма лечится так же, как обычная бронхиальная астма. Обычно, чтобы держать заболевание под контролем, препараты нужно принимать ежедневно. Чаще всего это ингаляционные глюкокортикостероиды. Также могут применяться блокаторы лейкотриеновых рецепторов (монтелукаст, зафирлукаст), бета2-адреномиметики длительного действия (салметерол, формотерол) или комбинированные лекарственные средства.

Во время приступа используются другие препараты: бета2-адреномиметики короткого действия или иногда бромид ипратропия. Если такие лекарственные средства приходится применять чаще, чем сказал доктор, или они не помогают, то это значит, что астму нужно контролировать лучше. Для корректировки назначений необходимо обратиться к врачу.
В тяжёлых случаях могут применяться оральные или внутривенные кортикостероиды (например, метилпреднизолон). Но у них есть серьёзные побочные эффекты, поэтому их стараются применять редко и недолго.
К сожалению, нет данных, которые бы указывали на эффективность аллерген-специфической иммунотерапии, помогающей при аллергии. Однако при бронхиальной астме, спровоцированной животными белками, можно попробовать такой метод лечения.
Профилактика астмы на рабочем месте
Есть несколько факторов, которые повышают риск развития профессиональной бронхиальной астмы.
- Концентрация воздействующего вещества: чем она больше, тем выше риски.
- Наследственная предрасположенность к аллергическим заболеваниям.
- Курение.
То есть, по сути, главное, чем можно себе помочь, это не курить и стараться избегать воздействия определённых веществ, особенно в больших концентрациях.
Исследования, которые применяются для диагностики астмы, также помогают предсказать и её скорое начало. Поэтому, если вы находитесь в группе риска, важно регулярно посещать врача и проходить соответствующие тесты. Для записи на приём к врачу звоните по телефону +7 (495) 308-39-92.
Источник