Для купирования затянувшегося приступа удушья при бронхиальной астме необходимо

Великолепная статья доктора Снаута, посвященная купированию затянувшегося приступа бронхиальной астмы. Написана простым языком без излишеств типа ссылок на литературу и др.- только личные наблюдения и данные опыта работы на 03.
Dr.Snaut, врач-реаниматолог бригады интенсивной терапии.
Тактика врача скорой помощи при затянувшемся (некупирующемся) приступебронхиальной астмы.
Работая врачом «скорой помощи», я нередко сталкиваюсь с не полностью проведённой или вообще неправильно выбранной терапией при приступе бронхиальной астмы. Разбираю типичные ошибки наших коллег по пунктам:
1. Мало уделяется внимания вопросам анамнеза — сколько раз в течение последних 12 часов пациент пользовался ингалятором, принимал таблетированные препараты, в какой дозе; какие лекарства не переносит (некоторые астматики имеют непереносимость ксантинов — того же эуфиллина!), сколько раз за последние сутки возникали приступы (есть ли тенденция к учащению и утяжелению приступов).
2. Неоправданно широкое применение адреналина.
3. Практически никогда не делается гепарин.
4. Не проводится в большинстве случаев инфузионная терапия.
5. Гормоны применяется в абсолютно недостаточных дозах (30-60 мг преднизолона).
6. Часто делается димедрол, супрастин или тавегил.
7. Не даётся кислород.
8. Вопрос о госпитализации не ставится или ставится в поздние сроки, когда больному фактически уже необходимо реанимационное пособие.
А теперь давайте разберём всё на конкретном примере. Про разные экзотические препараты и небулайзеры я упоминать не буду — знаю, что их просто нет в нашей российской глубинке и в ближайшие годы они там не появятся, (дай Бог, хотя бы, чтобы Интернет стал доступен всем нашим рядовым докторам, не говоря про разные монографии!) — буду говорить лишь про тот минимум, который есть у большинства.
Итак, дан больной Х: 50 лет, страдает бронхиальной астмой смешанного (атопического и инфекционно-аллергического) генеза. За последние сутки было четыре приступа, дважды вызывал «скорую», которая делала ему инъекции: в/в 10 мл 2,4 % р-ра эуфиллина, супрастина 1 мл в/м (sic!), адреналина 0,6 мл п/к, приносивших временное облегчение. Госпитализация не предлагалась. Ингалятором пациент пользовался за сутки около 15 раз — последние несколько раз практически без эффекта. Объективно при осмотре: положение вынужденное, ортопное, ЧДД 37-38, АД 170/100 мм рт. ст. (норма — 140/80), Р 120 уд/мин., в лёгких множественные сухие хрипы, с участками разной их интенсивности.
Давайте на пару минут отвлечёмся от нашего пациента и чуточку порассуждаем. Перед нами явное обострение бронхообструктивного синдрома, в финале которого маячит астматический статус. Следовательно, терапия должна проводиться «с опережением» и, желательно, в условиях стационара — повторный вызов к больному с приступом бронхиальный астмы является показанием для госпитализации! Что делали предыдущие бригады СМП? «Снимали синдром бронхообструкции» — скажете вы. Правильно, снимали. Только снимали «по-студенчески» — т.е. слепо следуя справочнику Машковского и учебнику фармакологии для III курса, не осмысливая клинической ситуации… Некоторые употребляют в таких случаях ещё слово «фельдшеризм». Я не люблю этот термин и считаю его неправильным и унизительным для наших коллег-фельдшеров: грамотный фельдшер во сто крат полезнее иного безграмотного доктора. Но это уже лирика… Итак, мы помним, что наш пациент многократно пользовался ингалятором. Отсюда вывод — его адренорецепторы в бронхах уже заблокированы или близки к этому. Следствием применения адреномиметиков (изадрина, астмопента, адреналина) в этих условиях может явиться или полная рефрактерность к нашим действиям или же обратный эффект, описанный в клинической литературе под названием «синдром рикошета», когда повторное введение адреномиметиков при приступе бронхиальной астмы вызывает не снятие брохообструкции, а её усугубление. Следовательно, применение адреналина было неоправданно. А антигистаминные препараты просто противопоказаны: практически не влияя на течение приступа, они повышают вязкость легочного секрета, что, естественно, утяжеляет состояние больного. Подытожим — кроме эуфиллина, ни один из препаратов этому пациенту показан не был. А что же надо было делать? Вернёмся к нашему пациенту и будем по ходу комментировать свои действия.
Первое — улучшить микроциркуляцию. Для этой цели больному необходимо в/в болюсно ввести 5 000-10 000 ЕД гепарина (1-2 мл) и наладить в/в введение плазмозамещающих средств: 0,9% р-р хлорида натрия или 5% р-р глюкозы (если в анамнезе нет сахарного диабета) со скоростью около 120 капель в минуту. Общий объём переливаемых растворов — от 800 до 1500 мл. Конечно, это вопрос надо решать в каждом конкретном случае индивидуально… Хочу добавить, что такая методика иногда даже без применения бронхолитиков и гормонов позволяет часто или купировать приступ, или значительно его ослабить.
Второе — применить глюкокортикостероиды. Стартовая доза преднизолона — не менее 90-120 мг (30 мг/мл), которая может быть увеличена в 2 раза (нужно ориентироваться на клинику, а не на цифры); суточная доза может достигать 1000 мг. Препаратом выбора также является дексазон, который активнее преднизолона в 7 раз и, соответственно, может применяться в меньшей стартовой дозе — 16 мг (4 мл).
Третий вопрос, который уже надо решать в каждом случае индивидуально — вопрос о повторном введении эуфиллина. Наш больной уже получил его суточную дозу в/в (не считая того, что он принимал сам в таблетках).
Если нет склонности к нарушениям ритма и мерцательной аритмии (особенно у больных пожилого возраста), то введение эуфиллина можно продолжить, разведя 10-15 мл 2,4% р-ра на 100-200 мл физиологии и вводя капельно, наблюдая за больным. При появлении нарушений ритма (или их нарастании) инфузию эуфиллина следует прекратить.
Четвёртое — кислородотерапия. Да, не хочется тащить иной раз из машины этот тяжеленный КИ-4 (АН-8 или «Кокчетав» кажутся пушинками по сравнению с этим агрегатом!), но уж, как говориться, «лечить — так лечить»!.. Уменьшение гипоксии ведёт к снижению перевозбуждения дыхательного центра и меньшей нагрузке на дыхательную мускулатуру, сокрашению ЧДД, что способствует снятию бронхоспазма.
Ещё раз хотелось бы вернуться к вопросу об адреналине: его применение у пожилых людей или гипертоников должно проводиться крайне осторожно, под контролем АД, когда уже другие препараты не эффективны или противопоказаны.
Один маленький нюанс применения кортикостероидов в/в: нередко, если вводить чистый, неразведённый, раствор преднизолона, то у больного возникает чувство жара, может быть даже тошнота и однократная рвота. Данный побочный эффект в основном (по моим наблюдениям) возникает у молодых, астеничных лиц с исходной гипотонией, чьё рабочее АД не превышает 100/60 мм рт. ст. Поэтому для подстраховки преднизолон лучше разводить 10-20 мл физиологического раствора.
Три строчки для врачей-реаниматологов: резкое снижение АД, нарастание угнетения сознания и ЧДД 50 и более в 1 минуту (у взрослого) — показания для срочной интубации при спонтанном дыхании и перевода больного на ИВЛ!
При улучшении и стабилизации состояния пациента после всех проведённых мероприятий его необходимо госпитализировать, поскольку, как показывает практика, обострение бронхообструктивного синдрома купируется не разово, а постепенно и, следовательно, надо ожидать повторных приступов. Если пациент наотрез отказывается ехать в больницу, то защитите себя юридически, чтобы в дальнейшем не возникло никаких к вам претензий со стороны самого пациента или его родственников — не забудьте взять письменный отказ от госпитализации. Я пользуюсь, например, такой формулировкой: «От госпитализации отказываюсь, о всех возможных последствиях, включая смертельный исход, предупреждён (на)». И проблем никогда не возникало.
Источник

ТОП 10:
| Внезапное начало заболевания, часто во время еды. Рентгенологически: сегментообразное ателектатическое затенение или долевой ателектаз чаще в верхнем поле левого лёгкого; может быть часто вздутие отдельных участков лёгкого; соответствующие бронхоскопические данные | Да | Инородное тело дыхательных путей |
| Нет | ||
| Постепенное начало заболевания. Рецидивирующий или постоянный мучительный надсадный сухой кашель, приступы инспираторного диспноэ, иногда кровохарканье. Клинические признаки ателектаза лёгких. Рентгенологически: интенсивное затемнение с чёткими контурами, отсутствие положительной динамики. Соответствующие бронхологические данные. | Да | Рак бронха (рак или полип) |
| Нет | ||
| Невротический статус. Частое поверхностное дыхание, возникающее при свидетелях. Отсутствие изменений в лёгких, купирование приступа седативными средствами или самопроизвольное. | Да | Истерическая астма |
| Нет | ||
| Заболевание почек в анамнезе. Клиника почечной недостаточности: медлительность, апатичность, сонливость, тошнота, периодически возникающая рвота, мучительный кожный зуд и др. Кожа бледная, сухая, расчёсы. Повышение уровня мочевины и креатинина крови. Одышка смешанного характера. В лёгких – при объективном исследовании патологии не выявляется. Рентгенологически: могут быть признаки нефрогенного отёка лёгких. | Да | Уремическая астма |
| Нет | ||
| В анамнезе тяжёлый сахарный диабет. Явления кетоацидоза: бледность, сухость кожных покровов, запах ацетона в выдыхаемом воздухе, дыхание шумное типа Куссмауля, признаки сосудистой недостаточности, нарушения сознания, кишечные расстройства и др. Гипергликимия, глюкозурия, наличие кетоновых тел в моче. | Да | Диабетическая астма |
| Нет | ||
| В анамнезе заболевание сердца, высокая артериальная гипертензия. Часто возникает в ночное время. Вынужденное сидячее положение. Акроцианоз. Преимущественно затруднён вдох, чувство нехватки воздуха, кашель с выделением пенистой розовой мокроты, может быть лёгочное кровотечение. Притупление перкуторного звука в нижних отделах лёгких, при аускультации – влажные разнокалиберные хрипы. | Да | Сердечная астма |
| Нет | ||
| Повышена чувствительность дыхательных путей к самым различным внутренним и внешним раздражителям. Приступы могут быть вызваны инфекцией, физической нагрузкой, аллергией, психическим стрессом, холодом, резким изменением давления в дыхательных путях (при смехе, кашле), другими раздражающими факторами, такими, как: лекарственные препараты (аспирин). Пароксизмально наступающая экспираторная одышка, остро возникающая обструкция бронхов, дыхание шумное с дистанционными хрипами (жужжащими и/или свистящими), затруднённое, глубокое, часто замедленное, на высоте приступа кашель с трудно отходящей вязкой и тягучей мокротой. При перкуссии – коробочный звук, при аускультации – сухие хрипы. Рентгенологически: признаки эмфиземы лёгких. | ||
| Да | ||
| Бронхиальная астма | ||
Приложение 5
Тесты для определения исходного уровня знаний
| № | Вопрос | Ответ |
| 1. | Показаны ли при астматическом состоянии глюкокортикоиды? а) Нетб) Да | б |
| 2. | Какой из элементов мокроты с достоверностью свидетельствует о деструкции ткани легкого:а) кристаллы Шарко-Лейдена б) лейкоцитыв) эластические волокна г) спирали Куршмана д) эритроциты | в |
| 3. | Наиболее рациональным в лечении II стадии астматического статуса является: а) назначение преднизолона внутрь > 100 мг; б) назначение больших доз эуфиллииа; в) введение преднизолона в/в 90—120 мг; г) назначение эуфиллипа-и верапамила; д) назначение симпатомиметиков и холинолити-ков. | в |
| 4. | При III стадии астматического статуса первично рациональным в лечении является: а) введение преднизолона в/в до 1000 мг в сутки б) перевод больного на управляемое дыхание в) введение препаратов, разжижающих мокроту г) введение реологических активных препаратов д) введение сердечных гликозидов | б |
| 5. | Ингаляционные глюкокортикоиды больным бронхиальной астмой показаны при: а) легком эпизодическом течении б) легком персистирующем течении в) течении средней тяжести г) в каждом из перечисленных случае | в |
| 6. | Основной терапией бронхиальной астмы является: а) бронходилатирующая б) противовоспалительная; в) антибактериальная; г) десенсибилизирующая; д) все вышеперечисленное. | б |
| 7. | С целью профилактики кандидоза полости рта при использовании ингаляционных глюкокортикоидов больной должен: а) периодически принимать противогрибковые препараты; б) обрабатывать полость рта противогрибковыми мазями; в) полоскать рот водой или содовым раствором после ингаляции препаратов; г) делать профилактические перерывы в лечении этими препаратами. | в |
| 8. | Укажите на побочный эффект ингаляционных стероидов: а) кандидоз полости рта б) недостаточность коры надпочечников в) остеопороз г) гипергликемия | а |
| 9. | Для купирования затянувшегося приступа удушья при бронхиальной астме необходимо: а) увеличить дозу бета2-агонистов; б) увеличить дозу ингаляционных глюкокорти-коидов; в) ввести глюкокортикоиды внутривенно; г) выполнить все вышеуказанные мероприятия в указанной последовательности. | в |
| 10. | Для аспириновой бронхиальной астмы характерны следующие признаки: а) непереносимость аспирина; б) вазомоторная риносинусопатия; в) наличие приступов удушья; г) все вышеперечисленное. | г |
Приложение 6
Источник

Астма – одно из самых тяжелых заболеваний дыхательных путей. Она носит хронический характер и выражается в приступах удушья (спазмах бронхов) различной интенсивности и периодичности. Дыхание при этом становится свистящим, грудная клетка увеличивается в размерах.
Астматический приступ возникает спонтанно, чаще всего в ночное время. Этому могут предшествовать слабость, сонливость, стеснение в груди.
По интенсивности бронхиальных спазмов различают три степени приступов:
- легкая (умеренно выраженная одышка, сухой кашель, аллергический насморк, конъюнктивит, общее беспокойство);
- средняя (длительное затруднение и снижение частоты дыхания, которое становится свистящим и хрипящим, грудная клетка расширяется, лицо бледнеет);
- тяжелая или астматический статус (дыхание становится частым и поверхностным или снижается до 7–10 вдохов в минуту, лицо приобретает синюшный оттенок, вены на шее вздуваются).
К сожалению, современные лекарственные препараты не могут привести к полному излечению бронхиальной астмы. С их помощью можно только остановить (купировать) дальнейшие развитие спазма.
К причинам развития бронхиальных спазмов относят:
- атопические аллергены (пыль, цветочная пыльца, продукты жизнедеятельности насекомых, шерсть животных), пищевые (цитрусовые, грибы, белок яиц), лекарственные (в частности, аспирин);
- инфекционного происхождения (грибки, бактерии, вирусы, экземы, сенная лихорадка, бронхиты);
- воздействие химического и механического типа (пары кислот, щелочей, пыль неорганического происхождения);
- погодные условия и качество окружающей среды (холодный воздух, влажность, высокое или низкое атмосферное давление, задымленность, табачный дым);
- физические нагрузки;
- наследственная предрасположенность;
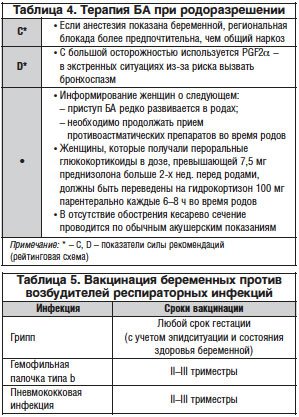
- беременность (как правило, астма начинается до беременности, последняя может как улучшить, так и усугубить состояние). В период беременности препараты для купирования приступа бронхиальной астмы применяют с осторожностью.
Как купировать приступ бронхиальной астмы?
Меры для остановки развития бронхиального спазма необходимо начинать без промедлений. В противном случае приступы могут перерасти в тяжелую форму. Комплекс мероприятий предполагает выполнение определенных действий и применение лекарственных средств.
Во-первых, больному необходимо удалить стесняющую дыхание одежду, обеспечить поступление свежего воздуха в большом количестве (открыть окно, выйти на улицу).
Во-вторых, необходимо использовать лекарственные средства. Для купирования приступа бронхиальной астмы применяют следующие препараты:
- сначала необходимо воспользоваться одним из средств местного применения, воздействующим на β-адренорецепторы (сальбутамол, тербуталин, фенотерол). Достаточно выполнить одну или две ингаляции. Положительное действие лекарственного средства оценивается в течение 20 минут.
- ингаляцию повторяют, если по истечении 20 минут не наблюдается лечебного эффекта. Возможно применение с помощью небулайзера комбинированных β2-адреностимуляторов в сочетании с антихолинергическими препаратами.
- если купирование приступа бронхиальной астмы не удалось достичь в течение 40–60 минут, то вызывают бригаду «Скорой помощи» и применяют глюкокортикостероиды в форме таблеток или внутривенно.
Препараты для купирования приступа бронхиальной астмы
Неселективные адреномиметики
К лекарственным средствам этой группы относятся адреналин и эфедрин. Они стимулируют некоторые адренергические рецепторы (α, β1, β2). Адреналин обладает быстрым, но непродолжительным купирующим эффектом. Его применение ограничивается возможностью развития стенокардии, нарушения ритма, инфаркта миокарда.
Адреналин применяют путем подкожного введения, количество препарата рассчитывают исходя из значения массы тела пациента (при массе до 60 кг разовая дозировка составляет 0,3 мл раствора с концентрацией 0,1%) . Если в течение 20 минут не последовало положительной динамики состояния больного, то аналогичную дозу вводят повторно, но не более трех раз .
Эфедрин оказывает менее выраженное влияние (оценивают не ранее 30–40 минут после введения), но более эффективное и пролонгированное (до 3–4 часов), поэтому является более предпочтительным. Применяется внутримышечно по 0,5–1,0 мл раствора с концентрацией 5%.
Селективные и частично избирательные β2-адреностимуляторы
Из названия понятно, что такого рода препараты избирательно воздействуют на β2-адренергические рецепторы, при этом практически не влияют на β1-адренорецепторы миокарда (при условии правильно подобранной дозировки).
Алупент (астмопент, орципреналин) – обладает частичной избирательностью, применяется в аэрозольной форме (не более двух ингаляций). Эффект достигается уже через 1–2 минуты, полное прекращение астматического приступа наступает через 15–20 минут. Время действия лекарства составляет не более 4 часов. При повторном возникновении бронхоспазма применять его необходимо в аналогичной дозе, но не более 4 раз в сутки.
Алупент также применяют путем подкожного или внутримышечного введения (в количестве 1 мл раствора концентрацией 0,05%). Внутривенное введение лекарственного средства (со скоростью 30 капель в минуту) осуществляют только в сочетании с глюкозой: 1 мл алупента концентрацией 0,05% в комбинации с 300 мл раствора глюкозы концентрацией 5%).
Его частое применение может спровоцировать возникновение экстрасистолии или сердцебиения, что напрямую связано с его частичной избирательностью.
Беротек (фенотерол) – обладает частичной селективностью. Используется в форме аэрозоля, эффективность препарата отмечается уже через 1–5 минут, максимум – через 45 минут, время действия средства составляет 5–6 часов.
Сальбутамол (вентолин) – дозированный аэрозоль, улучшение самочувствия наступает через 1–5 минут после ингаляции (до 2 ингаляций за один прием). Максимальное эффект отмечается через 30 минут, время действия препарата составляет 2–3 часа. Если улучшения состояния через 5 минут не происходит, то процедуру повторяют в аналогичной дозе. Количество ингаляций в сутки не должно превышать 6–10 разовых доз.
Тербуталин (бриканил) – препарат избирательного действия, чаще аэрозольного типа. После применения (до двух ингаляций) положительная динамика в состоянии пациента отмечается через 1–5 минут, прекращение приступа – не менее 45 минут, продолжительность лечебного эффекта средства составляет до 5 часов. Возможно введение внутримышечно до четырех раз в сутки (0,5 мл раствора концентрацией 0,05%).
К селективным β2-адреностимуляторам также относят инолин и ипрадол. Оба чаще всего применяются аэрозольной форме (до двух ингаляций за один прием). Первый можно применять подкожно (1 мл или 0,1 мг), второй – капельно внутривенно (2 мл раствора концентрацией 1%).
β2-адреностимуляторы комбинированного типа
Беродуал – представляет собой комбинацию фенотерола (беротека) и холинолитического средства – ипратропия бромида. Представлен только в аэрозольной форме. Применяют до двух ингаляций единовременно, но не более 4 в сутки.
Дитек – это комбинированный препарат, представлен только в аэрозольной форме. Представляет собой сочетание фенотерола (беротека) и интала. Его используют при легких астматических бронхиальных спазмах или средней степени: до двух ингалаяций за один прием, при необходимости аналогичную дозу повторяют через пять минут.
Препараты на основе β1- и β2-адреностимуляторов
Изадрин (изопротеренол, новадрин) – аэрозольный препарат, воздействующий на β1- и β2-адренорецепторы. Обладает бронхорасширяющим эффектом. Применяется не более 4 раз в сутки (до двух ингаляций в один прием), в более тяжелых случаях дозировку лекарственного средства увеличивают до 6–8 раз в сутки.
Передозировка изадрина опасна возникновением сильных аритмий, поэтому его не используют для лечения пациентов с недостаточностью кровообращения и ишемической болезнью сердца.
Применение эуфилина
Если по истечении 15-30 минут после использования β2-адреностимуляторов или адреналина состояние пациента не улучшается, то применяют эуфилин. Первоначальная доза составляет 3 мг препарата на 1 кг веса, затем ее увеличивают до 0,6 мг на 1 кг веса со скоростью 0,6 мг/час.
Суточная доза эуфилина должна составлять не более 1,5–2 г (или 62–83 мл раствора эуфилина концентрацией 2,4%). Чаще всего максимальная концентрация этого лекарственного средства применяется в случае развития так называемого астматического статуса.
Глюкокортикоиды
Если отсутствует положительная динамика состояния больного через 1–2 часа после применения эуфилина , то целесообразно применение глюкокортикоидов. Препарат вводят внутривенно струйно в количестве 100 мг гидрокортизона, способного к растворению в воде (в форме гемисукцината или фосфатной соли), или 30–60 мг преднизолона. Возможно повторное введение через 2–3 часа.
В экстренных случаях для увеличения эффективности глюкокортикоидов после их применения снова вводят эуфилин или ингаляционно β2-адреностимуляторы.
Увлажненный кислород
Для купирования приступа бронхиальной астмы применяют ингаляции кислородом с определенной степенью влажности, скорость подачи составляет 2–6 литров в минуту посредством носовых катетеров.
Другие способы купирования астматического приступа
К другим способам можно отнести массаж грудной клетки. Различают точечный и вибрационный. Его применяют исключительно в сочетании с лекарственными препаратами для увеличения их эффективности.
Широко практикуют лечебную гимнастику. Самыми популярными являются методики по Иванову и Стрельниковой. В первом случае все внимание обращено на произношение определенных звуков и букв в сочетании с физическими упражнениями, во втором – акцент смещается только на вдох и выдох. Эффект этих методик направлен не только на лечение астмы, но и на снижение веса и полное очищение дыхательных путей.
Источник