Дневник наблюдения при бронхиальной астме

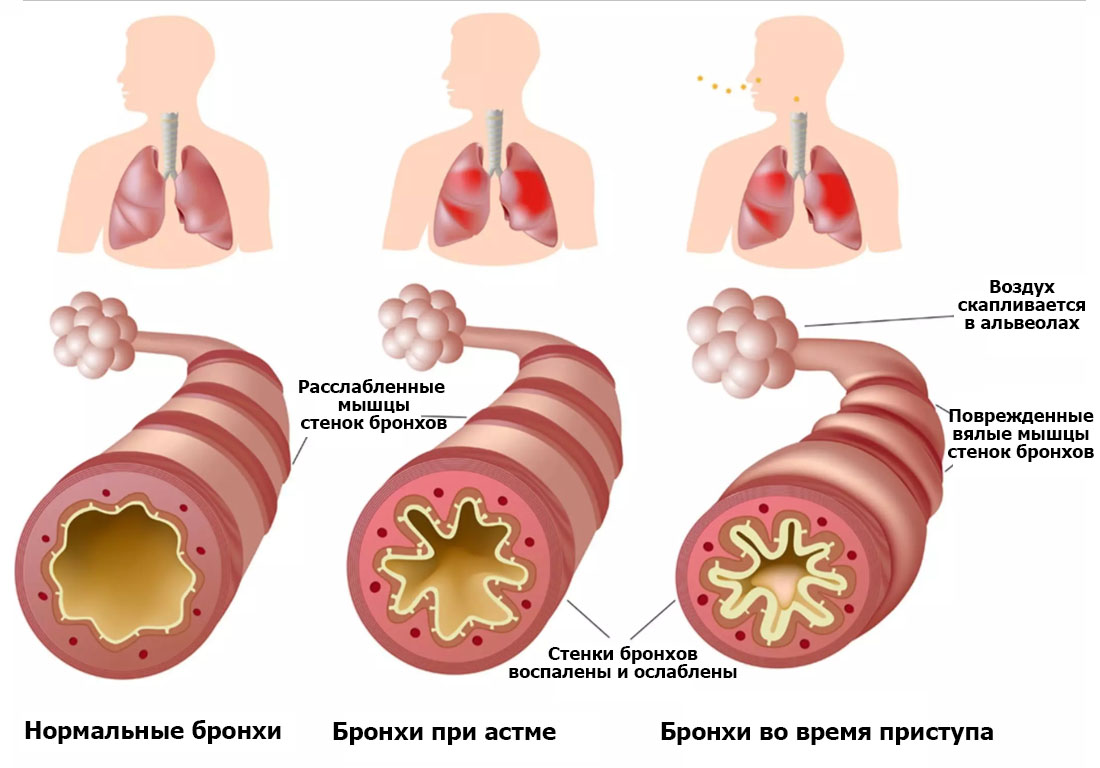
Лечение астмы требует изменения привычного образа жизни. Успешность терапии зависит не только от соблюдения врачебных рекомендаций в плане приема лекарственных препаратов, но и от своевременности принимаемых мер по устранению осложнений, возникающих на фоне заболевания.
Для этого используются дневники самоконтроля при бронхиальной астме.
Особенности образа жизни больных астмой

Течение бронхиальной астмы носит хронический характер. В связи с этим терапия патологии проводится в домашних условиях. И астматикам необходимо самостоятельно принимать лекарственные препараты для купирования симптомов, отслеживать любые изменения, происходящие в организме.
Одновременно с этим следует ограничить воздействие аллергенов и скорректировать ежедневный рацион. Также важно контролировать пиковую скорость выдыхаемого воздуха (МСП), по этому показателю определяется успешность проводимого лечения.
Самоконтроль как способ управления болезнью

Чтобы контролировать состояние своих бронхов, рекомендуется использовать пикфлоуметр. Этот аппарат регистрирует максимальную скорость, с которой больные астмой способны вдыхать и выдыхать воздух. То есть устройство показывает продуктивность легких.
С помощью пикфлоуметра можно:
- определить эффективность проводимого лечения;
- фиксировать возникающие симптомы;
- своевременно выявлять сужение бронхов (прогрессирование заболевания);
- выявлять закономерности развития заболевания;
- регистрировать приступы удушья, что позволяет вовремя принимать соответствующие лекарства.
Бронхиальная астма провоцирует различные изменения, причины и вероятность наступления которых не всегда удается определить. Пикфлоуметр дает возможность выявить взаимосвязь между обострением патологии и определенными факторами.
В частности, если прибор показывает уменьшение скорости вдоха воздуха в то время, когда пациент находится дома, возможно, в помещениях присутствует аллерген, снижающий продуктивность легких и бронхов. Ведя дневник, в котором приводятся часовые и суточные изменения показаний аппарата, можно установить, при каких условиях изменяется МСП. На основании полученных сведений корректируются:
- схема лечения;
- условия проживания;
- поведение пациента;
- рацион.
Пикфлоуметр помогает своевременно проводить мероприятия, направленные на предупреждение развития осложнений.
Правила пользования пикфлоуметром
Пикфлоуметрия (процедура, в рамках которой оценивается скорость вдыхания/выдыхания воздуха) показана всем пациентам с бронхиальной астмой. К этому методу оценки собственного состояния необходимо прибегать ежедневно. Частоту использования пикфлоуметра разрешено уменьшать, когда длительное время состояние пациента остается неизменным.
Процедуру следует повторять не менее двух раз в сутки в одно и то же время, согласно разработанному графику. Порядок проведения контроля с помощью пикфлоуметра зависит от особенностей лечения:
- Пациент принимает бронхолитики. Процедуру проводят сразу после пробуждения и перед сном.
- Пациент не принимает бронхолитики. Процедуру проводят после пробуждения и за 3-4 часа до сна.
Чтобы снизить степень влияния больного на пиковую скорость выдоха (ПСВ), пикфлоуметрия проводится 3 раза подряд. Перед началом процедуры пациент должен встать, удерживая аппарат в горизонтальном положении. На приборе необходимо установить нулевое значение. Поднося устройство ко рту, нужно держат пальцы так, чтобы шкала и отверстие с торца оставались открытыми.
Далее нужно выполнить следующие действия (в указанном порядке):
- Сделать глубокий вдох, чтобы при выдохе был максимальный поток воздуха.
- Крепко обхватить губами мундштук пикфлоуметра.
- Сделать быстрый выдох.
Из данных, полученных после трехкратного повторения процедуры, записываются в дневник самоконтроля средние показатели.
На результаты пикфлоуметрии влияют различные факторы, включая пол, возраст и особенности образа жизни пациента. Поэтому при оценке полученных данных учитываются значения ПСВ в разные периоды.
Для лучшего контроля над изменениями, происходящим на фоне бронхиальной астмы, проводится зонирование графика на красный, желтый и зеленый участки. Границы последних определяет лучший показатель ПСВ, достигнутый в период ремиссии патологии. Нижние зоны определяются как 80% и 60% от указанного результата.
Трактовка результатов

Показатели пикфлоуметрии могут быть следующими:
- Зеленая зона. Эта область располагается на графике между лучшим показателем ПСВ и пиковой скоростью, умноженной на 0,8. Попадание в зеленую зону свидетельствует о нормальном (контролируемом) течении патологии, отсутствии симптомов обострения. Показатели в течение суток меняются в пределах 20%, а ПСВ превышает 80%.
- Желтая зона. Располагается ниже показателя пиковой скорости, умноженного на 0,6. Попадание в желтую зону свидетельствует об обострении бронхиальной астмы и отсутствии выраженного эффекта от проводимой терапии. Заболевание в этом случае провоцирует интенсивный кашель, ухудшение общего состояния пациента. ПСВ варьируется в пределах 60-80%. При попадании в желтую зону рекомендуют в 2 и более раз увеличить дозировку принимаемых препаратов.
- Красная зона. Располагается ниже границы желтой. Эта зона указывает на ухудшение состояния, характеризующееся одышкой, постоянным кашлем и другими неприятными ощущениями. ПСВ менее 60%, а показатели пикфлоуметрии меняются в течение суток более чем на 30%. Пациентам в данном случае потребуется срочная медицинская помощь для купирования возможного удушья.
При попадании в красную зону показатели помогают определить степень развития обструкции легких и интенсивность общей симптоматики. Чтобы результаты исследования были максимально точными, перед утренней процедурой не следует принимать лекарственные препараты.
Необходимость ведения дневника самоконтроля

Дневник пациента с бронхиальной астмы — это инструмент для самостоятельной диагностики обострений, позволяющий своевременно вносить изменения в схему терапии заболевания. Такой подход помогает контролировать течение патологии.
С помощью дневника проводится оценка степени обструкции легких и характер нарушения продуктивности последних. На основании результатов учета проводимых измерений врач при необходимости меняет подход к лечению с целью предотвращения приступов астмы и улучшения качества жизни пациента.
Как правильно вести дневник самоконтроля при бронхиальной астме

Журнал самоконтроля при бронхиальной астме содержит значения пиковой скорости выдыхания воздуха. Внося эти данные в дневник, необходимо указывать дату и время проведения процедуры.
После каждого заполнения журнала нужно сравнивать текущие значения с ранними. Если полученные показатели ниже 80% пиковой скорости выдыхания, необходимо действовать в соответствии с инструкцией (принять препараты или иное), составленной врачом.
Также в дневнике следует отмечать общее число вдохов бета 2-агониста короткого действия (препарат для ингаляции, применяемый при удушье) за последний день. Кроме того, важно отражать в журнале все симптомы бронхиальной астмы, возникающие в течение суток.
В заключение

Регулярный контроль астмы, осуществляемый с помощью журнала, повышает шансы на успешное восстановление пациента, повышение качества жизни последнего и удлинения периода ремиссии.
В рамках терапии патологии также необходимо применять другие методы, направленные на предупреждение обострений и купирование симптомов, а не ограничиваться ведением журнала.
Источник
Жалобы | Лечение | |
16.09.2017 АД ЧСС ЧДД 18 в минуту t – 36,7C | Состояние | Стол: Режим: Медикаментозная Rp.: Tab. Suprastini 0,025 D.t.d: N 20 in tab. S: По 1 таблетки *** Rp.: Aer. «Salbutamol» D.t.d. №1 S: При приступе *** Rp.: D.t.d.N 1 S. |
19.09.2017 АД ЧСС ЧДД 18 в минуту t | Состояние | Стол: Режим: Медикаментозная Rp.: Tab. Suprastini 0,025 D.t.d: N 20 in tab. S: По 1 таблетки *** Rp.: Aer. «Salbutamol» D.t.d. №1 S: При приступе *** Rp.: D.t.d.N 1 S. Дыхательная |
21.09.2017 АД ЧСС 75 в минуту ЧДД 18 в минуту t | Состояние | Стол: Режим: Медикаментозная Rp.: Aer. «Salbutamol» D.t.d. №1 S: При приступе *** Rp.: D.t.d.N 1 S. Дыхательная |
Прогноз
Прогноз
жизни относительно благоприятный, так
как больной был выписан из терапевтического
отделения в удовлетворительном состоянии,
с положительной динамикой.
Прогноз
заболевания, учитывая эффективность
проведенной терапии, у данного больного
прогноз благоприятный.
Прогноз
для трудоспособности – относительно
благоприятный, так как больной может
выполнять в полном объеме физические
нагрузки, однако противопоказаны
психоэмоциональные перегрузки.
Эпикриз
Больной
Черноног С,В, 19 лет, находился на
стационарном лечении в терапевтическом
отделении с 15.09.17 по 22.09.17. с диагнозом
Атопическая бронхиальная астма
среднетяжёлого течения, стадия неполной
ремиссии. Эмфизема легких. Дыхательная
недостаточность I ст. Сопутствующие
заболевания. Пищевая аллергия.
Поступил
с жалобами на приступы удушья, появляющиеся
во время экзамена, сопровождающиеся
выделением малого количества слизистой
мокроты. Экспираторная одышка при
физической нагрузке (подъёме на 3 этаж).
Ощущение хрипов в груди, усиливающихся
при физической нагрузке.
Из
анамнеза заболевания: В 2013 году съездил
с родителями в Турцию, где, после
употребления кумквата, появилось зудящее
высыпание на коже в виде пузырьков. По
совету мамы принял таблетку зодака.
В
2017 году в мае перед экзаменом был
кратковременный приступ удушья, который
прошёл самостоятельно.
В
сентябре 2017 года проходил диспансеризацию
по месту учёбы, где врачом было
рекомендовано дообследование в условиях
стационара для уточнения диагноза.
Для подверждения
и уточнения диагноза, а также для подбора
рациональной терапии были проведены
следующие лабораторно-инструментальные
исследования:
Общий анализ крови
от 16.09.17:
Показатель | Результат | Норма |
Гемоглобин | 140 | 130-160 г/л |
Эритроциты | 4,5 | 4.0-5.1 |
Число лейкоцитов | 4,4 | 4.0-9.0 |
Лимфоциты | 32% | 18-40 % |
Моноциты | 7 % | 2-9 % |
Нейтрофилы: Сегментоядерные Палочкоядерные | 57% 1% | 47-72% 1-6% |
Эозинофилы | 2% | 0,5-5,0 % |
Базофилы | 0% | 0-1% |
СОЭ | 7 | 1 – 10 мм/ч |
Тромбоциты | 270 | 180-350 |
Заключение:
в общем анализе крови патологических
отклонений не наблюдается
Биохимический
анализ крови от 16.09.17:
Билирубин: общий
– 13,4 мкмоль/л (норма 8,49-20,58 мкмоль/л).
Общий белок – 69,8
г/л (норма 63-87 г/л)
Глюкоза – 4,8 ммоль/л
(норма 3,5-5,9 ммоль/л)
ACT – 6 Ед/л (норма
5-41 Ед/л)
АЛТ – 7 Ед/л (норма
5-45 Ед/л)
Холестерин – 4,3
ммоль/л (норма 3,3 — 5, 8 ммоль/л)
Мочевина: 5,3 ммоль/л
Заключение:
патологических отклонений не наблюдается.
Общий
клинический анализ мочи от 16.09.17:
Общий анализ | Показатели | Норма |
Цвет | соломенно-желтый | соломенно-желтый |
Прозрачность | прозрачная | прозрачная |
Реакция | кислая | слабо — кислая |
Плотность | 1009 | 1008-1025 |
Белок | нет | нет |
Слизь | нет | нет |
Глюкоза | нет | нет |
Соли | ||
Эпителиал. клетки | 2-4 | 0-10 |
Эритроциты | 0-3 | |
Лейкоциты | 0-1 | 0-6 в поле зрения |
Заключение:
В общем анализе мочи патологических
отклонений не выявлено.
Общий анализ
мокроты
Описание:
мокрота слизистая, вязкая, присутствуют
спирали Куршмана и кристаллы Шарко –
Лейдена.
Анализ мокроты
на БК
Описание: во всех
3х пробах отсутствует микобактерия
туберкулёза.
Заключение:
tbc
отриц.
Рентгенограмма
органов грудной клетки 15.09.17:
Описание:
Трахея расположена по центру. Ключицы
расположены симметрично. Ребра имеют
косое направление. Правый купол диафрагмы
на 2 см выше левого. Определяется
повышенная прозрачность легочных полей,
обеднение сосудистого рисунка на
периферии. Корни легких не расширены.
Тени сосудов верхних долей по диаметру
меньше таковых нижних долей.
Косто-диафрагмальные синусы свободные.
Заключение:
Эмфизема легких.
Исследование
функции внешнего дыхания:
Описание:
ЖЕЛ – 4860 мл, ДЖЕЛ — 6578 мл, ЖЕЛ/ДЖЕЛ – 74%
(N-85%), ОФВ – 4840 мл, ОФВ1с – 3256 мл, ДОФВ —
4876 мл, ОФВ1с/ДОФВ1с – 67%, ТТ – 67%.
Заключение:
нерезкое нарушение биомеханики дыхания
по смешанному типу.
Была проведена
следующая терапия:
Стол:
15
Режим:
общий
Медикаментозная
терапия:
1.
Rp.:
Tab. Suprastini 0,025
D.t.d: N 20 in tab.
S: По 1 таблетки
2 раза в день (во время еды).
2.
Rp.:
Aer. «Salbutamol» 15ml
D.t.d. №1
S: При приступе
удушья 1-2 вдоха
3.
Rp.:
Aer. Nedocromili natrii 5ml
D.t.d.N 1
S.
По 2 вдоха 2 раза каждый день.
После
проведенного лечения состояние больного
улучшилось. Уменьшилась одышка. Объективно
после проведенного лечения отмечается:
везикулярное дыхание, отсутствие хрипов.
Артериальное давление 120/80.
Рекомендовано:
Состоять
на учете у терапевта;Избегать
тяжелой физической нагрузки и
психоэмоционального перенапряжения;Стол
№15 с исключением потенциальных
аллергенов (томаты, цитрусовые и т.д.)Прием
препаратов:
Rp.:
Aer. «Salbutamol» 15ml
D.t.d. №1
S: При приступе
удушья 1-2 вдоха
***
3.
Rp.:
Aer. Nedocromili natrii 5ml
D.t.d.N
1
S.
По 2 вдоха 2 раза каждый день
Санаторно-курортное
лечение.
Использованная
литература
А.В.
Струтыский. Основы семиотики заболеваний
внутренних органов, «МеДпрсс-информ».
Москва, 2015Окороков А.Н.
«Лечение болезней внутренних органов»,
Витебск, 1997Машковский М.Д.
Лекарственные средства, часть 1 и 2.
Москва, «Медицина», 1999 г.Чазов Е И, «Болезни
органов кровообращения», Медицина,
1998Мартынов А.И.,
Мухин Н.А., Моисеев В.С. “Внутренние
болезни” в двух томах. Москва, ГЭОТАР-МЕД,
2001 г.
19
Соседние файлы в предмете Факультетская терапия
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Алтайский Государственный Медицинский Университет
Кафедра терапии и семейной медицины с курсом клинической иммунологии.
Зав. кафедрой: профессор Хабаров А.А.
Преподаватель: Зяблицкая Н.К.
Куратор: Сат А.Х. 532 гр.
История болезни
Клинический диагноз: Бронхиальная астма неаллергическая форма, легкой степени тяжести, ДН 0 ст.
Барнаул 2008г.
Паспортные данные
Ф.И.О. …
Возраст. 69 года.
Год рождения. 29.07.1939 год.
Место работы. Пенсионерка.
Место жительства. Тюменский район.
Семейное положение. Замужем.
Дата поступления. 5 сентября 2008 года.
Время курации. 16 сентября 2008 года.
Клинический диагноз: Бронхиальная астма, неаллергическая форма, легкой степени тяжести, ДН (0) ст.
Диагноз при поступлении. Бронхиальная астма, неаллергическая форма, легкой степени тяжести, ДН 0 ст.
Жалобы на момент поступления
Беспокоит боль в правом подреберье периодически — подъем тяжестей;
Одышка при ускоренной ходьбе, подъем в гору, без визинга купируется самостоятельно, после уменьшения темпа ходьбы — остановки не требуется.
Гиперреактивность бронхов не прослеживается;
Кашель редкий, мокроты нет.
Анамнез заболевания
Больной считает себя с 20 августа 2008 года, отмечала одышку при ускоренной ходьбе, подъеме в гору. После уменьшения темпа ходьбы одышка нормализовалось. Не принимала лекарственных препаратов. Беспокоят боли в правом подреберье, обращалась в поликлинику по месту жительства и направлена на уточнение диагноза и лечение на АКБ. Был выставлен диагноз Бронхиальная астма, неаллергической формы средней степени тяжести, ДН (0) cт.
Планируется оперативное лечение ЖКБ.
Анамнез жизни
Швефель Ирина Александровна родилась в 1939 году в поселке Южный, Алтайского края. Росла и развивалась нормально от своих сверстников в умвственном и физическом развитии не отставала. Окончила 7 классов средней школы, всю жизнь проработала свинаркой.
Семейное положение замужем 4 детей.
Материально-бытовые условия — удовлетворительные.
Венерические заболевания, болезнь Боткина, туберкулез — отрицает.
Операции, травмы, гемотрансфузий — отрицает.
Сопутствующие хронические заболевания — ЖКБ
Аллергологический анамнез
аллергические заболевания в семье в прошлом и настоящем у отца, матери, родственников, братьев и сестер отрицает.
реакций на введение сывороток, вакцин и лекарственных препаратов отрицает.
сезонности заболевания не отмечает.
пыльцевые факторы, влияние косметических средств, контакт с животными течение заболевания не усугубляет.
обострение заболевания больная не связывает с домашней обстановкой, пылесборниками.
Вывод из аллергологического анамнеза видно, что данное заболевание не может иметь аллергическую природу.
Statusprаesenscommunis
Общее состояние больной удовлетворительное. Сознание ясное, положение в постели активное, выражение лица веселое. Поведение больной обычное, на вопросы отвечает адекватно, легко вступает в контакт. Телосложение правильное, конституция нормостеническая, удовлетворительного питания. Рост 150 см, вес 58 кг. Кожные покровы обычной окраски, чистые, влажные. Оволосенения по женскому типу. Мышечная система развита хорошо, тонус в норме, атрофий, дефектов развития, болезненности при пальпации нет. Кости черепа, позвоночника, конечностей, грудной клетки без искривлений, с хорошей резистентностью. Движения в суставах свободные, ограничений нет. Гиперемия скул нет, акроцианоз нет. Рыбьи глаза нет. Диффузный цианоз нет. Молочные железы мягко-эластичные, без уплотнений. Соски без изменений. Щитовидная железа не увеличена. Периферические лимфоузлы не увеличены. Отеков нет.
Органы дыхания
Носовое дыхание не затруднено. Грудная клетка правильной формы; обе половины симметричны, одинаково участвуют в акте дыхания. Дыхание ритмичное, тип брюшной. ЧД=18 движений в минуту. Пальпация: грудная клетка безболезненна, резистентность хорошая. При перкуссии — ясный легочный звук. При топографической перкуссии патологии не выявлено. Аускультация — дыхание справа и слева -везикулярное, хрипов нет.
Сердечно — сосудистая система
При осмотре патологических пульсаций (в эпигастральной области, в яремной ямке и в области сосудов шеи) не наблюдается. В области сердца патологической пульсации, сердечного горба не выявлено. Верхушечный толчок визуально не определяется.
При пальпации уплотнений по ходу вен и болезненности не обнаружено. Пульс сильный, симметричный, ритмичен, наполнение хорошее, не напряжен.
Частота пульса 80 ударов в минуту, совпадает с ритмом сердечных сокращений. Верхушечный толчок определяется на 1 см кнутри от среднеключичной линии. Талия не подчеркнута, треугольник Боткина по площади не увеличен. Ширина сосудистого пучка соответствует норме.
При аускультации 1 и 2 тоны приглушены, акцент II тона на аорте. Патологий со стороны клапанного аппарата сердца не обнаружено. Шумы также не прослушиваются.
Мочевыделительная система
При осмотре поясничной области припухлости и отеков не обнаружено. Почки и мочевой пузырь не пальпируются. Мочеиспускание не затруднено, безболезненно, 3 — 4 раза в сутки. Симптом Пастернацкого отрицательный с обеих сторон.
Нейроэндокринная система
Сознание больной ясное. Навязчивых идей, аффектов, особенностей поведения нет. Полностью ориентирована в пространстве и во времени, общительна, речь правильная. Координация движений не нарушена. На внешние раздражители реагирует адекватно, интеллект средний.
Щитовидная железа не увеличена, безболезненна, с окружающими тканями не спаяна, узлов и уплотнений при пальпации не выявлено, признаков гипо- и гипертиреоза нет.
Предварительный диагноз
Учитывая наличие приступообразного кашля, преимущественно сухого, наличия удушья — при кашле и симптома гиперреактивности бронхов. Улучшение после бета — 2 — агонистов короткого действия, связь начала заболевания с инфекцией, можно поставить следующий диагноз: Бронхиальная астма, неаллергическая форма, средней степени тяжести, обострение, ДН 0 ст.
План ведения
общехимические бронхоскопические исследования.
исследование внешнего дыхания мониторинг, пикфлоуметрия.
исследование мокроты
ЭКГ, ЭХОКГ.
ингаляционные глюкокортикостероиды и бета — 2 — агонисты
гипотензивные препараты с учетом сопутствующего заболевания.
Аллерголог от 06.09.8. К.С.П. с бытовыми эпидермальными аллергенами — отрицательны; нет положительных данных за бронхиальную астму.
Анализ мокроты от 06.09.8.
Количество — скудное цвет — серый. Характер — слизистая. Эозинофиллы — отр. Лейкоциты — единичные.
Активные ферменты сыворотки крови 06.09.8.
АЛТ — 0,15 (0,1-0,7), АСТ — 0,18 (0,1-0,5)
Вывод: биохимические показатели в норме.
Биохимический анализ крови от 06.09.8.
Билирубин общий — 16,0, мочевина — 6,4
Вывод: анализы в норме.
Коагулограмма от 06.09.8.
Фибриноген 4000 (2500-4000)
Вывод: фибриноген в пределах нормы.
Общий анализ крови от 06.09.8
Гемоглобин -167
СОЭ — 16
Лейкоциты | эозинофиллы | п/я | с/я | Лимфоциты | Моноциты |
21 | 2 | 1 | 71 | 38 | 2 |
Иммунологическая лаборатория от 06.09.8.
СРБ — отрицательный.
Анализ кал на яйца глист от 06.09.8.
Яйца не обнаружены.
Анализ мочи от 06.09.08.
Цвет — желтый, прозрачность — прозрачная, белок — отрицательный.
Кривая поток — объема форсированного вдоха от 06.09.8.
Заключение:
Умеренное снижение ЖЕЛ.
Умеренное нарушение проходимости дыхательных путей.
Проба с ингалятором «беротек» 4 дозы — положительная.
Клинический диагноз
Жалобы больной — . Одышка при ускоренной ходьбе, подъем в гору, без визинга, купируется самостоятельно, после уменьшения темпа ходьбы — остановки не требуется,можно поставить легкую (0) степень.
Лабораторно: лейкоцитоз, синдром незначительно ускоренно СОЭ, в мокроте — количество — скудное цвет — серый. Характер — слизистая. Эозинофиллы — отр. Лейкоциты — единичные.
По спирограмме заключение: Умеренное снижение ЖЕЛ. Умеренное нарушение проходимости дыхательных путей.
Проба с ингалятором «беротек» 4 дозы — положительная.
Основываясь на вышеперечисленных данных можно выставить клинический диагноз: Бронхиальная астма, неаллергическая форма, легкой степени тяжести, ДН (0) ст.
Дифференциальный диагноз
Неаллергическую форму бронхиальной астмы нужно дифференцировать с аллергической формой.
В основе аллергической БА лежит иммунологический механизм с избыточной продукцией IgE. Это приводит к массированному выбросу медиаторов тучной клеткой при всяком контакте больного с “виновным” аллергеном. Аллергическая БА чаще возникает у людей с отягощенным семейным или персональным аллергологическим анамнезом, начинается обычно в детском возрасте, у таких больных — положительные кожные и провокационные пробы с неинфекционными аллергенами, повышен уровень общего и специфического IgE, имеются другие аллергические проявления (аллергический ринит, конъюнктивит, атопический дерматит).
Все данные проявления не характерны для неаллергической формы бронхиальной астмы.
Иммунологический диагноз
Бронхиальная астма неаллергическая форма впервые установленная. ДН (0) ст.(SpO2 96%)
Иммунопатогенез
При неаллергической бронхиальной астме не удается выявить сенсибилизации к определенному аллергену. Начало болезни приходится на более зрелый возраст. Одышка при ускоренной ходьбе, подъем в гору, без визинга, купируется самостоятельно, после уменьшения темпа ходьбы — остановки не требуется.
Лечение
Общая программа лечения больной БА должна включать в себя: 1) образовательную программу; 2) оценку и мониторинг степени тяжести болезни; 3) исключение факторов, провоцирующих обострение болезни, или контроль над ними; 4) разработку индивидуальной схемы медикаментозного лечения; 5) разработку плана лечения обострения болезни, неотложную терапию при приступе удушья и (или) астматическом статусе; 6) диспансерное наблюдение.
Общеобразовательная программа предполагает санитарное образование больного БА: он овладевает методами профилактики БА, которые значительно повышают качество его жизни, оценивает и записывает в дневник основные симптомы своего заболевания, проводит индивидуальный контроль за пиковой скоростью выдоха с помощью портативного пикфлоуметра. Обнаруженные им изменения в течении болезни позволяют своевременно обратиться к врачу.
Лечение: ступень № 3.
Доза ингаляционных кортикостероидов беклазон 250 мкг 1доза на 2 раза 14 дней. Рекомендуется использовать ингалятор со спейсером.
Бронходилятаторы длительного действия могут быть также назначены в добавление к ингаляционным кортикостероидам, особенно для контроля ночных симптомов. Можно применять теофиллины длительного действия, пероральные и ингаляционные бета2-агонисты длительного действия. При назначении теофиллинов следует мониторировать концентрацию теофиллина длительного действия, обычный диапазон терапевтической концентрации 5-15 мкг на мл.
Купировать симптомы следует бета2-агонистами короткого действия или альтернативными препаратами. Сальбутамол 1-2 дозы 14 дней. беродуал- 1 — 2 дозы аэрозоля 3 раза в день. Раствор эуфилина 2,4% — 10,0 в/в капельно на 200,0 мл физиологического раствора.
Симптоматическое лечение. Немаловажное значение в комплексной терапии больных БА имеет симптоматическое лечение. Так, для улучшения дренажной функции бронхиального дерева и уменьшения вязкости мокроты используются отхаркивающие средства. Рекомендуются секретолитические препараты, которые действуют непосредственно на слизистую оболочку бронхов (эфирные масла, йодиды, натрия гидрокарбонат и др.); секретомоторные препараты (рефлекторно — через желудок и рвотный центр — усиливают бронхиальную секрецию: настой термопсиса, алтейного корня, листьев мать-и-мачехи, подорожника) и муколитики (трипсин, химопсин, рибонуклеаза, мукалтин, бромгексин, бисольвон и др.). Калия йодид является наиболее сильным отхаркивающим средством, назначается по 1 ст. ложке 3 % раствора 5-6 раз в день после еды, не более 5 дн подряд. Настой термопсиса — 0,8-1 г на 200 мл воды — назначается до еды по 1 ст. ложке 5-6 раз в день. Хороший эффект наблюдается от ультразвуковых ингаляций трипсина, химопсина и других ферментов.
ЛФК. Эффективными немедикаментозными методами симптоматического лечения больных с БА являются дыхательная гимнастика, массаж грудной клетки, постуральный дренаж, иглорефлексотерапия. Дыхательная гимнастика включает такие упражнения, как потягивание, маховые движения руками (“колка дров”), причем при разведении или подъеме рук следует делать максимально глубокий вдох, а при опускании рук — форсированный глубокий выдох. В некоторых случаях применяются поверхностное дыхание по Бутейко, парадоксальная дыхательная гимнастика по Стрельниковой (вдох делают при наклоне корпуса вперед, выдох — при разгибании). Широко используются небуляторы — приборы, создающие сопротивление дыханию.
Дневник наблюдения
Дата | Дневник | Лечение |
15.09.08 | Состояние больной удовлетворительное, жалобы не предъявляет в настоящее время. Объективно: кожные покровы и видимые слизистые обычной окраски, и обычной влажности. t тела 36.0 С, органы дыхания: грудная клетка при пальпации безболезненна, перкуторно-ясный легочной звук, аускультативно — везикулярное дыхание, хрипов нет, ЧД — 16 уд. в. мин. Сердечно -сосудистая система: Сердечный толчок отсутствует. Аускультативно: тоны сердца приглушены, акцент II тона на аорте. Шумов нет. АД 140/80 мм.рт.ст.. Живот: мягкий, болезненный при пальпации в правом подреберье. Печень не выступает из-под края реберной дуги. Селезенка не увеличена. Почки не пальпируются. Симптом поколачивания отрицателен с обеих сторон. Мочеиспускание ненарушено. | Преднизалон 30 мл (6 таб) утром Эналоприл 5 мг 2 раза в день Беротек 2 раза в день Беродуал 2 раза в день 4 раза через спейсер |
16.09.08 | Состояние больной удовлетворительное, жалобы не предъявляет в настоящее время. Объективно: кожные покровы и видимые слизистые обычной окраски, и обычной влажности. t тела 36.2 С, органы дыхания: грудная клетка при пальпации безболезненна, перкуторно-ясный легочной звук, аускультативно — везикулярное дыхание, хрипов нет, ЧД — 18 уд. в. мин. Сердечно -сосудистая система: Сердечный толчок отсутствует. Аускультативно: тоны сердца приглушены, акцент II тона на аорте. Шумов нет. АД 140/90 мм.рт.ст.. Живот: мягкий, болезненный при пальпации в правом подреберье. Печень не выступает из-под края реберной дуги. Селезенка не увеличена. Почки не пальпируются. Симптом поколачивания отрицателен с обеих сторон. Мочеиспускание ненарушено. | Преднизалон 30 мл (6 таб) утром Эналоприл 5 мг 2 раза в день Беротек 2 раза в день Беродуал 2 раза в день 4 раза через спейсер |
17.09.08 | Состояние больной удовлетворительное, жалобы не предъявляет в настоящее время. Объективно: кожные покровы и видимые слизистые обычной окраски, и обычной влажности. t тела 36.2 С, органы дыхания: грудная клетка при пальпации безболезненна, перкуторно-ясный легочной звук, аускультативно — везикулярное дыхание, хрипов нет, ЧД — 18 уд. в. мин. Сердечно -сосудистая система: Сердечный толчок отсутствует. Аускультативно: тоны сердца приглушены, акцент II тона на аорте. Шумов нет. АД 140/80 мм.рт.ст.. Живот: мягкий, болезненный при пальпации в правом подреберье. Печень не выступает из-под края реберной дуги. Селезенка не увеличена. Почки не пальпируются. Симптом поколачивания отрицателен с обеих сторон. Мочеиспускание ненарушено. | Преднизалон 30 мл (6 таб) утром Эналоприл 5 мг 2 раза в день Беротек 2 раза в деньБеротек 2 раза в день |

