Гайморит как долбят нос
Что такое гайморовы пазухи знают 40% из всех тех, кто хоть раз обращался к ЛОР-специалисту. И хотя отоларингологи предпочитают называть их верхнечелюстными пазухами, а их воспаление синуитами, в народе крепко прижилось другое название – гайморит. Откуда он берется и как лечится? Об этом «Правде.ру» рассказывает кандидат медицинских наук Александр Миллер.

Гайморит: нужно ли долбить кости в носу
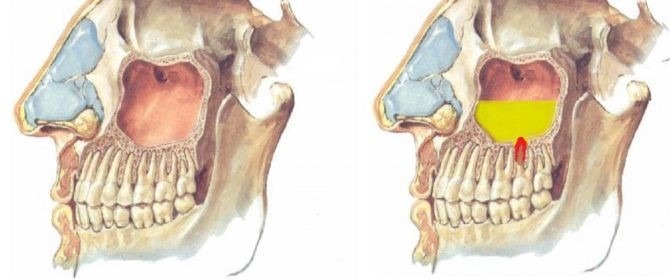
Верхнечелюстная (гайморова) пазуха в самом верху имеет отверстие – соустье. Логично было бы, чтобы оно располагалось внизу, ведь это удобно для слизи, которая омывает внутренний нос и стекает наружу. У нас же слизь будет стекать только тогда, когда пазуха переполнится.
Зачем только мы встали на две ноги
Считается, что такое несовершенство конструкции – это плата за то, что в свое время обезьяна встала на две ноги и стала человеком. На четвереньках система работала отлично. В результате, прямохождение создало условия для застоя слизи в верхнечелюстной пазухе.
Верхние дыхательные пути вырабатывают до полутора литров слизи в день. Она омывает всю слизистую, но если в носу не все благополучно, если увеличены раковины, если человек часто пользуется сосудосуживающими каплями, то у него возникает вазомоторное явление, при котором соустье закрывается, и появляются условия для гайморита.
Гаймориты (синуиты) можно разделить на первичные и вторичные. Первичные – это те, при которых воспалительный процесс возникает из-за той инфекции, которая была в носу и распространилась на верхнечелюстные пазухи. Появится гайморит справа или слева, или у кого-то не появится никогда, зависит от структурных особенностей полости носа у каждого человека. Чем уже соустье, тем больше шансов для воспаления.
Вторичный гайморит возникает, когда имеет место воспаление 5, 6, 7 или 8-го зуба, образована гранулема. Поскольку гранулема располагается на дне гайморовой пазухи, она и вызывает воспалительный процесс.
При нарушенном оттоке слизи, она застаивается и через 2-3 дня нагнаивается. У человека появляется часто односторонний насморк с обильным отделяемым слизисто-гнойного характера. Нос заложен, повышается температура, появляется озноб, головная боль.
Варварские операции
Для лечения гайморита используют такие консервативные способы как закапывание капель в нос, смазывание и, наконец, хирургические методы. Не обращать на гайморит внимания нельзя, поскольку это чревато осложнениями от поражения глаз до отека мозга и менингитов.
Для больных гайморитом самым страшным до сих пор остается так называемый «прокол». Это операция по Колдуэллу-Люку, при которой производится разрез по переходной складке преддверия рта, вскрывается передняя стенка пазухи (обычно долотом, стамеской или трепангом) и острой ложкой удаляется патологическое содержимое.
Но при этом удаляется вся слизистая оболочка. На рану накладываются швы. Такая операция очень травматична еще и потому, что удаляется приличный массив костной ткани в лицевой стенке и создается новое соустье. Операция варварская, но, увы, по сей день практикуемая во многих клиниках страны.
Сегодняшний день хирургии верхнечелюстных пазух – это эндоскопические операции, при которых добиваются лечебного эффекта с минимальными разрушениями.
Через небольшое отверстие на передней стенке пазухи микрохирургическим инструментом удаляется патологическое содержимое. В носу создается соустье через естественное место посредине раковины. Сюда вводят эндоскоп (он в два раза тоньше шариковой ручки), соединенный с видеокамерой. На экране четко видны все нюансы строения стенок пазухи.
Врач смотрит в каком состоянии соустье, дно пазухи и при этом структура носа не повреждается. Эндоскопом прочищается вся полость, слизистая сохраняется. Через два дня больной может покинуть клинику. Но в послеоперационный период очень важно провести качественную консервативную терапию, чтобы не допустить рецидива гайморита.
Как избежать возникновения гайморита? Прежде всего, своевременно и правильно лечить насморк, чтобы он не стал хроническим. Хронический очаг инфекции – путь к хроническому гаймориту, который уже без операции не вылечить. Кроме того, верхние дыхательные пути очень любят бывать на свежем воздухе.
Источник
Прокол стенки синуса при гайморите – одно из самых распространенных оперативных вмешательств в отоларингологии. Оно применяется в случаях, когда нужно быстро снять тяжелые симптомы болезни, а также при невозможности удалить накопления гноя и слизи в придаточных пазухах другим путем. Несмотря на то, что эта процедура применяется уже очень долго, ее проведение до сих пор покрыто легендами. Поэтому пациентов в первую очередь интересует вопрос, каковы могут быть последствия прокола при гайморите.
Почему назначается прокол при гайморите
 Основная опасность верхнечелюстного синусита состоит в том, что в черепе человека в непосредственной близости от критически важных органов находится источник воспаления и большое количество гноя и инфицированной слизи, которая может распространиться по организму, вызывая очень серьезные осложнения. Медикаментозная терапия не всегда оказывается достаточно эффективной, особенно если лечение было начато с опозданием, и воспалительный процесс охватил всю носовую полость и придаточную камеру, заблокировав сильным отеком соустье. В таком случае необходим принудительный отвод накопившейся слизи.
Основная опасность верхнечелюстного синусита состоит в том, что в черепе человека в непосредственной близости от критически важных органов находится источник воспаления и большое количество гноя и инфицированной слизи, которая может распространиться по организму, вызывая очень серьезные осложнения. Медикаментозная терапия не всегда оказывается достаточно эффективной, особенно если лечение было начато с опозданием, и воспалительный процесс охватил всю носовую полость и придаточную камеру, заблокировав сильным отеком соустье. В таком случае необходим принудительный отвод накопившейся слизи.
Если своевременно не будет проведена пункция и удален из пазухи гнойный экссудат, то верхнечелюстной синусит способен вызвать такие осложнения:
- острый средний отит с возможным ослаблением слуха;
- менингит и энцефалит;
- воспаление глазного яблока и ухудшение зрения вплоть до полной его потери;
- синдром апноэ (временная остановка дыхания во сне);
- миокардит (воспаление мышцы сердца);
- поражение нижних отделов дыхательных путей (бронхит, пневмония);
- уретрит и цистит вследствие распространения инфекции по жидкостям организма;
- тяжелая форма тонзиллита;
- полная потеря обонятельного рефлекса;
- частые респираторные заболевания.
Приведенный список возможных проблем свидетельствует о том, что с синуситом шутки плохи, и лечить его нужно любыми эффективными методами. И одним из самых быстрых, доступных и действенных методов является прокол гайморовой пазухи.
Кому противопоказана процедура
Прокол пазухи при верхнечелюстном синусите является вынужденной мерой, когда другие способы не дали результата. Однако некоторым категориям пациентов его не назначают, а продолжают лечение при помощи консервативных методов. К причинам, препятствующим осуществлению инвазивного вмешательства, относятся:
- Детский ранний возраст. Малышам, у которых гайморовы пазухи еще не сформировались полностью, пункцию назначают только при крайней необходимости, и проводят ее под общим наркозом в стационаре больницы.
- Острые инфекционные заболевания, протекающие в организме пациента на момент заболевания его верхнечелюстным синуситом.
- Врожденные нарушения в строении придаточных пазух носа. У некоторых людей воздухоносные карманы очень маленькие или имеют нестандартное строение, что может сильно осложнить проведение операции.
- Наличие у пациента тяжелого заболевания, оказывающего влияние на весь организм (гипертоническая болезнь, туберкулез, сахарный диабет).
При принятии решения о необходимости пункции для очистки придаточных камер носа, врач должен оценивать состояние больного комплексно, с учетом всех известных факторов. Если риск от вмешательства превышает риск от самого заболевания, то принимается решение придерживаться консервативной терапии.
Проведение прокола без учета противопоказаний может закончиться сепсисом или менингитом, и проблема в данном случае будет не в пункции, а в недостаточно обоснованном решении о ее применении.
Реальные последствия пункции при синусите
Несмотря на свою простоту, как и любое хирургическое вмешательство, пункция может таить в себе некоторые опасности. Чаще всего при лечении гайморита проколом последствия связаны с ошибками персонала, в первую очередь осуществляющего манипуляцию отоларинголога, или с непредсказуемым поведением оперируемого. Также нередко у пациента бывает особенное строение верхнечелюстной пазухи, и не всегда это можно разглядеть на рентгеновском снимке. К счастью, негативные последствия после прокола гайморита случаются только эпизодически.
Осложнения после пункции могут носить местный или общий характер. К местным осложнениям относятся:
- Кровотечения, вызванные повреждением кровеносных сосудов при операции. Как правило, количество вытекающей крови невелико, поэтому симптом легко купировать, введя в носовой ход гемостатическую губку или тампон, смоченный в сосудосуживающем препарате. При более сильных кровотечениях проводят переднюю тампонаду носа. Поскольку у каждого человека уникальный рисунок сосудистой сети, то предсказать возможность кровотечения очень сложно.
- Гематома в лицевой кости, которая может проявиться при случайном прокалывании задней стенки синуса и повреждения костей крыловидно-небной ямки.
- Прободение тканей щеки или стенки орбиты глаза обычно связано с индивидуальными особенностями и нестандартным строением воздухоносных костей черепа больного. Это неприятно, но чаще всего не
 влечет за собой серьезных последствий, поскольку при проведении пункции обязательно используются антибиотики, которые не дают инфекции возможности охватить другие ткани.
влечет за собой серьезных последствий, поскольку при проведении пункции обязательно используются антибиотики, которые не дают инфекции возможности охватить другие ткани. - Воздушная эмболия. Причиной этого осложнения становится воздух, попадающий в соседние ткани или пустоты. Иногда может происходить и одновременное распространение гноя, однако антибиотикотерапия подавляет патогены. По мнению специалистов, воздушная эмболия всерьез может грозить лишь пациентам со слабым иммунитетом.
- Попадание воздуха и гноя в кровеносные сосуды, в том числе глазничные. Такие ситуации крайне редки, но очень опасны. Они могут стать причиной развития флегмон и абсцессов глазницы, закупорки (эмболии) сосудов, слепоты и даже привести к летальному исходу.
- Прокол решетчатого лабиринта при проведении пункции детям с не полностью сформировавшимися верхнечелюстными пазухами. Может вызвать отек вокруг глазницы. Встречается крайне редко.
- Временное ухудшение зрения по причине быстрого наполнения придаточного кармана воздухом после пробития стенки синуса.
К общим осложнениям можно отнести такие состояния:
- Анафилактическая реакция (шок) на используемый анестетик. Происходит в случаях, когда в больнице, в нарушение протокола лечения, не делается предварительная проба на индивидуальную непереносимость самых распространенных обезболивающих, таких как лидокаин и новокаин.
- Коллаптоидные реакции, такие как потеря сознания (обморок), внезапное побледнение или акроцианоз (синюшный цвет кожных покровов), снижение кровяного давления. Часто это является следствием страха и сильных переживаний от ожидаемой операции. Медики при любых оперативных вмешательствах должны быть готовы к таким эксцессам.
Часто после проведения процедуры у больного происходит рост температуры тела. Это в основном свидетельствует о том, что ЛОР-врачом был правильно подобран состав препаратов для промывания и лечения придаточной камеры, том числе антибиотик. Лекарство начинает активно уничтожать бактерии, части которых проникают в кровоток и выделяют токсины. На такую ситуацию оперативно реагирует иммунная система, которая для борьбы с посторонними телами повышает температуру тела, иногда довольно сильно. Как правило, держится температура недолго, максимум один день.
Если же температура продолжает держаться более суток, то нужно обратиться к специалисту для дополнительного обследования.
Некоторые больные жалуются на заложенность носа после инвазивного вмешательства.
-
 Если это ощущение появилось непосредственно после операции, то такая ситуация вполне нормальна, поскольку мягкие и костные ткани были повреждены иглой. Под воздействием применяемых препаратов это явление быстро проходит.
Если это ощущение появилось непосредственно после операции, то такая ситуация вполне нормальна, поскольку мягкие и костные ткани были повреждены иглой. Под воздействием применяемых препаратов это явление быстро проходит. - Если заложенность начала проявляться через какое-то время после вмешательства, то это может свидетельствовать о том, что антибиотик не смог уничтожить бактерии или грибки, которые являлись возбудителями болезни, и необходимо подбирать более эффективное средство. Воспалительный процесс может распространяться со стороны больных зубов, а также по причине наличия кист, полипов или аллергии. В таком случае после углубленного обследования врач выработает усовершенствованную схему лечения.
Мифические последствия прокола
Слухи об ужасной болезненности и вреде прокола очень распространены в среде пациентов. Многие из них готовы идти на любые ухищрения, лечиться травами месяцами, но не соглашаться на операцию. Зачастую это приводит к развитию серьезных осложнений или к переходу недуга в хроническую форму. Рассмотрим несколько наиболее распространенных мифов о пункции.
Прокол – это очень болезненная процедура. На самом деле, применение современных анестетиков делает манипуляцию совершенно безболезненной. Пациент находится полном сознании, но чувствует лишь то, что у него в носу проводятся какие-то действия инородным предметом. Определенные неприятные ощущения могут возникнуть после окончания действия обезболивающего, однако они не сильны, при необходимости можно принять таблетку анальгина или парацетамола. Также при промывании пазухи возможно неприятное ощущение распирания изнутри, которое длится несколько секунд.
Во время пробивания костной стенки синуса раздается негромкий характерный хруст. Человеку он кажется очень громким, так как манипуляция проводится в непосредственной близости от уха, и звук передается по костям черепа. Чаще всего, общее волнение, страх и неприятный хруст и воспринимаются пациентом субъективно, как болевые ощущения, которые откладываются в памяти. Кстати, опытные отоларингологи во время нескольких вмешательств, проводящихся одно за другим в течение нескольких дней, умеют попадать в отверстие, пробитое при первой пункции, поэтому хруст в дальнейшем почти не ощущается.
Если сделать прокол один раз, то придется повторять его снова при каждом заболевании. Это утверждение неверно, прокол лишь разово помогает эвакуировать гнойный экссудат из полости и ввести туда необходимые медикаменты. Как правило, при острой форме гайморита достаточно 1-3 пробитий, при обострении хронического – не менее 5. Отверстие в стенке синуса, сделанное иглой Куликовского, зарастает полностью буквально за несколько недель.
 Бывают случаи, когда требуется повторная операция по причине того, что пациент после пункции посчитал дело сделанным и забросил лечение до того, как были уничтожены все возбудители болезни. Такой подход может привести к возвращению гайморита и развитию у бактерий резистентности (устойчивости) к тому антибиотику, который применялся для лечения. Чтобы не терпеть неприятные ощущения, нужно четко выполнять предписания лечащего врача: полностью проходить курс антибиотикотерапии, промывать нос растворами с лекарственными препаратами (марганцовка, фурацилин) или целебными травами, не выходить после операции на холод и т.д. Если человек через определенное время вновь заболеет синуситом, то он вполне может воспользоваться медикаментозным лечением при условии, что терапия будет начата вовремя, а не тогда, когда в пазухах снова скопится гной.
Бывают случаи, когда требуется повторная операция по причине того, что пациент после пункции посчитал дело сделанным и забросил лечение до того, как были уничтожены все возбудители болезни. Такой подход может привести к возвращению гайморита и развитию у бактерий резистентности (устойчивости) к тому антибиотику, который применялся для лечения. Чтобы не терпеть неприятные ощущения, нужно четко выполнять предписания лечащего врача: полностью проходить курс антибиотикотерапии, промывать нос растворами с лекарственными препаратами (марганцовка, фурацилин) или целебными травами, не выходить после операции на холод и т.д. Если человек через определенное время вновь заболеет синуситом, то он вполне может воспользоваться медикаментозным лечением при условии, что терапия будет начата вовремя, а не тогда, когда в пазухах снова скопится гной.
Прокол очень опасен своими осложнениями. При качественном выполнении манипуляции никаких негативных последствий у пункции нет. Отоларинголог, который в больнице проводит десятки таких вмешательств в месяц, практически не допускает ошибок. Молодые же специалисты работают под контролем опытных врачей. Для того чтобы оценить опасность пункции, достаточно вернуться на несколько абзацев вверх и сравнить те очень редкие последствия, которые могут возникнуть при проколе, и тяжелые осложнения, которыми грозит неадекватное лечение гайморита или неприменение надлежащих мер по его устранению.
Прокол назначается в случае острой необходимости, когда срочно нужно снять тяжелые симптомы и удалить гной из пазухи. Положительным моментом при этом является то, что применяются антибиотики, которые оказывают выраженное, но местное действие. При традиционной терапии прописывают антибиотики с широким спектром действия, имеющие большее количество побочных эффектов. Если в полости останется некоторое количество гноя, то верхнечелюстной синусит может стать хроническим.
Источники: medscape.com, health.harvard.edu,
medicalnewstoday.com.
Источник
Болезни носа и околоносовых пазух – это самые распространённые заболевания верхних дыхательных путей, с которыми обращаются к лор-врачу. Отдельной масштабной группой среди них выделяют синуситы – воспаления околоносовых пазух. Почему масштабной? Потому что ежегодно около десяти миллионам наших соотечественников ставят диагноз «синусит». Вероятнее всего, в реальности эта цифра гораздо выше, ведь не все заболевшие обращаются к лор-врачу. Часть их лечится народными или подручными средствами, предпочитая подышать над сваренной картошкой, чем получить полноценное лечение в лор-клинике.
Чаще всего воспаляются верхнечелюстные (гайморовы) пазухи, поэтому самым распространённым видом синусита считается гайморит (верхнечелюстной синусит). Гайморит – относительно молодое для человечества заболевание. Первые симптомы «новой» болезни описал в 17-м веке английский хирург Натаниел Гаймор, в честь которого назвали гайморову (верхнечелюстную) пазуху. С тех пор медицина шагнула далеко вперёд. И если во времена доктора Гаймора гайморит лечили различными травками, отварами и прогреваниями, то современная оториноларингология предлагает пациентам целый комплекс процедур и манипуляций, направленных на быстрое и качественное избавление от гайморита.
Воспаление гайморовых пазух может произойти по самым разным причинам. Но вне зависимости от этой самой причины воспаление не наступит, если в пазухе не произойдёт размножение и активизация вирусов и бактерий. Чаще всего болезнь диагностируют в осенне-зимний период. Именно в это время наблюдается всплеск ОРВИ и гриппа, что способствует попаданию на слизистые оболочки носовой полости патогенной микрофлоры.
Болезнь поражает людей всех возрастов, независимо от пола заболевшего. Единственное, у детей до пяти лет гайморита не бывает, поскольку в этом возрасте верхнечелюстные пазухи ещё до конца не развиты, а значит и воспаляться пока нечему.
Гайморовы пазухи: их роль и функции.
Пазухи – это своеобразные пустоты в черепе, заполненные воздухом и имеющие сообщение с носоглоткой в виде маленького отверстия – соустья. Как видно из названия «верхнечелюстные», они расположены над верхней челюстью.
Пазухи – это не просто воздухоносные полости в черепе, и в нашем организме они не просто так. Пазухи выполняют ряд важных для человека функций:
- из-за того, что пазухи наполнены воздухом, масса нашего черепа уменьшается;
- пазухи усиливают действие обонятельных рецепторов, благодаря чему мы хорошо различаем все оттенки запахов;
- попадающий в организм через нос воздух, прежде чем идти в лёгкие, сначала проходит через пазухи, где очищается и согревается до комфортной для организма температуры;
- пазухи выстланы слизистой оболочкой, что позволяет задерживать на ней попавшие извне вирусы и бактерии и не дают им проникнуть дальше, в нижние дыхательные пути;
- участвуют в формировании индивидуального голосового тембра;
- нивелируют негативное влияние холодных температур на глаза и зубы.
Как мы видим, пазухи играют колоссальную роль, поэтому от их состояния и правильной работы во многом зависит здоровье человека.
Среди всех пазух гайморовы являются самыми большими по размеру. Но несмотря на свой размер, выводные соустья, которые открываются внутрь носовой полости, очень малы – до трёх миллиметров в диаметре. Если в полость носа попали вирусы и бактерии, проникнуть в пазухи им не составляет труда. Инфекция провоцирует отёк носоглотки, и выходные отверстия пазухи становятся ещё меньше или вовсе блокируются. Слизь, вырабатываемая пазухами, соответственно, не может выйти за её пределы, и накапливается внутри. А это благодарная почва для жизнедеятельности патогенной микрофлоры. Именно так запускается воспалительный процесс в гайморовых пазухах, то есть возникает гайморит.
Причины развития гайморита.
Возбудителями заболевания, как уже было сказано выше, являются болезнетворные микроорганизмы. Но на развитие болезни влияет наличие определённых факторов, которые мешают естественной циркуляции воздуха и способствуют проникновению бактерий и вирусов в пазухи. К таким предрасполагающим факторам относят:
- перенесённые инфекционные заболевания (грипп, ОРЗ, ОРВИ, острый ринит);
- хронические заболевания носоглотки (хронический ринит, хронический тонзиллит и т.п.), когда инфекция переходит из поражённых лор-органов в пазухи);
- аллергические реакции;
- искривлённая носовая перегородка;
- аденоиды;
- полипы в носу;
- переход воспаления с корней зубов верхней челюсти (например, при кариесе);
- переохлаждение организма;
- травмы носа;
- опухоли в носу;
- ослабленный иммунитет.
Каким бывает гайморит?
Гайморит может протекать в различных формах, и во многом выбор схемы лечения и её эффективность зависят от правильной диагностики вида заболевания.
По месту локализации воспаления выделяют:
- Односторонний гайморит, когда воспалена одна гайморова пазуха. Если воспалительный процесс затронул левый синус, мы говорим о левостороннем гайморите, если правый – о правостороннем.
- Двусторонний гайморит, когда поражены сразу обе.
По характеру течения болезни выделяют:
- Острую форму, когда болезнь протекает с яркими симптомами, длится порядка двух недель
- Хроническую форму, которая чаще возникает из-за недолеченного гайморита острой формы. Болезнь характеризуется длительным течением: стадия обострения сменяется стадией ремиссии, когда симптомы воспаления отсутствуют.
Если классифицировать гайморит по причинам, его вызвавшим, выделяют:
- Бактериальную форму
- Вирусную форму
- Грибковую форму
- Аллергическую форму
- Ятрогенную, возникающую вследствие лечебных манипуляций
- Эндогенную форму, когда гайморит вызывают внутренние причины. (Например, одонтогенный гайморит, спровоцированный кариозными зубами).
По клиническим проявлениям заболевания выделяют:
- Экссудативный гайморит, когда во время болезни происходит выделение экссудата (жидкости воспалительного характера). Сюда относят катаральную и гнойную формы заболевания. При катаральной форме слизистая пазух сильно отекает, и выделяется большое количество слизистых масс. При гнойной, соответственно, выделяется гной
- Продуктивный гайморит, когда видоизменяется слизистая оболочка гайморовой пазухи (слизистая может разрастаться, атрофироваться, могут образовываться полипы и т.п.)
Симптоматика гайморита.
Чтобы вовремя распознать начало гайморита и не допустить его активного развития, следует знать, как проявляется гайморит, и каковы его основные симптомы.
Если мы говорим об острой форме гайморита, то болезнь протекает со следующими симптомами:
- Болевые ощущения в области воспалённой пазухи и чувство распирания в зоне под глазами, на уровне щёк. Постепенно боль перестаёт чувствоваться в одной области и начинает «разливаться», отдавая в виски, лоб или челюсть. Она может также ощущаться при надавливании на область расположения пазухи. Боль нарастает к вечеру, а также при повороте или наклоне головы. Неприятные ощущения создаёт гной: ему становится тесно в полости пазухи, в результате он давит на стенки, рождая болевой синдром.
- Выделения из носа (прозрачные или гнойные).
- Заложенность носа, затруднённое носовое дыхание.
- Гнусавость в голосе.
- Потеря обоняния.
- Повышение температуры тела до 39℃.
- Может появиться припухлость лица со стороны воспалённой пазухи.
- Слабость, потеря аппетита, быстрая утомляемость, недомогание.
Симптомы хронического гайморита не так ярко выражены. Это вялотекущее заболевание, для которого в период обострения характерны повышение температуры до 37℃, заложенность в носу (обычно по вечерам), головные боли, слабость, общее недомогание. Часто пациенты жалуются на кашель по ночам, который не поддаётся классической терапии. Связан он с постоянно стекающей слизью по задней стенке глотки, которая и раздражает кашлевые рецепторы.
Диагностика заболевания.
Как правило, диагностика гайморита опытному оториноларингологу не составляет труда. Приём пациента начинается с опроса касаемо его жалоб, времени возникновения симптомов, их интенсивности и принятых мер до встречи с оториноларингологом.
После сбора анамнеза врач проводит непосредственный осмотр носовой полости пациента – риноскопию. Качественно обследовать нос и пазухи помогает эндоскопия, когда в нос вводится тоненькая трубочка с окуляром, позволяющая лор-врачу разглядеть все уголки носа, недоступные человеческому глазу. С помощью эндоскопии доктор оценивает состояние соустий, слизистой и устанавливает наличие гноя в пазухе.
Эндоскопия полости носа в «Лор Клинике Доктора Зайцева»
Ещё один эффективный способ диагностики – это синуссканирование, представляющее собой ультразвуковую диагностику состояния гайморовых пазух. Этот вид исследования является альтернативой рентгенологическому исследованию, но безопасный и более бюджетный по цене.
Синуссканирование в «Лор Клинике Доктора Зайцева»
Рентген или КТ назначаются в самых сложных случаях, когда у лор-врача возникают сомнения в диагнозе. Также в качестве уточняющих способов могут применяться бактериологическое исследование выделяемого из носа и общий анализ крови.
При аллергической природе заболевания также требуется консультация аллерголога, а при одонтогенном гайморите – стоматолога.
Чем быстрее будет проведена диагностика, и назначено лечение, тем быстрее пациент пойдёт на поправку, и удастся избежать серьёзных осложнений.
Последствия недолеченного гайморита.
Гайморит – это не банальный насморк. В запущенных формах болезнь может спровоцировать серьёзные осложнения, причём страдает при этом не только полость носа и пазухи. Негативные последствия могут коснуться многих органов и систем человека.
Если лечением болезни не заниматься, у больного могут проявиться следующие осложнения:
- переход острой формы заболевания в хроническую – легче один раз качественно вылечить болезнь, чем потом всю жизнь мучиться с «хроникой»;
- менингит – воспаление оболочек головного мозга (возникает в случае, когда гной из пазух не может выйти наружу через нос и находит другой путь – наверх к головному мозгу). Половина случаев заболеваемости менингитом заканчивается летальным исходом.
- энцефалит – развивается при переходе воспаления на внутренние структуры головного мозга;
- сепсис – заражение крови; тяжёлое состояние, при котором также возможен летальный исход;
- тромбоз кавернозного синуса – опасное осложнение на мозг: если тромб оторвётся и закупорит кровоток, мозг останется без питания и начнёт отмирать;
- заболевания лор-органов (ангина, отит, фарингит): ухо, горло и нос — взаимосвязанные органы, и воспаление с одного может легко перейти на другой;
- осложнения на глаза (флегмона глазницы, абсцесс вен глазницы и др.): все эти состояния могут привести, в конечном итоге, к потере зрения.
Только своевременное обращение к оториноларингологу и грамотно подобранная схема терапии помогут избежать столь опасных осложнений.
Как лечить гайморит? Медикаментозная терапия.
Эффективная схема лечения гайморита – это целый комплекс мер, направленных на устранение неприятных симптомов, очищение пазух от патогенного содержимого, купирование воспаления и борьбу с возбудителями болезни. Добиться быстрого результата и справиться с воспалением поможет сочетание медикаментозной терапии, промывания околоносовых пазух и физиопроцедуры.
В рамках медикаментозной терапии пациенту назначаются:
- антибиотики («Аугментин», «Амоксиклав», «Азитромицин» и др.): лекарство и корректную дозировку должен назначать только врач, в зависимости из состояния пациента и его истории болезни;
- использование сосудосуживающих капель («Називин», «Галазолин» и т.п.): терапия не должна превышать семи дней. Длительное использование капель может вызвать привыкание, и тогда нос разучится дышать самостоятельно;
- глюкокортикостероидные препараты («Назонекс»);
- местные антибактериальные препараты («Изофра»);
- растительные препараты («Синупрет», «Синуфорте»);
- препарат «Ринофлуимуцил»;
- солевые растворы для промывания («Аквамарис», «Аквалор», «Долфин»);
- антигистаминные препараты для снятия отёчности («Супрастин», «Зодак», «Зиртек» и др.);
- жаропонижающие средства при повышенной температуре тела («Нурофен» и т.п.).
Промывания пазух.
Важным элементом терапии являются промывания гайморовых пазух. Эта процедура очищает пазухи от гнойного содержимого. На практике применяют два метода промывания: вакуумное — путём перемещения жидкости («кукушка») и ЯМИК-катетером.
«Кукушка» – это один из самых эффективных беспункционных способов терапии гайморита. В начале процедуры больной принимает положение лёжа. Специальная олива присоединяется к медицинскому отсосу, затем вставляется в ноздрю пациенту. Во вторую ноздрю шприцем оториноларинголог вливает в нос антисептик. В момент, когда в нос подаётся антисептик, пациент должен «куковать», говоря «куку-куку». Это необходимо, чтобы избежать попадания раствора в глотку, и пациент не подавился. Промывочный раствор проходит через все пазухи и вместе с их гнойным содержимым вытекает наружу.
Промывание пазух методом «кукушка» в «Лор Клинике Доктора Зайцева»
Процедура очень эффективна и практически не имеет противопоказаний, кроме склонности пациента к носовым кровотечениям, эпилепсии, невротическим расстройствам. Также «кукушка» не проводится детям до трёх лет.
Метод с использованием ЯМИК-катетера изобрёл Заслуженный врач России — Владимир Козлов. Катетер имеет довольно сложное строение. Он состоит из корпуса и движущейся манжетки. Корпус состоит из баллона, который раздувается в носоглотке и блокирует её задний отдел, и стержня, который придаёт катетеру нужную форму. Манжетка имеет три части: баллон, который раздувается в преддверии носа, рабочий канал и канал, к которому присоединяется шприц. Раздувая баллоны катетера, лор-врач блокирует пазухи от внешней среды. После этого к катетеру присоединяется шприц с антисептическим раствором. Двигая поршень шприца туда-обратно, доктор создаёт отрицательное давление в пазухе, в результате чего весь скопившийся внутри гной изливается в шприц. Процесс повторяется, пока все гнойные массы не выйдут наружу.
Промывание ЯМИК-катетером в «Лор Клинике Доктора Зайцева»
Этот способ промывания не проводится детям дошкольного возраста, пожилым людям, при наличии в носу опухолей или полипов, а также при заболеваниях свёртывающей системы крови и невротических расстройствах у пациента.
Физиотерапия при гайморите.
Максимальный эффект от приёма лекарств и промываний пазух можно получить, если дополнить схему терапии физиопроцедурами. Пациенту могут быть назначены:
- инфракрасная лазерная терапия;
- виброакустическая терапия;
- ультрафиолетовое облучение;
- фотодинамическая терапия;
- низкочастотная магнитотерапия.
Сеанс фотодинамической терапии полости носа в «Лор Клинике Доктора Зайцева»
Такой комплексный подход обеспечит пациенту быстрое выздоровление и убережёт от развития осложнений.
Хирургическое лечение гайморита: пункция.
Пункция верхнечелюстной пазухи — это хирургический метод лечения гайморита. Бывает, что скопившийся в пазухе гной не может никак выйти наружу. Оставлять его там нельзя, а сами гнойные массы не растворятся и никуда не испарятся. Медлить – высок риск развития опасных осложнений. В таком случае, когда классическая схема терапии не помогает, прибегают к пункции.
Пункция верхнечелюстной пазухи в «Лор Клинике Доктора Зайцева»
Пункция верхнечелюстной пазухи в «Лор Клинике Доктора Зайцева»
Эта процедура обросла мифами и «страшилками», хотя на самом деле ничего пугающего в ней нет. Процедура безболезненна, так как проводится с помощью анестезии. Неприятный момент, связанный с процедурой, – это щелчок, который ощущает больной в момент прокола иглой Куликовского стенки пазухи. Но болевых ощущений при этом больной не ощущает. После процедуры пациенты сами отмечают, что их состояние стало намного лучше, и ради такого облегчения стоит потерпеть. Поэтому если лор-врач настаивает на пункции, не отказывайтесь. Она действительно поможет.
Главные ошибки в лечении гайморита.
Самая главная и опасная ошибка, которая может закончиться осложнениями, – это несвоевременное обращение к лор-врачу и самолечение.
Некоторые пациенты считают, что лечение гайморита народными средствами безопаснее тех же антибиотиков. Но нужно понимать: если в организме протекает воспалительный процесс, никакое народное средство не устранит очаг инфекции. Отсюда вторая ошибка – считать народные рецепты альтернативой профессиональной врачебной помощи.
Что ещё нельзя делать при гайморите?
- назначать антибактериальные препараты себе самому или допивать лекарства, которые остались в домашней аптечке;
- делать прогревания пазух варёными яйцами или мешочком с солью – повышенная температура может усилить образование гноя;
- париться в банях и саунах;
- смазывать слизистую носа прополисом, горчичным маслом, промывать травяными отварами – всё это может закончиться аллергией;
- помещать в нос кусочки лука, чеснока, хозяйственного мыла – так можно обжечь слизистую;
- закапывать в нос капли на основе цикламена – цикламен обладает свойством усиливать течение слизи, и больному будет ошибочно казаться, что слизь вытекает из пазухи, но на самом деле патогенное содержимое пазух остаётся внутри;
- дышать над сваренной картошкой;
- сильно высмаркиваться – инфекция может вылетать не только наружу, но и внутрь. Попав на устье слуховой трубы, она может спровоцировать отит или евстахиит.
Гайморит – это болезнь, которая при условии своевременного обращения к лор-врачу и соблюдения всех его рекомендаций, имеет благоприятный прогноз на выздоровление. Поэтому не нужно затягивать с лечением. Отсутствие правильной терапии – это не только риск перехода боле?