Где можно вылечит астму

Новое в рекомендациях по лечению бронхиальной астмы
Бронхиальная астма (БА) — это распространенное хроническое заболевание дыхательных путей, связанное с их обструкцией (затруднением прохождения воздуха), которое проявляется респираторными симптомами, такими как одышка, кашель, свистящие хрипы, заложенность в грудной клетке, симптомы сильно варьируют у разных пациентов по интенсивности и по времени их возникновения. Бронхиальная астма – довольно гетерогенное заболевание, причин ее возникновения много, нередко они могут сочетаться, имеют значение генетические факторы, пол, наличие ожирения, внешние факторы (аллергены, химические вещества, инфекционные агенты, диета и др.).
Для диагностики БА очень важен клинический осмотр пациента и история заболевания (частота и интенсивность приступов и т.д.). Зачастую этого достаточно, чтобы с большой долей вероятности заподозрить астму. Также используется спирография, рентгенография легких, КТ легких, определение некоторых показателей крови и др.
На данный момент во всем мире бронхиальной астмой болеет порядка 340 миллионов человек, и, к сожалению, многие пациенты не соблюдают рекомендуемые режимы лечения.
Основным международным документом по диагностике и леченю бронхиальной астмы является Global Initiative on Asthma (GINA), которое периодически обновляется и дополняется. Последнее обновление руководства было опубликовано осенью 2019 года, и в нем были представлены существенные изменения, которые в корне поменяли представление о лечении бронхиальной астмы.
Лечение БА предполагает ступенчатый подход: то есть, начинаем с одной схемы, если она не работает, добавляем одни препараты, меняем на другие и так далее, в зависимости от тяжести клинических проявлений болезни.
Для лечения БА используется несколько групп препаратов: короткодействующие бета-агонисты, длительнодействующие бета-агонисты, ингаляционные глюкокортикостероиды (ИГКС), антагонисты лейкотриеновых рецепторов, пероральные глюкокортикостероиды и другие.
На протяжени последних 50 лет начальная терапия при БА легкой степени тяжести представляла собой назначение по потребности (в том числе и для снятия приступов) короткодействующих бета-агонистов (КДБА), то есть это препараты, которые расширяют бронхи, снимая приступ удушья, но не лечат саму болезнь.
На основании данных нескольких клинических исследований с большим количеством пациентов, проведенных в последние годы, стало понятно, что это неправильная стратегия лечения бронхиальной астмы, так как при использовании монотерапии КДБА значимо повышается частота тяжелых обострений. А поскольку астма – это прежде всего восплительное заболевание дыхательных путей, то этими препаратами бронхи только расширяются, но воспаление не снимается, что маскирует для пациента ухудшение течения БА.
В новом руководстве GINA конца 2019 года по ведению бронхиальной астмы рекомендуется всем пациентам с данной патологией с возраста 12 лет использовать ингаляционные глюкокортикостероиды в качестве постоянной терапии, так как их регулярное использование значительно снижает риск серьезных обострений и улучшет контроль симптомов БА.
Некоторые медицинские специалисты даже предлагают запретить продажу отдельных монопрепаратов КДБА, а разрешить выпуск их только в сочетании с ИГКС, чтобы у пациенов не было искушения лечиться по старым схемам, но короткодействующие бронходилататоры используются, например, при хронической обструктивной болезни легких, так что скорее всего КДБА как монопрепараты будут продаваться.
Для лечения бронхиальной астмы даже легкой степени использование в качестве монотерапии КДБА однозначно недопустимо, и даже для снятия приступа астмы нужно применять КАЖДЫЙ РАЗ сочетание КДБА и ИГКС. При этом тактика использования ИГКС остается той же – на фоне стабилизации состояния пациента с БА рекомендуется достижение минимально возможных доз ИГКС, на фоне которых не происходит ухудшение течения БА.
Полный текст GINA 2019 тут: https://ginasthma.org/wp-content/uploads/2019/06/GINA-2019-main-report-June-2019-wms.pdf
Источник
Коротко об астме
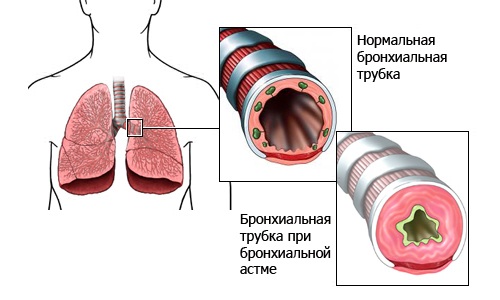
В широком понимании бронхиальная астма представляет собой патологию дыхательной системы (а точнее, ее бронхиальной структуры), развивающуюся преимущественно вследствие иммунных или аллергических заболеваний. По мере прогрессирования недуга бронхиальное дерево становится слишком чувствительным к воздействию внешних и внутренних раздражителей.
Результатом гиперчувствительности становятся регулярные спазмы гладкой мускулатуры, повышенное образование в ней слизи и отечность бронхов. Как следствие – уменьшается просвет бронхов, из-за чего нарушается газообмен между тканями. Чем меньше просвет бронхов и чем толще их стенки, тем больше человек страдает от приступов удушья, одышки, хрипов и свиста во время дыхательного акта.

Еще одна характерная особенность – астматический синдром усиливается в утреннее и вечернее время. В зависимости от того, какие именно факторы провоцируют гиперчувствительность бронхов, различают несколько разновидностей бронхиальной астмы.
Чаще всего диагностируют неиммунную бронхиальную астму, очень редко – иммунную, или атопическую. Вторая развивается вследствие патологий внутренних органов, например, эндокринной и иммунной систем, врождённой повышенной чувствительности бронхов. Вторая провоцируется внешними факторами: аллергенами, воздействием холода, физическим и психологическим перенапряжением, воздействием аспирина, инфекциями и вирусами.
Лечение бронхиальной астмы у взрослых может понадобиться и тем, кто подвергается риску ввиду специфических условий работы. Например, при регулярном вдыхании вредных паров на производстве диагностируется так называемая профессиональная астма.
Причины развития бронхиальной астмы
Как лечить бронхиальную астму, сколько придется это делать, как будет развиваться болезнь – все это зависит от множества факторов, но в первую очередь, от причины, спровоцировавшей недуг.
Если один из родителей страдает от бронхиальной астмы, высока вероятность того, что бронхи новорожденного также будут обладать гиперчувствительностью к воздействию внешних и внутренних факторов. По статистике, от унаследованной бронхиальной астмы страдает около 30 % пациентов. Что интересно, в детском возрасте симптомы астмы более выражены у мальчиков, так как физиологически у них более узкий просвет бронхов. А вот в зрелом возрасте, наоборот, от бронхиальной астмы страдают преимущественно представительницы прекрасного пола.

- Особенности работы
Неиммунная бронхиальная астма часто является результатом неподходящих условий работы – систематического взаимодействия с вредными испарениями, ультрафиолетовыми лучами, холодом, химическими веществами.
Примерно те же изменения в бронхах происходят у жителей сельской местности с преобладающим влажным климатом.
- Инфекционные заболевания
Воспаление слизистой оболочки бронхов со временем приводит к повышенной реактивности (гиперчувствительности) гладкой мускулатуры, которой устланы бронхи. Вот почему при хроническом бронхите существует вероятность перерастания заболевания в бронхиальную астму.
- Вредные привычки
Заядлые курильщики – первые в списке потенциальных жертв бронхиальной астмы. Под воздействием токсичных веществ слизистая бронхов деформируется, следовательно, просвет бронхов уменьшается, а от этого страдает газообмен. На фоне хронического бронхита развивается бронхиальная астма.
- Шерсть, комнатная пыль и пыльца растений
Все они провоцируют выработку гистамина – вещества, отвечающего за работу дыхательной системы, обмен веществ и сокращение мышц. Результат повышенной концентрации гистамина – чрезмерное сокращение гладкой мускулатуры, которой устланы бронхи.
Клиническая картина
Типичными признаками бронхиальной астмы у взрослых являются:
- приступы удушья, одышка. Определить заранее время приступа невозможно. Он может начаться в любое время – во сне, при интенсивной физической нагрузке, при контакте с вредными испарениями, слишком холодным или слишком жарким воздухом, комнатной пылью, вдыхании табачного дыма. Понять, что речь идет именно об астме, а не о банальной нехватке воздуха, можно по регулярности подобных симптомов. Причем в каждом случае ничего не предвещает их появления.
- кашель. У больных бронхиальной астмой кашель специфический – надсадный и сухой, сопровождаемый одышкой. Как бы больной ни пытался откашлять мокроту, все тщетно. Отделение небольшого количества слизи происходит в конце приступа, когда сухой кашель сменяется влажным.
- учащенное дыхание. При этом вдохи неглубокие, а выдохи, наоборот, удлиненные. По мере развития приступа вдыхать все труднее и труднее, больной тратит много сил на то, чтобы просто дышать. При каждом вдохе слышны хрипы и сухой свист.
- специфическое положение тела. В медицине такое положение называют ортопноэ. Распознать бронхиальную астму можно по положению сидя, ноги при этом опущены, руками пациент крепко держится за опору. Только при такой блокировке мышц нижних конечностей можно сделать более-менее глубокий вдох, при этом минимизировав усилия грудной клетки.
- ухудшение самочувствия, усталость, сонливость. Все эти симптомы связаны с тем, что их-за уменьшения просвета бронхов нарушается газообмен, в результате чего мозг получает недостаточное количество кислорода. При выполнении даже легких физических упражнений дыхание осложнено – вдох поверхностный, выдох удлиненный.

При серьезных нарушениях у больного может появиться синюшность кожных покровов (цианоз). Его развитие также связано с недостаточным поступлением кислорода к тканям. Поскольку для получения хотя бы минимальной дозы кислорода дышать приходится чаще, чтобы доставить ее, приходится увеличивать пульс.
Вот почему при бронхиальной астме часто нарушается сердечный ритм. Пульс при этом может возрастать до 130 ударов в минуту. В положении сидя тахикардия менее выражена – примерно до 90 ударов в минуту. По той же самой причине у больного часто кружится и болит голова.
Еще один признак нарушения работы сердечно-сосудистой системы – деформация и утолщение дистальных (дальних) фаланг пальцев. При серьезных патологиях у пациента может увеличиться и расшириться грудная клетка (своего рода приспособительная реакция к недостатку кислорода и уменьшению просвета бронхов). Ключичные области также становятся более выпуклыми, дыхание при прослушивании ослабляется, правая сторона сердца увеличивается.
Что делать при бронхиальной астме?
Главная задача при лечении бронхиальной астмы – расширение бронхиального дерева. Для этого назначают бета-агонисты и холинолитики. При отсутствии серьезных патологий применяют селективные препараты, воздействующие на определенные рецепторы бронхов (астмопент, новодрин).

При серьезных нарушениях, отечности и синюшности применяют гормональные препараты, например, стероидные гормоны в виде ингаляций. Благодаря им можно не только уменьшить воспаления, но и снизить частоту и интенсивность приступов.
При первых признаках удушья больной должен как можно быстрее сделать ингаляцию. Благодаря ей просвет бронхов увеличится и дышать станет легче.
Самыми эффективными при лечении бронхиальной астмы считаются такие препараты быстрого действия, такие как Сальбутамол, Беротек, Фенотерол. Снять симптомы астмы можно сразу после применения, но через 4-6 часов придется повторить процедуру.
А вот бета-агонисты Салметерол и Формотерол могут обеспечить покой в течение 12 часов, но мгновенного эффекта после применения не будет.
В некоторых случаях, например, при индивидуальной непереносимости какого-то компонента, бета-агонисты не дают желаемого эффекта. Поэтому назначают холинолитики, например, Атровент. Первые признаки облегчения наступают примерно через час.
Однако и первые, и вторые препараты не могут излечить от недуга, а только на время устраняют симптомы.

Рассмотрим действие некоторых препаратов, применяемых при бронхиальной астме.
- Тровентол (Атровент). Показан при астме и обструктивных бронхитах. Представлен в виде баллона с аэрозолем, которого хватает примерно на 300 ингаляций. Применять нужно 1-2 раза в день с интервалом в 6 часов. После применения возможны сухость в горле и во рту. Противопоказан при глаукоме и беременности.
- Интал. Основой препарата является кромолин натрия, который позволяет снять симптомы аллергии и предупредить спазмы бронхов. Представлен капсулами с порошком, который нужно вдыхать. Несмотря на высокую эффективность, препарат позволяет только предупредить приступ астмы. Но если уже симптомы дали о себе знать, он мало поможет. После приема возможен кратковременный кашель. Принимать препарат могут только взрослые – детям и беременным он противопоказан.
- Астмопент. Основа препарата – раствор орципреналина сульфата. Главное действие направлено на расширение просвета бронхов. Представлен в виде таблеток, ампул для инъекций и аэрозолей для ингаляций. При приступе удушья нужно сделать два глубоких вдоха и распылить препарат. В день делают две ингаляции. Если назначены таблетки, в день нужно принимать их четыре раза по половинке. После приема может болеть голова, учащаться пульс, снижаться давление. Препарат противопоказан при аритмии, ишемии, гипертонии.
- Теофедрин. В отличие от предыдуших, препарат эффективен как для устранения симптомов астмы, так и для их предупреждения. В день нужно принимать 1 таблетку. При приступе сразу принимаются две таблетки. В день можно принимать не более 4-х штук.
- Глицирам. Глицирризиновая кислота, получаемая из корня солодки, устраняет воспаление и уменьшает интенсивность аллергической реакции. Лечиться этим препаратом нужно долго – не менее двух месяцев. При серьезных патологиях таблетки принимают вместе с глюкокортикостероидами. Препарат принимают по одной таблетке за полчаса до еды три раза в сутки. Если симптомы астмы очень сильные, можно увеличиь дозу до шести таблеток в день.
- Солутан. Основа препарат – растительные и синтетические вещества, позволяющие увеличить просвет бронхов и оттянуть мокроту. Применение 20-30 капель после еды позволяет облегчить дыхание и прекратить приступ сухого кашля.
Видео по теме: Бронхиальная астма
Источник
Каждому человеку, который имеет диагноз «бронхиальная астма» интересно знать, излечима ли такая болезнь. К сожалению, на вопрос о том, можно ли навсегда вылечить бронхиальную астму, нельзя дать положительного ответа.

До сих пор нет такого лекарства, которое помогло бы полностью избавиться от этого недуга у взрослого или ребенка.
Как лечить бронхиальную астму?
Базисной терапией являются следующие лекарства:
- бета-2-адреномиметики продленного действия («Сальметерол», «Формотерол»);
- кромоны («Недокромил»);
- топические кортикостероиды («Беклометазон», «Будесонид», «Флутиказон»);
- метилксантины («Теофиллин»;)
- антагонисты лейкотриеновых рецепторов («Сингуляр», «Аколат»);
- ипратропия бромид («Атровент»).
В качестве вспомогательного лечения можно пользоваться народными средствами, если нет противопоказаний. Сегодня распространен ступенчатый подход в лечении взрослых и детей. Схема первой ступени применяется для терапии легкой формы заболевания, когда в обычное время симптомов нет, а их возникновение связано с воздействием раздражителя. В таких случаях необходимость в постоянном использовании медикаментов отсутствует, можно лечиться народными средствами. Назначаются лишь средства неотложной помощи («Сальбутамол») для купирования начинающегося приступа у ребенка.
На второй ступени слабые симптомы болезни возникают часто, поэтому на постоянной основе необходимо использовать ингаляционные кортикостероиды в малых дозах. При лечении астмы у детей старшего возраста помимо этих лекарств могут быть назначены бета-2-адреномиметики пролонгированного действия терапия народными средствами. Для купирования приступов следует использоваться бета-2-адреномиметик короткого действия. Третья ступень характерна для среднетяжелого течения астмы. На этой стадии необходимо ежедневное применение ингаляционных кортикостероидов, бета-2-адреномиметиков продолжительного действия и препараты «скорой помощи».
Последняя ступень — тяжело текущая бронхиальная астма. На этом этапе лечение народными средствами неэффективно. Назначают большие дозы кортикостероидов в различных комбинациях и бета-2-адреномиметиков длительного действия. Помимо этого проводится курсовое лечение системными кортикостероидами, а также используются лекарства для купирования бронхоспазма.
Для достижения продолжительной ремиссии используются препараты сразу нескольких групп, некоторые врачи разрешают пользоваться также народными средствами. Выбор лекарств и их дозировка отличаются у детей и взрослых. Однако необходимо понимать, что некоторые препараты назначаются пожизненно, в том числе и для детей. Их регулярный прием приводит к тому, что симптомы полностью исчезают. Думая, что он излечился навсегда, человек прекращает использование лекарств, что приводит к развитию бронхообструкции и новому приступу. Об эффективности терапии говорят следующие критерии:
- отсутствие или минимальное количество слабо выраженных симптомов;
- редкое возникновение обострений;
- отсутствие необходимости в применении препаратов «экстренной помощи» или их редкое использование;
- отсутствие значительных ограничений при физической активности;
- нормальные показатели пиковой скорости выдоха или значения, приближенные к таковым;
- отсутствие выраженных побочных эффектов от использования лекарственных средств.
Стоит отметить, что применение бета-2-адреномиметиков короткого действия, предотвращающих развитие приступа, должно осуществляться не чаще 3 – 4 раз в сутки. Большая потребность в таких препаратах часто говорит о неправильно подобранной базисной терапии или о несоблюдении профилактических мероприятий.
Бронхиальная астма у детей
Нередко бывали случаи, когда бронхиальную астму удавалось вылечить навсегда у ребенка. В действительности заболевание было другим, по характеру течения похожим на астму.
Например, у детей первых лет жизни на фоне инфекции дыхательных путей развивается обструкция бронхов. В таком случае речь идет о бронхите с обструктивным компонентом, и астмы у ребенка нет. Лечение это болезни во многом схоже с терапией бронхиальной астмы, поскольку при обоих состояниях имеет место бронхообструкция, однако первопричины ее развития разные. Бронхит с обструктивным, компонентом возникающий, у детей в большинстве случаев проходит навсегда.
Существуют и другие заболевания, которые необходимо отличать от бронхиальной астмы:
- псевдоастма или дисфункция голосовых связок;
- аспирация инородного тела (особенно часто возникает аспирация молока у грудных детей);
- сужение просвета бронхов, связанное с наличием доброкачественных новообразований;
- туберкулез;
- синдром цилиарной дискинезии;
- застойная сердечная недостаточность (сердечная астма).
Лечение таких болезней существенно отличается от терапии бронхиальной астмы, и от некоторых из них удается избавиться. Стоит также отметить, что некоторые формы астмы, встречающиеся довольно редко, поддаются терапии. Например, астма, вызванная гастроэзофагеальным рефлюксом, излечивается, если его устранить.
Почему астму нельзя вылечить?
Бронхиальная астма является хроническим заболеванием, которое развивается из-за воспалительных явлений в бронхах у детей и взрослых. Такой непрерывный воспалительный процесс вызван неадекватным ответом иммунной системы на различные раздражители и атакой собственных клеток, образующих стенки бронхов. Таким образом, нет лекарства, действующего на первопричину возникновения болезни, которой является наследственность.
Основной задачей является снижение частоты обострений и увеличение периодов ремиссии. Эффективность терапии возрастает, если астма была диагностирована у ребенка. Это связано с тем, что у детей обычно имеет место аллергический тип заболевания или экзогенная бронхиальная астма, которая лучше поддается лечению. Если симптомы возникают у пожилых людей, то речь идет об эндогенной астме, протекающей довольно тяжело.
Профилактика обострений астмы
При аллергическом типе заболевания хороший результат приносит профилактика. Она заключается в минимизации контакта с аллергеном. Для этого необходимо:
- ежедневно делать влажную уборку и проветривать жилище;
- регулярно стирать постельное белье и шторы;
- убрать ковры;
- мягкие игрушки ребенка стирать в горячей воде или периодически замораживать;
- использовать специальные непроницаемые чехлы для матрасов и подушек;
- избавиться от домашних животных.
Лечение народными средствами в таком случае нужно проводить с осторожностью, так как они могут вызвать аллергические реакции, особенно у детей. Своевременное выявление болезни у детей, позволяет начать лечение на ранних сроках и добиться лучших результатов. Отсутствие терапии приводит к необратимым структурным изменениям в бронхиальной стенке, из-за которых реактивность бронхов повышается. Это приводит к ухудшению течения болезни. Поэтому при обнаружении астмы у ребенка медикаментозное лечение нужно начинать незамедлительно.
На вопрос о том, можно ли вылечить бронхиальную астму, нельзя ответь утвердительно, однако болезнь удается с успехом контролировать.
Источник