Гормональные препараты при астме для детей

КАК РАСПОЗНАТЬ?
Что же такое бронхиальная астма? Само слово переводится с древнегреческого языка как «тяжелое дыхание, одышка». Современная медицина определяет астму как хроническое заболевание, вызванное воспалением дыхательных путей и, как следствие, спазмом бронхов, которые начинают выделять большое количество слизи. В результате воздух по бронхам проходит с большим трудом. Отсюда — проблемы с дыханием, вплоть до состояния удушья. Часто спазм и воспалительный процесс сопровождаются отеком бронхов, что усугубляет заболевание. К сожалению, частота заболеваемости растет. Астма проявляется затяжными и рецидивирующими бронхитами. А когда к ним присоединяется поллиноз (комплекс сезонных аллергических реакций на пыльцу растений), ситуация становится еще сложнее.
Врачи подразделяют бронхиальную астму на два типа: атопическая (аллергическая) и неатопическая (неаллергическая). Генетическая предрасположенность ребенка к аллергии и астме, по данным международной медицинской статистики, составляет 70%. Однако влияние внешних факторов приводит к тому, что все чаще у здоровых родителей рождаются дети, у которых возникают и аллергия, и астма.
У детей вовремя поставить правильный диагноз бронхиальной астмы бывает достаточно сложно. Дело в том, что часто болезнь имеет те же симптомы, что и обычная простуда, вирусные заболевания дыхательных путей. Однако при бронхиальной астме у детей не повышается температура, даже если кашель очень частый и сухой, он может быть и без выделения мокроты.
Как показывает опыт родителей детей, больных бронхиальной астмой, диагноз этого недуга врачи ставят далеко не сразу.
Во–первых, потому, что мамы и папы, списывая кашель своего ребенка на обычную и частую простуду, не всегда спешат обратиться к доктору. Во–вторых, к сожалению, многие врачи не проявляют должной осведомленности в области современной диагностики бронхиальной астмы. «В прошлом веке этот диагноз не ставили, пока не случится приступ с вызовом скорой помощи. Сейчас есть масса инструментов для своевременной диагностики. Но недостаточная грамотность многих врачей затягивает процесс постановки правильного диагноза, а значит и адекватного лечения. При этом практически во всем мире основополагающим документом, регламентирующим диагностику и лечение этого заболевания, является GINA (Global Initiative for Asthma) — Глобальная инициатива по борьбе с бронхиальной астмой», — утверждает руководитель университетской клиники детских болезней РНИМУ им. Н.И. Пирогова, главный педиатр ДГКБ №9 им. Г.Н. Сперанского Департамента здравоохранения г. Москвы, д.м.н., проф. Андрей Петрович Продеус.
Вот что рассказала мама ребенка, больного бронхиальной астмой: «Начиная с годовалого возраста Эрик по 3–4 раза в год страдал обструктивным бронхитом, и так в течение почти 2 лет. Врач выписывал антибиотики, не диагностировав астму. Мальчик прошел 8 или 10 курсов такого лечения, но толку не было. Потом, во время весеннего цветения растений, выяснилось, что у него еще и поллиноз. Ребенок задыхался. Стали обращаться к разным врачам, которые, «поставив» ребенку диагноз «астма», прописали гормональное лечение. Мы были в растерянности, т.к. ни у меня, ни у мужа, ни у других родственников астмы не было. Сначала от назначенных гормональных лекарств я пришла в ужас. Больше всего я опасалась задержки роста из–за такой терапии. А еще — чрезмерного набора веса. Однако ситуация была такова, что надо было что–то предпринимать… Гормональная терапия совершенно поменяла ситуацию. Сначала ребенок стал легче дышать, потом, примерно через 3 месяца, бронхиты прекратились. Через год Эрик уже мог бегать, как его здоровые сверстники. Через 2 года мальчик стал заниматься спортом. А в 5,5 лет его приняли в детский сад. И вот недавно мы купили ему собаку. При этом он сам делает себе ингаляцию».
ГОРМОНЫ? ГОРМОНЫ!
Одним из самых эффективных средств лечения бронхиальной астмы является ингаляционная гормональная терапия. Однако для многих родителей, чьим детям ставят диагноз, характерна боязнь применения гормональных препаратов. Такое беспочвенное опасение уже получило название «стероидофобия». На чем основываются такие страхи? На мифах, которые распространяются на просторах Интернета, на мнениях знакомых, родственников и даже (что особенно недопустимо!) врачей. Андрей Петрович Продеус заметил, что многие доктора, выписывая гормональные препараты ребенку, успокаивают родителей распространенной фразой: «Я назначаю гормональную терапию, но вы этого не бойтесь». Такое напутствие сразу вызывает испуг даже у тех людей, которые не испытывали тревоги до визита к врачу. Какие же мифы распространены по поводу гормональных препаратов?
Миф 1. Все гормональные препараты одинаковые. Нет! Существуют совершенно разные гормоны (щитовидной железы, гормоны половых органов, надпочечников и т.д.). И у каждого из них есть свои функции. Различаются и гормональные препараты.
Так, раньше для лечения бронхиальной астмы использовали гормоны в таблетках и инъекциях. При их применении препарат, прежде чем попасть в легкие, проникает в кровь и разносится по всему организму. Подобная терапия способствовала нарушению гормонального баланса и развитию выраженных побочных эффектов. Сейчас используются ингаляционные гормоны, которые напрямую достигают очаги воспаления в легких и бронхах. При этом гормоны практически не распространяются по организму. Особенно эффективны ингаляторы системы небулайзеринг, которые выпускают многие современные фармацевтические компании. Небулайзер разбивает лекарственное вещество на много невидимых глазом частиц, которые при вдыхании попадают в средние и нижние дыхательные пути. Это помогает правильно доставить препарат в мелкие и средние бронхи в нужной дозе.
«Я считаю, что достоинства ингаляционной гормональной терапии бронхиальной астмы очевидны, т.к. ингаляционные глюкокортикостероиды (ИГКС), попадая непосредственно в легкие пациента, обеспечивают эффективное лечение. Действие ИГКС непосредственно в легких увеличивает эффективность проводимой терапии бронхиальной астмы и сводит к минимуму развитие нежелательных побочных реакций по сравнению с системными стероидами. Очень важно помнить о соблюдении продолжительности курса ИГКС, который назначен врачом, что позволяет взять бронхиальную астму под контроль», — уверяет Продеус.
Миф 2. При лечении бронхиальной астмы гормональные препараты лучше заменить негормональными. Следуя этому мифу, многие вместо действенных гормональных препаратов начинают принимать бронхолитики, антибиотики, а то и просто пользоваться народными средствами. На самом деле во всем мире признано, что ингаляционные гормоны — самые эффективные средства для лечения бронхиальной астмы. Врачи назначают эти препараты, следуя существующим международным и российским рекомендациям, созданным на основе результатов исследований с участием десятков тысяч пациентов.
Миф 3. Прием гормональных препаратов можно отменить в любой момент. Бронхиальная астма — это хроническое воспаление, которое сложно вылечить, но его можно успешно контролировать. Родителям пациентов с бронхиальной астмой важно помнить, что нельзя отменять терапию или изменять дозировку препарата самостоятельно, ведь видимое улучшение состояния ребенка не означает, что болезнь под контролем.
«Для достижения желаемого лечебного эффекта необходим со стороны пациента полный комплаенс (англ. compliance — согласие, соответствие, приверженность). В медицине — это добровольное следование пациента предписанному режиму лечения. Это является одним из основополагающих условий и в то же время — краеугольной проблемой современной медицины. Типичная ситуация в лечебной практике такова: врач назначает пациенту препараты, а он через некоторое время приходит и говорит, что они не очень помогают. Начинаешь разбираться и выясняешь, что больной принимает не все лекарства или скорректировал дозировку на 50%. Бывает и так: как только симптомы прошли, многие просто прекращают лечение. При заболевании астмой этого делать нельзя! Нужно постоянно поддерживать организм прописанными доктором лекарствами. Ведь смысл лечения при этой болезни состоит не только в том, чтобы снять ее симптомы, но и в том, чтобы этих симптомов не было. И гормональная терапия создает для организма такую ситуацию, при которой астма не проявляется. А качество лечения можно оценивать именно по тому, насколько долго пациент находится в стабильно комфортном состоянии, без приступов кашля и удушья», — предупреждает главный педиатр.
Миф 4. Многие опасаются, что гормональные препараты делают кости более ломкими, провоцируют набор избыточного веса, вызывают задержку роста ребенка. Безопасность современных гормональных препаратов в дозе, адекватной ситуации, подтверждена многочисленными научными и клиническими исследованиями. И назначаемые при астме гормоны никак не влияют ни на прочность костей, ни на вес, ни на рост. Опасны не гормональные препараты, а подмена понятий, когда считают, что негормональные лекарства — значит безопасные лекарства. При этом никто не вспоминает о том, что нет ничего более натурального, чем гормоны, которые есть в организме у каждого человека.
Вообще при астме есть три понятия: частичный контроль, полный контроль и отсутствие контроля. И целью лечения астмы является не ликвидация симптомов болезни, а поддержание полного контроля над ней. Однако статистика показывает, что, к сожалению, только 15% детей получают ту терапию, которую прописывает доктор, диагностировав астму. При этом у взрослых этот показатель составляет 31%. Причин такого положения дел несколько. Во–первых, взрослый человек может сам понять свое состояние и каким–то образом его оценить. Ребенок в силу своего возраста этого сделать практически не в состоянии. Во–вторых, ребенок полностью зависит от своих родителей в плане получения лекарственной терапии. У нас в стране пока нет правовых инструментов воздействия на родителей. А ведь многие из них заявляют: «Мой ребенок, хочу — лечу, хочу — нет». Нужно работать с пациентами, чтобы те понимали: чем раньше начинается лечение, тем больший эффект и при меньшей дозировке можно достигнуть.
Наряду с лекарственной терапией важно соблюдать и поведенческие правила. Так, в период цветения вся уличная одежда должна оставаться в прихожей. Перед тем, как лечь спать, ребенку необходимо принять душ. Помещение не проветривать, чтобы пыльца не залетела, и поставить увлажнитель воздуха, что, впрочем, не отменяет влажную уборку.
Важная роль в лечебном процессе отдается и фармацевтам, зачастую вызывающим больше доверия со стороны больных, а в данном случае родителей маленьких пациентов. В этой связи А.П. Продеус обратился к фармацевтам, ведущим отпуск за первым столом, с призывом: «Не назначайте препараты самостоятельно, а настоятельно советуйте тем, кто с вами консультируется, обратиться к врачу. Не следует и предлагать замену того лекарственного средства, которое рекомендовано врачом, в случае его отсутствия другим препаратом».
По материалам мероприятия «Гормональная терапия астмы у детей: родителям не нужно бояться»
Источник
 Наш эксперт – врач-пульмонолог, руководитель Университетской клиники детских болезней РНИМУ им. Н. И. Пирогова, главный педиатр ДГКБ № 9 им. Г. Н. Сперанского г. Москвы, доктор медицинских наук, профессор Андрей Продеус.
Наш эксперт – врач-пульмонолог, руководитель Университетской клиники детских болезней РНИМУ им. Н. И. Пирогова, главный педиатр ДГКБ № 9 им. Г. Н. Сперанского г. Москвы, доктор медицинских наук, профессор Андрей Продеус.
Миф. Все гормональные препараты одинаковы.
Это не так, ведь и гормоны – разные. Есть гормоны щитовидной железы, надпочечников, половые гормоны и другие. А есть глюкокортикостероиды. О них и идёт речь в данном случае. Кроме того, многое зависит от дозы (ведь даже от полезной морковки, если её переесть, может возникнуть токсическое поражение печени). Точно так и доза гормонов очень важна. Подбирается она индивидуально и только врачом. Самолечение недопустимо.
Наконец, имеет значение и способ введения препарата. Например, лекарства в таблетках и инъекциях, прежде чем оказаться в лёгких, попадают в кровь и разносятся по всему организму. Длительное лечение ими может приводить к нарушению гормонального баланса и развитию побочных эффектов (ломкости костей, задержке роста, набору лишнего веса). Ингаляционные глюкокортикостероиды, которые сегодня применяют для контроля над бронхиальной астмой, напрямую достигают очага воспаления в бронхах и практически не попадают в кровоток и не распространяются по организму.
длительно сохраняющийся после ОРВИ кашель (ребёнок кашляет после болезни ещё 2–3 недели);
частые и затяжные бронхиты;
отёк и воспаление слизистой бронхов, гиперсекреция слизи (избыток отделяемого из бронхов).
Миф. Негормональные лекарства более эффективны.
Во всём мире признано, что ингаляционные гормоны – наиболее эффективны для лечения бронхиальной астмы. Врачи назначают их, следуя международным и российским рекомендациям, созданным на основе исследований с участием десятков тысяч пациентов. Ингаляционные глюкокортикостероиды попадают непосредственно в лёгкие, что увеличивает эффективность лечения и сводит к минимуму развитие побочных эффектов по сравнению с системными стероидами. Важен и способ доставки лекарств. Лучший вариант – использование небулайзера. Он эффективнее, чем дозированные аэрозольные и порошковые ингаляторы и спейсеры.
Миф. Приём гормональных препаратов можно отменить (или уменьшить дозировку), как только состояние ребёнка улучшится.
Нельзя отменять терапию или изменять дозировку препарата самостоятельно, ведь видимое улучшение состояния ребёнка не означает, что болезнь под контролем. Преждевременно прерванный курс делает лечение неэффективным.
Миф. Организм привыкает к гормонам и впоследствии с них уже не слезть.
Всё зависит от тяжести заболевания. При среднетяжёлых и лёгких формах астмы гормоны назначают определёнными курсами 1–2 раза в год, но при тяжёлом течении – терапия пожизненная. Зато благодаря лечению качество жизни больных практически такое же, как у здоровых.
Миф. При правильном лечении астмы симптомы уходят очень быстро.
На самом деле о качестве лечения говорит не то, как быстро исчезают симптомы, а то, как долго они не проявляются. Именно это позволяет достичь контроля над заболеванием. Чем дольше сохраняется ремиссия (период без вспышек заболевания), тем лучше результат и прогноз лечения. А неконтролируемая астма может привести к ухудшению прогноза заболевания и качества жизни.

Миф. Гормональные препараты очень дороги.
При установленном диагнозе «бронхиальная астма» лечение бесплатное. Другое дело – врачи в поликлиниках не спешат ставить такой диагноз, считая основанием для него лишь наличие приступов, в результате которых ребёнок по «скорой» поступает в больницу. Участковые зачастую даже не дают направления в специализированные медицинские центры, где ребёнка могут качественно обследовать. Но задача родителя – требовать такого направления. Лучше делать это письменно и ответа требовать тоже в письменной форме, с обоснованием отказа.
Миф. Начать лечение лучше с негормональных препаратов. Гормоны – это уж последний вариант.
Чем раньше начать гормональное лечение, тем лучше (конечно, если его назначил врач). Хорошо бы успеть это сделать не позднее чем через 2 года после появления первых симптомов. Последствия позднего начала терапии (через 5 лет от появления симптомов) остаются заметными даже через несколько лет, что показывают исследования. К тому же запоздалое начало гормонального лечения приводит к увеличению дозировок гормонов и назначению большего числа системных препаратов.
Кстати
Тяжесть течения бронхиальной астмы | Длительность приёма гормональных препаратов |
|---|---|
Лёгкая | 2–3 месяца |
Средняя | 4–6 месяцев |
Тяжёлая | Не менее 6–8 месяцев |
Смотрите также:
- Побочные действия таблеток: какие органы страдают от лекарств? →
- Химиотерапия: что это за процедура и как она проводится →
- Меню для щитовидки: как защитить эту важную железу →
Источник
Бронхиальная астма в настоящее время встречается довольно часто. При заболевании страдает качество жизни больного. Опасность такого заболевания также заключается в том, что отсутствие адекватной терапии может приводить к летальным исходам у детей и взрослых.
При современном уровне развития медицины данное заболевание до конца не излечимо, но можно замедлить и приостановить болезнь путем подбора высокоэффективного лечения.
Какие препараты нужно применять в каждом конкретном случае – зависит от многих факторов, однако есть определенные правила. Терапия бронхиальной астмы должна быть:
- Комплексной,
- Своевременной,
- Объединять в себе все существующие способы борьбы с заболеванием.
- Назначение лекарственных препаратов
- Основные препараты для базисной терапии
- Оценка эффективности проводимой терапии
К немедикаментозному лечению относится следующий спектр мероприятий:
- ведение правильного образа жизни: отказ от курения, снижение массы тела,
- устранение внешних факторов, провоцирующих обострение заболевания – смена места работы, климатической зоны, увлажнение воздуха в спальном помещении, устранение аллергенов,
- обучение больных в специальных школах, где им объясняют, как правильно пользоваться ингаляторами, оценивать свое состояние, купировать легкий приступ,
- постоянное наблюдение за своим самочувствием в динамике,
- ЛФК и дыхательная гимнастика.
 Медикаментозная терапия направлена на:
Медикаментозная терапия направлена на:
- уменьшение количества обострений заболевания,
- препятствие развитию осложнений (астматический статус),
- улучшение показателей функции внешнего дыхания,
- достижение устойчивой ремиссии.
Лечение бронхиальной астмы проводится при помощи 2 групп препаратов:
- Базисные – основные препараты, действие которых направлено на уменьшение воспаления в бронхах и расширение их просвета.
- Средства экстренной помощи, облегчающие состояние во время приступа.
Базисная терапия
Лекарство при бронхиальной астме средства может назначаться в ингаляционной, таблетированной, инъекционной форме. Принимать их надо ежедневно, независимо от самочувствия больного. Комбинации препаратов различны в каждом отдельном случае и назначаются с учетом степени тяжести основного заболевания.
Назначение лекарственных препаратов
Препараты при бронхиальной астме назначают в соответствии с современной классификацией.
В основе разделения, согласно национальным клиническим рекомендациям, лежит частота дневных и ночных симптомов в течение недели и в дня, частота применения бронхорасширяющих препаратов короткого действия.
На основании суммирования этих данных выделяют 4 ступени тяжести течения астмы:
- I ступень – самая легкая. При ней не требуется назначение базисной терапии. Препараты короткого действия применяются для купирования приступов, которые возникают редко.
-
 При II ступени в качестве основной терапии используют ингаляционные гормоны. При их неэффективности показаны кромоны или теофиллины.
При II ступени в качестве основной терапии используют ингаляционные гормоны. При их неэффективности показаны кромоны или теофиллины. - Когда в диагноз выставляется III ступень, используют комбинации лекарственных средств из гормонов и бронхорасширяющих препаратов длительного действия.
- IV – самая тяжелая форма бронхиальной астмы. Требует назначения ингаляционных и таблетированных форм гормонов. Наиболее часто сочетают следующие группы препаратов: глюкокортикостероиды + бронхорасширяющие средства длительного действия + теофиллин.
Основные препараты для базисной терапии
Перечень основных групп лекарственных препаратов базисной терапии бронхиальной астмы:
-
 Гормоны (глюкокортикостероиды).
Гормоны (глюкокортикостероиды). - Кромоны.
- β2-адреномиметики длительного действия.
- Теофиллины,
- Антилейкотриены.
- Комбинированные препараты.
Глюкокортикостероиды (ГКС)– гормональные препараты для лечения бронхиальной астмы. Это «золотой стандарт» для лечения больных бронхиальной астмой, начиная со II ступени. Механизм их действия направлен на купирование основного процесса воспаления в бронхах, приводящего к развитию данного заболевания.
В результате ингаляции с применением гормональных препаратов значительно снижается риск возникновения побочных эффектов и осложнений при длительном использовании, чем в случае приема таблетированных форм. Обусловлено это местным способом введения. Главный плюс ингаляционных глюкокортикостероидов состоит в том, что они накапливаются в дыхательных путях, за счет чего оказывают постоянное действие. Среди побочных эффектов – наиболее часто развивается кандидоз полости в результате длительного их применения.
 К наиболее часто назначающимся относят:
К наиболее часто назначающимся относят:
- Пульмикорт (возможно назначение с 6-месячного возраста),
- Беклазон ЭКО,
- Фликсотид (показан детям с 1 года),
- Будесонид.
Новые препараты этого вида – Цикортид Циклокапс, Будиэйр.
Пульмикорт выпускается в виде суспензии для ингаляции. Для его применения необходимо иметь специальный прибор – небулайзер, который расщепляет и распыляет лекарство. Больной вдыхает пар с действующим препаратом через специальную маску.
Беклазон ЭКО представляет собой готовый ингалятор. Разрешается к использованию с 4 лет. При применении Фликсотида используют спейсер – промежуточная камера между баллончиком и отверстием, через которое аэрозоль попадает в рот, а затем в бронхи.
Будесонид выпускается в виде порошка для ингаляций. Вдыхание его происходит при помощи специального ингалятора – изихейлера. Большим плюсом при этом является легкость его применения. Пациент просто делает вдох, и вещество доставляется в дыхательные пути.
 Из таблетированных форм глюкокортикостероидов назначают:
Из таблетированных форм глюкокортикостероидов назначают:
- Преднизолон,
- Метипред,
- Полькортолон.
Дозировку и курс приема подбирает врач с последующей постепенной отменой препарата. Назначают их при тяжелом течении бронхиальной астмы как дополнение к ингаляционным глюкокортикостероидам.
Препараты группы крамонов назначают в случае обнаружения индивидуальной непереносимости гормонов. Их противовоспалительный эффект значительно меньше, поэтому и используют их как препараты второй линии. К ним относят Интал, Тайлед Минт. Выпускаются в виде готовых ингаляторов. Тайлед Минт допускается к назначению с 2 лет.
Β2 – адреномиметики длительного действия обладают бронхорасширяющим эффектом, улучшая дыхание больных. К ним относят:
- Серевент,
- Форадил,
- Оксис Турбухалер.
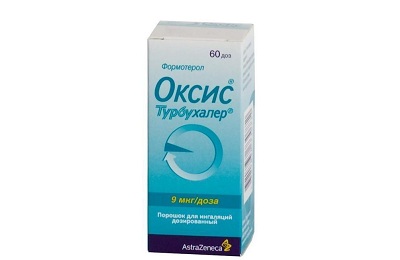 Первые 2 препарата выпускаются в форме готовых дозированных аэрозолей. Оксис Турбухалер представляет собой порошковый ингалятор. Действующее вещество вдыхается при помощи специального прибора – турбухалера. Достоинством его является то, что при этом исключаются ошибки использования. Пациент просто вдыхает воздух с порошком.
Первые 2 препарата выпускаются в форме готовых дозированных аэрозолей. Оксис Турбухалер представляет собой порошковый ингалятор. Действующее вещество вдыхается при помощи специального прибора – турбухалера. Достоинством его является то, что при этом исключаются ошибки использования. Пациент просто вдыхает воздух с порошком.
Теофиллины длительного действия оказывают бронхолитическое действие путем уменьшения спазма бронхов, улучшая поступление кислорода к легким. Выпускаются в форме таблеток. Наиболее часто применяют Теопек, Теотард. Действуют в течение 12 ч. Хорошо предупреждают возникновение ночных и ранних утренних приступов.
Антилейкотриеновые вещества применяются при бронхиальной астме аллергического происхождения. Оказывают противовоспалительный эффект.
Назначаются также при аспириновой астме, возникновении приступов при физическом усилии у детей. Выпускаются в таблетированной форме. К этой группе препаратов относится Аколат.
В последнее время широко применяют препараты, имеющие в своем составе несколько действующих веществ. В терапии бронхиальной астмы такие лекарства назначают часто. При этом один препарат оказывает бронхорасширяющий и противовоспалительный эффекты, что является значительным плюсом.
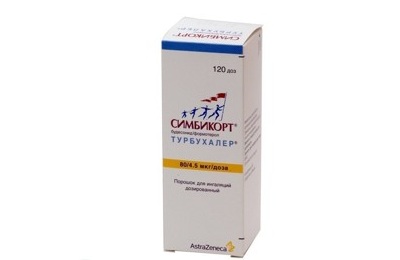 Наиболее часто комбинируют гормоны и β2-адреномиметики. Названия наиболее часто принимаемых препаратов:
Наиболее часто комбинируют гормоны и β2-адреномиметики. Названия наиболее часто принимаемых препаратов:
- Серетид мультидиск,
- Симбикорт Турбухалер,
Они представляют собой порошковые ингаляторы. Отличие их – в разной комбинации действующих веществ и показаниях к применению. Симбикорт Турбухалер также может использоваться как средство первой помощи при развитии приступа.
Оценка эффективности проводимой терапии
Базисная терапия бронхиальной астмы не приводит к полному излечению.
Задачами ее является:
-
 профилактика частых приступов,
профилактика частых приступов, - улучшение показателей при оценке функции внешнего дыхания,
- снижение частоты применения препаратов короткого действия.
Базовый курс проводится периодически в течение всей жизни с корректировкой препаратов и их доз под строгим контролем врача. Лекарственные средства при этом, как правило, не используют для купирования приступов удушья при бронхиальной астме.
Динамическое наблюдение за пациентом осуществляют каждые 3 месяца. При этом оценивают:
- клиническую картину (жалобы),
- количество обращений,
- частоту обращений за экстренной медицинской помощью,
- повседневную активность,
- необходимость использования препаратов короткого действия,
- улучшение показателей функции внешнего дыхания,
- побочные реакции при применении лекарств от астмы.
При неэффективности лечения проводят корректировку доз, усиление назначенной терапии.
Однако врач должен убедиться в соблюдении больным всех указаний и правильном использовании лекарственных средств. Часто за плохим ответом на адекватную терапию кроется незнание пациента того, как нужно проводить ингаляции аэрозолями.
Препараты экстренной помощи при приступе
Какие лекарства нужно принимать для лечения астмы в экстренном случае, должны знать и пациенты, и их близкие, чтобы как можно быстрее помочь во время приступа. Для купирования такого состояния назначаются лекарственные препараты короткого действия. Их эффект наступает сразу после вдыхания. При этом они оказывают выраженный бронхорасширяющий эффект, облегчая самочувствие больного.
 Список основных препаратов для оказания экстренной помощи:
Список основных препаратов для оказания экстренной помощи:
- Сальбутамол,
- Беротек,
- Атровент,
- Беродуал.
Бронхорасширяющие препараты при астме используют как средство первой помощи, так и в составе базисной терапии.
Сальбутамол выпускается только в виде готового аэрозольного ингалятора. Это лекарство можно принимать несколько раз подряд с интервалом 10-15 мин при неполном купировании приступа.
Беротек, Атровент, Беродуал могут иметь форму раствора для ингаляций. При этом используют небулайзеры. Плюсом данного способа лечения является длительность ингаляции. Она проходит на протяжении 15-20 минут, при этом больной сидит и дышит через маску, а действующие вещества наиболее эффективно оказывают свое лечебное действие. Беродуал является комбинированным препаратом, что увеличивает частоту его назначения.
 Для купирования приступа астмы могут быть использованы также порошковые ингаляторы длительного действия:
Для купирования приступа астмы могут быть использованы также порошковые ингаляторы длительного действия:
- Оксис Турбухалер,
- Симбикорт Турбухалер.
Применение тех или иных препаратов для купирования приступа бронхиальной астмы не должно быть случайным, решение об их эффективности и безопасности может принять только лечащий врач.
При среднетяжелом и тяжелом приступе астмы необходимо как можно скорее вызвать скорую медицинскую помощь, ведь при неэффективности проводимых ингаляций может развиться астматический статус, опасное для жизни больного состояние.
Дозировку, кратность приема, особенности применения того или иного лекарства при астме необходимо согласовывать с лечащим врачом! Самолечение при этом может привести к печальным последствиям. Бронхиальную астму вылечить невозможно, но прерогативой современной медицины является назначение адекватной базисной терапии для контроля заболевания. При этом состояние больного не ухудшается и сохраняется его качество жизни.
Загрузка…
Источник