График при бронхиальной астме


Бронхиальная астма – распространенное заболевание органов дыхательной системы хронического течения, требующее постоянного врачебного контроля. Только так можно отследить динамику болезни, предупредить осложнения и вовремя оказать помощь больным в случае приступа.
Но в повседневной жизни занятому на работе и в семье человеку не всегда удается регулярно посещать врача. С помощью пикфлоуметрии при бронхиальной астме пациент может самостоятельно мониторить свое состояние и при необходимости сразу же откорректировать дозу принимаемых лекарственных препаратов, предупредив обострение.
Что такое пикфлоуметрия
Пикфлоуметрия – популярный и доступный диагностический метод, позволяющий быстро определить при бронхиальной астме ПСВ — пиковую скорость выдоха. По этому показателю оценивают, насколько хорошо функционируют органы дыхания, есть ли спазм дыхательных путей.
Кроме того, эту методику используют для контроля эффективности назначенного лечения. Чтобы провести процедуру и сделать необходимые замеры, потребуется специальный прибор – пикфлоуметр. Для наглядности пикфлоуметрию можно сравнить с измерением артериального давления при гипертонии или же замером содержания глюкозы в крови при сахарном диабете.
Устройство и виды пикфлоуметров

Разобраться в устройстве и принципе действия прибора для измерения скорости дыхания совсем несложно, никаких особых навыков для этого не требуется.
Чаще всего пикфлоуметр представляет собой пластиковую трубку со шкалой, в которую пациент должен резко выдыхать. На шкале разными цветами выделено три зоны:
- зеленая;
- желтая;
- красная.
Однако существуют и электронные модели, где показатели выводятся на экран в цифровом виде. Отличаются они также производителем, стоимостью и дизайном исполнения. Но при этом колебания значений у разных приборов могут достигать 15%. По этой причине рекомендуется приобрести индивидуальный пикфлоуметр и применять только его.
Основной критерий, по которому различаются пикфлоуметры, – это возрастная категория. Для детей, так как они ниже ростом и имеют меньший вес, выпускаются приборы другого вида, чем для взрослых. Есть также универсальные устройства со сменными мундштуками, которые подходят и взрослым, и детям.
Не составит никакого труда сориентироваться в показаниях шкалы и самостоятельно определить, насколько стабильно состояние астматика. Особенно важно это, если бронхиальной астмой страдает ребенок, и регулярные замеры ПСВ нужно проводить ему.
Роль пикфлоуметрии в диагностике и лечении бронхиальной астмы
Для бронхиальной астмы характерны спазмы бронхов и бронхиол, что затрудняет доступ воздуха в легкие и нарушает нормальную оксигенацию организма пациента. В результате развивается дыхательная недостаточность, что приводит к резкому ухудшению самочувствия больного.
Пиковая скорость выдоха, или ПСВ, – это показатель, который изменяется в зависимости ширины просвета в бронхах. Чем он больше, тем легче воздуху проходить по дыхательным путям и достигать легких, а значит, тем стабильнее состояние пациента. Потому процедура пикфлоуметрии при БА имеет огромное значение.
Основные цели пикфлоуметрии:
- Диагностика стадии заболевания и контроль эффективности проводимого лечения.
- Оценка гиперреактивности бронхов, нарастания воспалительного процесса, что позволяет установить степень нарушения их работы.
- Определение предрасположенности пациента к развитию бронхиальной астмы.
- Выявление причин заболевания. Пикфлоуметрию сначала проводят в условиях стационара или дома у больного, а затем на рабочем месте. Если на рабочем месте выявлено снижение ПСВ и сужение бронхов, значит, человек страдает профессиональной астмой (развитие болезни часто провоцирует вдыхание запыленного или загрязненного вредными веществами воздуха на протяжении длительного времени).
- Выяснение факторов, ставших толчком к развитию болезни и способных вызвать приступ бронхоспазма. С помощью пикфлоуметрии можно установить реакцию бронхов пациента на различные раздражители – пыльцу растений, бытовую пыль, химикаты и пр.
- Составление оптимальной схемы терапии. Посредством замера ПСВ выясняется, на какие медикаменты пациент реагирует лучше всего.
- Выявление особенностей динамики заболевания в разное время суток, в разных климатических условиях.
Благодаря пикфлоуметрии можно не только диагностировать бронхиальную астму и оценить ее степень тяжести, но и предотвратить развитие бронхоспазма, а также узнать, какими именно препаратами предпочтительней его лечить.
Показания для исследования

Основными показаниями к проведению пикфлоуметрии при подозрении на бронхиальную астму или уже поставленном диагнозе являются:
- Дифдиагностика патологий дыхательных путей, сопровождающихся спазмом бронхов.
- Мониторинг состояния при обострении бронхиальной астмы.
Правила проведения пикфлоуметрии

Существуют определенные правила проведения пикфлоуметрии при бронхиальной астме. Рекомендуется ознакомиться с ними и строго соблюдать, чтобы получить достоверный результат.
Врачи обычно дают пациентам памятку на консультации, чтобы они могли правильно проводить определение пиковой скорости выдоха в домашних условиях самостоятельно, без помощи медицинского работника.
Основные нюансы корректного проведения процедуры следующие:
- Для домашнего использования необходимо приобрести индивидуальный пикфлоуметр. Передавать его другим пациентам или брать у других категорически не рекомендуется.
- В сутки проводят не менее двух процедур, желательно утром, после пробуждения, и вечером, перед сном.
- Можно делать пикфлоуметрию и чаще, это совершенно безвредная и безболезненная процедура.
- Процедура заключается в резком трехкратном выдохе в трубку прибора. При этом выдыхать нужно на самом деле резко, между выдохами следует делать паузы продолжительностью в две-три минуты.
Если показания прибора резко изменяются и указывают на выраженные нарушения функционирования органов дыхательной системы, следует как можно быстрее обратиться к врачу за дополнительной консультацией. Скорее всего, требуется откорректировать схему приема медикаментозных препаратов.
Запомнить! Замер скорости выдоха не является принудительной процедурой, и только от пациента зависит, будет он выполнять ее регулярно или нет. Но следует понимать, что при таком непредсказуемом заболевании, как бронхиальная астма, пикфлоуметрия и ее результаты – единственная возможность самостоятельно выявить ухудшение состояния и вовремя внести корректировки в проводимую терапию.
Основные этапы проведения процедуры:
- Вынуть прибор из упаковки, продезинфицировать трубку или просто протереть, если прибор индивидуальный.
- Удобно сесть или встать, держать устройство параллельно полу и следить, чтобы ползунок оставался вначале шкалы совершенно неподвижным.
- Обхватить трубку губами и сделать резкий выдох. Язык не должен перекрывать вход в трубку. За одну процедуру делается три выдоха с небольшими интервалами.
- Очистить прибор с помощью воды и моющего средства для посуды, просушить.
- Внести полученные результаты в специальный дневник, он должен быть у каждого пациента.
- Сравнить новые результаты с предыдущими и при необходимости обратиться к доктору.
Проводят процедуру, как и было сказано выше, дважды в день. Никакой подготовки к ее выполнению не требуется. Достаточно просто несколько минут спокойно посидеть, расслабиться и успокоиться.
Исследование в детском возрасте

При бронхиальной астме у детей проводить измерения ПСВ должны родители или другие взрослые, ухаживающие за больным ребенком. Ребенок на момент проведения процедуры не должен быть голодным или сонным.
Дуть в трубку малышу предлагается так, как если бы он задувал свечи на торте. Перед замером пиковой скорости выдоха рекомендуется снять с ребенка тесную одежду и уговорить его спокойно посидеть полчаса.
Нормы ПСВ, зонирование и показатели

Показатели пикфлоуметрии при бронхиальной астме у каждого пациента различны, так как у всех людей разная дыхательная активность. Норма у пациентов сильно отличается в зависимости от возраста, роста, пола и других индивидуальных особенностей.
Есть общепринятые стандарты, но это лишь ориентировочные показатели.
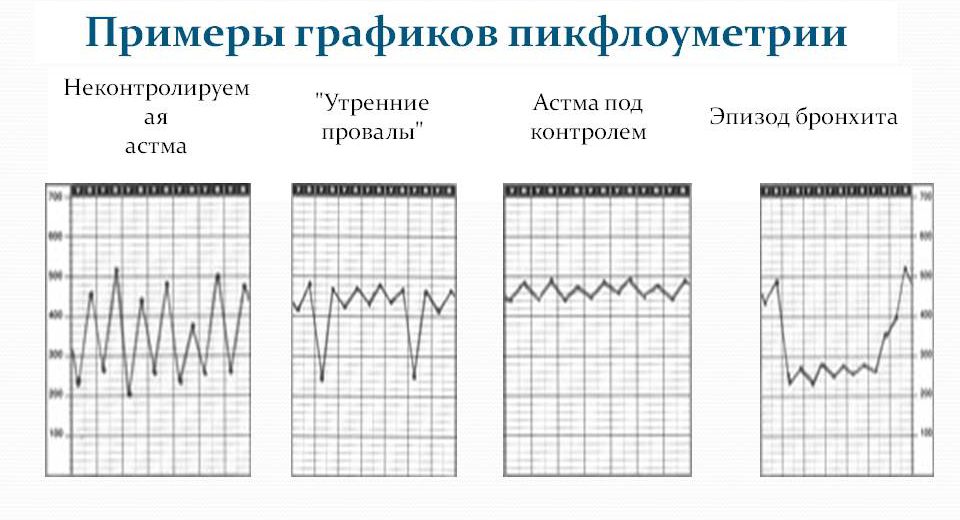
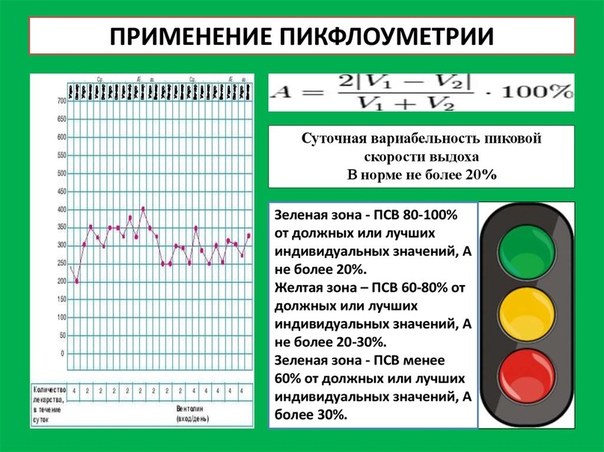
Чтобы определить, какова же норма ПСВ у конкретного пациента, его нужно обследовать на протяжении 21 дня в период ремиссии, когда его состояние стабильно и значительных нарушений дыхательных функций не отмечается. Затем составляется трехцветный график, который будет отображать минимальные и максимальные показатели. Именно по этому графику в дальнейшем пациент будет ориентироваться, все ли в порядке или нужно обратиться к врачу:
- Зеленая зона – оптимальные показатели для пациента, это означает, что он чувствует себя хорошо.
- Желтая зона – означает незначительное ухудшение состояние больного, при котором необходимо откорректировать дозировку принимаемых препаратов.
- Ползунок в красной зоне – состояние критическое, больному нужна срочная госпитализация.
Установленные общие нормальные показатели, по которым проводится расшифровка результатов измерений по пикфлоуметру, следующие:
- ПСВ выше 90% от нормы, высчитанной для пациента индивидуально, – состояние стабильное, не требующее корректировки лечения и консультации врача.
- ПСВ колеблется от 80% до 89% — изменять схему лечения пока нет необходимости, но пациент должен тщательно следить за своим состоянием.
- Показатель ПСВ колеблется от 50% до 79% от нормы – необходимо срочно откорректировать проводимую терапию.
- ПСВ ниже 50% от установленной нормы – больного нужно срочно госпитализировать, его состояние критическое.
Как рассчитывать суточный разброс значений ПСВ
Чтобы установить для зеленой зоны максимальное значение ПСВ при бронхиальной астме за время трехнедельного обследования пациента, наибольший показатель умножают на 0,8.
Чтобы получить цифровой эквивалент значения пиковой скорости для желтой зоны, означающей умеренное ухудшение состояния, наибольший результат умножают на 0,5. Все, что будет находиться ниже результатов желтой зоны, относится к красной, то есть к критической.
Для удобства можно скачать в интернете таблицы средних норм для мужчин, женщин и детей, распечатать их и сделать памятку. У женщин и детей цифры будут ниже, чем у мужчин, что вполне естественно, так как дыхательная активность у них от природы тоже ниже.
Дневник пикфлоуметрии
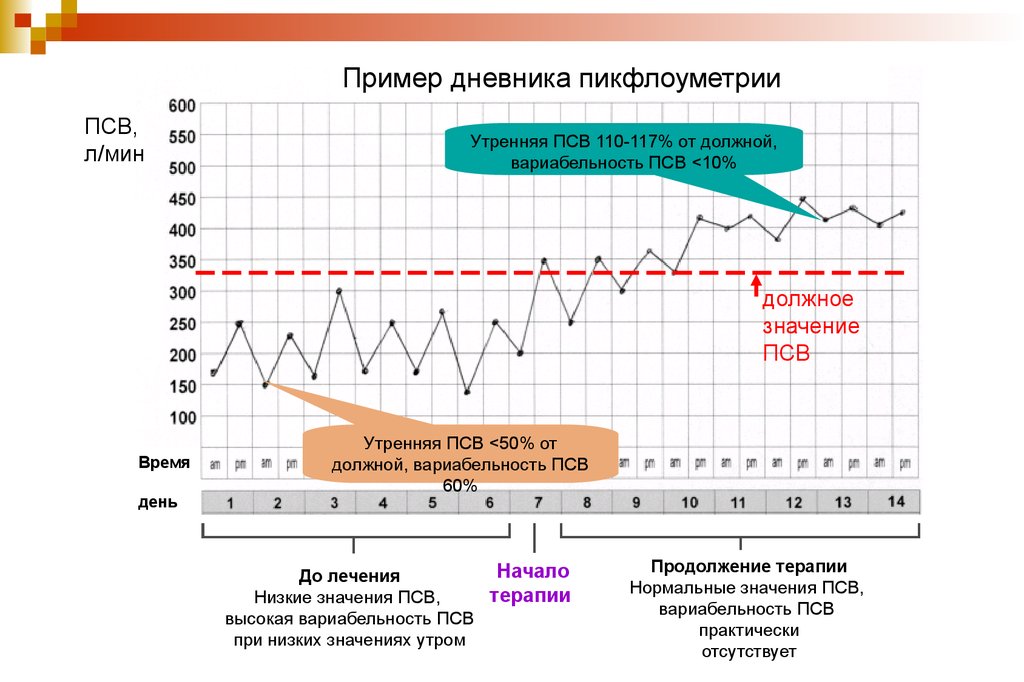
Обычно при покупке пикфлоуметра пациент сразу получает дневник, куда он будет вносить все данные ПСВ после утренних и вечерних замеров. В дневнике предусмотрен график пикфлоуметрии, рассчитанный на 4 недели.
В норме цифровые показатели должны быть примерно одинаковыми, а если соединить точки, которыми в графике отмечаются показатели ПСВ, то должна получиться почти ровная линия. У больного астмой график имеет вид кривой с зубцами разного размера.
В заключение
Пикфлоуметрия – современный и доступный для каждого пациента способ самостоятельно контролировать свое состояние в домашних условиях.
С помощью этой процедуры можно минимизировать риск обострений, а также отследить динамику болезни и оценить эффективность проводимой терапии. Главное – правильно пользоваться прибором, делать все расчеты корректно и не забывать вносить их в дневник.
Источник
Что такое бронхиальная астма
Бронхиальная астма — это заболевание легких, которое проявляется приступами удушья. В его основе лежит сужение бронхов в ответ на разнообразные раздражители: аллергены, химические вещества, холод, физическую нагрузку. Астма может поражать как взрослых, так и детей и часто связана с аллергией.
Полное излечение от астмы — редкость, но ее можно хорошо контролировать с помощью ингаляционных лекарств и жить полноценной жизнью.
Заболевание также известно как
- Астма;
- аллергическая астма;
- неаллергическая астма;
- астматический статус;
- asthma;
- bronchial asthma.
Причины
В основе астмы лежит повышенная чувствительность бронхов к раздражителям и аллергенам. Более склонны к астме те люди, у которых воздействие раздражающих веществ сочетается с наследственностью. Пусковые факторы, которые могут вызывать приступ астмы:
- аллергены — клещи домашней пыли, шерсть домашних животных, тараканы, пыльца растений, дрожжевые и плесневые грибки, ряд пищевых продуктов;
- химические вещества — сажа, копоть, дым, выхлопные газы и др.;
- некоторые лекарства — аспирин (аспириновая астма), НПВС;
- холод;
- физическая нагрузка.
В ответ на попадание пускового фактора бронхи резко сужаются, стенка их отекает, и человек не может нормально дышать.
Кто в группе риска
- Люди, у которых есть родственники с любыми болезнями аллергической природы;
- среди детей — мальчики, в молодом и взрослом возрасте — девушки и женщины;
- рабочие вредных производств — риск астмы увеличивает вдыхание дыма, пыли, сажи, озона и других химических веществ;
- жители городов — влажность, копоть и выхлопные газы;
- курильщики, в том числе и пассивные;
- любители нерационального питания, сладостей, жирной и мучной пищи; они склонны к более тяжелому течению бронхиальной астмы, чем придерживающиеся рациональной диеты.
Как часто встречается
Всего в мире бронхиальной астмой страдает более 300 миллионов человек. В Европе таких пациентов насчитывается около 30 миллионов. В России астматиков 6,9 % среди взрослого населения и порядка 10 % среди детей. У 3-10 % больных астма протекает в тяжелой форме.
Симптомы
Обычно астма проявляется приступами сильного удушья, которые начинаются, когда в бронхи попадает раздражающее вещество: аллергены, пыль, дым, а также после физической нагрузки и любого другого пускового фактора.
Во время приступа человек ощущает резкую нехватку воздуха, ему трудно сделать выдох, губы синеют, он старается сесть, оперевшись руками на что-нибудь. Свистящие хрипы слышно на расстоянии. Удушье может длиться от 10 минут до получаса и более, но постепенно проходит, после чего появляется кашель с мокротой, свидетельствующий о завершении приступа.
В промежутках между приступами никаких симптомов не наблюдается.
У детей астма может протекать в кашлевой форме, без приступов, ограничиваясь навязчивым сухим кашлем.
Диагностика заболевания
Опрос и осмотр
На приеме доктор в первую очередь постарается выяснить, какие пусковые факторы вызывают удушье, как проявляется приступ, как он проходит, а также попросит вспомнить, нет ли в семье родственников с аллергическими заболеваниями.
Далее врач прослушает легкие, постарается выявить характерные для астмы хрипы. Часто вне приступа они не слышны, но иногда появляются при глубоком и сильном дыхании.
Лабораторное обследование
Лабораторные исследования при астме помогают установить диагноз, определить пусковые факторы удушья и отслеживать течение болезни. Обычно врачи назначают следующие анализы:
- общий анализ крови — примерно у половины больных астмой выявляется небольшая эозинофилия (повышение связанных с аллергией лейкоцитов — эозинофилов);
- общий иммуноглобулин Е в крови — высокий уровень характерен для астмы;
- анализ мокроты — при астме можно выявить специфические признаки: эозинофилы, кристаллы Шарко — Лейдена и спирали Куршмана.
Иногда, чтобы оценить тяжесть болезни и эффективность лечения, назначают специфические анализы: уровень эозинофильного катионного белка и растворимого CD23.
Для точного определения пусковых факторов астмы используют индивидуальные аллергологические пробы. Их проводит врач-аллерголог или медсестра аллергологического кабинета:
- кожные пробы с аллергенами (только при достижении контроля за бронхиальной астмой);
- определение уровня аллерген-специфических иммуноглобулинов Е в сыворотке;
- провокационные тесты с аллергенами — назальный (закапывание в нос), конъюнктивальный (в глаза), ингаляционный (вдыхание).
Функциональная, лучевая и инструментальная диагностика
- Спирометрия – метод диагностики астмы с помощью дыхания через специальный прибор (спирометр). Поскольку между приступами астма себя не проявляет, этот метод больше подходит для отслеживания изменений в ходе болезни, нежели для первичной диагностики.
- Провокационные пробы — проводятся для уточнения диагноза, когда есть симптомы астмы, но при этом показатели спирометрии в пределах нормы.
- Пикфлоуметрия – определение максимальной скорости выдоха через небольшой прибор (пикфлоуметр). Метод простой в исполнении, и пациенты могут использовать его дома. Доктор расскажет, как пользоваться пикфлоуметром и вести дневник. В результате получится график, который позволит врачу оценить эффективность лечения и контроль за астмой.
- Рентген органов грудной клетки — применяется, когда врач хочет исключить другие болезни легких, которые можно спутать с астмой.
- Бронхофонография — используется для выявления проблем с дыханием у детей 2-7 лет.
- Электрокардиография (ЭКГ) — может понадобиться пожилым пациентам, чтобы отличить бронхиальную астму от сердечной недостаточности.
Лечение
Цели лечения
Полноценный контроль за астмой позволяет людям с этой болезнью жить наравне со здоровыми, и в этом заключается основная цель лечения. Контролировать астму — значит свести количество обострений до минимума.
Кроме того, каждый пациент может поставить себе индивидуальные цели, например:
- обходиться наименьшим количеством препаратов;
- убрать побочные эффекты лекарств;
- заниматься спортом без приступов и т. д.
В контроле за астмой играет важную роль использование современных средств, таких как ингаляторы.
Образ жизни и вспомогательные средства
Люди с астмой должны избегать контакта с пусковыми факторами, вызывающими приступ: аллергенами, пылью, химикатами. Это позволяет избегать обострений болезни и обходиться минимальными дозами препаратов.
Лекарства
Используется ступенчатая схема терапии:
- основа ступенчатой схемы — текущий уровень контроля за болезнью и объем получаемой терапии;
- если контроль с помощью проводимого лечения не достигнут, то оно должен быть повышен “на ступень вверх” (step up);
- при хорошем контроле за заболеванием в течение как минимум трех месяцев возможно снижение объема терапии “на ступень вниз” (step down).
Ступень 1
Первая ступень предназначена для пациентов с приступами астмы менее двух раз в месяц и без факторов риска обострения.
Для поддерживающего лечения назначают комбинации β2‑агониста короткого действия и ипратропия бромида. При потребности купирования приступа назначается β2‑агонист короткого действия. Как вариант могут применяться низкие дозы ИГКС.
Ступень 2
Ежедневно рекомендуется использовать низкие дозы ИГКС с применением короткодействующего β2‑агониста по необходимости либо в фиксированной комбинации.
Проведенные исследования показывают, что на фоне регулярного лечения низкими дозами ИГКС значительно снижается риск тяжелых обострений и госпитализации, а также смертность.
Также в качестве базисной терапии используют антагонисты лейкотриеновых рецепторов (АЛТР), однако они менее эффективны, чем ИГКС, особенно для профилактики обострений.
Ступень 3
На данном этапе в качестве поддерживающей терапии используют сочетание низких доз ИГКС с длительно действующим β2‑агонистом либо антилейкотриеновым препаратом или средние дозы ИГКС в режиме одного препарата.
Для купирования приступов удушья и симптомов также рекомендуют применение короткодействующего β2‑агониста или фиксированную комбинацию ИГКС + β2‑агонист.
Ступень 4
На четвертой ступени применяют средние дозы ИГКС в комбинации с длительно действующим β2‑агонистом либо высокие дозы ингаляционных ИГКС с использованием коротких β2‑агонистов по требованию.
Если проводимая терапия не дает достаточного контроля за бронхиальной астмой, то к текущему лечению добавляют м-холиноблокатор продолжительного действия или антагонист лейкотриеновых рецепторов.
Ступень 5
Если пациент полностью выполняет назначения в соответствии с четвертой ступенью и соблюдает технику ингаляции, а симптомы астмы при этом не проходят и часто случаются обострения, то врач еще раз перепроверяет диагноз и сопутствующие болезни.
Только при этих условиях переходят к пятой ступени терапии, которая включает в себя высокие дозы ИГКС с добавлением м-холиноблокатора продолжительного действия либо препаратов с моноклональным антителом против иммуноглобулина Е (IgE)/ ИЛ5/ ИЛ4 в зависимости от фенотипа астмы. Иногда требуется прием ИГКС в таблетках или инъекционно.
Госпитализация
Нетяжелые обострения со снижением пиковой скорости выдоха до 25-50 %, ночными пробуждениями из-за симптомов астмы и повышенной потребностью в короткодействующем β2‑агонисте возможно лечить в домашних условиях.
Тяжелое обострение бронхиальной астмы опасно для жизни, и такие пациенты должны быть госпитализированы в больницу, где есть отделение интенсивной терапии.
Процедуры
Кислородотерапия
Кислород через маску дается пациентам во время тяжелых приступов при условии низкого насыщения крови кислородом (сатурация менее 90 %). Если кислород не помогает, это может говорить о том, что есть другие причины удушья или осложнения (пневмоторакс, ателектаз легкого и др.).
Аллерген-специфическая иммунотерапия (АСИТ)
Чувствительность организма к определенному аллергену можно снизить путем введения его в малых дозах с постепенным привыканием. На этом принципе основан метод АСИТ.
АСИТ назначают после того, как проведено полное аллергологическое обследование и найден аллерген, вызывающий астму. Эта методика подходит только пациентам с бронхиальной астмой легкой и средней тяжести при условии, что болезнь хорошо контролируется медикаментозным лечением.
В настоящее время существует два метода АСИТ: подкожная (ПКИТ, аллерген вводится подкожно) и сублингвальная аллерген-специфическая иммунотерапия (СЛИТ, аллерген вводится под язык).
Хирургические операции
Хирургическое лечение при бронхиальной астме не применяется.
Восстановление и улучшение качества жизни
Главную роль для улучшения качества жизни играет тщательный контроль за астмой. Пациентам необходимо вести дневник, отслеживать симптомы и их связь с внешними факторами, записывать точные дозы лекарств и вовремя принимать их.
Разработаны специальные опросники AQLQ и SGRQ, которые позволяют оценить качество жизни у больных с астмой и проанализировать эффективность терапии.
Необходимо подвергать регулярной перепроверке факторы риска — при постановке диагноза, в начале лечения и периодически, не реже одного раза в 1-2 года, особенно у пациентов с частыми обострениями.
Если симптомы астмы контролируются плохо, они могут служить пусковым фактором для новых обострений.
Возможные осложнения
- Астматический статус — особо длительный и тяжелый приступ астмы, не поддающийся лечению. Его можно отличить по синюшному цвету губ и кожи больного, оглушенному состоянию (сопор), вялому дыханию и замедленному сердцебиению. Это состояние опасно для жизни и требует немедленного вызова скорой помощи.
- Дыхательная недостаточность — состояние, при котором в крови уменьшается количество кислорода и увеличивается количество углекислоты.
- Ателектаз — закупорка легкого или его части, когда просвет бронха перекрывается слизью.
- Спонтанный пневмоторакс — попадание воздуха в пространство между легким и грудной клеткой, не связанное с врачебными манипуляциями или травмами.
- Эмфизема легких — болезнь, при которой легкие чрезмерно раздуваются, но не могут выдохнуть оставшийся в них воздух. Форма грудной клетки напоминает бочку.
- Пневмосклероз — разрастание в легких жесткой соединительной ткани.
Профилактика
Для тех, кто еще не болен, но имеет факторы риска (наследственность, контакт с раздражителями), предназначена первичная профилактика, а для тех, кто уже болеет, но хочет избежать осложнений, — вторичная.
Попытаться снизить риск появления бронхиальной астмы у маленьких детей можно следующими способами:
- ограничить контакт ребенка с аллергенами, домашней пылью, мехом животных;
- вместо подушки с перьями использовать синтепоновую, убрать ковры и мягкие игрушки;
- проводить регулярную влажную уборку квартиры и особенно детской;
- регулярно гулять на свежем воздухе, проветривать комнату;
- не курить при ребенке;
- использовать гипоаллергенные моющие средства.
У здоровых взрослых, занятых на вредных производствах, помочь в профилактике могут следующие меры:
- использовать респираторы и прочие защитные средства во время пыльной работы;
- соблюдать меры безопасности при работе с химическими реагентами, не дышать ими;
- использовать фильтры;
- не курить;
- укороченный рабочий день.
Людям, у которых астма уже диагностирована, необходима вторичная профилактика осложнений. К ней относятся:
- тщательный контроль астмы и регулярный осмотр специалистом (в среднем раз в 3 месяца);
- соблюдение рекомендаций врача, включая дозы и кратность приема лекарств;
- обучение правильно пользоваться ингалятором;
- отказ от курения и снижение воздействия табачного дыма;
- снижение массы тела при ожирении;
- уменьшение контакта с аллергенами — регулярная влажная уборка, убрать ковры и шерстяные пледы, перьевые подушки заменить на синтепоновые;
- гипоаллергенная диета, если один и тот же продукт вызывает астму и аллергию;
- адекватная физическая нагрузка, подбор упражнений с инструктором;
- проведение вакцинации против пневмококковой инфекции, гриппа.
Прогноз
Прогноз для больных с астмой, которые не проходят постоянного лечения и не контролируют симптомы, неблагоприятный. Постепенно, особенно у курильщиков, функция легких ухудшается, обострения становятся сильнее и чаще, присоединяются осложнения и постоянная дыхательная недостаточность. Чем тяжелее астма, тем хуже прогноз.
Однако при правильном подходе к лечению ситуация кардинально меняется. Раннее и непрерывное лечение ингаляционными стероидами благотворно воздействует не только на симптомы астмы, но и на работу легких. Тщательный контроль за симптомами и ступенчатая терапия переносит бронхиальную астму из разряда смертельно опасных болезней в категорию заболеваний, требующих особого образа жизни.
Какие вопросы нужно задать врачу
- Какова вероятность развития бронхиальной астмы у меня / моего ребенка?
- Какие исследования необходимо выполнить, чтобы уточнить причину заболевания?
- Нужно ли пройти обследование родственникам?
- Как я могу изменить образ жизни, чтобы предотвратить развитие приступов?
- Какое ингаляционное устройство мне подходит?
- Как правильно пользоваться ингалятором?
- Как я могу контролировать астму во время беременности и грудного вскармливания?
Список использованной литературы
- Российское респираторное общество. Федеральные клинические рекомендации по диагностике и лечению бронхиальной астмы. 2016.
- Global initiative for asthma. A pocket guide for health professionals. 2019 г.
- American Academy of Allergy, Asthma & Immunology.
- Бронхиальная астма у детей. Клинические рекомендации..
- National Heart, Lung, and Blood Institute. Asthma Info.
- Ненашева Н.М. Проблемы и возможные пути оптимизации контроля бронхиальной астмы у взрослых пациентов: развитие концепции поддерживающей и симптоматической терапии одним ингалятором // Практическая пульмонология. 2015. №3.
- European Academy of Allergy & Clinical Immunology.
Источник


