Границы сердца при бронхиальной астме

Астма — это удушье, или одышка, которая возникает в результате патологии дыхательной, либо сердечно-сосудистой систем. Поэтому, в зависимости от того, какая система поражена, выделяют бронхиальную и сердечную астмы. Хотя бывают случаи, когда удушье является следствием одновременно присутствующих как дыхательного, так и сердечно-сосудистого компонентов. При таком раскладе трудно разобраться даже специалисту, а не то, что искушенному читателю. В обиходе под астмой обычно подразумевают именно бронхиальную астму, а такой ее вид, как сердечная астма в народе малоизвестна.
Почему я выбрал эту тему для статьи? Недавно поступил пациент, которого беспокоила выраженная одышка. Меня удивило то, что больной сам, найдя информацию в просторах интернета, выставил себе диагноз бронхиальная астма! И даже пошел в аптеку и купил себе сальбутамол (препарат, очень часто применяется при приступах бронхиальной астмы). Уж как он его применял, я не знаю, но препарат ему не помогал. Поступает он через 7 дней после начала одышки в крайне тяжелом состоянии. Скорую решили вызвать сердобольные родственники. И поступает он не с диагнозом Бронхиальная астма, а с диагнозом Инфаркт миокарда недельной давности, осложненный отеком легких (сердечной астмой). Вот и долечился. Пациента благополучно выписали, но теперь он — уже инвалид.
Обе астмы схожи тем, что основной беспокоящий фактор — одышка (нехватка воздуха), присутствует в обоих случаях. Но, пожалуй, на этом схожесть и заканчивается. Давайте подробнее разберем эти патологии и их отличия: (как обычно, много объяснения, без этого — никак)
1. Бронхиальная астма — возникает вследствие повышенной чувствительности воздухоносных путей — бронхов. Но если быть правильным, то это и не бронхи, а бронхиолы. Бронхиолы, в отличие от бронхов, имеют мышечный слой в своих стенках и меньший диаметр. При этой астме повышается чувствительность бронхиол к различным видам раздражителей, на которые у здоровых людей нет никакой реакции. Поэтому, как только появляется этот раздражитель, происходит сокращение мышечной стенки и заметное сужение просвета бронхиол. При таком раскладе вдох выполнить можно, но вот выдох крайне затруднен.
Почему такое происходит? Дело в том, что вдох мы делаем активно, при помощи диафрагмы, а вот выдох происходит пассивно, при полном расслаблении дыхательной мускулатуры. Как видно на рисунке выше, в норме воздух спокойно поступает и покидает альвеолы через бронхиолы. Но при бронхоспазме поступивший в альвеолы воздух уже не может спокойно покинуть их, так как не хватает давления, создаваемого стенками альвеол. Они остаются такими набухшими.
Теперь, объяснив, что происходит при бронхиальной астме, я расскажу об основных проявлениях этой болезни:
A. Одышка имеет свою особенность — легко вдохнуть, тяжело выдохнуть. Поэтому основную часть дыхательного цикла занимает выдох. Чтобы у Вас вложилось впечатление, то можете попробовать вдохнуть через рот и выдыхать через корпус авторучки.
B. Человек, страдающий бронхиальной астмой, старается задействовать дополнительную мускулатуру, чтобы сделать выдох активным. Для этого он обычно, сидя на кровати, хватается руками за ее край.
C. Дыхание сопровождается сухими, свистящими хрипами. Это происходит благодаря воздуху, который проходит через суженные бронхиолы с большой скоростью.
D. Кашель малоэффективен, и мокрота при этом скудная и очень тягучая.
2. Сердечная астма — одышка, при которой сердце не справляется со своей насосной функцией. Это может происходить в силу различных причин, но среди основных следует упомянуть ишемическую болезнь сердца (инфаркт миокарда, нестабильная стенокардия, перенесенный инфаркт миокарда с развитием хронической сердечной недостаточности), пороки сердца с поражениями митрального и аортального клапанов, гипертонический криз (резкое повышение артериального давления на фоне длительной гипертонической болезни).
При этих патологиях обогащенная кислородом кровь из легких, притекающая к сердцу, толком не успевает оттекать дальше по артериям. Это приводит к скоплению крови в сосудах легких — легочных венах. Постепенно объем скапливающейся крови увеличивается и вместе с этим растет внутрисосудистое давление в легочных венах. В определенный момент стенки вен начинают пропускать жидкую часть крови. Эта жидкая часть устремляется в легочную ткань, а оттуда — уже в альвеолы. Одышка возникает в результате того, что жидкость в альвеолах препятствует нормальному газообмену в легких.
Итак, вот какие проявления этой астмы:
A. При этой астме одышка носит смешанный характер, то есть нет разницы между вдохом и выдохом. Вроде бы вдох и выдох совершаются как обычно, но воздуха все равно не хватает.
В. Лучшее положение, при котором облегчается одышка, — сидя, свесив ноги вниз. Это создает благоприятные условия для скопления части крови в венах ног и разгрузки легочных вен. Снижается давление в легочных венах — уменьшаются процессы отека легких. В положении лежа — одышка только усугубляется.
С. Одышка сопровождается влажными хрипами. Аналогично пусканию пузырей в стакане воды через соломинку.
D. Кашель с большим количеством пенистой мокроты.
На этом все. Надеюсь, я Вас не утомил, и статья была интересной и полезной. Подписывайтесь на мой канал, ставьте лайки, делитесь статьей в социальных сетях. Таким образом Вы поддержите меня и подстегнете на написание новых статей. Берегите себя и своих близких!
Источник
Несмотря на многие сходные проявления, сердечная астма и бронхиальная астма имеют отличительные признаки, позволяющие дифференцировать их друг от друга. Это важно для проведения правильной диагностики и назначения лечения, так как эти состояния в корне отличаются происхождением и требуют разных методов воздействия.
Что представляют собой заболевания
Оба вида проявляются приступами удушья, но вызываются они совершенно разными причинами. Сердечную форму нельзя считать самостоятельным заболеванием, так как она является следствием наличия у больного нескольких проблем с сердечно-сосудистой системой, приводящих к развитию сердечной недостаточности.
Бронхиальная астма – это отдельное заболевание, чаще всего аллергической природы, поражающее легкие и бронхи, но никак не связанное с сердечной деятельностью. В этом состоит основное отличие бронхиальной астмы от сердечной астмы. Для назначения лечения важно различать эти два состояния, так как воздействовать на них нужно различными методами и препаратами.
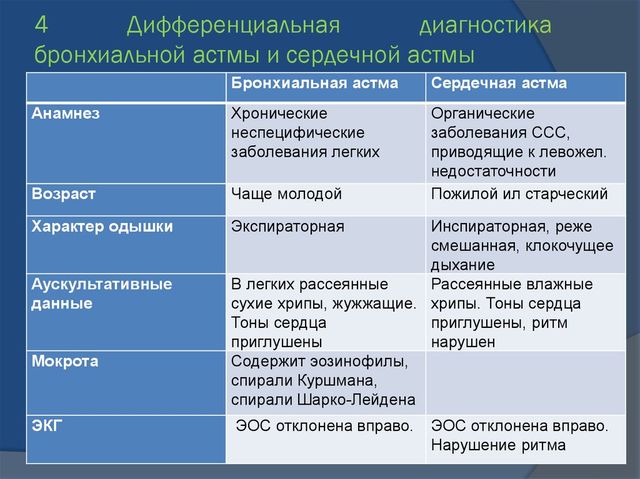
Грамотная диф. диагностика бронхиальной астмы и сердечной астмы помогает распознать картину заболевания и начать его лечение на самых ранних стадиях, задолго до развития осложнений.
Почему возникает сердечная астма
Приступ сильного удушья, который возникает при различных кардиологических проблемах, принято называть сердечной астмой. Это состояние нужно вовремя распознавать, так как оно может сопровождать такое опасное для жизни больного заболевание, как инфаркт миокарда. Также приступ может развиться при разных типах пороков сердца, кардиосклерозе и других заболеваниях, сопровождающихся сердечной недостаточностью.
Сердечная форма астмы возникает как проявление недостаточности левого желудочка, вызванной застоем крови в малом круге кровообращения и отеком легких. Приступ развивается внезапно, начинаясь с одышки и переходя в сильный, надсадный кашель сухого типа, ощущением недостатка воздуха, страхом смерти и другими симптомами.
Больному нужна срочная помощь, добиться купирования приступа можно приемом нитроглицерина и других нитратов, а также иных препаратов по назначению врача. Так как причиной такого состояния может быть инфаркт, больному нужно вызвать скорую помощь и госпитализировать его.
Причины развития бронхиальной астмы
Особенность бронхиальной астмы состоит в том, что это заболевание имеет воспалительную природу, поражает дыхательные пути и клеточные элементы. В основном эта болезнь имеет аллергическое или иммунологическое происхождение, сопровождается сильнейшими приступами удушья с характерными признаками.
 При астме такого происхождения возникает обструкция дыхательных путей, не позволяющая больному выдохнуть воздух, сопровождающаяся бронхоспазмом, повышенной секрецией мокроты и отеком слизистых оболочек бронхов.
При астме такого происхождения возникает обструкция дыхательных путей, не позволяющая больному выдохнуть воздух, сопровождающаяся бронхоспазмом, повышенной секрецией мокроты и отеком слизистых оболочек бронхов.
При обследовании при подозрении на наличие такой астмы проводится бронхоальвеолярный лаваж. Это диагностический смыв нейтральным раствором легких и бронхов, исследование которого позволяет установить точную причину заболевания.
Различия и сходства между бронхиальной и сердечной астмой
Отличие сердечной астмы от бронхиальной заключается в различной природе заболеваний и проявляется разными признаками:
-
 Сердечная астма является следствием сердечной недостаточности, возникает при ишемической болезни, пороках, инфаркте миокарда, артериальной гипертензии. Развивается в основном в среднем и пожилом возрасте, сопровождается акроцианозом, то есть посинением максимально удаленных от сердца участков тела, отеками, при этом у больного холодные руки и ноги. При приступе больной предпочитает находиться в сидячем положении, ему не хватает воздуха, он издает влажные хрипы, словно внутри лопаются пузыри, у него выделяется обильная пенистая мокрота, которая указывает на ухудшение состояния. Если вовремя не принять меры, у пациента может развиться отек легких. Купировать приступ помогают нитраты, например, Нитроглицерин.
Сердечная астма является следствием сердечной недостаточности, возникает при ишемической болезни, пороках, инфаркте миокарда, артериальной гипертензии. Развивается в основном в среднем и пожилом возрасте, сопровождается акроцианозом, то есть посинением максимально удаленных от сердца участков тела, отеками, при этом у больного холодные руки и ноги. При приступе больной предпочитает находиться в сидячем положении, ему не хватает воздуха, он издает влажные хрипы, словно внутри лопаются пузыри, у него выделяется обильная пенистая мокрота, которая указывает на ухудшение состояния. Если вовремя не принять меры, у пациента может развиться отек легких. Купировать приступ помогают нитраты, например, Нитроглицерин. - Бронхиальная астма обычно начинается в раннем возрасте, может быть наследственным заболеванием, вызываться экологическими и профессиональными факторами. Она проявляется спазмом бронхов, при котором человек не может выдохнуть воздух. Состояние сопровождается свистящими хрипами, разлитым цианозом из-за нехватки кислорода, наличием малого количества прозрачной, стекловидной мокроты. Ее появление свидетельствует о завершении приступа. При нем больной старается находиться сидя или опираться на руки, его конечности остаются теплыми. Прием Нитроглицерина не улучшает состояния больного.Характерными отличиями при разных типах астмы является отхождение мокроты и тип удушья. При сердечной астме появление мокроты означает ухудшение состояния, а при бронхиальной – наоборот, завершение приступа с облегчением состояния больного. При сердечной форме больной никак не может вдохнуть воздух, а при бронхиальной – его выдохнуть.
Различия между заболеваниями очень важны, так как для лечения используются совершенно разные препараты и способы.
Применяемые методы диагностики
Дифференциальная диагностика сердечной и бронхиальной астмы предусматривает использование различных методов обследования. При подозрении на бронхиальное происхождение приступов применяются следующие способы обследования:
-
 Спирометрия. Она позволяет оценить уровень обструкции и ее обратимости. При методике исследуется объем усиленного выдоха за секунду и форсированная жизненная емкость легких.
Спирометрия. Она позволяет оценить уровень обструкции и ее обратимости. При методике исследуется объем усиленного выдоха за секунду и форсированная жизненная емкость легких. - Пикфлоуметрия помогает вычислить пиковую скорость выдоха, которая является на только способом диагностики, но и методом определения правильности назначенного лечения.
Кроме этих способов, больного опрашивают, узнают, имелись ли случаи заболевания в роду, осматривают, прослушивая легкие, отдают на анализ мокроту, сдают кровь, а также проводят различные аллергологические пробы.
Для выявления сердечной формы и ее дифференциации от других заболеваний со сходными признаками (астматического бронхита, стеноза гортани, уремической одышки, медиастинального синдрома, истерического припадка) применяются следующие методики:
- осмотр пациента;
- сбор анамнеза;
- ЭКГ;
- рентгенография области грудной клетки.
При сердечной астме присутствуют шумы при дыхании, но они все равно отличаются от звуков при бронхиальных проявлениях, позволяют уловить глухие тона сердца и разграничить проявления разных состояний.
После получения полноценных данных и выявления картины заболевания врач может поставить точный диагноз и начать правильное, целевое лечение. Так как сердечные приступы несут непосредственную опасность жизни пациента и могут быть проявлением инфаркта миокарда, при котором уровень выживаемости больных зависит от скорости госпитализации, человеку нужно обязательно вызывать «скорую помощь» для предотвращения ухудшения состояния.
Бронхиальная астма имеет хроническое течение и требует постоянного применения выписанных врачом препаратов, прохождения специализированного лечения для снижения частоты и тяжести приступов.
Источник
Îñîáåííîñòè äèàãíîñòèêè áðîíõèàëüíîé àñòìû. Îñíîâíûå æàëîáû áîëüíîãî ïðè ïîñòóïëåíèè. Ñîïóòñòâóþùèå çàáîëåâàíèÿ è îñëîæíåíèÿ. Àíàëèç îáùåãî ñîñòîÿíèÿ. Ïëàí îáñëåäîâàíèÿ äëÿ óòî÷íåíèÿ äèàãíîçà. Äàííûå ëàáîðàòîðíûõ è èíñòðóìåíòàëüíûõ ìåòîäîâ îáñëåäîâàíèÿ.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
Ìîñêîâñêàÿ ìåäèöèíñêàÿ àêàäåìèÿ èì. È.Ì. Ñå÷åíîâà
Êàôåäðà ôàêóëüòåòñêîé òåðàïèè ¹2 ëå÷åáíîãî ôàêóëüòåòà
ÈÑÒÎÐÈßÁÎËÅÇÍÈ
Áðîíõèàëüíàÿ àñòìà
Ìîñêâà 2007
áðîíõèàëüíàÿ àñòìà äèàãíîñòèêà îñëîæíåíèå
Òîïîãðàôè÷åñêèå Ëèíèè | Ïðàâîå Ëåãêîå | Ëåâîå Ëåãêîå |
Îêîëîãðóäèííàÿ | VI ðåáðî | — |
Ñðåäíåêëþ÷è÷íàÿ | VII ðåáðî | — |
Ïåðåäíÿÿ ïîäìûøå÷íàÿ | VIIIðåáðî | VIII |
Ñðåäíÿÿ ïîäìûøå÷íàÿ | IX ðåáðî | X |
Çàäíÿÿ ïîäìûøå÷íàÿ | X ðåáðî | X |
Ëîïàòî÷íàÿ | XI ðåáðî | XI |
Îêîëîïîçâîíî÷íàÿ | îñòèñòûé îòðîñòîê XII ãðóäíîãî ïîçâîíêà | îñòèñòûé îòðîñòîê XII ãðóäíîãî ïîçâîíêà |
Ïîäâèæíîñòü íèæíèõ êðàåâ ëåãêèõ (â ñì)
Òîïîãðàôè÷åñêèå ëèíèè | Ïîäâèæíîñòü íèæíåãî êðàÿ â (ñì) | |||||
Ïðàâîãî | Ëåâîãî | |||||
Íà âäîõå | Íà âûäîõå | Ñóììàðíî | Íà âäîõå | Íà âûäîõå | Ñóììàðíî | |
Ñðåäíåêëþ÷è÷íàÿ | 1,5 ñì | 2,0 ñì | 3,5 ñì | _ | _ | _ |
Ñðåäíÿÿ ïîäìûøå÷íàÿ | 2,0 ñì | 3,0 ñì | 5,0 ñì | 2,0 ñì | 3,0 ñì | 5,0 ñì |
Ëîïàòî÷íàÿ | 1,5ñì | 2,0 ñì | 3,5ñì | 1,5ñì | 2,0 ñì | 3,5ñì |
Àóñêóëüòàöèÿ ëåãêèõ: — ïðè àóñêóëüòàöèè íàä ñèììåòðè÷íûìè ó÷àñòêàìè ëåãî÷íûõ ïîëåé ñïðàâà è ñëåâà âûñëóøèâàåòñÿ æåñòêîå äûõàíèå, ðàññåÿííûå ñóõèå ñâèñòÿùèå õðèïû; âëàæíûå ìåëêîïóçûï÷àòûå õðèïû â íèæíåì îòäåëå ñïðàâà.
Ñåðäå÷íî-ñîñóäèñòàÿ ñèñòåìà
Îñìîòð ïðåêàðäèàëüíîé îáëàñòè.
Îáëàñòü ñåðäöà è êðóïíûõ ñîñóäîâ íå èçìåíåíà. Ïàòîëîãè÷åñêèõ ïóëüñàöèé â ïðåêàðäèàëüíîé îáëàñòè âèçóàëüíî íå îïðåäåëÿåòñÿ.
Îñìîòð ïîâåðõíîñòíûõ ñîñóäîâ: — Îïðåäåëÿåòñÿ ïóëüñàöèÿ ïîâåðõíîñòíûõ àðòåðèé øåè. Ïîäêîæíûå âåíû øåè è êîíå÷íîñòåé íå èçìåíåíû.
Ïàëüïàöèÿ ïðåêàðäèàëüíîé îáëàñòè.
Âåðõóøå÷íûé òîë÷îê ïàëüïèðóåòñÿ â 5 ìåæðåáåðüå ïî ñðåäíåêëþ÷è÷íîé ëèíèè. Äðóãèõ ïàòîëîãè÷åñêèõ ïóëüñàöèé, ñèñòîëè÷åñêîå è äèàñòîëè÷åñêîå äðîæàíèå ïðè ïàëüïàöèè ïðåêàðäèàëüíîé îáëàñòè íå îïðåäåëÿåòñÿ.
Ãðàíèöû îòíîñèòåëüíîé ñåðäå÷íîé òóïîñòè:
ïðàâàÿ — ïî ïðàâîìó êðàþ ãðóäèíû â IV ìåæðåáåðüå;
ëåâàÿ — íà 2 ñì êíàðóæè îò ëåâîé ñðåäíåêëþ÷è÷íîé ëèíèè, â V ìåæðåáåðüå;
âåðõíÿÿ — íà óðîâíå III ìåæðåáåðüÿ.
Ïîïåðå÷íèê îòíîñèòåëüíîé òóïîñòè ñåðäöà ðàâåí 17 ñì.
Ãðàíèöû àáñîëþòíîé òóïîñòè ñåðäöà: òî÷íî îïðåäåëèòü íåâîçìîæíî èç-çà ÿâëåíèé ýìôèçåìû ëåãêèõ.
Ïðàâàÿ è ëåâàÿ ãðàíèöà ñîñóäèñòîãî ïó÷êà ðàñïîëàãàþòñÿ âî âòîðîì ìåæðåáåðüå ïî ñîîòâåòñòâóþùèì êðàÿì ãðóäèíû.
Ïîïåðå÷íèê ñîñóäèñòîãî ïó÷êà — 5 ñì.
Àóñêóëüòàöèÿ ñåðäöà Òîíû ñåðäöà çíà÷èòåëüíî ïðèãëóøåíû, ðèòì ïðàâèëüíûé. Íà âåðõóøêå I òîí ãðîì÷å, ÷åì II. Øóìû íàä äðóãèìè àóñêóëüòàòèâíûìè òî÷êàìè íå îïðåäåëÿþòñÿ. ×èñëî ñåðäå÷íûõ ñîêðàùåíèé 92 ìèíóòó.
Èññëåäîâàíèå àðòåðèàëüíîãî äàâëåíèÿ è àðòåðèàëüíîãî ïóëüñà.
Íà ìîìåíò èññëåäîâàíèÿ àðòåðèàëüíîå äàâëåíèå (ÀÄ) íà ïðàâîé ðóêå 130/90, íà ëåâîé 130/80 ìì. ðò. ñò.
Ïóëüñ íà ëó÷åâûõ àðòåðèÿõ ðèòìè÷íûé, óäîâëåòâîðèòåëüíîãî íàïîëíåíèÿ, íàïðÿæåí, ðèòìè÷íûé, ÷èñëî ïóëüñîâûõ óäàðîâ 92 â ìèíóòó.
Ïóëüñàöèÿ íà îáùåé ñîííîé àðòåðèè ñèììåòðè÷íà ñ îáåèõ ñòîðîí. Ïóëüñàöèÿ íàä êëþ÷èöåé ó íàðóæíîãî êðàÿ êèâàòåëüíîé ìûøöû (à. subclavia) ñèììåòðè÷íà ñ îáåèõ ñòîðîí. Òàêæå ñèììåòðè÷íà ïóëüñàöèÿ ïîäìûøå÷íûõ è ïëå÷åâûõ àðòåðèé ñ îáåèõ ñòîðîí.
Ïóëüñàöèÿ íà äðóãèõ ïåðèôåðè÷åñêèõ àðòåðèÿõ âèñî÷íûõ (àà. temporalis); áåäðåííûõ (àà. femoralis); ïîäêîëåííûõ (àà. poplitea); çàäíåå-áîëüøåáåðöîâûõ (àà. tibialis posterior); òûëà ñòîïû (àà. dorsalis pedis) íå îñëàáëåíà, ñèììåòðè÷íà ñ îáåèõ ñòîðîí.
Ñèñòåìà îðãàíîâ ïèùåâàðåíèÿ
Àïïåòèò ñíèæåí. Ñëèçèñòàÿ îáîëî÷êà âíóòðåííåé ïîâåðõíîñòè ãóá, ùåê, ìÿãêîãî è òâåðäîãî íåáà ðîçîâîé îêðàñêè; âûñûïàíèÿ, èçúÿçâëåíèÿ îòñóòñòâóþò. Äåñíû áëåäíî-ðîçîâîé îêðàñêè, íå êðîâîòî÷àò. Çàïàõ îáû÷íûé. Ðîòîâàÿ ïîëîñòü ñàíèðîâàíà. ßçûê íîðìàëüíîé âåëè÷èíû è ôîðìû, ðîçîâîé îêðàñêè, âëàæíûé, ÷èñòûé. Ñîñî÷êè ÿçûêà âûðàæåíû õîðîøî. Çåâ ðîçîâîé îêðàñêè. Íåáíûå äóæêè õîðîøî êîíòóðèðóþòñÿ. Ìèíäàëèíû íå âûñòóïàþò çà íåáíûå äóæêè. Ñëèçèñòàÿ îáîëî÷êà ãëîòêè íå ãèïåðåìèðîâàíà, âëàæíàÿ, ïîâåðõíîñòü åå ãëàäêàÿ.
Æèâîò íîðìàëüíîé ôîðìû, ñèììåòðè÷åí. Àêòèâíî ó÷àñòâóåò â àêòå äûõàíèÿ. Âèäèìîé íà ãëàç ïàòîëîãè÷åñêîé ïåðèñòàëüòèêè íå îòìå÷àåòñÿ. Ðàñøèðåíèÿ ïîäêîæíûõ âåí æèâîòà íåò. Ïóïîê îáû÷íîé ôîðìû. Ñòóë â íîðìå, çàïîðû è äèñïåïñè÷åñêèå ðàññòðîéñòâà îòðèöàåò.
Ïîâåðõíîñòíàÿ ïàëüïàöèÿ æèâîòà.
Ïðè ïîâåðõíîñòíîé (îðèåíòèðîâî÷íîé) ïàëüïàöèè — ïåðåäíÿÿ áðþøíàÿ ñòåíêà ìÿãêàÿ, ïîäàòëèâàÿ, áåçáîëåçíåííàÿ. Íàïðÿæåíèÿ ìûøö áðþøíîé ñòåíêè íåò. Ñèìïòîì Ùåòêèíà-Áëþìáåðãà îòðèöàòåëüíûé. Ïàëüïàöèÿ â òî÷êå Ìàê-Áóðíåÿ — áåçáîëåçíåííàÿ. Ïðè èññëåäîâàíèè «ñëàáûõ ìåñò ïåðåäíåé áðþøíîé ñòåíêè (ïóïî÷íîå êîëüöî, àïîíåâðîç áåëîé ëèíèè æèâîòà, ïàõîâûå êîëüöà) — ãðûæåâûõ âûïÿ÷èâàíèé íå îáíàðóæåíî.
Ïðè ïåðêóññèè æèâîòà îòìå÷àåòñÿ òèìïàíèò ðàçëè÷íîé ñòåïåíè âûðàæåííîñòè. Ìåòîäîì ïåðêóññèè è ôëþêòóàöèè ñâîáîäíàÿ æèäêîñòü â áðþøíîé ïîëîñòè íå âûÿâëÿåòñÿ.
Ïðè ãëóáîêîé ìåòîäè÷åñêîé ñêîëüçÿùåé ïàëüïàöèè æèâîòà ïî ìåòîäó Îáðàçöîâà-Ñòðàæåñêî-Âàñèëåíêî óñòàíîâëåíî:
Ñèãìîâèäíàÿ êèøêà ïàëüïèðóåòñÿ â ëåâîé ïîäâçäîøíîé îáëàñòè íà ãðàíèöå ñðåäíåé è íèæíèõ òðåòåé l. umbilioiliaceae sinistra, íà ïðîòÿæåíèè 15 ñì â âèäå ãëàäêîãî, óìåðåííî ïëîòíîãî òÿæà äèàìåòðîì ñ áîëüøîé ïàëåö ðóêè, ëåãêî ñìåùàþùåãîñÿ ïðè ïàëüïàöèè â ïðåäåëàõ 4-5 ñì; íå óð÷àùåãî.
Ñëåïàÿ êèøêà ïàëüïèðóåòñÿ â ïðàâîé ïîäâçäîøíîé îáëàñòè íà ãðàíèöå ñðåäíåé è íàðóæíîé òðåòåé l. umbilioiliaceae dextra, â âèäå ãëàäêîãî ìÿãêîýëàñòè÷åñêîãî öèëèíäðà äèàìåòðîì â äâà ïîïåðå÷íûõ ïàëüöà, ñ çàêðóãëåííûì äíîì; áåçáîëåçíåííàÿ, óìåðåííî ïîäâèæíîãî, óð÷àùåãî ïðè ïàëüïàöèè. Àïïåíäèêñ íå ïàëüïèðóåòñÿ.
Òåðìèíàëüíûé îòäåë ïîäâçäîøíîé êèøêè: — ïàëüïèðóåòñÿ â ïðàâîé ïîäâçäîøíîé îáëàñòè â âèäå ãëàäêîãî, ïëîòíîãî, ïîäâèæíîãî, áåçáîëåçíåííîãî òÿæà äëèííîé 12 ñì äèàìåòðîì ñ ìèçèíåö. Ïðè ïàëüïàöèè îòìå÷àåòñÿ óð÷àíèå.
Âîñõîäÿùèé è íèñõîäÿùèé îòäåëû îáîäî÷íîé êèøêè ïàëüïèðóþòñÿ â ïðàâîé è ëåâîé áîêîâûõ îáëàñòÿõ (ôëàíêàõ) æèâîòà íà óðîâíå ïóïêà â âèäå îáðàçîâàíèé öèëèíäðè÷åñêîé ôîðìû äèàìåòðîì 2 ñì, ïîäâèæíûõ, óìåðåííî-ïëîòíûõ, áåçáîëåçíåííûõ, ñ ãëàäêîé ïîâåðõíîñòüþ, íå óð÷àùèõ.
Ïîïåðå÷íàÿ îáîäî÷íàÿ êèøêà — ïàëüïèðóåòñÿ â ïóïî÷íîé îáëàñòè, â âèäå óìåðåííî ïëîòíîãî öèëèíäðà, äèàìåòðîì ïðèáëèçèòåëüíî 2,5-3 ñì, ñ ãëàäêîé ïîâåðõíîñòüþ, ãîðèçîíòàëüíî ðàñïîëîæåííîãî, äóãîîáðàçíî èçîãíóòîãî êíèçó, áåçáîëåçíåííîãî, ëåãêî ñìåùàåìîãî ââåðõ è âíèç.
Òîíêàÿ êèøêà íå ïàëüïèðóåòñÿ.
Æåëóäîê: — íèæíÿÿ ãðàíèöà æåëóäêà îïðåäåëåííàÿ àóñêóëüòàòèâíûì ìåòîäîì (àñêóëüòî-ôðèêöèè) ðàñïîëîæåíà íà 3,5 ñì âûøå ïóïêà. Øóì ïëåñêà (ìåòîäîì ñóêóññèè) íàä æåëóäêîì íå îïðåäåëÿåòñÿ.
Áîëüøàÿ êðèâèçíà æåëóäêà ïàëüïàòîðíî îïðåäåëÿåòñÿ â âèäå ìÿãêîãî, ãëàäêîãî âàëèêà èäóùåãî ïîïåðå÷íî ïî ïîçâîíî÷íèêó â îáå ñòîðîíû îò íåãî, îãðàíè÷åííî ïîäâèæíîãî, áåçáîëåçíåííîãî, óð÷àùåãî ïðè ïàëüïàöèè. Ìàëàÿ êðèâèçíà íå ïàëüïèðóåòñÿ. Ïîäæåëóäî÷íàÿ æåëåçà íå ïàëüïèðóåòñÿ. Áîëåçíåííîñòè â çîíå Øîôàðà è ïàíêðåàòè÷åñêîé òî÷êå Äåæàðäåíà íå îòìå÷àåòñÿ. Ïðè àóñêóëüòàöèè æèâîòà — âûñëóøèâàþòñÿ íîðìàëüíûå ïåðèñòàëüòè÷åñêèå êèøå÷íûå øóìû.
Ãåïàòî-áèëèàðíàÿ ñèñòåìà
Ïåðêóññèÿ ïå÷åíè:
Âåðõíÿÿãðàíèöààáñîëþòíîéòóïîñòèïå÷åíè:
ïî ïðàâîé îêîëîãðóäèííîé ëèíèè — V ìåæðåáåðüå,
ïî ïðàâîé ñðåäíåêëþ÷è÷íîé ëèíèè — VI ðåáðî,
ïåðåäíåé ïîäìûøå÷íîé ëèíèè — VII ðåáðî.
Íèæíÿÿãðàíèöààáñîëþòíîéòóïîñòèïå÷åíè:
ïî ïðàâîé ïåðåäíåé ïîäìûøå÷íîé ëèíèè — X ðåáðî;
ïî ïðàâîé ñðåäíåêëþ÷è÷íîé ëèíèè — êðàé ðåáåðíîé äóãè;
ïî ïðàâîé îêîëîãðóäèííîé ëèíèè — íà 2 ñì íèæå êðàÿ ðåáåðíîé äóãè;
ïî ïåðåäíåé ñðåäèííîé ëèíèè íà ãðàíèöå âåðõíåé è ñðåäíåé òðåòè ëèíèè, ñîåäèíÿþùåé îñíîâàíèå ìå÷åâèäíîãî îòðîñòêà ñ ïóïêîì.
Ëåâàÿ ãðàíèöà àáñîëþòíîé ïå÷åíî÷íîé òóïîñòè — ïî ëåâîé îêîëîãðóäèííîé ëèíèè; ïå÷åíî÷íàÿ òóïîñòü âíèç íå âûñòóïàåò çà ïðåäåëû ðåáåðíîé äóãè.
Ðàçìåðûïå÷åíî÷íîéòóïîñòè:
ïî ïðàâîé ïåðåäíåé ïîäìûøå÷íîé ëèíèè — 11 ñì;
ïî ïðàâîé ñðåäíåêëþ÷è÷íîé ëèíèè — 10 ñì;
ïî ëåâîé îêîëîãðóäèííîé ëèíèè — 9ñì.
Ðàçìåðûïå÷åíèïîÌ.Ã. Êóðëîâó:
ïåðâûé ïðÿìîé ðàçìåð (l. media clavicularis) — 9 ñì.
âòîðîé ïðÿìîé ðàçìåð (l. mediana anterior) — 8 cì.
êîñîé ðàçìåð — 7 ñì.
 ãîðèçîíòàëüíîì ïîëîæåíèè ïàöèåíòà — ïå÷åíü íå ïàëüïèðóåòñÿ.
Æåë÷íûé ïóçûðü — íå ïàëüïèðóåòñÿ. Áîëåçíåííîñòü ïðè ïàëüïàöèè â òî÷êå æåë÷íîãî ïóçûðÿ îòñóòñòâóåò.
Ñåëåçåíêà
Ñåëåçåíêà íå ïàëüïèðóåòñÿ. Ïåðêóòîðíî ïåðåäíèé êðàé äëèííèêà ñåëåçåíêè íå âûõîäèò çà ïðåäåëû ïåðåäíåé ïîäìûøå÷íîé, — ëèíèè; çàäíèé — çà ïðåäåëû ëåâîé ëîïàòî÷íîé ëèíèè. Âåðõíÿÿ ãðàíèöà ñåëåçåíî÷íîé òóïîñòè ðàñïîëàãàåòñÿ íà óðîâíå IX ðåáðà, íèæíÿÿ — íà óðîâíå XI ðåáðà. Ïåðêóòîðíî ðàçìåðû äëèííèêà ñåëåçåíêè — 11 ñì, ïîïåðå÷íèêà — 4 ñì.
Ýíäîêðèííàÿ ñèñòåìà
Æàëîá íåò. Ïðè îñìîòðå ïåðåäíåé ïîâåðõíîñòè øåè èçìåíåíèé íå îòìå÷àåòñÿ. Áîêîâûå äîëè ùèòîâèäíîé æåëåçû íå ïàëüïèðóþòñÿ, à ïåðåøååê ïðîùóïûâàåòñÿ â âèäå ïîïåðå÷íî ëåæàùåãî, ãëàäêîãî, áåçáîëåçíåííîãî âàëèêà, ïëîòíîýëàñòè÷åñêîé îäíîðîäíîé êîíñèñòåíöèè. Øèðèíà ïåðåøåéêà íå ïðåâûøàåò øèðèíó ñðåäíåãî ïàëüöà ðóêè. Æåëåçà íå ñïàÿíà ñ êîæåé è îêðóæàþùèìè òêàíÿìè, ëåãêî ñìåùàåòñÿ ïðè ãëîòàíèè.
Ñèìïòîìû Ãðåôå, Ìåáèóñà, Øòåëüâàãà — îòðèöàòåëüíûå.
Îðãàíû÷óâñòâ
Ïàòîëîãèé íå âûÿâëåíî
Íåðâíî-ïñèõè÷åñêàÿ ñôåðà
Áîëüíàÿ õîðîøî îðèåíòèðîâàíà â ïðîñòðàíñòâå, âðåìåíè è ñîáñòâåííîé ëè÷íîñòè. Êîíòàêòíà. Âîñïðèÿòèå íå íàðóøåíî. Âíèìàíèå íå îñëàáëåíî. Ïàìÿòü çíà÷èòåëüíî ñíèæåíà. Ìûøëåíèå íå íàðóøåíî. Íàñòðîåíèå ðîâíîå. Ïîâåäåíèå àäåêâàòíîå. Î÷àãîâîé íåâðîëîãè÷åñêîé ñèìïòîìàòèêè íå îïðåäåëÿåòñÿ.
Ìåíèíãåàëüíûõ ñèìïòîìîâ íåò.
Ïðåäâàðèòåëüíûéäèàãíîç: Áðîíõèàëüíàÿ àñòìà ñìåøàííîé ôîðìû, òÿæåëîé ñòåïåíè òÿæåñòè, â ñòàäèè îáîñòðåíèÿ. Ýìôèçåìà ëåãêèõ. Ïíåâìîñêëåðîç.
Ïëàíîáñëåäîâàíèÿ:
1. Êëèíè÷åñêèé àíàëèç êðîâè
2. Îáùèé êëèíè÷åñêèé àíàëèç ìî÷è
3. Áèîõèìè÷åñêèé àíàëèç êðîâè
4. Îáùèé àíàëèç ìîêðîòû
5. Ðåàêöèÿ Âàññåðìàíà
6. ÝÊÃ
7. Ðåíòãåíîãðàôèÿ îðãàíîâ ãðóäíîé êëåòêè.
8. ÔÂÄ.
9. Ðåàêöèÿ íà HBs ÀÃ
10. Ðåàêöèÿ íà àíòè — ÍÑ ÀÃ
11. Ðåàêöèÿ íà àíòèòåëà ê ÂÈ×
12. Ðåçóëüòàò áàêòåðèîëîãè÷åñêîãî èññëåäîâàíèÿ èñïðàæíåíèé íà äèñáàêòåðèîç.
Äàííûåëàáîðàòîðíûõèèíñòðóìåíòàëüíûõìåòîäîâîáñëåäîâàíèÿ.
1. êëèíè÷åñêèéàíàëèçêðîâè.
Ïîêàçàòåëè | Ðåçóëüòàò | Íîðìà | Åäèíèöû èçìåðåíèÿ |
Ýðèòðîöèòû | 4,86 | 4,3-5,7 | *1012ã/ë |
Ãåìîãëîáèí | 146 | 130-160 | ã/ë |
ÑÎÝ | 8 | 2-10 | ìì/÷ |
Ëåéêîöèòû | 6,1 | 4-9 | *109/ë |
Ïàëî÷êîÿäåðíûå íåéòðîôèëû | 1 | 1-6 | % |
Ñåãìåíòîÿäåðíûå íåéòðîôèëû | 53 | 47-72 | % |
Ýîçèíîôèëû | 1 | 0,5 — 5 | % |
Ëèìôîöèòû | 38 | 19-37 | % |
Ìîíîöèòû | 7 | 3-11 | % |
2. áèîõèìè÷åñêèéàíàëèçêðîâè
Ïîêàçàòåëü | Ðåçóëüòàò | Íîðìà | Åäèíèöû |
Îáùèé áåëîê | 7,2 | 6,7-8,7 | ã/äï |
Ìî÷åâèíà | 10,62 | 2,8 — 7,2 | ììîëü/ë |
Êðåàòèíèí | 73 | 5 — 115 | ìêìîëü/ë |
Õîëåñòåðèí | 4,2 | 3,6 — 6,2 | ììîëü/ë |
Áèëèðóáèí îáùèé | 12,9 | 1,7 — 21 | ìêìîëü/ë |
Ãëþêîçà | 5,6 | 3,9-6,4 | ììîëü/ë |
Àëàíèíàìèíîòðàíñôåðàçà | 24 | 0 — 41 | Åä/ë |
Àñïàðòàòàìèíîòðàíñôåðàçà | 12 | 0 — 37 | Åä/ë |
Ëàêòàòäåãèäðîãåíàçà | 357 | 225 — 480 | Åä/ë |
Êðåòèíôîñôîêèíàçà | 56 | 24 — 171 | Åä/ë |
Ñåðîìóêîèä | 0,23 | 0,13 — 0, 20 | |
Ùåëî÷íàÿ ôîñôîòàçà | 83 | 40-130 | Åä/ë |
À×Ò | 33,3 | 30-40 | ñåê |
Ãëþêîçà | 5,7 | 3,3 — 6,8 | Ììîëü/ë |
Ôèáðèíîãåí | 4,4 | 2-4 | ã/ë |
3. îáùèéàíàëèçìî÷è
Ïîêàçàòåëü | Ðåçóëüòàò | Åäèíèöû èçìåðåíèÿ |
Êîëè÷åñòâî | 300 | ìë |
Öâåò | Ñîëîìåííî-æåëòûé | |
Ïðîçðà÷íîñòü | Ïîëíàÿ | |
Îòíîñèòåëüíàÿ ïëîòíîñòü | 1014 | |
Ðåàêöèÿ | 7,0 | |
Áåëîê | Íå îáíàðóæåíî | ã/ë |
Ãëþêîçà | Íå îáíàðóæåíî | |
Êåòîíîâûå òåëà | Íå îáíàðóæåíî | |
Ðåàêöèÿ íà êðîâü | Íå îáíàðóæåíî | |
Áèëèðóáèí | Íå îáíàðóæåíî | |
Óðîáèëèíîèäû | Íå îáíàðóæåíî | |
Æåë÷íûå êèñëîòû | Íå îáíàðóæåíî | |
Èíäèêàí | Íå îáíàðóæåíî |
Ìèêðîñêîïèÿîñàäêàìî÷è
Ýïèòåëèé ïëîñêèé | Åäèíè÷íî â ïðåïàðàòå |
Ýïèòåëèé ïåðåõîäíûé | Åäèíè÷íî â ïîëå çðåíèÿ |
Ëåéêîöèòû | 1 â ïîëå çðåíèÿ |
Ýðèòðîöèòû íåèçìåíåííûå | 1 â ïîëå çðåíèÿ |
Ñëèçü | Óìåðåííîå êîëè÷åñòâî |
4. ÐåàêöèÿÂàññåðìàíàÎòðèöàòåëüíàÿ.
5. ÐåàêöèÿíàHBsÀÃÎòðèöàòåëüíàÿ.
6. Ðåàêöèÿíààíòè — HCATÎòðèöàòåëüíàÿ.
7. ÐåàêöèÿíààíòèòåëàêÂÈ×Îòðèöàòåëüíàÿ.
8. ÝÊÃ: Ðèòì ñèíóñîâûé. ×ÑÑ 93 â ìèíóòó. Ãîðèçîíòàëüíîå ïîëîæåíèå ýëåêòðè÷åñêîé îñè ñåðäöà. Çàìåäëåííî ïðîâåäåíèå ïî ïåðåäíåé âåòâè ëåâîé íîæêè ïó÷êà Ãèñà. Ó ìåðåííî âûðàæåííûå èçìåíåíèÿ ìèîêàðäà ñ ïðèçíàêàìè ïåðåãðóçêè âñåõ êàìåð ñåðäöà.
9. Ðåíòãåíîãðàôèÿîðãàíîâãðóäíîéêëåòêè:  ëåãêèõ ñïðàâà â íèæíåé äîëå — íåãîìîãåííàÿ èíôèëüòðàöèÿ. Ëåãî÷íûé ðèñóíîê óñèëåí, äåôîðìèðîâàí. ßâëåíèÿ ïíåâìîñêëåðîçà. Ñèíóñû ñâîáîäíû. Òåíü àîðòû è ñåðäöà ñ âîçðàñòíûìè èçìåíåíèÿìè.
Êëèíè÷åñêèéäèàãíîç:
Áðîíõèàëüíàÿ àñòìà ñìåøàííîé ôîðìû, òÿæåëîé ñòåïåíè òÿæåñòè, â ñòàäèè îáîñòðåíèÿ. Ýìôèçåìà ëåãêèõ. Ïíåâìîñêëåðîç.
ñî÷åòàííûå: ãèïåðòîíè÷åñêàÿ áîëåçíü II ñò., III ñòåïåíü
ñîïóòñòâóþùèå: õðîíè÷åñêèé ãàñòðèò â ñòàäèè ðåìèññèè
îñëîæíåíèÿ: î÷àãîâàÿ ïíåâìîíèÿ â íèæíåé äîëå ïðàâîãî ëåãêîãî, ÄÍ II ñòåïåíè
Îáîñíîâàíèåêëèíè÷åñêîãîäèàãíîçà
· Áðîíõèàëüíàÿ àñòìà ñìåøàííîé ôîðìû, òÿæåëîé ñòåïåíè òÿæåñòè, â ñòàäèè îáîñòðåíèÿ.
Ñóõèå ñâèñòÿùèå õðèïû ïðè àóñêóëüòàöèè ëåãêèõ. Ïåðèîäè÷åñêèå ïðèñòóïû óäóøüÿ (3-4 ðàçà â ãîä), êóïèðóþùèåñÿ ïðèåìîì áåòà-àäðåíîìèìåòèêîâ, âîçíèêàëè â îòâåò íà äåéñòâèå àëëåðãè÷åñêîãî ôàêòîðà — ïûëüöà ðàñòåíèé, áûòîâàÿ ïûëü. Òàêæå ïðèñòóïû âîçíèêàëè íà õîëîäå. Òàêèì îáðàçîì, ïðèñòóïû óäóøüÿ ñâÿçàíû ñ âîçäåéñòâèåì ðàçëè÷íîãî ðîäà àëëåðãåíîâ, ÷òî ïðåäñòàâëÿåò ñîáîé ñìåøàííóþ ôîðìó áðîíõèàëüíîé àñòìû.
· Ýìôèçåìà ëåãêèõ.
Áî÷êîîáðàçíàÿ ãðóäíàÿ êëåòêà, óìåíüøåíèå åå ïîäâèæíîñòè ïðè äûõàíèè, êîðîáî÷íûé ïåðêóòîðíûé çâóê, èñ÷åçíîâåíèå çîíû àáñîëþòíîé ñåðäå÷íîé òóïîñòè, îïóùåíèå íèæíåé ãðàíèöû ëåãêèõ è îãðàíè÷åíèå ýêñêóðñèè ëåãî÷íîãî êðàÿ.
· Ïíåâíîñêëåðîç.
Óñèëåíèå ëåãî÷íîãî ðèñóíêà, ñêëåðîòè÷åñêèå èçìåíåíèÿ íà ðåíòãåíîãðàììå îðãàíîâ ãðóäíîé êëåòêè
· Î÷àãîâàÿ ïíåâìîíèÿ â íèæíåé äîëå ïðàâîãî ëåãêîãî
Îñíîâûâàÿñü íà æàëîáàõ ïàöèåíòà (ïîâûøåíèå òåìïåðàòóðû òåëà äî 38,1 0Ñ, èçìåíåíèå õàðàêòåðà ìîêðîòû íà ñëèçèñòî-ãíîéíûé, áîëü â ïðàâîé ïîëîâèíå ãðóäíîé êëåòêè, îòäûøêà ïðè ìèíèìàëüíîé ôèçè÷åñêîé íàãðóçêå, îáùàÿ ñëàáîñòü, íåäîìîãàíèå) ìîæíî ïðåäïîëîæèòü íàëè÷èå ó íåãî èíòîêñèêàöèîííîãîñèíäðîìà, à òàêæå ñèíäðîìà îáùèõ âîñïàëèòåëüíûõ èçìåíåíèé è âîñïàëèòåëüíûõ èçìåíåíèé ëåãî÷íîé òêàíè, õàðàêòåðíûõ äëÿ ïíåâìîíèè.
Äàííûå îáúåêòèâíîãî îáñëåäîâàíèÿ (ðåíòãåíîãðàôèÿ îðãàíîâ ãðóäíîé êëåòêè: â ëåãêèõ ñïðàâà â íèæíåé äîëå — íåãîìîãåííàÿ èíôèëüòðàöèÿ; ïðèòóïëåíèå ïåðêóòîðíîãî çâóêà, âëàæíûå ìåëêîïóçûð÷àòûå õðèïû â íèæíèõ îòäåëàõ ïðàâîãî ëåãêîãî) ïîäòâåðæäàþò íàëè÷èå ïåðå÷èñëåííûõ ðàíåå ñèíäðîìîâ, à èìåííî ñèíäðîìà âîñïàëèòåëüíûõ èçìåíåíèé ëåãî÷íîé òêàíè, ÷òî ïîçâîëÿåò ñ âûñîêîé äîëåé âåðîÿòíîñòè ïðåäïîëîæèòü íàëè÷èå ó ïàöèåíòà ïíåâìîíèþâíèæíåéäîëåïðàâîãîëåãêîãî.
Ðàçìåùåíî íà Allbest.ru
Источник


