История болезни при сердечной астме
Описание сердечной астмы
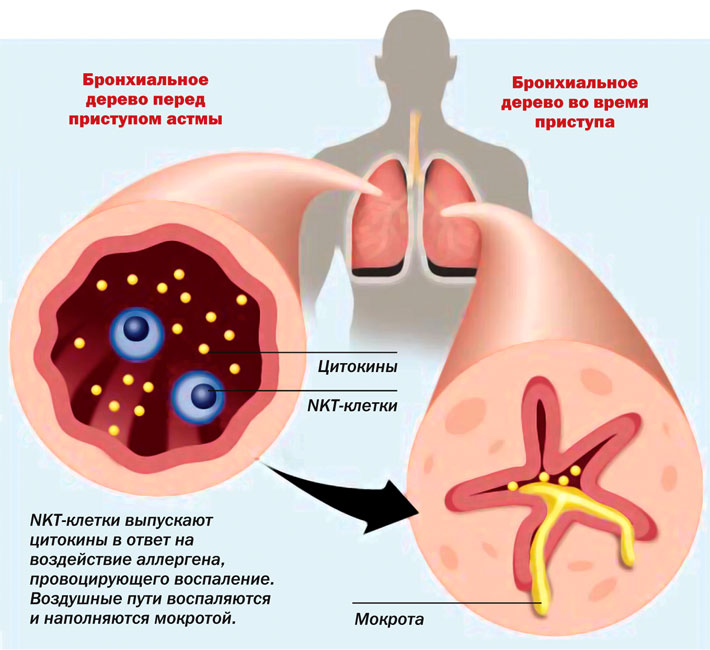
Сердечной астмой называют тяжелое заболевание , которое характеризуется мгновенным возникновением приступов удушья. Одна из причин возникновения — острая недостаточность левого желудочка.
Возникает болезнь при наличии сердечно-сосудистых заболеваниях: гипертоническая болезнь, кардиосклероз, пороки сердца, острый коронарный синдром. Как правило, такой вид астмы встречается у людей, чей возраст превышает 60 лет, хотя медики не исключают «омоложение» данного заболевания.
История болезни: отчего и как возникает недуг
Сердечная астма не является самостоятельной болезнью, а постепенно развивается как итог острой сердечной недостаточности работы левого желудочка, которая, в свою очередь, вызвана другими болезнями.
В истории болезни (в анамнезе) пациента с сердечной астмой обычно встречаются следующие болезни:
- приобретенный порок сердца,
- кардиосклероз,
- острый коронарный синдром,
- инфаркт миокарда и др.
Зафиксированы редкие случаи возникновения сердечной астмы как следствие инфекционных болезней почек и нарушения мозгового кровообращения.
Какие же этапы развития у сердечной астмы? Рассмотрим все по порядку.
- Как отмечалось в статье ранее, это происходит из-за недостаточной работы левого сердечного желудочка (в медицине это имеет название митральный стеноз).
- Наличие глубоких органических изменений миокарда затрагивают именно левый желудочек сердца, при этом значительно ослабляя его. Относительно правого желудочка — он продолжает работу в обычной нормальном режиме. Это приводит к повышению давления в малом круге обращения крови — в таком случае имеет место легочная гипертония, приводящая к следующему:
- значительное увеличение в бронхиальных венах легочной крови,
- в легочных капиллярах замедляется ток крови,
- за счет уменьшения вентиляции легких в них нарушается газообмен.
- Проницаемость стенок капилляров в малом круге кровообращения увеличивается — значит, уменьшается дыхательная поверхность легких, а накапливаемая с течением времени в полостях альвеол жидкость в большей степени затрудняет газообмен.
- Увеличение в крови концентрации углекислоты и уменьшение кислорода чрезмерно раздражает дыхательный центр в головном мозге, что зачастую приводит к приступу удушья.
Симптомы
Основной симптом рассматриваемого заболевания — молниеносный приступ удушья, настигающий пациента в основном в ночное время суток: человек просыпается из-за невозможности сделать вдох, ощущая при этом резкий недостаток воздуха.
После развивается одышка, в результате которой частота дыхания достигает 55-65 раз в минуту (в норме эта цифра равна 20). Ситуация вызывает панику у больного, что затрудняет оказание ему первой помощи и может привести к коллапсу.
При сердечной астме могут возникнуть опасные для жизни пациента симптомы:
- потемнение (посинение) лица вокруг носа и губ,
- отчетливые клокочущие хрипы,
- холодный липкий пот.
При проявлении таких симптомов можно говорить о начинающемся отеке легких. Весьма важным в такой ситуации правильно оказать первую медицинскую помощь, предварительно вызвав бригаду скорой медицинской помощи.
Классификация стадий развития заболевания
В медицинской практике существует несколько классификаций развития сердечной астмы на фоне ХСН (хронической сердечной недостаточности):
- Скрытая недостаточность. Одышка и сердцебиение возникает при физической нагрузке.
- Выраженная стадия. Сердцебиение и одышка появляется даже при незначительной физической нагрузке, даже иногда в покое. Трудоспособность резко снижается.
- Конечная стадия, дистрофическая. Кроме описанных выше симптомов, могут развиваться также необратимые явления в органах: цирроз печени, диффузный пневмосклероз и др. Лечение, к сожалению, неэффективно.
Распространенность в мировом масштабе
Согласно официальной статистике, хроническую сердечную недостаточность испытывают примерно 2 процента взрослого населения мира, а среди людей старше 70 лет эта цифра увеличивается до 10 процентов.
Согласно данным российских эпидемиологических исследований за последние 5 лет выявлено следующее:
- в России в 2009 году зафиксировано около 9 миллионов человек, страдающих острой сердечной недостаточностью, что напрямую заносит этих пациентов в группу риска возникновения у них сердечной астмы,
- с четкими признаками сердечной астмы в 2010 году было госпитализировано практически 3 миллиона человек,
- смертность пациентов, которым не была оказана помощь (либо эта помощь была запоздалой) при приступах сердечной астмы за 2012 год составила 924 тысячи человек.
Что касается половой градации, то данное заболевание одинаково для мужчин и для женщин.
Средний возраст пациентов, перенесших сердечную астму на фоне хронической сердечной недостаточности, — 74 года, это заболевание является причиной №1 госпитализации пациентов старше 65 лет.
Журавлев Николай Юрьевич Обновлено: 19 марта 2019
Астма сердечная — комплекс симптомов, который возникает в результате сердечной недостаточности. Очень часто патология сопровождается такими заболеваниями: порок сердца, инфаркт миокарда, кардиосклероз, миокардит и другие.
Первая помощь при приступе
При появлении симптомов приступа сердечной астмы следует быстро вызвать бригаду скорой помощи. Во время ожидания врачей больному следует оказать первую неотложную помощь.
Comments
42988
Журавлев Николай Юрьевич Обновлено: 19 марта 2019
В случае развития у человека сердечной астмы, первой помощью должен быть немедленный вызов «Скорой помощи». А пока она едет, следует больного усадить в полусидячее или сидячее положение — так уменьшится нагрузка на сердце.
Можно опустить кисти и стопы в горячую воду, наложить на вены жгуты для уменьшения прилива крови к сердцу.
Если есть возможность, больному проводят ингаляции кислородом и под язык дают таблетку нитроглицерина. Этот препарат уменьшит нагрузку на сердце и понизит артериальное давление.
Comments
28380
Журавлев Николай Юрьевич Обновлено: 19 марта 2019
Приступы сердечной астмы характеризуются ощущением острой нехватки кислорода, сухим кашлем, ортопноэ, тахикардией, возбуждением, высоким давлением и чувством приближающейся смерти.
Диагноз ставится на основе клинических проявлений, внешнего осмотра, рентгенографии, ЭКГ и анамнеза. Заболевание можно перепутать с бронхиальной астмой или другими недугами с похожими симптомами.
Comments
17227
Тест
Что означают линии на вашей ладони?
Тест
диагностика заболеваний сердечно-сосудистой системы
Тест
Мифы и правда о мозге
В справочнике предоставлены информационные статьи о симптомах, причинах развития и профилактике заболеваний сердца. Они позволят понять, насколько важно вовремя диагностировать и лечить патологии сердечно-сосудистой системы.
Информация из справочника не может использоваться как руководство для пациентов по проведению самостоятельной диагностики и лечению болезней, и не должна заменять очную консультацию у специалиста.
Вопросы и предложения:
Этот адрес электронной почты защищён от спам-ботов. У вас должен быть включен JavaScript для просмотра.
Адрес редакции:
Санкт-Петербург, ул. Олеко Дундича 8
Источник
Èñòîðèÿ áîëåçíè
Ïàñïîðòíàÿ
÷àñòü:
Ôàìèëèÿ:
Ñû÷îâ
Èìÿ:
Ëåîíèä
Îò÷åñòâî:
Ïðîêîôüåâè÷
Âîçðàñò:
68 ëåò
Ïîë:
ìóæñêîé
Íàöèîíàëüíîñòü:
ðóññêèé
Îáðàçîâàíèå:
8 êëàññîâ
Ìåñòî
ðàáîòû: ïåíñèîíåð
Ìåñòî
æèòåëüñòâà:
ã. Áëàãîâåùåíñê,
óë. Êîìñîìîëüñêàÿ
42 êâ. 14
Äàòà
ïîñòóïëåíèÿ:
21. 04. 03.
Äàòà
êóðàöèè: 22. 04.03.
Æàëîáû
â äåíü ïîñòóïëåíèÿ:
íà äàâÿùèå,
ñæèìàþùèå,
èíòåíñèâíûå
áîëè çà ãðóäèíîé,
èððàäèèðóþùèå
â ëåâóþ ðóêó
è ëîïàòêó, ïðè
íåçíà÷èòåëüíîé
ôèçè÷åñêîé
íàãðóçêå èëè
ïðè õîäüáå íà
100 ìåòðîâ; îäûøêó
èíñïèðàòîðíîãî
õàðàêòåðà â
ïîêîå, ñåðäöåáèåíèå;
îò¸êè è òÿæåñòü
â íîãàõ; ïðèñòóïû
óäóøüÿ íî÷üþ;
ðàñïèðàþùóþ
ãîëîâíóþ áîëü
â çàòûëî÷íîé
îáëàñòè.
Æàëîáû
â äåíü êóðàöèè:
íà èíñïèðàòîðíóþ
îäûøêó â ïîêîå
è ïðè íåçíà÷èòåëüíîé
ôèçè÷åñêîé
íàãðóçêå.
Anamnesis
morbi
Áîëüíûì
ñåáÿ ñ÷èòàåò
ñ1990 ãîäà, êîãäà
ïîÿâèëèñü
óìåðåííûå áîëè
çà ãðóäèíîé
è îäûøêà ïðè
èíòåíñèâíîé
ôèçè÷åñêîé
íàãðóçêå, ñ
ýòîãî æå âðåìåíè
îòìå÷àåò ïîâûøåíèå
àðòåðèàëüíîãî
äàâëåíèÿ äî
160/100 ìì.ðò.ñò. Óõóäøåíèå
ñîñòîÿíèÿ â
òå÷åíèè 2 ëåò,
ïîÿâèëèñü
äàâÿùèå áîëè
çà ãðóäèíîé,
îäûøêà ïðè
ìèíèìàëüíîé
ôèçè÷åñêîé
íàãðóçêå, îò¸êè
íà íîãàõ. Â 2002 ãîäó
âûøåïåðå÷èñëåííûå
ñèìïòîìû óñèëèëèñü.
 2003 ãîäó ñ ýòèìè
æàëîáàìè îáðàòèëñÿ
â 4 ïîëèêëèíèêó,
îòêóäà íàïðàâëåí
â êàðäèîëîãè÷åñêîå
îòäåëåíèå 1
ãîðîäñêîé
áîëüíèöû.
Ëå÷åíèå
â ñòàöèîíàðå
ýôôåêòèâíîå.
Æàëîáû íà îäûøêó
ïðè íåçíà÷èòåëüíîé
ôèçè÷åñêîé
íàãðóçêå.
Anamnesis
vitae
Ðîäèëñÿ
â 1934 ãîäó íà Óêðàèíå,
â Çàïîðîæüå,
âòîðûì ðåá¸íêîì
â ñåìüå. Ðàçâèâàëñÿ
â óäîâëåòâîðèòåëüíûõ
óñëîâèÿõ, â
óìñòâåííîì
è ôèçè÷åñêîì
ðàçâèòèè îò
ñâåðñòíèêîâ
íå îòñòàâàë.
Çàêîí÷èë 8 êëàññîâ
ñðåäíåé øêîëû.
Ðàáîòàòü íà÷àë
â 18 ëåò ñòðîèòåëåì-îòäåëî÷íèêîì
. Íà ïåíñèè ñ
1990 ãîäà.
Êóðèë ñ
18 ëåò ïî 20 ñèãàðåò
â ñóòêè. Ñ 2002 ãîäà
íå êóðèò. Àëêîãîëåì
è íàðêîòèêàìè
íå çëîóïîòðåáëÿåò.
Òÿæ¸ëûìè
çàáîëåâàíèÿìè
â äåòñòâå íå
áîëåë. Â 1985 ãîäó
âûïîëíåíà
àïïåíäýêòîìèÿ,
â 2002 âûïîëíåíà
îïåðàöèÿ ïî
ïîâîäó ðîæè
ëåâîé ãîëåíè.
Íàñëåäñòâåííîñòü
îòÿãîùåíà
ó ìàòåðè îòìå÷àëîñü
ñòîéêîå ïîâûøåíèå
àðòåðèàëüíîãî
äàâëåíèÿ.
Êîíòàêòû
ñ áîëüíûìè
òóáåðêóë¸çîì
è âåíåðè÷åñêèìè
çàáîëåâàíèÿìè
îòðèöàåò, áîëåçíüþ
Áîòêèíà íå
áîëåë.
Àëëåðãè÷åñêèõ
ðåàêöèé â âèäå
ñûïè, ïîêðàñíåíèÿ,
çóäà íà ââåäåíèå
ìåäèêàìåíòîâ
è ïåðåëèâàíèå
êðîâè íåò.
Status praesens
Îáùåå
ñîñòîÿíèå
ñðåäíåé òÿæåñòè,
ïîëîæåíèå
àêòèâíîå, ñîçíàíèå
ÿñíîå, ïîâåäåíèå
àäåêâàòíîå.
Òåëîñëîæåíèå
ãèïåðñòåíè÷åñêîå,
ðîñò: 171 ñì., âåñ:
105 êã. Ïèòàíèå
ðåãóëÿðíîå,
ïîëíîöåííîå.
Êîæíûå
ïîêðîâû öèàíîòè÷íûå,
àêðîöèàíîç,
ñëèçèñòûå
÷èñòûå. Íîãòè
íå èçìåíåíû.
Ïîäêîæíàÿ
êëåò÷àòêà
ñèëüíî âûðàæåíà.
Îòìå÷àåòñÿ
ïàñòîçíîñòü
ãîëåíåé. Ëèìôîóçëû
íå ïàëüïèðóþòñÿ.
Ùèòîâèäíàÿ
æåëåçà íå óâåëè÷åíà.
Êîñòè è ñóñòàâû
áåç âèäèìûõ
èçìåíåíèé,
àêòèâíûå è
ïàññèâíûå
äâèæåíèÿ â
ïîëíîì îáú¸ìå.
Îðãàíû
äûõàíèÿ
Äûõàíèå
÷åðåç íîñ íå
çàòðóäíåíî.
Ìèíäàëèíû íå
óâåëè÷åíû.
Ãðóäíàÿ êëåòêà
êîíóñîâèäíîé
ôîðìû. Òèï äûõàíèÿ
áðþøíîé. Ëîïàòêè
è êëþ÷èöû áåç
âèäèìûõ èçìåíåíèé,
ðàñïîëîæåíû
ñèììåòðè÷íî.
Ïîçâîíî÷íèê
áåç âèäèìûõ
èçìåíåíèé. Íàä-
è ïîäêëþ÷è÷íûå
ÿìêè íåçíà÷èòåëüíî
âûðàæåíû. Õîä
ð¸áåð óìåðåííî
êîñîé, ýïèãàñòðàëüíûé
óãîë = 900 . Âñïîìîãàòåëüíàÿ
ìóñêóëàòóðà
â àêòå äûõàíèÿ
íå ó÷àñòâóåò.
×àñòîòà äûõàíèÿ
18/ìèí.
Ãîëîñîâîå
äðîæàíèå.
Ïî âñåì
òî÷êàì ïðîâîäèòñÿ
ñ îäèíàêîâîé
ñèëîé.
Òîïîãðàôè÷åñêàÿ
ïåðêóññèÿ
ë¸ãêèõ.
Ëèíèÿ | Ñïðàâà | Ñëåâà |
| L. parasternalis | Âåðõíèé êðàé 6 ðåáðà | Íå ïåðêóòèðóåì |
| L. medioclavicularis | Íèæíèé êðàé 6 ðåáðà | Íå ïåðêóòèðóåì |
| L. axillaris anterior | 7 ìåæðåáåðüå | 7 ìåæðåáåðüå |
| L. axillaris media | 8 ìåæðåáåðüå | 8 ìåæðåáåðüå |
| L. axillaris posterior | 9 ìåæðåáåðüå | 9 ìåæðåáåðüå |
| L. scapularis | 10 ìåæðåáåðüå | 10 ìåæðåáåðüå |
| L. paravertebralis | Íèæíèé êðàé 11 ãðóäíîãî ïîçâîíêà | Íèæíèé êðàé 11 ãðóäíîãî ïîçâîíêà |
Âûñîòà
ñòîÿíèÿ âåðõóøåê.
Ïî ïåðåäíåé
ïîâåðõíîñòè:
ñïðàâà 4 ñì.
ñëåâà
— 3,5 ñì
Ïî çàäíåé
ïîâåðõíîñòè:
ñïðàâà íà
óðîâíå 7 øåéíîãî
ïîçâîíêà
ñëåâà
íà óðîâíå 7
øåéíîãî ïîçâîíêà
Ñðàâíèòåëüíàÿ
ïåðêóññèÿ
ë¸ãêèõ.
Ïðè
ïåðêóññèè ïî
âñåì òî÷êàì
çâóê ÿñíûé
ë¸ãî÷íûé, âî
2 ìåæðåáåðüå
ñëåâà ïî ëèíèè,
ìåæäó l.
parasternalis è l.
medioclavicularis çâóê
íåñêîëüêî
êîðî÷å èç-çà
áëèçîñòè ñåðäöà.
Ãàììà
çâó÷íîñòè.
Ãàììà
çâó÷íîñòè ïî
ïåðåäíåé è
çàäíåé ïîâåðõíîñòè
íå èçìåíåíà.
Àêòèâíàÿ
ïîäâèæíîñòü
íèæíåãî ë¸ãî÷íîãî
êðàÿ.
ñïðàâà
7,5 ñì.
ñëåâà
— 7,5 ñì
Àóñêóëüòàöèÿ
ë¸ãêèõ
Ïî ïåðåäíåé
ïîâåðõíîñòè
íàä ãîðòàíüþ
è ÿð¸ìíîé ÿìêîé
âûñëóøèâàåòñÿ
ëÿðèíãîòðàõåàëüíîå
äûõàíèå; â òî÷êàõ
àóñêóëüòàöèè
íàä ë¸ãêèìè
äûõàíèå âåçèêóëÿðíîå
3:1.
Ïî áîêîâîé
ïîâåðõíîñòè
â òî÷êàõ àóñêóëüòàöèè
äûõàíèå âåçèêóëÿðíîå
3:1.
Ïî çàäíåé
ïîâåðõíîñòè
â îáëàñòè 7 øåéíîãî
ïîçâîíêà è íà
óðîâíå 3 ãðóäíîãî
ïîçâîíêà äûõàíèå
ëÿðèíãîòðàõåàëüíîå;
â òî÷êàõ àóñêóëüòàöèè
íàä ë¸ãêèìè
äûõàíèå âåçèêóëÿðíîå
3:1.
Áðîíõîôîíèÿ.
Âî âñåõ
òî÷êàõ âûñëóøèâàåòñÿ
ñ îäèíàêîâîé
èíòåíñèâíîñòüþ,
íå èçìåíåíà.
Çàêëþ÷åíèå.
Ïðè
îáúåêòèâíîì
èññëåäîâàíèè
îðãàíîâ äûõàòåëüíîé
ñèñòåìû ïàòîëîãèè
íå âûÿâëåíî.
Îðãàíû
êðîâîîáðàùåíèÿ
Âèäèìîé
ïóëüñàöèè
øåéíûõ ñîñóäîâ
íåò. Ïóëüñàöèÿ
ñîííûõ àðòåðèé,
îïðåäåëÿåìàÿ
ïàëüïàòîðíî,
âûðàæåíà óìåðåííî.
Ïóëüñàöèÿ íà
ïåðèôåðè÷åñêèõ
ñîñóäàõ ñîõðàíåíà.
Âåðõóøå÷íûé
òîë÷îê âèçóàëüíî
íå îïðåäåëÿåòñÿ.
Ïàëüïàòîðíî:
íà 2 ñì. êíàðóæè
îò ëåâîé ñðåäèíîêëþ÷è÷íîé
ëèíèè, ðàçëèòîé,
ñëàáûé, íèçêèé,
ñëàáîðåçèñòåíòíûé.
Òîë÷îê
ïðàâîãî æåëóäî÷êà,
ñåðäå÷íûé
òîë÷îê, ýïèãàñòðàëüíàÿ
ïóëüñàöèÿ íå
îïðåäåëÿþòñÿ.
Äèàñòîëè÷åñêîå
è ñèñòîëè÷åñêîå
äðîæàíèå îòñóòñòâóþò.
Ïåðêóññèÿ
ñåðäöà
Ãðàíèöû
îòíîñèòåëüíîé
òóïîñòè ñåðäöà:
ïðàâàÿ 5 ìåæðåáåðüå,
íà 1 ñì. êíàðóæè
îò ïðàâîãî
êðàÿ ãðóäèíû;
âåðõíÿÿ ñåðåäèíà
3 ðåáðà; ëåâàÿ
íà 2 ñì. êíàðóæè
îò l. medioclavicularis
sinistraÃðàíèöû
àáñîëþòíîé
òóïîñòè ñåðäöà:
ïðàâàÿ ïî
ëåâîìó êðàþ
ãðóäèíû â 4
ìåæðåáåðüå;
âåðõíÿÿ íèæíèé
êðàé 4 ðåáðà
ñïðàâà; ëåâàÿ
íà 2 ñì. êíàðóæè
îò l. medioclavicularis
sinistra
Ðàçìåðû
ñåðäöà
Ïîïåðå÷íèê:
èñòèííûé 16 ñì.
, äîëæíûé 13,1 ñì.
Äëèííèê
: èñòèííûé 15 ñì.
, äîëæíûé 14,1 ñì.
Øèðèíà
ñîñóäèñòîãî
ïó÷êà 5 ñì.
Àóñêóëüòàöèÿ
ñåðäöà
Ðèòì
ïðàâèëüíûé,
òîíû ïðèãëóøåíû,
øóìîâ íåò.
Âåðõóøêà
ñåðäöà: îñëàáëåíèå
1 òîíà èç-çà
äèëàòàöèè
ëåâîãî æåëóäî÷êà
è îñëàáëåíèÿ
ìûøå÷íîãî
êîìïîíåíòà5 ìåæðåáåðüå
ó ïðàâîãî êðàÿ
ãðóäèíû: 1 òîí
ïðåîáëàäàåò
íàä 2 òîíîì, îí
ãðîìêèé, ïðîäîëæèòåëüíûé,
2 òîí òèõèé,
êîðîòêèé, âûñîêèé2 ìåæðåáåðüå
ñïðàâà: àêöåíò
2 òîíà íàä àîðòîé,
îí ãðîì÷å, ÷åì
íàä ë¸ãî÷íîé
àðòåðèåé; 2 òîí
ïðîäîëæèòåëüíåå,
÷åì 1 òîí. 1 òîí
òèõèé è êîðîòêèé2 ìåæðåáåðüå
ñëåâà: 2 òîí
ãðîìêèé, ïðîäîëæèòåëüíûé,
ïðåîáëàäàåò
íàä 1 òîíîì, êîòîðûé
òèõèé è êîðîòêèéòî÷êà
Áîòêèíà Ýðáà:
øóìîâ íåò, 2 òîí
ïðåîáëàäàåò
íàä 1 òîíîì, îí
ãðîì÷å, ïðîäîëæòèòåëüíåå
Àðòåðèàëüíîå
äàâëåíèå: 150/80 mm.
Hg
Ïóëüñ:
70 óäàðîâ
â ìèíóòó,
regularis, plenus, magnus, tardus, durus.
Çàêëþ÷åíèå
Ïðè îáúåêòèâíîì
èññëåäîâàíèè
îðãàíîâ ñèñòåìû
êðîâîîáðàùåíèÿ
îáíàðóæåíû
ïðèçíàêè ãèïåðòðîôèè
è äèëàòàöèè
ëåâîãî æåëóäî÷êà
íà ôîíå ñòîéêîãî
è äëèòåëüíîãî
ïîâûøåíèÿ
àðòåðèàëüíîãî
äàâëåíèÿ: ñìåùåíèå
âåðõóøå÷íîãî
òîë÷êà è ëåâîé
ãðàíèöû îòíîñèòåëüíîé
òóïîñòè ñåðäöà
âëåâî, îñëàáëåíèå
1 òîíà íà âåðõóøêå,
àêöåíò 2 òîíà
íàä àîðòîé,
ñâèäåòåëüñòâóþùèé
î ïîâûøåíèè
àðòåðèàëüíîãî
äàâëåíèÿ.
Îðãàíû
ïèùåâàðåíèÿ
ßçûê
âëàæíûé, ñëåãêà
îáëîæåí áåëûì
íàë¸òîì, ñîñî÷êè
âûðàæåíû, íà
âåðõíåé ÷åëþñòè
èìåþòñÿ 2 êàðèîçíûõ
çóáà. Ñëèçèñòàÿ
ðòà ðîçîâàÿ,
÷èñòàÿ.
Æèâîò
óâåëè÷åí çà
ñ÷¸ò ïîäêîæíîæèðîâîé
êëåò÷àòêè,
ìÿãêèé, áåçáîëåçíåííûé,
ðàñõîæäåíèÿ
ïðÿìûõ ìûøö
æèâîòà íåò,
ëåâàÿ è ïðàâÿ
ïîëîâèíû æèâîòà
ñèììåòðè÷íû,
ðàâíîìåðíî
ó÷àñòâóþò â
àêòå äûõàíèÿ.
Âèäèìîé ïåðèñòàëüòèêè
íåò.
 ïðàâîé
ïîäâçäîøíîé
îáëàñòè èìååòñÿ
ñòàðûé ïîñëåîïåðàöèîííûé
ðóáåö, ðàçìåðîì
16 íà 1 ñì.
Ãëóáîêàÿ
ìåòîäè÷åñêàÿ
ñêîëüçÿùàÿ
ïàëüïàöèÿ ïî
Îáðàçöîâó-Ñòðàæåñêî
Ñèãìîâèäíàÿ
êèøêà ïàëüïàöèÿ
â âèäå ïëîòíîãî
öèëèíäðà ðàçìåðîì
îêîëî 2 ñì. , ïîâåðõíîñòü
ãëàäêàÿ, ïîäâèæíàÿ,
áåçáîëåçíåííàÿ,
íåïîäâèæíàÿ,
áåç óð÷àíèÿÑëåïàÿ
êèøêà ïàëüïèðóåòñÿ
â âèäå öèëèíäðà
äèàìåòðîì
îêîëî 3 ñì. ,
áåçáîëåçíåííàÿ,
íåïîäâèæíàÿÍèæíÿÿ
ãðàíèöà æåëóäêà:
ìåòîäîì ïåðêóññèè
íà 5 ñì. âûøå ïóïêà;
ìåòîäîì
àóñêóëüòàòèâíî-ïàëüïàòîðíûì
íà 5 ñì. âûøå ïóïêà;
ìåòîäîì ïàëüïàöèè
íà 5 ñì. âûøå ïóïêà;
ìåòîäîì âûÿâëåíèÿ
«øóìà ïëåñêà»
íå îïðåäåëÿåòñÿÏèëîðè÷åñêèé
îòäåë æåëóäêà
ïàëüïèðóåòñÿ
â âèäå òîíêîãî
öèëèíäðà äî
1 ñì. â äèàìåòðå,
ïîäâèæíûé,
áåçáîëåçíåííûéÏîïåðå÷íî-îáîäî÷íàÿ
êèøêà ïàëüïèðóåòñÿ
â âèäå öèëèíäðà
äî 2 ñì. â äèàìåòðå,
áåçáîëåçíåííàÿ,
ïîâåðõíîñòü
ãëàäêàÿÏå÷åíü
ïðè ïàëüïàöèè
ãëàäêàÿ, áåçáîëåçíåííàÿ
íå âûñòóïàåò
èç-ïîä ð¸áåðíîé
äóãè. Ðàçìåðû
ïî Êóðëîâó:
10*9*8 ñì.Ñåëåç¸íêà
íå ïàëüïèðóåòñÿ,
äëèííèê 6 ñì.
, ïîïåðå÷íèê
5,5 ñì. Âåðõíÿÿ
ãðàíèöà íà
óðîâíå 9 ðåáðà,
íèæíÿÿ íà óðîâíå
10 ðåáðà, ïåðåäíå-íèæíÿÿ
íå âûñòóïàåò
èç-çà l.
cstoarticularisÏîäæåëóäî÷íàÿ
æåëåçà íå
ïàëüïèðóåòñÿ
Çàêëþ÷åíèå
Ïðè îáúåêòèâíîì
èññëåäîâàíèè
îðãàíîâ ïèùåâàðèòåëüíîé
ñèñòåìû ïàòîëîãèè
íå âûÿâëåíî.
Îðãàíû
ìî÷åâûäåëåíèÿ
Ïðè
îñìîòðå îáëàñòü
ïî÷åê áåç âèäèìûõ
èçìåíåíèé.
Ïî÷êè íå ïàëüïèðóþòñÿ.
Ñèìïòîì Ïàñòåðíàöêîãî
îòðèöàòåëüíûé
ñ îáåèõ ñòîðîí.
Äèóðåç íîðìàëüíûé
(äíåâíîé ïðåîáëàäàåò
íàä íî÷íûì),
áåçáîëåçíåííûé.
Çàêëþ÷åíèå
Ïðè îáúåêòèâíîì
èññëåäîâàíèè
îðãàíîâ ìî÷åâûäåëèòåëüíîé
ñèñòåìû ïàòîëîãèè
íå âûÿâëåíî.
Äîïîëíèòåëüíûå
ìåòîäû èññëåäîâàíèÿ
Íà
ÝÊÃ âûÿâëåíû
ïðèçíàêè ãèïåðòðîôèè
è äèëàòàöèè
ëåâîãî æåëóäî÷êà,
ñ ÿâëåíèÿìè
ïåðåãðóçêè:
Ëåâîãðàììà
R1>R2>R3Óâåëè÷åíèå
àìïëèòóäû R
â V5, V6Óâåëè÷åíèå
àìïëèòóäû S
â V1, V2Ñìåùåíèå
ïåðåõîäíîé
çîíû â V2
Äåïðåññèÿ
ST â 1, avl,
V5, V6
Îòðèöàòåëüíûé
T â 1, avl,
V5, V6
Óâåëè÷åíèå
âðåìåíè âíóòðåííåãî
îòêëîíåíèÿ
â V5, V6
áîëåå 0,05 ñåê.
ÝõîÊÃ
ïðè èññëåäîâàíèè
âûÿâëåíà ãèïåðòðîôèÿ
è äèëàòàöèÿ
ëåâîãî æåëóäî÷êà,
îòìå÷àþòñÿ
óäëèíåíèå ôàçû
èçîìåòðè÷åñêîãî
ñîêðàùåíèÿ,
óìåíüøåíèå
èíäåêñà íàïðÿæåíèÿ
ìèîêàðäà, óäëèíåíèå
ìåõàíè÷åñêîé
ñèñòîëûR-èññëåäîâàíèå
âî âñåõ ïðîåêöèÿõ
âûÿâëåíû ÿâëåíèÿ
ãèïåðòðîôèè
è äèëàòàöèè
ëåâîãî æåëóäî÷êàÔÊÃ
íà âåðõóøêå
îïðåäåëÿåòñÿ
îñëàáëåíèå
1 òîíà, íàä àîðòîé
îïðåäåëÿåòñÿ
óñèëåíèå 2 òîíàÈññëåäîâàíèå
ãëàçíîãî äíà
îïðåäåëèëî
ñëåäóþùèå
ïðèçíàêè
ãèïåðòîíè÷åñêîé
áîëåçíè: àíãèîïàòèÿ,
ñóæåíèå àðòåðèé,
ðàñøèðåíèå
âåí, ñèìïòîì
Òâèñòà; àíãèîñêëåðîç
(ñèìïòîì «ìåäíîé
ïðîâîëîêè»,
ñèìïòîì «ñåðåáðÿíîé
ïðîâîëîêè»,ñèìïòîì
Ñàëþñà-Ãóíà),
ðåòèíîïàòèÿ
ãåìîððàãèÿ
è ïëàçìîððàãèÿ
â ñåò÷àòêó,
îò¸ê ñåò÷àòêè,
íåéðîðåòèíîïàòèÿ
îò¸ê ñîñêà
çðèòåëüíîãî
íåðâàÊëèíè÷åñêèé
àíàëèç êðîâè:
Ãåìîãëîáèí
160 ã/ë
Ýðèòðîöèòû
4,9 * 1012 /ë
Öâåòîâîé ïîêàçàòåëü
0,97
Ðåòèêóëîöèòû
1%
Òðîìáîöèòû
300 *109 /ë
Ëåéêîöèòû
8,1 * 109 /ë
Ïàëî÷êîÿäåðíûå
íåéòðîôèëû
3%
Ñåãìåíòîÿäåðíûå
íåéòðîôèëû
67%
Ýîçèíîôèëû
4%
Áàçîôèëû
0%
Ëèìôîöèòû
21%
Ìîíîöèòû
6%
Ïëàçìàòè÷åñêèå
êëåòêè 1%
Ñêîðîñòü
îñåäàíèÿ ýðèòðîöèòîâ
9 ìë/÷
Êëèíè÷åñêèé
àíàëèç ìî÷è:
Êîëè÷åñòâî
100 ìë.
Öâåò
ñîëîìåííî-æ¸ëòûé
Óäåëüíûé
âåñ 1015
Ïðîçðà÷íîñòü
ïîëíàÿ
Áåëîê
íå îáíàðóæåí
Ñàõàð
íå îáíàðóæåí
Æåë÷íûå
ïèãìåíòû íå
îáíàðóæåíû
Ýðèòðîöèòû
1 â ïîëå çðåíèÿ
Ëåéêîöèòû 1
3 â ïîëå çðåíèÿ
Öèëèíäðû íå
îáíàðóæåíû
Êëåòêè
ïëîñêîãî ýïèòåëèÿ
3 5 â ïîëå çðåíèÿ
Êëåòêè æåë÷íîãî
ýïèòåëèÿ íå
îáíàðóæåíû
Ñîëè
(îêñàëàòû) íåìíîãî
Îêîí÷àòåëüíûé
äèàãíîç: ñòàáèëüíàÿ
ñòåíîêàðäèÿ
íàïðÿæåíèÿ
4 ôóíêöèîíàëüíûé
êëàññ; ãèïåðòîíè÷åñêàÿ
áîëåçíü 3 ñò.,
î÷åíü âûñîêèé
ðèñê; õðîíè÷åñêàÿ
íåäîñòàòî÷íîñòü
êðîâîîáðàùåíèÿ
2Á; ñåðäå÷íàÿ
àñòìà.
Äíåâíèê
íàáëþäåíèé
23.04.2003
Æàëîáû:
íà îäûøêó ïðè
ïîäú¸ìå íà 2
ýòàæ èëè ïðè
íåçíà÷èòåëüíîé
ôèçè÷åñêîé
íàãðóçêå, ïðèñòóïû
óäóøüÿ â íî÷íîå
âðåìÿ.
Îáúåêòèâíî:
îáùåå ñîñòîÿíèå
óäîâëåòâîðèòåëüíîå,
ïîëîæåíèå
àêòèâíîå, ñîçíàíèå
ÿñíîå, ïîâåäåíèå
àäåêâàòíîå.
Êîæà è ñëèçèñòûå
÷èñòûå, îòìå÷àåòñÿ
ïàñòîçíîñòü
ãîëåíåé, àêðîöèàíîç.
Íàä ë¸ãêèìè
äûõàíèå âåçèêóëÿðíîå
3:1. Òîíû ïðèãëóøåíû,
ðèòì ïðàâèëüíûé,
îñëàáëåíèå
1 òîíà íà âåðõóøêå,
àêöåíò 2 òîíà
íàä àîðòîé.
Àðòåðèàëüíîå
äàâëåíèå 150/80 mm.
Hg, ïóëüñ 70
óäàðîâ â ìèíóòó,
t0C
36,7.
24.04.2003
Æàëîáû: íà îäûøêó
ïðè íåçíà÷èòåëüíîé
ôèçè÷åñêîé
íàãðóçêå
Îáúåêòèâíî:
îáùåå ñîñòîÿíèå
óäîâëåòâîðèòåëüíîå,
ïîëîæåíèå
àêòèâíîå, ñîçíàíèå
ÿñíîå, ïîâåäåíèå
àäåêâàòíîå.
Êîæíûå ïîêðîâû
è ñëèçèñòûå
÷èñòûå, îò¸êîâ
íåò, ñëàáî âûðàæåííûé
àêðîöèàíîç.
Äûõàíèå âåçèêóëÿðíîå
3:1. Òîíû ïðèãëóøåíû,
ðèòì ïðàâèëüíûé,
îñëàáëåíèå
1 òîíà íà âåðõóøêå,
àêöåíò 2 òîíà
íàä àîðòîé.
Àðòåðèàëüíîå
äàâëåíèå 140/70 mm.
Hg, ïóëüñ 70
óäàðîâ â ìèíóòó,
t0C
36,5.
Êóðàòîð:
ñòóäåíò 301 ãðóïïû
Àìóðñêîé
Ãîñóäàðñòâåííîé
Ìåäèöèíñêîé
Àêàäåìèè
Êàçàíöåâ
Ä. À.
Источник