К базисной терапии бронхиальной астмы относится


Базисное лечение бронхиальной астмы необходимо для подавления воспаления в дыхательных путях, снижения бронхиальной гиперреактивности, уменьшения бронхиальной обструкции.
Терапевтический курс разрабатывается конкретно под каждого больного, с учетом тяжести болезни, возраста и иных индивидуальных особенностей. Больному астмой прописываются лекарства, необходимые для устранения воспалительного процесса, локализованного в дыхательных путях.
Лечение патологии базируется на применении средств, купирующих астматические приступы, а также препаратов базисной терапии. Вторая группа лекарств призвана оказать воздействие на патогенетический механизм болезни.
Что такое бронхиальная астма
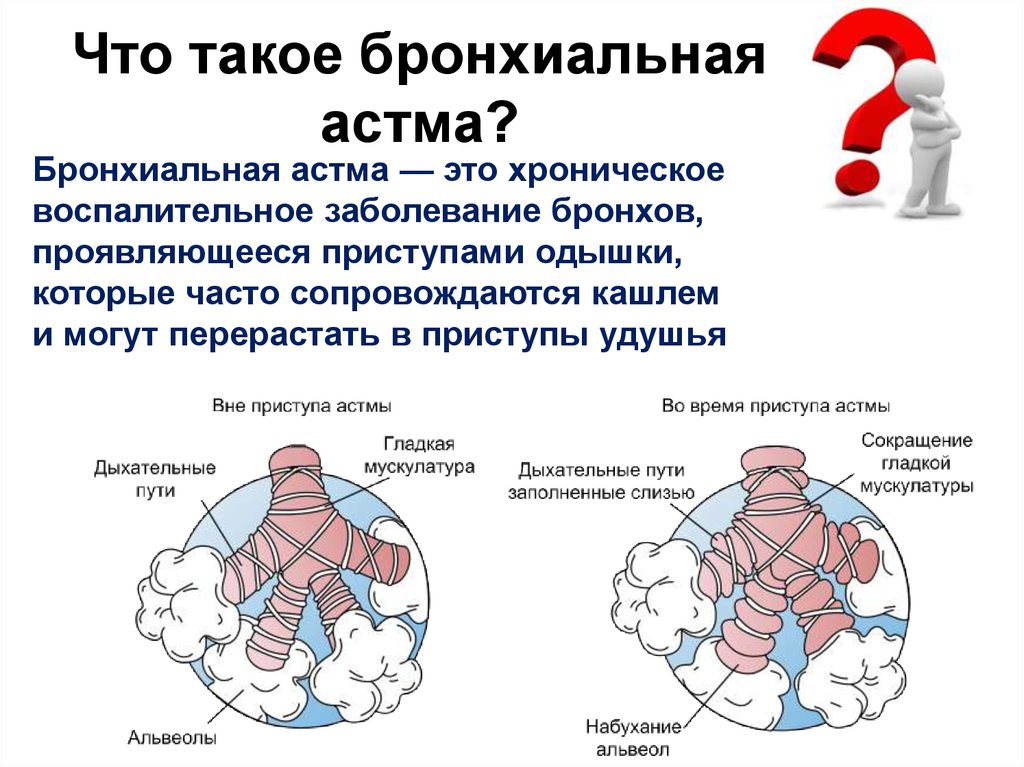
Бронхиальная астма – хроническая патология, при которой наблюдается развитие воспалительного процесса в дыхательных путях. Астматики сталкиваются с сужением бронхов, вызванным влиянием внешних и внутренних факторов. Патология проявляется в виде:
- одышки;
- головных болей;
- дыхательной недостаточности;
- свистящих хрипов;
- ощущения заложенности в области грудной клетки;
- постоянного кашля.
Всего в мире насчитывается около 230 000 000 астматиков. В развитых странах применяются схожие принципы лечения патологии, позволяющие многим пациентам достичь стадии устойчивой ремиссии при соблюдении всех врачебных рекомендаций.
Цели и задачи базисной терапии при лечении астмы
Астматикам показана базисная терапия, если бронхиальная астма вызывает ухудшение общего состояния больного. Главная цель при лечении заболевания заключается в том, чтобы не допустить перехода патологии в тяжелую форму, когда она выходит из-под контроля, и развиваются осложнения.
Возможные осложнения из-за активного развития болезни: пневмоторакс, эмфизема, беттолепсия, ателектаз.
Болезнь может быть различной степени тяжести – для каждой из них существует своя схема терапии. При лечении бронхиальной астмы врачи должны решить следующие терапевтические задачи:
- оценка состояния больного и воздействие на проявляющиеся симптомы;
- сведение к минимуму количества приступов (вне зависимости от их интенсивности);
- минимизация побочных эффектов от используемых для базисного лечения лекарственных препаратов;
- обучение астматика навыкам самопомощи при развитии приступов;
- контроль реакции организма пациента на использованные препараты, корректировка назначения, если требуется.
Принято выделять 5 основных ступеней развития бронхиальной астмы, в соответствии с которыми разрабатывается схема лечения:
- На начальной стадии развития патологии больному обычно назначаются бета-адреномиметики короткого действия. Это симптоматические препараты. С их помощью расширяются бронхи, благодаря чему снимается приступ.
- На второй ступени, по решению врача, может быть использовано одно или несколько лекарственных средств. Эти лекарства астматик должен принимать систематически, чтобы остановить развитие воспалительного процесса в бронхах. Обычно назначаются глюкокортикостероиды в виде ингаляций и бета-адреномиметики. Лечение начинается с минимальных доз.
- На третьей ступени в дополнение к уже назначенным лекарствам используются бета-адреномиметики продолжительного действия. Эти препараты расширяют бронхи, поэтому больному проще дышать и говорить.
- На четвертой ступени у пациентов заболевание протекает тяжело, поэтому врачи назначают системные гормональные противовоспалительные препараты. Такие лекарства хорошо справляются с астматическими приступами, но их использование приводит к появлению различных побочных эффектов: диабет, нарушения обмена веществ, синдром отмены и т. д.
Для пятой степени характерно крайне тяжелое состояние пациента. Физическая активность больного ограничена, наблюдается сильная дыхательная недостаточность. Лечение практически всегда проводится в стационаре.
Что влияет на подбор схемы терапии

Препараты для базисной терапии бронхиальной астмы должны назначаться врачом, запрещено самостоятельно подбирать себе лекарства. Основные принципы лечения бронхиальной астмы: иммунотерапия и фармакотерапия.
Независимо от возраста и тяжести текущего состояния пациента, лечение начинается с приема небольших доз лекарств. Схема лечения обычно корректируется специалистами с учетом следующих факторов:
- наличие хронических патологий легких;
- текущее состояние астматика (на фоне приема препаратов);
- интенсивность приступов удушья ночью;
- наличие характерных астматических проявлений (одышка, хрипы, кашель);
- результаты анализов;
- продолжительность, частота, выраженность дневных приступов.
При персистирующей астме легкой, средней и тяжелой степени проводится базовая и симптоматическая терапия заболевания.
Обязательно используются бета-адреномиметики (их также называют «ингаляционные 2-агонисты») и другие средства, купирующие приступы и снижающие их число.
Базисные средства для лечения бронхиальной астмы
Базисная терапия при бронхиальной астме предполагает применение ингаляционных глюкокортикостероидов, системных глюкокортикостероидов, стабилизаторов тучных клеток, лейкотриеновых антагонистов.
Эти препараты для лечения бронхиальной астмы необходимы, чтобы контролировать заболевание, не допустить ухудшения состояния больного.
Глюкокортикостероиды

Глюкокортикостероиды крайне важны для купирования приступов. Они обладают противовоспалительным действием. Использование ингаляционных глюкокортикостероидов позволяет снять обструкцию бронхов за короткий промежуток времени.
К основным плюсам таких ингаляций можно отнести:
- устранение воспалительного процесса в бронхах;
- снижение интенсивности симптоматики заболевания;
- возможность приема сравнительно малых доз препарата;
- сведение к минимуму проникновения действующих веществ лекарства в общий кровоток;
- улучшение проходимости в бронхах.
Системные глюкокортикостероиды
Ингаляционные глюкокортикостероиды позволяют купировать приступы, но для базисной терапии бронхиальной астмы используются системные глюкокортикостероиды в форме таблеток.
Их назначают, если состояние больного оценивается как среднетяжелое и тяжелое. Эти препараты:
- устраняют спазмы в бронхах;
- улучшают проходимость дыхательных путей;
- устраняют воспалительный процесс;
- уменьшают секрецию мокроты.
Системные глюкокортикостероиды могут быть назначены при тяжелых стадиях заболевания, при ухудшении показателей спирометрии, при отсутствии результатов лечения ингаляционными препаратами и дальнейшем развитии проявлений бронхиальной астмы.
Запрещено самостоятельное применение таких лекарственных средств без назначения врача.
Стабилизаторы тучных клеток
Противовоспалительная терапия бронхиальной астмы включает использование стабилизаторов тучных клеток. Эти препараты назначают больным, у которых наблюдается легкая или средняя тяжесть заболевания.
Стабилизаторы тучных клеток помогают:
- предупредить и устранить аллергию;
- предотвратить возникновение спазмов в бронхах;
- уменьшить воспалительный процесс;
- снизить гиперреактивность бронхов.
Лейкотриеновые антагонисты
Базовая терапия бронхиальной астмы практически всегда включает в себя использование лейкотриеновых антагонистов. Их основная задача – блокирование лейкотриеновых рецепторов и угнетение активности фермента 5-липоксигеназы.
Из-за этих органических соединений происходит развитие спазмов в бронхах вследствие аллергии на различные раздражители.
Эти препараты обладает сильным противовоспалительным действием, подавляют клеточные и неклеточные компоненты воспаления в бронхах, которое вызывается воздействием антигенов. Также они оказывают следующее действие:
- устранение спазмов в бронхах;
- уменьшение образования мокроты;
- устранение инфильтрации и процесса воспаления в бронхиальных слизистых оболочках;
- увеличение проницаемости мелких сосудов в органах дыхания;
- расслабления гладких мышц в органах дыхания.
Использование базовой терапии при лечении детей

Базисная терапия при бронхиальной астме предполагает использование нескольких видов препаратов. Лечение обязательно комплексное.
Врачи, разрабатывая схему лечения, должны решить, как будут устранены у пациента проявления бронхиальной астмы. Не менее важная задача – достижение стойкой ремиссии.
Выбирая тип базисной терапии бронхиальной астмы у детей, специалисты учитывают множество факторов: возраст ребенка, давность появления первых астматических признаков, наличие иных хронических заболеваний, текущее состояние маленького пациента.
Также принимаются во внимание симптомы астмы. Они могут проявляться с разной интенсивностью. У детей, у которых диагностирована бронхиальная астма, наблюдается следующая симптоматика:
- хрипы во время дыхания;
- синюшный оттенок кожи в области носогубного треугольника (при приступе);
- ухудшение общего состояния;
- астматические приступы (при наличии внешнего раздражителя или в ночное время);
- кашель, одышка, проблемы с дыханием.
Для лечения детей используются:
- длительно действующие бронходилататоры;
- лекарственные средства с противовоспалительным эффектом.
- ингаляционные глюкокортикоиды.
Взаимодействие с пациентами

Базисная терапия астмы показана всем пациентам, у которых диагностировано заболевание (за исключением больных с интермиттирующей астмой). Но некоторые больные отказываются от приема противовоспалительных средств и от любого другого традиционного лечения бронхиальной астмы, предпочитая народные средства.
Народная медицина в терапии бронхиальной астмы имеет право на существование, однако астматикам ни в коем случае нельзя отказываться от приема противовоспалительных препаратов.
Отказ от лечения и отсутствие контроля со стороны лечащего врача практически в 100% случаев приводит к ухудшению состояния пациента, усилению астматических приступов, развитию осложнений (проблемы с сердцем, головные боли и т.п.).
Поэтому между лечащим врачом и астматиком с самого начала лечения должен быть налажен прямой контакт. Важно, чтобы пациент располагал всей необходимой информацией о своем заболевании:
- Что может спровоцировать развитие астматического приступа?
- Как его можно быстро купировать?
- Какие препараты и в каких дозировках могут быть использованы?
- В каких случаях необходимо вызывать скорую помощь?
Каждый астматик должен знать ответы на эти вопросы. Если лечащий врач не провел соответствующую беседу, больной должен самостоятельно проконсультироваться со специалистом, задав ему интересующие вопросы.
Наличие прямого контакта между врачом и пациентом очень важно в случаях, когда проводится лечение маленького ребенка от бронхиальной астмы. Дети не могут сами принять решение, поэтому их родители должны располагать всей необходимой информацией о заболевании.
В заключение
Лекарственные средства для лечения бронхиальной астмы, применяемые при базисной терапии, назначают врачом в зависимости от степени тяжести заболевания, частоты и выраженности симптоматики, текущего состояния больного.
Терапия в каждом случае строго индивидуальна, поэтому самолечение при развитии бронхиальной астмы, вне зависимости от ее ступени, исключено.
Источник
Терапия бронхиальной астмы немыслима без применения лекарственных препаратов. С их помощью удается добиться контроля над болезнью, но излечить ее полностью невозможно. Ингаляторы при бронхиальной астме являются лучшим способом введения лекарства в организм.
Все лекарства от астмы делятся на препараты базисной терапии и средства неотложной помощи. При полном контроле над болезнью используется базисная терапия бронхиальной астмы, потребность в препаратах скорой помощи минимальная.
Средства базисной терапии направлены на подавление хронического воспалительного процесса в бронхах. К ним относятся:
- глюкокортикоиды;
- стабилизаторы тучных клеток (кромоны);
- ингибиторы лейкотриенов;
- комбинированные средства.
Рассмотрим эти группы лекарств и самые популярные препараты.
Ингаляционные глюкокортикостероидные гормоны (иГКС)
иГКС показаны всем больным с астмой персистирующего течения, поскольку при любой тяжести болезни в слизистой оболочке бронхов присутствует хроническое воспаление. Эти препараты не имеют выраженных побочных эффектов, связанных с системным действием гормонов. Они могут подавлять активность надпочечников лишь при использовании в высоких дозах (более 1000 мкг в сутки).
Фармакологические эффекты иГКС:
- торможение синтеза медиаторов воспаления;
- подавление гиперреактивности бронхов, то есть снижение их чувствительности к аллергену;
- восстановление чувствительности β2-адренорецепторов к β2-агонистам (бронхолитикам);
- уменьшение отека и выработки слизи бронхиальными железами.
Чем выше доза препарата, тем выраженнее его противовоспалительное действие. Поэтому лечение начинают со средних и высоких доз. После улучшения состояния больного и положительных изменений функции внешнего дыхания доза иГКС может быть уменьшена, но полностью эти препараты не отменяют.
Такие побочные эффекты иГКС, как кандидозный стоматит, кашель, изменение голоса, неопасны, но неприятны для пациента. Избежать их можно, применяя для ингаляции спейсер и прополаскивая рот после каждого введения препарата чистой водой или слабым раствором пищевой соды.
Беклометазон
Беклометазон входит в состав следующих препаратов, большинство из которых представляют собой аэрозольные ингаляторы:
- Беклазон Эко;
- Беклазон Эко легкое дыхание;
- Беклометазон;
- Беклометазон ДС;
- Беклометазон Аэронатив;
- Беклоспир;
- Кленил;
- Кленил УДВ – суспензия для ингаляций в ампулах.
Нежелательные явления – хрипота, оральный кандидоз, першение в горле, очень редко –спазм бронхов. Отмечаются и аллергические реакции (сыпь, зуд, отек лица). Крайне редко, при использовании в больших дозах, возникают системные эффекты: подавление активности надпочечников, повышение хрупкости костей, у детей – задержка роста.
Беклометазон противопоказан в следующих ситуациях:
- тяжелый приступ астмы, требующий лечения в отделении реанимации;
- туберкулез;
- 1 триместр беременности и лактация.
Единственная форма, предназначенная для ингаляций через компрессорный небулайзер – Кленил УДВ.
Флутиказона пропионат

Бэбихалер
Флутиказона пропионат – действующее вещество препарата Фликсотид. Препарат показан для базисной терапии начиная с возраста больных 1 год. Таким маленьким детям лекарство вводится с помощью спейсера с лицевой маской (например, «Бэбихалер»).
Препарат противопоказан при остром приступе астмы, непереносимости, детям до 1 года. Исследования, доказавшие безопасность использования его при беременности и лактации, отсутствуют.
Будесонид

Будесонид Изихейлер
Всемирная организация здравоохранения рекомендовала писать название этого вещества через букву «з» – будезонид. Оно входит в состав препарата для базисной терапии астмы Будесонид Изихейлер. Особенностью этого средства является порошкообразная форма. Считается, что его можно использовать у детей и беременных женщин, если риск осложнений меньше пользы препарата. Противопоказаниями служат лишь повышенная чувствительность к будесониду и лактация.
Дозировку определяет врач в зависимости от возраста пациента и тяжести заболевания.
Преимущества порошкового ингалятора перед аэрозолем заключаются в отсутствии в его составе газов, а также более легком применении и, следовательно, лучшей доставке лекарства в дыхательные пути. После автоматического отмеривания необходимого количества порошка пациенту нужно только поместить мундштук ингалятора в рот и глубоко вдохнуть. При этом даже при нарушении функции дыхания вещество достигнет бронхов.
Флунизолид
Флунизолид – действующее вещество препарата Ингакорт. Побочные эффекты, противопоказания те же, что и у других иГКС.
Кромоны
Эти препараты укрепляют (стабилизируют) мембрану тучных клеток – источников медиаторов воспаления. Тучные клетки выбрасывают эти вещества в окружающие ткани при контакте с аллергенами. Выделенные медиаторы воспаления увеличивают проницаемость сосудистых стенок, вызывают миграцию в очаг воспаления других клеток, повреждают окружающие клетки.
Если кромоны назначены до контакта с аллергеном, они препятствуют выбросу медиаторов воспаления и угнетают аллергическую реакцию. Однако их противовоспалительный эффект значительно ниже, чем у иГКС. С другой стороны, и нежелательных явлений у них практически нет. Поэтому они используются в лечении бронхиальной астмы у детей и подростков. У взрослых кромоны иногда хорошо помогают контролировать легкую атопическую астму. Для достижения эффекта их нужно принимать не менее 3 месяцев.

Тайлед Минт
Из этой группы самым распространенным средством является Тайлед Минт, содержащий недокромил натрия. Это дозированный аэрозоль для ингаляций. Он подавляет воспаление и аллергические реакции в бронхах, уменьшает выраженность ночных симптомов и потребность в препаратах «неотложной помощи».
Можно дополнительно принять лекарство перед контактом с аллергеном, физической нагрузкой или выходом на холод. Добавление Тайледа к терапии иГКС во многих случаях помогает снизить дозировку последних.
Неудобство при использовании Тайледа – необходимость регулярного ухода и очищения мундштука, мытья и просушивания его.
Побочные эффекты возникают редко:
- раздражение зева и полости рта;
- сухость во рту;
- охриплость голоса;
- кашель и насморк;
- парадоксальный бронхоспазм;
- головная боль и головокружение;
- тошнота, рвота, боль в животе.
Противопоказания – возраст младше 2 лет, 1 триместр беременности, лактация.
Препарат следует принимать регулярно, каждый день, даже при отсутствии симптомов болезни. Отмену осуществляют постепенно, в течение недели. Если средство вызывает кашель, перед ингаляцией можно воспользоваться бронхолитиками, а после нее выпить воды.
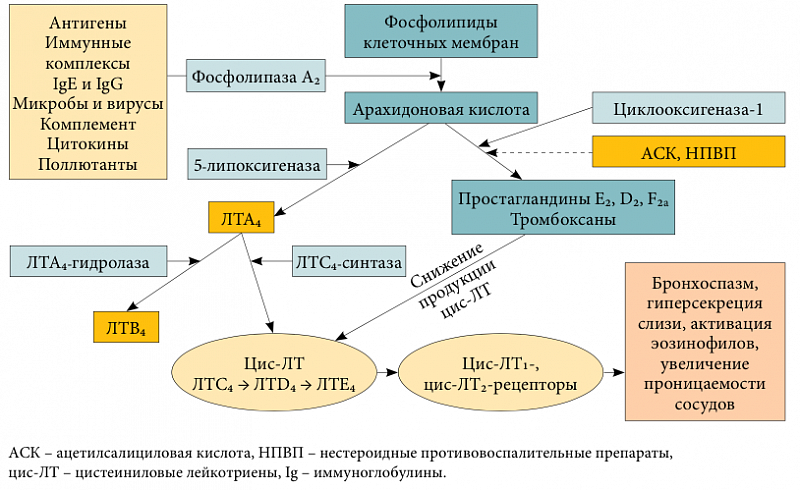
Антагонисты лейкотриеновых рецепторов
Это довольно новая группа средств, применяемых для лечения астмы. Они блокируют действие лейкотриенов – веществ, образующихся при распаде арахидоновой кислоты в ходе воспалительной реакции. Тем самым они ослабляют воспаление, подавляют гиперреактивность бронхов, улучшают показатели внешнего дыхания.
Эти препараты находят свою нишу в терапии астмы, поскольку они особенно эффективны в следующих ситуациях:
- астма у детей;
- аспириновая астма;
- астма физического усилия;
- преобладание ночных приступов;
- отказ пациента от лечения иГКС;
- недостаточный контроль болезни с помощью иГКС (дополнительно к ним);
- трудности при использовании ингаляторов;
- сочетание астмы и аллергического ринита.
Преимуществом антагонистов лейкотриеновых рецепторов является их форма в виде таблеток. Часто используется зафирлукаст (Аколат).

Аколат
Побочные эффекты:
- тошнота, рвота, боль в животе;
- поражение печени (редко);
- боль в мышцах и суставах (редко);
- аллергические реакции (редко);
- бессонница и головная боль;
- нарушение свертывания крови (редко);
- слабость.
Самые частые побочные эффекты – головная боль и тошнота – выражены слабо и не требуют отмены препарата.
Противопоказания:
- возраст до 7 лет;
- болезни печени;
- лактация.
Безопасность применения Аколата во время беременности не доказана.
Еще одно действующее вещество из класса антагонистов лейкотриеновых рецепторов – монтелукаст, входит в состав как оригинального препарата, так и дженериков: монакс, монкаста, монлер, монтелар, монтеласт, симплаер, синглон, сингулекс, сингуляр, экталуст. Эти лекарства принимают 1 раз в сутки вечером. Их можно использовать с 6 лет. Существуют не только обычные, но и жевательные таблетки.
Противопоказания: возраст до 6 лет, фенилкетонурия, индивидуальная непереносимость.
Комбинированные препараты
Новый шаг в базисной терапии бронхиальной астмы – создание и применение комбинаций, обладающих противовоспалительным и длительным брохнодилатирующим эффектами, а именно, сочетаний иГКС и длительно действующих β2-агонистов.

Серетид Мультидиск
В этих лекарствах каждый из компонентов усиливает действие другого, в результате противовоспалительный эффект иГКС становится более выраженным, чем при монотерапии гормоном в той же дозе. Поэтому применение комбинированных средств – альтернатива увеличению дозы иГКС при их недостаточной эффективности. Оно облегчает течение астмы, снижает потребность в препаратах «неотложной помощи», эффективнее предупреждает обострения заболевания по сравнению с монотерапией иГКС. Эти средства не предназначены для купирования приступа, их необходимо принимать ежедневно вне зависимости от наличия симптомов астмы. Отменять их можно только постепенно.
Применяются два препарата: серетид и симбикорт.
Серетид выпускается в виде дозированного аэрозоля для ингаляций и порошкового ингалятора (Серетид Мультидиск). Он содержит флутиказон и салметерол.
Показания к применению:
- стартовая терапия бронхиальной астмы при наличии показаний к назначению иГКС;
- астма, хорошо контролируемая с помощью иГКС и β2-агонистов длительного действия, вводимых отдельно друг от друга;
- астма, недостаточно хорошо контролируемая с помощью только иГКС.
Побочные эффекты, встречающиеся чаще, чем у одного пациента из 1000:
- кандидоз слизистой оболочки полости рта;
- кожные аллергические проявления;
- катаракта;
- повышение уровня сахара в крови;
- нарушение сна, головная боль, мышечная дрожь;
- учащенное сердцебиение;
- охриплость голоса, кашель, раздражение глотки;
- появление кровоподтеков на коже;
- боль в мышцах и суставах.
Серетид противопоказан детям младше 4 лет и людям, не переносящим компоненты лекарства. Четких данных о безопасности применения препарата при беременности и лактации нет.
Серетид мультидиск удобнее в использовании, чем обычный карманный ингалятор при астме.

Симбикорт Турбухалер
Симбикорт Турбухалер – дозированный порошок для ингаляций, содержащий будесонид и формотерол. В отличие от Серетида, препарат не используется в качестве стартовой терапии, зато его можно применять для купирования приступов. Преимущество этого препарата – большие возможности в подборе оптимальной дозировки, обеспечивающей контроль астмы.
Взрослым назначают от 1 до 8 ингаляций в день, подбирая наименьшую эффективную дозу, вплоть до однократного приема в сутки. Детям Симбикорт Турбухалер можно использовать с 6 лет. Побочные эффекты и противопоказания те же, что и у Серетида.
Применение комбинированных препаратов оправдано во всех случаях астмы, требующих назначения иГКС. Удобство использования, быстрый и выраженный эффект улучшают приверженность пациентов лечению, обеспечивают лучший контроль над симптомами заболевания, дают больным уверенность в возможности хорошего качества жизни при бронхиальной астме.
Посмотрите видео о том, как пользоваться спейсером для ингаляций:
Источник


