К какому врачу нужно обращаться при гайморите

Люди постоянно сталкиваются в своей жизни с респираторными недугами. Стремясь сэкономить время и средства, мы не всегда обращаемся к врачу, часто занимаемся самолечением. Но даже обычная простуда, если ее не полностью вылечить, способна вызвать серьезные осложнения. Одним из них является гайморит, который на первых стадиях и маскируется под запущенное респираторное заболевание.
В результате начинается воспалительный процесс в области верхнечелюстной пазухи, носовые каналы становятся источником слизистых, а затем и гнойных выделений, носовое дыхание затрудняется. Данный недуг требует оперативной медицинской помощи, поэтому важно знать, к какому врачу обращаться с гайморитом.
Симптомы гайморита
Обычно на первых стадиях развития заболевания признаки схожи с респираторными недугами, гайморит может долго маскироваться под ОРВИ или ОРЗ. Однако есть определенная симптоматика, которая должна насторожить:
- Ощущение общей слабости, пациент жалуется на падение работоспособности.
- Проявляются общие симптомы интоксикации.
- Незначительное повышение температуры или ее рост до 38 градусов.
- Болевые ощущения в голове, причем дискомфорт и болезненность локализуется в лобной части, в зоне скул и носа. Усиление происходит во время пальпации, а также при наклонах корпуса.
- Заложенность носа, проблемы с дыханием.
- Появление выделений из носовых каналов.
Лечение следует начинать уже при появлении данных признаков, поскольку игнорирование недуга в острой фазе провоцирует переход его в хроническую форму и появление ряда осложнений.
Симптомами хронического гайморита будут:
- нарастание объемов выделений из носового канала:
- в выделениях много гнойных масс, имеющих резкий и неприятный аромат;
- на поверхности слизистой носа образуются сухие корочки;
- нарушается сон, поскольку ухудшено носовое дыхание, а также проявляется навязчивый кашель;
- на лицевых участках формируются отеки;
- пациент жалуется на проявление сопутствующих воспалений в виде конъюнктивита или кератита.
К какому врачу обратиться?
Если возник гайморит, то важно заранее подготовиться и узнать, какой врач лечит его. При первых признаках целесообразно посетить специалиста-оториноларинголога.
Этот врач оценивает состояние пациента, определяет характер недуга, форму и тяжесть воспалительных изменений, проведет диагностику и пропишет курс лечения. Попасть к нему можно посредством прямой записи в регистратуре поликлиники или по направлению терапевта.
Обычно ЛОР действует по такому алгоритму:
- изучает жалобы пациента и оценивает симптоматику;
- осматривает все органы;
- проводит изучение носовых каналов и определяет причины недуга;
- назначает дополнительные обследования;
- конкретизирует диагноз;
- прописывает лечение с учетом степени болезни и присутствия осложнений.
Для уточнения диагноза проводятся такие типы обследований:
- Рентгенография, когда оценивается изменение плотности слизистых оболочек, определяется наличие помутнений диффузного типа, что позволяет дать характеристику состоянию гайморовых пазух.
- КТ – назначается при хроническом протекании заболевания. Врач исследует строение пазух, идентифицирует воспалительные изменения.
- МРТ – целесообразность метода определяется подозрением на грибковое происхождение гайморита.
- Лабораторные анализы крови, урины, исследования на иммунодефицит.
В случае особой необходимости проводится пункция. Собранный экссудат подвергается дополнительному обследованию. Во время пункции в пазухи может вводиться антисептик для купирования активности патогенных микроорганизмов и торможения воспаления.
Когда следует обращаться именно к оториноларингологу?
При первых подозрениях на гайморит необходимо посетить медицинское учреждение. Если недуг находится в острой фазе, и не принял хроническую форму, лечение будет быстрым и эффективным.
При легких проявлениях помочь может терапевт, а вот при наличии тяжелой формы течения без ЛОР-помощи не обойтись.Поэтому, если вы наблюдаете у себя или ребенка длительный ринит, выделения из носа в форме слизи и гноя, заложенность каналов и затрудненность дыхания, общее ухудшение самочувствия с повышением температуры, то посещение врача будет обязательным.
Боли в голове, распирание в области гайморовых пазух, сдавливание в лобной части, появление обильных гнойных масс с неприятным запахом – это те признаки, когда следует оформить запись на посещение оториноларинголога.
Почему лечение гайморита не терпит отлагательств?
При посещении медицинского учреждения врач ЛОР расскажет, как правильно лечить синусит.
Если игнорировать симптоматику и не записываться на прием, то заболевание примет хроническую форму и может спровоцировать ряд осложнений в виде поражения головного мозга или вторичной инфекции.
Возникновение менингита, энцефалита или арахноидита – это лишь малый перечень возможных последствий.
К гаймориту могут привести частые респираторные недуги, патологические нарушения носовых каналов, фарингит в хронической форме, болезни зубов и прочие факторы. Недугу подвержены люди со слабым иммунитетом. Чтобы минимизировать риски тяжелых осложнений, необходимо своевременно, при первых симптомах обращаться к врачу. Лечение назначается ЛОР-специалистом на основании предварительного осмотра пациента и проведения комплексной диагностики.
Источник
При инфекционном поражении гайморовых пазух возникает гайморит. Самолечением заниматься не рекомендуется, это может привести к сильнейшим осложнениям.
Настораживающие признаки
При обнаружении следующих признаков можно заподозрить развитие гайморита:
- Общее снижение трудоспособности организма, слабость, вялость, апатия.
- Гипертермия (повышение общей температуры тела).
- Сильные головные боли, возникающие на фоне кажущегося здоровья (при хроническом течении) или на фоне острого заболевания, плохо поддающиеся снижению привычными препаратами.
- Боль усиливается при обычном наклоне головы вниз, при резком изменении положения тела в пространстве.
- Заложенность носа.
- Выделения из носа вязкой консистенции, особенно гнойного характера.
- Болевые ощущения при надавливании на область гайморовых или лобных пазух.
- Нарушение сна на фоне затруднения дыхания.
Идти к врачу лучше сразу, как заподозрили у себя гайморит, не следует дожидаться, пока болезнь приобретет тяжелое течение.
К какому врачу обратиться
Полноценное лечение данного недуга, особенно в осложненной или запущенной степени, подается лишь специалисту узкого профиля. Прежде чем записаться на прием, нужно знать какой врач лечит гайморит.
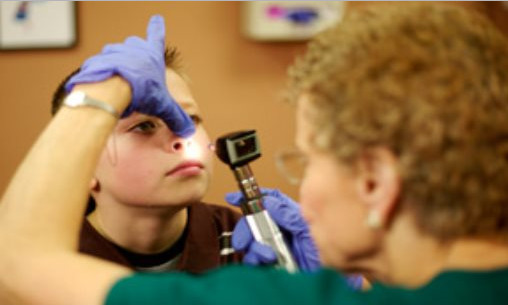
Все заболевания уха, горла, носа являются вотчиной отоларинголога. Это узкий врачебный профиль, направленный на диагностику, лечение и наблюдение нарушений 3 органов, находящихся в тесной взаимосвязи друг с другом.
После того как определились, к какому врачу обратиться при гайморите, следует выяснить, где его найти. ЛОР ведет прием в каждой поликлинике, дежурный врач есть в каждой больнице, даже при отсутствии профильного отделения, и в частных клиниках.
К какому врачу можно обратиться при гайморите кроме ЛОРа? При отсутствии узкого специалиста в ближайшей доступности с заболеваниями носа и горла можно пойти на прием к терапевту. Если нет осложнений и возможности направить пациента к узкому специалисту, гайморит будет лечить терапевт. Но при возникновении осложнений или в запущенной стадии гайморита врач перенаправит к узкому специалисту.
Помимо отоларинголога и терапевта необходим осмотр стоматологом для исключения патологии в ротовой полости, способствующей развитию гайморита. При поражении десен или зубов к лечению подключается и стоматолог.
Диагностика
Гайморит легко определит врач, занимающийся данной патологией. Для постановки диагноза специалист опросит пациента, осмотрит слизистую носа и пазух, проведет пальпацию. Для уточнения распространения процесса назначается рентген гайморовых пазух. При наличии воспалительного процесса на снимках будут четко видны границы поражения.
При необходимости ЛОР проведет пункцию пазух с дальнейшим исследованием экссудата и введением в полость антисептического раствора с целью снижения воспаления локально.
Кроме отоларинголога ни один врач за это не возьмется.
Лечение
Объем терапии зависит от профиля лечащего врача. Терапевт ограничится медикаментозной терапией, отоларинголог же направит еще и на физиопроцедуры (УВЧ, УФО, электрофорез, ионофорез) способствующие скорейшему выздоровлению и профилактике повторного возникновения болезни.
При первых признаках гайморита следует обратиться к специалисту за грамотным назначением лечения и наблюдением до полного выздоровления. В первую очередь рекомендуется записаться к отоларингологу (ЛОРу), при отсутствии такой возможности – к терапевту. В течении лечения может возникнуть необходимость дополнительной консультации стоматолога и врача-физиотерапевта. Если не знаете, к какому врачу записаться на прием, всегда можно обратиться за помощью в регистратуру поликлиники по месту жительства, где вас направят в нужный кабинет.
Источник

Симптомы гайморита

- снижение трудоспособности;
- усталость и вялость;
- повышенная температура тела;
- сильные головные боли, особенно если привычные лекарственные средства для снижения боли не помогают;
- заложенность носа;
- выделения из носа;
- острые болевые ощущения, если надавить на область гайморовых пазух;
- затруднение носового дыхания, которое может привести к нарушению сна.
При обнаружении данных симптомов следует немедленно обращаться за помощью к врачу. Малейшее запоздание способствует дальнейшему прогрессированию патологического процесса, что чревато развитием осложнений.
К какому врачу обратиться?
Такое заболевание как гайморит требует лечения узконаправленным специалистом – оториноларингологом. ЛОР занимается заболеваниями, связанными с такими органами, как ухо, горло и нос. Оториноларинголог способен определить характер и степень заболевания, провести все необходимые диагностические процедуры и назначить лечение.
Такие специалисты есть в каждой поликлинике. Если нет возможности обратиться к ним напрямую, необходимо посетить кабинет терапевта и получить соответствующее направление.
Диагностика

Точный диагноз, степень и характер выраженности патологического процесса в гайморовых пазухах может определить только ЛОР. Данный специалист проведет все необходимые процедуры: осмотрит слизистую оболочку полостей носа и придаточных пазух, проведет пальпацию. Для уточнения распространения процесса назначается рентгенография придаточных пазух носа.
Особенно актуальна помощь именно столь узконаправленного специалиста при осложнениях и обострениях хронически протекающего заболевания. При необходимости ЛОР проведет пункцию пазух с дальнейшим исследованием экссудата и введением в полость антисептического раствора, с целью уменьшения выраженности воспалительного процесса и подавления роста патогенной микрофлоры.
В некоторых случаях первичного осмотра терапевта достаточно. Однако, подобная практика применяется все реже. Современные поликлиники, в большинстве своем, обладаю достаточным количеством узконаправленных специалистов, которые лучше остальных знают, как избавиться от того или иного недуга.
Когда следует непременно обращаться именно к оториноларингологу?
К оториноларингологу следует непременно обращаться при острых признаках гайморита или других симптомах со стороны уха, горла и носа.
В таком случае ЛОР обязан принять пациента и предоставить всю необходимую помощь. Хотя, гайморит и не входит в перечень опасных заболеваний, запускать болезнь не следует.
Избавиться от не запущенного гайморита не сложно благодаря простому обращению к терапевту. Помощь узконаправленного специалиста в таких случаях не требуется. Однако в некоторых случаях необходимо вмешательство даже врача-инфекциониста. Данные узконаправленные специалисты занимаются инфекционными заболеваниями кожи, ЖКТ и органов дыхания. Вмешательство инфекциониста необходимо при развитии патологии, связанной с редко встречающимися возбудителями.
Какой врач лечит гайморит?
Конечно же при наличии болезней связанных с ухом, горлом или носом лучше обращаться к ЛОРу. Только данные специалисты способны точно определить характер заболевания, назначить курс лечения и содействовать полному выздоровлению. Также при необходимости ЛОР может направить пациента на дополнительные обследования к врачу-инфекционисту.
Только после комплексного обследования можно определить возможно ли консервативное лечение гайморита или же необходимо хирургическое вмешательство. Вне зависимости от того какое именно лечение назначил врач необходимо начинать его как можно скорее.
Лечение гайморита

Срок и сложность лечения зависит от многих факторов: и от характера воспаления (аллергическое или инфекционное), и от формы (острое или хроническое) и т.д. Так, например, при тяжелых случаях может потребоваться долгое стационарное лечение в течение одного или двух месяцев. Если осложнений не замечено то 3 — 5 дней пребывания в больнице более чем достаточно. Тем не менее, в обоих случаях есть необходимость пройти курс реабилитации. Необходим постельный режим. Также не следует пренебрегать указаниями врача.
Чтобы назначить необходимое лечение врач учитывает причины заболевания. Главными этиологическими факторами развития инфекционных гайморитов являются: вирусы, бактерии и грибы. Реже могут встречаться иные микроорганизмы (простейшие). Аллергические гаймориты связаны с сенсибилизацией организма к определенным аллергенам. Довольно часто аллергический гайморит развивается на фоне аллергического ринита, бронхиальной астмы.
Почему лечение гайморита не терпит отлагательств?
Синусит – воспаление придаточной (или придаточных) пазух носа, заболевание очень распространенное и коварное. Почему коварное?
По статистике, больше 70% людей, болеющих синуситом, не обращаются к специалисту за помощью, что иногда приводит к очень тяжелым последствиям. Так как пазухи находятся в непосредственной близости с головным мозгом – случаи вторичной инфекции и заражения мозга – не редкость.
Изредка, но, безобидный на первый взгляд синусит, заканчивается инвалидностью или даже смертью. А это весомая причина для того, чтобы не заниматься самолечением, а при появлении первых же симптомов идти к врачу. Но как определить болезнь, и какой врач лечит синусит?
Необходимо знать симптомы синусита:
- выделения из носа (могут быть любыми: прозрачными, гнойными), которые не прекращаются продолжительный период;
- заложенность носа;
- распирающие боли и чувство давления в области гайморовых пазух;
- повышение температуры, которое бывает не во всех случаях.
Больше всего этому заболеванию подвержены люди с низким иммунитетом, перенесшие тяжелую болезнь (особенно дыхательных путей). В таком случае болезнь протекает тяжелей, а значит необходимо более длительное лечение с посредствующим курсом реабилитации.
Оценка статьи:
Загрузка…
Источник
25 декабря 201857509 тыс.
Общие сведения об этой группе заболеваний, а также о строении и функциях околоносовых придаточных пазух (параназальных синусов) представлены в обзорном материале «Синусит».
Воспаление гайморовых, т.е. верхнечелюстных воздухоносных пазух встречается чаще всех прочих синуситов, вместе взятых. Согласно современным данным, гайморит (максиллярный синусит, максиллит) составляет 55-75% всех регистрируемых синуситов. Этому способствуют размеры и анатомическое строение гайморовых пазух: они расположены в верхнечелюстной кости по обе стороны от крыльев носа, сообщаются со средним носовым ходом через соустье в узкой полулунной расщелине и являются самой крупной парой параназальных синусов.
Реальную распространенность гайморитов оценить весьма сложно: во многих случаях воспаление длительное время остается бессимптомным и, соответственно, не попадает в поле зрения оториноларинголога. Кроме того, значительная часть населения верует в то, что гайморит возможно излечить самостоятельно в домашних условиях. Отчасти это связано с опасениями получить крайне неприятное и болезненное лечение, отчасти – с назойливой пропагандой бесчисленных внемедицинских и откровенно мракобесных методов. Так или иначе, высокая частота встречаемости осложненных и запущенных форм свидетельствует о том, что с гайморитом к врачу обращаются существенно реже, чем следовало бы объективно.
Следует отметит, возвращаясь к эпидемиологическим аспектам, что в силу указанных причин оценки отличаются большим разбросом. Если учитывать острые и хронические формы, локальные и генерализованные поли-, геми- и пансинуситы, а также недиагностированные случаи, то распространенность гайморитов в общей популяции составит, по-видимому, не менее 10-13%. Подростки болеют реже взрослых, а у детей дошкольного возраста гайморит встречается крайне редко (из-за инфантильности строения пазух, формирование которых завершается гораздо позже). Зависимость от пола также оценивается неоднозначно: сообщается, в частности, о полутора-двукратном преобладании женщин среди больных гайморитами, однако другие источники это не подтверждают. Сезонные колебания заболеваемости, напротив, ни у кого не вызывают сомнений, учитывая изложенные ниже особенности этиопатогенеза.
Причины
Все синусы изнутри покрыты слизистой оболочкой. В норме она тонка (примерно как папиросная бумага), однако при воспалении и отеке может утолщаться в десятки раз, что зависит от изначального состояния ткани и интенсивности иммунно-воспалительной реакции. Просвет канала, посредством которого гайморова пазуха сообщается с полостью носа, в этом случае резко сокращается или перекрывается полностью. Соответственно, в недостаточно вентилируемой или герметично закупоренной пазухе создаются идеальные условия для бурного размножения патогенных микроорганизмов, нагноения и скопления экссудата.
Абсолютное большинство гайморитов и, вообще, синуситов начинается как осложнение острой респираторной вирусной инфекции, причем доля вирусной этиологии в последнее время устойчиво возрастает. Увеличивается также частота бактериальных, грибковых и комбинированных инфекций с вирусным началом. В частности, почти все госпитальные гаймориты (вызванные больничной микрофлорой при лечении в стационаре) носят полимикробный или смешанный характер.
Чаще всего патоген проникает в максиллярный синус восходящим путем из инфицированной носоглотки; этому чрезвычайно благоприятствует привычка к постоянному интенсивному высмаркиванию. Возможен также гематогенный или лимфогенный путь распространения (разнос инфекции с кровью или лимфой), особенно при наличии инфекционных очагов в непосредственной близости.
Особую проблему составляет одонтогенный (досл. «происходящий от зубов») гайморит, на долю которого приходится от 10 до 20 процентов всех случаев. Причиной выступает нелеченный кариес, прикорневые гнойно-воспалительные процессы в зубах верхней челюсти, периодонтиты, периоститы и пр. Кроме того, нижняя стенка гайморовой пазухи, достаточно тонкая и хрупкая, нередко перфорируется при удалении зуба, депульпации, пломбировании канала и других аналогичных процедурах, вследствие чего в пространство синуса может попасть гной, кровь, отломок зуба, пломбировочный материал и т.п.
Развитию гайморита способствуют искривление носовой перегородки, челюстно-лицевые травмы, индивидуальные особенности строения верхних дыхательных путей, аденоиды и другие гиперпластические разрастания, частые назофарингиты, хронический тонзиллит, аллергический ринит, неоплазии и любые прочие факторы, затрудняющие носовое дыхание, вентиляцию пазух и отток слизистого секрета. Очень плохо на состоянии слизистых оболочек сказывается бездумное злоупотребление сосудосуживающими каплями: такая практика быстро приводит к тканевой дегенерации, атрофическому истончению и функциональной несостоятельности ткани.
К менее специфическим факторам риска относятся ослабление иммунитета, переохлаждения, курение, гиповитаминозы.
Симптоматика
По типу течения гаймориты могут быть острыми или хроническими, по масштабу – односторонними (чаще это одонтогенные и/или грибковые) или двусторонними. Следует отметить также, что в большинстве случаев имеет место полисинусит, т.е. одновременное воспаление разных пазух, чаще всего верхнечелюстных и этмоидальных (см. «Этмоидит»).
Классическая симптоматика гайморита включает ощущения тяжести в области пазух, заложенность носа, – вплоть до невозможности носового дыхания, – снижение обонятельной чувствительности, головные боли (ближе к вечеру головная боль обычно усиливается). Иногда отмечается слезотечение и светобоязнь, гнусавость речи. Очень характерным признаком гайморита является истечение экссудата из носа при наклоне головы вперед, которое невозможно сдержать способом, рефлекторно применяемым при обычном насморке в отсутствие носового платка.
Консистенция, вязкость, цвет, запах отделяемого широко варьируют в зависимости от конкретного патогена, характера и интенсивности воспалительного процесса.
Нередко отмечается бледность и отечность кожных покровов, болезненность в области воспаленной пазухи, периорбитальные отеки.
При остром гайморите, как и при обострениях хронического, доминировать может общетоксическая симптоматика: недомогание, слабость, повышение температуры (как правило, незначительное), нарушения сна, снижение умственной и физической работоспособности, аппетита, настроения.
Острый гайморит протекает с преобладанием катаральных явлений, интенсивным образованием жидкого или слизисто-гнойного экссудата. Длительно протекающий хронический гайморит приводит к тем или иным патологическим изменениям в тканях (полипозная, гнойно-полипозная, гиперпластическая, реже кистозная, изредка атрофическая или некротическая формы
Верхнечелюстные синусы иннервированы сравнительно бедно, поэтому в ряде случаев вялый инфекционно-воспалительный процесс может долго оставаться практически бессимптомным. Однако при активизации патогена в благоприятных для него условиях, герметизации пазухи и бурном нагноении – гайморит клинически манифестирует, и ситуация может быстро обостриться.
Игнорирование симптоматики, запоздалое обращение за помощью, самолечение, неадекватная терапия (напр., неудачное «разведочное» назначение антибиотиков), – все это создает вполне реальный риск развития тяжелых, жизнеугрожающих или фатальных осложнений, учитывая анатомическую позицию гайморовых пазух. Рядом находятся органы слуха и зрения, вокруг – множество желез, кровеносных сосудов, нервных путей и сплетений, лимфатических узлов и протоков; за сравнительно тонкой костной перегородкой расположен головной мозг. Экспериментировать с гайморитом и испытывать судьбу, право, не стоит: в числе регистрируемых осложнений значатся отит, менингоэнцефалит, абсцессы мозга, разлитые гнойные воспаления глазной орбиты, сепсис, поражения миокарда, почечная недостаточность.
Диагностика
Помимо стандартного ЛОР-осмотра (сбор жалоб и анамнеза, рино-, фаринго-, отоскопия) при подозрении на гайморит назначается, в первую очередь, рентгенография. Если информативность снимков оказывается недостаточной, назначают КТ или МРТ. По мере необходимости производят лабораторные анализы (в том числе бактериологический, иммунологический, гистологический и т.п.).
Лечение
Печально известный «прокол» (пункция верхнечелюстной пазухи), который иному больному во времена назначали десятками раз и который, надо признать, является одной из главных причин избегания медицинской помощи, в настоящее время перестает быть методом выбора и вытесняется более щадящими подходами. В России, к сожалению, этот процесс идет не так быстро, как в странах Запада, однако общая тенденция именно такова.
С другой стороны, первоочередной задачей во всех случаях является восстановление нормальной вентиляции пазухи, эвакуация скопившегося содержимого, антисептическая обработка, – после чего принимаются меры по устранению воспалительных явлений, эрадикации патогена(ов), коррекции анатомических условий, способствующих рецидивам гайморита. Последнее в особенности касается больных зубов, искривленной перегородки, хронического тонзиллита, аденоидов, назальных полипов: отказ от активного лечения и выжидательная тактика могут превратить лечение хронического гайморита в пустую трату времени и денег.
При консервативном лечении, как правило, начинают коротким курсом сосудосуживающих и противовоспалительных препаратов. В зависимости от характера патогена, применяются антибиотики, антимикотики, иммуномодуляторы. В некоторых случаях пазуху дренируют синус-катетером, используют промывание методом «кукушки», вводят протеолитические ферменты, антисептики.
В тяжелых и осложненных случаях производится хирургическое вмешательство – гайморотомия, которая сегодня может быть выполнена, в зависимости от индивидуальных нюансов случая, как открытым, так и эндоскопическим способом с трансназальным доступом.
Возрастающая роль в лечении риносинуситов, прежде всего максиллярных, отводится физиотерапевтическим методам, в том числе санаторно-курортному лечению в местах расположения соляных шахт (спелеотерапия).
Источник

