Как распознать одонтогенный гайморит
Далеко не всегда заболевание пазух носа может быть связано с переохлаждением. Спровоцировать воспаление могут и больные зубы, в этом случае говорят об одонтогенном гайморите.
Описание и классификация одонтогенного гайморита
Одонтогенный гайморит («зубной синусит») характеризуется воспалением слизистых оболочек гайморовых пазух. Верхнечелюстной синусит может развиваться вследствие проникновения инфекции из больного зуба.
Как правило, заболевание проявляется в том случае, если патологические процессы присутствуют в первых или вторых молярах.
Одонтогенный гайморит по симптомам очень схож с другими видами синуситов. Существенное различие имеется лишь в природе возникновения болезни.
Инфекция верхнего моляра может провоцировать развитие верхнечелюстного синусита
Существуют следующие виды одонтогенного гайморита:
- левосторонний;
- правосторонний;
- двусторонний.
Изначально заболевание носит односторонний характер. При несвоевременном лечении развивается двусторонний одонтогенный синусит.
Одонтогенный гайморит может быть как односторонним, так и двусторонним
По типу течения заболевание может быть острым и хроническим (с периодическими обострениями). Кроме того, одонтогенный гайморит развивается либо с перфорацией дна пазухи, либо без неё. В первом случае выделяют:
- перфорации после удаления зубов вблизи полости, резекции верхушек корней, операций по поводу кист и гайморитов;
- перфорации при специфических поражениях верхней челюсти;
- разрушение дна пазухи растущей опухолью;
- травматические перфорации.
Синуситы с травматической перфорацией также могут развиваться с присутствием инородного тела. Это могут быть корни больного моляра, материал пломбы или элементы внутричелюстного импланта.
Причины возникновения
Корни верхних моляров расположены вблизи гайморовых пазух. Любые воспалительные процессы, связанные с верхней челюстью, могут спровоцировать развитие одонтогенного гайморита.
Развитие одонтогенного гайморита обусловлено физиологическими особенностями, а именнно, близким расположением гайморовых пазух и корней верхних моляров
Основными возбудителями инфекции являются стафилококки и стрептококки. Если бактерии из патологических очагов в ротовой полости попадают в гайморову пазуху, развивается синусит.
Согласно статистическим данным, одонтогенный гайморит развивается в 10% случаев некачественного пломбирования каналов зуба.
К провоцирующим факторам развития инфекции слизистой носа можно отнести:
- нагноение кисты зуба;
- пародонтоз;
- глубокий кариес;
- некачественное лечение пульпита;
- периодонтит;
- перфорация стенки пазухи при удалении верхнего моляра;
- неправильная установка имплантов;
- киста зуба верхней челюсти.
Хронический одонтогенный гайморит чаще всего развивается в том случае, если неправильно было проведено лечение острой формы патологии.
Возрастает риск появления болезни у людей с иммунодефицитом, а также многочисленными стоматологическими операциями на верхней челюсти. С осторожностью должны проводиться хирургические манипуляции в ротовой полости у пациентов с врастанием корней верхних моляров в стенки гайморовых пазух.
Симптомы и признаки
Симптомы одонтогенного гайморита зависят от стадии заболевания. Для острой формы характерны следующие проявления:
- умеренные болевые ощущения в подглазничной области с той стороны, где развивается инфекция;
- чувство тяжести в области переносицы;
- боль при надавливании на область гайморовой пазухи;
- боль при надкусывании на верхний моляр;
- отёк слизистой носа;
- жжение дёсен;
- гнойные выделения;
Характерным для острой формы одонтогенного гайморита является стремительное ухудшение самочувствия. Больной жалуется на озноб, появляется сонливость, температура тела повышается до 40°C.
Хроническая стадия характеризуется периодически возникающими болевыми ощущениями в области воспалённой гайморовой пазухи. При этом общее состояние пациента может оставаться нормальным. Он продолжает вести привычный образ жизни, но периодически жалуется на появление выделений из носа с неприятным запахом. Отёк мягких тканей щеки, как правило, отсутствует. Надкусывание верхнего моляра может вызывать лёгкую болезненность.
Обострение хронического одонтогенного гайморита имеет схожую клиническую картину с острой формой заболевания. Часто ухудшение состояние пациента наблюдается после переохлаждения, гриппа или ОРВИ.
Диагностика
При появлении болевых ощущений и выделений из носовых пазух важно отличить одонтогенный гайморит от риногенного. Сделать это можно только путём дифференциальной диагностики, включающей следующие методы:
- Рентгенологическое исследование. Для одонтогенного гайморита характерным является одностороннее снижение прозрачности пазухи. Кроме того, удаётся выявить очаг инфекции в ротовой полости.
Рентгенологическое исследование — один из наиболее точных методов диагностики гайморита
- Осмотр носовых пазух. О присутствии инфекции может свидетельствовать отёк слизистой, гнойные выделения.
- Опрос пациента.
Квалифицированный специалист должен знать, как отличить острый однотогенный синусит от периодонтита, пульпита или невралгии тройничного нерва. Исследование характера симптомов, а также рентгеновских снимков носовых пазух позволяет точно поставить диагноз.
Лечение
Терапия заболевания требует комплексного подхода. Лечение проводится двумя специалистами — стоматологом и ЛОР-врачом. Изначально необходимо устранить причину развития инфекции.
Правильная терапия больного моляра верхней челюсти — половина пути к успеху.
Стоматолог удаляет больной зуб, проводит резекцию корня, устранение гранулёмы или кисты, выполняет лечение пульпита.
Ускорить процесс восстановления после болезни помогут физиотерапевтические процедуры
Консервативная терапия
После устранения причины следует консервативное лечение, которое включает в себя:
- Физиотерапевтические процедуры (электрофорез, промывания носа, ингаляции) — избавляют от болевых ощущений, ускоряют процесс обмена веществ, что способствует быстрому восстановлению после заболевания.
- Медикаментозное лечение:
- антибактериальная терапия. Препараты подбираются с учётом чувствительности к бактериям, которые спровоцировали развитие патологии. Часто используются такие препараты, как Аугментин, Амоксиклав, Сумамед, Флемоксин Солютаб;
- сосудосуживающие капли для устранения отёка слизистой носа (Нафтизин, Тизин, Риназолин);
- капли для носа с бактерицидным действием (Изофра).
Продолжительность курса терапии составляет 10–14 дней.
Антибиотики при «зубном синусите» — галерея
Прокол гайморовой пазухи
Если больной обратился за помощью слишком поздно и гнойные выделения полностью заполнили гайморову пазуху, во избежание развития осложнений врач может назначить пункцию.
Пункция гайморовой пазухи — это несложное хирургическое вмешательство, которое проводится под местной анестезией
Под местной анестезией (как правило, используется Лидокаин) специалист делает прокол воспалённой гайморовой пазухи и удаляет гнойное содержимое. В течение нескольких дней проводится промывание пазух с использованием физраствора. Оперативное лечение обязательно сопровождается консервативной терапией.
Народные средства
Одонтогенный гайморит — заболевание, которое при неправильном лечении может спровоцировать развитие осложнений, опасных для жизни. Поэтому терапия должна проводиться только под контролем квалифицированного врача. Существуют народные методики, позволяющие пациенту быстрее восстановиться после болезни. Использовать их желательно после консультации со специалистом.
- Ингаляции на основе прополиса (помогут снять отёк слизистой). Довести до кипения 2 литра воды, добавить в ёмкость 2 чайные ложки спиртовой настойки прополиса. Дышать паром необходимо на протяжении 10–15 минут (вдох осуществляется носом, выдох — ртом), накрывшись пледом или одеялом. Такой метод лечения не подойдёт людям, которые страдают аллергией на продукты пчеловодства.
- Медовая мазь (снимает воспаление). Для её приготовления нужны следующие ингредиенты: детское мыло без отдушек (натереть на тёрке), растительное масло, мёд, молоко. Ингредиенты смешать в равной пропорции, нагреть на водяной бане до образования однородной массы. Использовать готовую мазь можно сразу после остывания. Ватными палочками, смоченными в средстве, обрабатывают носовые пазухи три раза в день. Хранят в холодильнике в закрытом виде.
Как лечить болезнь — видео
Возможные осложнения и последствия
Основная опасность гайморита заключается в том, что имеющаяся инфекция может проникнуть в ближайшие ткани. При несвоевременном лечении возрастает риск развития следующих патологий:
- гнойные поражения мягких тканей;
- менингит;
- киста.
Раковые заболевания носовых пазух нередко являются следствием хронического одонтогенного гайморита. Единственный способ уберечься от серьёзных последствий — своевременно обратиться за медицинской помощью.
Профилактика
Профилактика одонтогенной формы предполагает правильный уход за полостью рта. Имеются в виду гигиенические процедуры, а также осмотры у стоматолога каждые полгода.
Регулярные осмотры у стоматолога снизят риск развития одонтогенного гайморита
При появлении болевых ощущений необходимо неотложно обратиться за помощью. Инфекция может развиваться стремительно. Справиться самостоятельно с заболеванием бактериального характера в домашних условиях не удастся.
Стоит помнить, что любые инфекционные заболевания являются следствием неполноценной работы иммунной системы. Снизить риск развития верхнечелюстного гайморита помогут правильное питание, восьмичасовой сон и здоровый образ жизни.
- Автор: Иван Фиц
- Распечатать
Практикующий врач-хирург, проктолог (общий стаж работы 8 лет). Являюсь автором более 600 статей по разным разделам медицины.
Оцените статью:
Источник
Одонтогенный гайморит — это воспаление слизистой оболочки гайморовой пазухи в результате проникновения патогенной зубной флоры внутрь пазухи.

Автор:
Обновлено 13.08.2019 13:41
Добавлена информация о профилактике одонтогенного гайморита.
Что такое одонтогенный гайморит?
Одонтогенный гайморит — это воспаление слизистой оболочки гайморовой пазухи в результате проникновения в нее патогенной зубной флоры.
Почему может возникнуть одонтогенный гайморит
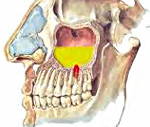
Гайморовая (верхнечелюстная) пазуха — это полость с костными стенками, которая расположена внутри верхней челюсти. Полость имеет сообщение с полостью носа через соустье, которое расположено на боковой стенке пазухи, обращенной к полости носа. Нижняя стенка имеет контакт с верхними зубами. Достаточно часто (примерно в 15% случаев) верхушка корня зуба лежит непосредственно под слизистой оболочкой дна верхнечелюстной пазухи, и между ними нет костной перегородки.
При проникновении инфекции в гайморовую пазуху возникает воспаление ее слизистой оболочки или гайморит.
Есть два пути проникновения инфекции:
- риногенный — через полость носа. В данном случае инфекция проникает из полости носа через естественное или искусственное (после операции) сообщение;
- одонтогенный — через зуб или ткани вокруг него.
Одонтогенный гайморит чаще всего развивается медленно на фоне хронической инфекции в области корня зуба. В результате хронического воспаления в области корня образуется киста, которая разрушает барьер между пазухой и зубом. Патогенные микробы постепенно проникают в слизистую оболочку пазухи, вызывая ее воспаление.
Также одонтогенный гайморит может возникнуть в результате действий стоматолога. Нередко после удаления верхнего зуба может нарушиться тонкий барьер между пазухой и полостью рта. В результате этого возникают ворота для проникновения зубной инфекции. В данном случае ключевое значение имеют анатомические особенности пациента с тонкой костной перегородкой между пазухой и корнем зуба или ее полным отсутствием.
Инфекция может проникать при чистке каналов и их пломбировании. В некоторых случаях, пломбировочный материал попадает внутрь пазухи, вызывая образование грибкового синусита, а содержащийся в пломбировочном материале цинк способствует росту плесневых грибов (Аспергилл, Мукора). Также одонтогенный гайморит может развиться после процедуры синус лифтинга и установки зубных имплантатов в верхнюю челюсть.
Симптомы
На начальной стадии одонтогенный гайморит может протекать практически бессимптомно, затем возникает заложенность носа, ощущение неприятного запаха в носу. В период обострения обычно появляются гнойные выделения из носа с неприятным запахом, появляются лицевые и головные боли, общая слабость, повышается температура тела.
Осложнения
При одонтогенном гайморите возникает хронический воспалительный процесс. В пазухе появляется зубная микрофлора, не типичная для верхних дыхательных путей, которая может разрушить костную ткань. В связи с тем, что околоносовые пазухи имеют контакт с глазницей и головным мозгом, одонтогенный гайморит может приводить к тяжелым осложнениям:
- внутриглазничным (флегмона орбиты, офтальмит, неврит глазного нерва);
- внутричерепным (менингит, энцефалит, абсцесс головного мозга).
Поэтому при малейшем подозрении на данное заболевание необходимо обращение к врачу.
Диагностика
Основную роль в постановке диагноза играет компьютерная томография околоносовых пазух и верхней челюсти. На КТ снимках, в зависимости от процесса, может просматриваться разрушение костной ткани в области дна пазухи, разрежение костной ткани вокруг корня причинного зуба, разрастание слизистой оболочки пазухи. Визуализируются инородные тела (корень зуба, фрагмент зуба, пломбировочный материал, материал для синуслифтинга) в просвете пазухи.
Лечение
Для лечения одонтогенного гайморита требуется комплексный подход. Как правило, в лечении необходимо одновременное участие отоларинолога и стоматолога. Изолированная антибактериальная и консервативная терапия приводят только к временному облегчению состояния и снятию остроты процесса.
Для полного выздоровления требуется устранить очаг инфекции — удалить или лечить причинный зуб с одновременной санацией воспаленной пазухи.
При инородных включениях в пазухе (пломбировочный материал, материал для синус лифтинга, грибковые тела) необходимо их полное удаление. Для этого используют эндоскопические методики. Они позволяют удалить данные образования через полость носа. При наличии сообщения пазухи с полостью рта (ороантральный свищ), необходимо его обязательное закрытие при помощи специальных биоинертных мембран на основе коллагена и лоскутов слизистой оболочки.
Профилактика
Для того чтобы избежать заболевания, нужно регулярно осматриваться у стоматолога и лора, своевременно лечить заболевания зубов и лор-органов.
Видео: 3 самых распространенных мифов про гайморит
Источник
Одонтогенный гайморит – это воспаление слизистой оболочки верхнечелюстного синуса, вызванное распространением патологического процесса из первичного очага инфекции, находящегося в верхней челюсти. Основные проявления заболевания – ярко выраженная головная боль, которая усиливается при наклоне головы, выделения из носа гнойного или серозного характера, слезотечение, интоксикационный синдром. Диагностика базируется на сборе анамнестических данных, общем осмотре, риноскопии, пункции синуса и лучевых методах визуализации. Лечение включает антибиотикотерапию, промывание антисептиками, хирургическую санацию полости пазухи и первичного очага.
Общие сведения
Одонтогенный гайморит – часто встречающееся заболевание. Распространенность колеблется от 3 до 52%, в среднем патология возникает у 35-43% населения. Этот вариант поражения верхнечелюстного синуса составляет порядка 14% бактериальных инфекций, требующих лечения в отделении хирургической стоматологии. На долю данной разновидности синусита приходится 20-24% от всего количества воспалительных заболеваний челюстно-лицевой области.
Среди всех форм гайморита от 80 до 96% имеют одонтогенную этиологию. Статистически чаще заболевание наблюдается у людей с пневматическим типом строения верхнечелюстной пазухи, что связано с тонкостью костных стенок и ее внедрением в альвеолярный отросток. Мужчины и женщины страдают одинаково часто.

Одонтогенный гайморит
Причины
Эта форма синусита является осложнением воспалительного процесса в зоне зубов либо верхней челюсти. Практически всегда вызывается смешанной патогенной микрофлорой, которая может включать в себя стафилококки, стрептококки, диплококки, энтерококки, грамположительные и грамотрицательные бациллы, дрожжевые грибы. К состояниям, чаще всего осложняющимся одонтогенным гайморитом, относятся:
- Заболевания моляров и премоляров. Обычно это инфекционные поражения зубов верхней челюсти, одонтогенный периостит и остеомиелит, хронический периодонтит, гнойный пародонтит и нагноившиеся челюстные кисты.
- Эндодонтическая терапия. Заболевание может возникать в результате стоматологического лечения премоляров и моляров, в процессе которого происходит перфорация апикального отверстия, введение в полость пазухи пломбировочного материала, элементов внутрикостного имплантата и т. д.
- Травмы. Травматические повреждения зубов и/или верхней челюсти, которые сопровождаются перфорацией стенки гайморового синуса и образованием гематомы, являются наименее распространенной причиной развития данной формы гайморита.
Патогенез
Патогенез одонтогенного гайморита связан с распространением бактериальной микрофлоры и продуктов ее жизнедеятельности (токсинов) в полость гайморовой пазухи из первичных очагов инфекции – пораженных зубов или очагов в верхней челюсти. Это становится возможным из-за особенностей строения альвеолярных отростков 6 и 7 (в редких случаях – 5 и 8) верхних зубов, которые отграничены от синуса только конкой костной стенкой. В результате гнойного расплавления или механической перфорации перегородки инфекционные агенты проникают в полость синуса и вызывают воспаление слизистых оболочек.
В дальнейшем происходит обтурация природного входного отверстия пазухи. Это становится причиной нарушения вентиляции и скопления большого количества катарального или гнойного экссудата внутри костной полости. Всасывание кислорода слизистыми оболочками приводит к возникновению отрицательного давления, усиливающего отечность, развитию гиперкапнии и гипоксии, образованию большого количества недоокисленных продуктов. Создается благоприятная среда для дальнейшего размножения анаэробной микрофлоры, формируется порочный круг.
Классификация
С учетом длительности течения все одонтогенные гаймориты разделяют на три основных клинических варианта:
- Острый. Длительность заболевания составляет менее 21 дня.
- Подострый. Для этого варианта характерна продолжительность от 21 дня до 6 недель.
- Хронический. Затяжная форма болезни, при которой клинические симптомы сохраняются на протяжении 6 недель и более.
В зависимости от характера одонтогенного поражения верхнечелюстной пазухи выделяют следующие формы патологии:
- Закрытая. Характеризуется развитием воспаления без прямого соединения между первичным очагом и гайморовой пазухой. Основные причины – хронические периодонтиты и нагноение кист, вросших в синус.
- Открытая. Распространение микрофлоры из ротовой полости происходит вследствие гнойного расплавления одной из стенок полости верхнечелюстного синуса. Включает перфоративные гаймориты и осложнения остеомиелита верхней челюсти.
По характеру морфологических изменений слизистой оболочки гайморовой пазухи принято различать следующие варианты:
- Катаральный. Проявляется заполнением полости пазухи серозным экссудатом и выраженной отечностью слизистых оболочек.
- Гнойный. Отмечается образование большого количества гнойных масс, выявляются воспалительные и деструктивные изменения внутренних оболочек пазухи.
- Полипозный. Главное отличие от других вариантов – образование на слизистой оболочке синуса уплотнений, из которых позднее формируются полипы.
- Гнойно-полипозный. Представляет собой сочетание гнойной и полипозной форм.
Симптомы одонтогенного гайморита
Острый гайморит
С клинической точки зрения целесообразно выделять две формы заболевания – острую и хроническую. При остром варианте вначале появляется острая пульсирующая приступообразная головная боль, тяжесть или чувство распирания в области правой или левой верхней челюсти. Болевые ощущения также могут локализироваться в области зубов и имитировать пульпит. Боль усиливается при опускании головы.
В последующем возникает синдром общей интоксикации, который характеризуется ознобом, общей слабостью, разбитостью, лихорадкой до 38,5-39,5° C и ознобом. Процесс пережевывания пищи становится резко болезненным, зубы ощущаются как значительно более длинные, чем есть на самом деле. У многих больных нарушается носовое дыхание, теряется способность различать запахи, развивается фотофобия и усиленное слезоотделение. Выявляется односторонний насморк, который сопровождается выделением большого количества слизи и/или гнойных масс.
Хронический гайморит
При хроническом одонтогенном гайморите клиническая картина развивается постепенно. Течение патологии волнообразное, обострения возникают после переохлаждения или перенесенных острых вирусных заболеваний верхних дыхательных путей. Первичный признак – интенсивная односторонняя головная боль или ярко выраженное чувство тяжести. К этому симптому почти сразу присоединяется боль в верхнечелюстной области с иррадиацией в орбиту, височную и лобную область, прилегающие верхние зубы.
Выделения из носа могут иметь различный характер и объем – от обильных до скудных, от серозных до гнойных. Наибольшее количество выделений обычно отмечается утром и постепенно снижается в течение суток. Характерный симптом – усиление гноетечения при прижатии нижней челюсти к груди. При негнойных формах и образовании свищей выделения могут отсутствовать.
Осложнения
К наиболее распространенным осложнениям одонтогенного гайморита относятся менингит, флегмона орбиты, и тромбоз венозного синуса. Их возникновение обусловлено распространением патогенной флоры через переднюю лицевую и глазничную вены в полость орбиты, сигмовидный синус и венозную систему головного мозга. В тяжелых случаях на фоне отсутствия своевременного лечения развивается диффузный остеомиелит верхней челюсти, который приводит к деструкции кости и образованию выраженного косметического дефекта. Реже у больных возникает сепсис, поражение миокарда и почек. Генерализация инфекции связана с попаданием бактериальных агентов и их токсинов в системный кровоток.
Диагностика
Диагностика одонтогенного гайморита основывается на комплексном анализе анамнестических сведений, результатах клинических и вспомогательных методов исследований. Постановка диагноза и ведение пациента, как правило, осуществляется совместно отоларингологом и челюстно-лицевым хирургом. Полный перечень диагностических мероприятий включает в себя:
- Сбор жалоб и анамнеза. При опросе пациента наряду с детализацией специфических жалоб важно уточнить наличие имеющихся или ранее перенесенных стоматологических заболеваний, суть недавно выполненных терапевтических мероприятий в области верхней челюсти.
- Общий осмотр. Позволяет выявить припухлость околоносовой области и щеки, покраснение кожных покровов с больной стороны. При пальпации и перкуссии гайморовой пазухи и скуловой кости наблюдается усиление болевых ощущений.
- Переднюю риноскопию. При визуальном осмотре носовой полости со стороны пораженного синуса определяется гиперемия и отечность слизистой оболочки средней и/или нижней носовой раковины. Возможно выделение экссудата из-под свободного края средней раковины.
- Зондирование верхнечелюстной полости. Дополнение к риноскопии, позволяющее определить наличие гнойного содержимого в верхнечелюстном синусе при закупорке его природного дренажного отверстия.
- Пункцию гайморовой пазухи. Сочетает в себе диагностическую и терапевтическую цели, так как позволяет идентифицировать даже небольшое количество патологического содержимого в синусе, а затем провести промывание антисептическими средствами.
- Рентгенографию придаточных пазух носа. На рентгенограмме выявляется затемнение полости синуса и наличие горизонтального уровня жидкости. Для установления этиологии проводится рентгенография зубов с пораженной стороны.
- Лабораторные анализы. В общем анализе крови обнаруживается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. При наличии гнойных выделений с целью определения конкретного возбудителя и его чувствительности к антибиотикам выполняется бактериологическое исследование.
Дифференциальная диагностика проводится с риногенным и аллергическим гайморитом, раком верхнечелюстной пазухи. Для первых двух заболеваний характерно вовлечение в патологический процесс обеих гайморовых пазух, отсутствие связи со стоматологическими патологиями или манипуляциями. Развитие клинической симптоматики при риногенном гайморите происходит на фоне заболеваний полости носа, при аллергическом варианте – после контакта с аллергеном или во время сезонного обострения. При злокачественной опухоли симптомы прогрессируют постепенно, интоксикационный синдром и выделение гнойных масс или серозного экссудата из носа отсутствуют.

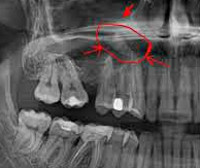
КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение одонтогенного гайморита
Терапевтическая тактика во многом зависит от варианта болезни. Лечение острой формы при отсутствии тяжелой стоматологической патологии проводится в условиях поликлиники. При хроническом воспалении гайморовой пазухи зачастую требуется госпитализация в стационар с последующей операцией. К основным терапевтическим мероприятиям относятся:
- Антибактериальная терапия. Применяется независимо от формы и этиологии гайморита. До получения результатов бактериального посева назначаются антибиотики широкого спектра действия, после – препараты, к которым проявила чувствительность высеянная микрофлора.
- Промывание антисептиками. Введение антисептических растворов выполняется через сформировавшийся дефект в нижней челюсти или путем диагностической пункции при помощи иглы Куликовского. После промывания устанавливается дренаж полости синуса.
- Хирургическое лечение. Применяется при хронических и полипозных формах поражения. Оперативное вмешательство (гайморотомия) проводится по методике Колдуэлла-Люка. Его суть заключается в санации полости пазухи, иссечении патологически измененной слизистой оболочки и формировании искусственного соустья с носовой полостью.
Прогноз и профилактика
Прогноз при одонтогенном гайморите зависит от своевременности и рациональности лечебных мероприятий. При правильно подобранной терапии лечение острой формы заболевания занимает 7-14 дней, исходом становится выздоровление. При хроническом варианте комплексное лечение может длиться до 3 недель с последующей ремиссией или полным выздоровлением.
Профилактические мероприятия заключаются в своевременной санации очагов инфекции, предотвращении травм лицевой области, соблюдении рекомендаций стоматолога или челюстно-лицевого хирурга после перенесенных оперативных вмешательств.
Источник


