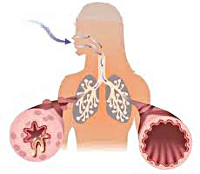
Как выглядит грудная клетка при астме
С точки зрения индивидуального предрасположения к бронхиальной астме выделяются три ее формы: а) эссенциальная, возникающая без всяких причин, б) симптоматическая (особенно при увеличении бронхиальных узлов) и в) рефлекторная (при заболеваниях носа, бронхов, гипертрофии миндалин, а также при желудочных заболеваниях).
Комби различал астму идиопатическую и астмоидный синдром.
Современные зарубежные авторы указывают на возможность существования так называемых астмогенных точек на слизистой носа и даже в мозгу.
Чаще всего приступ начинается ночью, что может зависеть от изменения тормозящего влияния мозговой коры, изменения состава воздуха, вегетативной регуляции и т. д. Свистящее дыхание слышно на расстоянии, грудная клетка вздута,- голос сиплый. Продолжительность приступа колеблется от 30-40 минут до нескольких часов и даже дней. Постепенно наступает облегчение, лицо принимает нормальную окраску, но часто сохраняет отечность. Нередко при этом дети старшего возраста начинают откашливать мокроту, вначале прозрачную, пенистую, а затем густую; ребенок понемногу успокаивается и часто засыпает даже днем. В большинстве случаев, приступам бронхиальной астмы предшествуют катары верхних дыхательных путей, имеющие ряд особенностей. Так, ринит нередко протекает почти без катарального отделяемого и выражается приступами чиханья; иногда перед астматическим приступом наблюдается сухой кашель, напоминая трахеобронхитический, или влажный.
При повторных приступах астмы нередко удается установить их своеобразные предвестники: появляется раздражительность, снижается аппетит, а иногда наступает и ряд вегетативных расстройств (сухость во рту, гиперемия склер, потливость, повышенная жажда, нередко полиурия). Повышенная жажда и полиурия в качестве предвестников, почти как правило, наблюдаются в ночное время, так же как и сами приступы астмы. Нередко отмечаются жалобы на ухудшение сна — сон делается неглубоким, прерывистым, а дети дошкольного возраста во сне проявляют большое моторное беспокойство, разбрасываются, вскакивают и т. д. Это указывает на снижение выносливости корковых клеток, на их торможение с подавлением регуляторных функций коры и оживлением подкорковой деятельности.
В анамнезе больных бронхиальной астмой необходимо обращать внимание на тот или другой характер предвестников, если таковые имеются. Чаще всего такими предвестниками являются катаральные изменения верхних дыхательных путей — насморк, кашель. Можно предположить, что возникающее при этом раздражение рецепторов слизистых носоглотки вызывает возбуждение привычного очага с исходом в астматический приступ.
Очень редко приступ астмы можно достоверно связать с пищевыми или пыльцевыми аллергенами.
При обследовании больного во время приступа или вскоре после него обращает на себя внимание высокий коробочный звук при перкуссии грудной клетки, а у старших детей — низкое стояние границ легких, особенно в нижних участках, с обилием сухих свистящих хрипов на всем протяжении легких. Эти явления держатся 2-3 недели и лишь постепенно исчезают; у детей, страдающих повторными приступами, эмфизематозное вздутие легких остается и после приступа. Благодаря своей податливости грудная клетка легко меняет свою форму: межреберные промежутки расширяются, верхние отделы делаются более выпуклыми, а при повторных приступах грудная клетка приобретает типичную бочкообразную форму.
Однако грудная клетка у страдающих астмой может иметь самые разнообразные деформации — сдавление с боков с выбуханием верхней части, уплощение с одной стороны с резко выраженным сколиозом и т. д. Особенно большие деформации развиваются при возникновении бронхиальной астмы на 1-2-м году жизни, когда грудная клетка бывает особенно податливой. Значительные деформации грудной клетки наблюдаются при наличии в анамнезе повторных или хронических пневмоний, на фоне которых постепенно возникают приступы астмы (особенно при рахите).
Аускультативные явления при бронхиальной астме, по всей вероятности, связаны со степенью спазма дыхательных путей. Можно думать, что отсутствие хрипов во время тяжелого приступа объясняется значительным спазмом мелких бронхов и бронхиол, что ведет к отсутствию поступления воздуха в дыхательные пути. При менее тяжелом приступе обычно, как говорилось выше, выслушивается много сухих свистящих хрипов, остающихся и вне приступа и определяемых общим названием астматический бронхит.
Бронхит вообще считается спутником бронхиальной астмы; он или предшествует астматическому приступу, или является его следствием. Иногда бронхит принимает затяжное течение, не поддаваясь лекарственной терапии. Кашель, усиливаясь в ночное время, носит несколько спазматический характер, но в типичный приступ астмы не переходит. При таких формах бронхита почти всегда наблюдается эозинофилия. Часто дети, страдающие таким бронхитом, имеют симптомы экссудативного диатеза. Такой бронхит чаще имеет периодический характер и наблюдается в раннем детском возрасте, т. е. в первые 2 года жизни. Тщательно собранный анамнез обычно указывает, что с течением времени у этих детей развивается типичная бронхиальная астма.
Так называемые вторичные бронхиты — это обычное состояние легких после повторных приступов астмы. В основе их лежит, во-первых, эмфизема, сопровождающая бронхиальную астму, и во-вторых, элементы неярко-выраженной интерстициальной пневмонии, что доказывается рентгеноскопией грудной клетки.
Вздутие легких является постоянным спутником бронхиальной астмы. Это наиболее постоянная и наиболее стойкая реакция легких на приступ бронхиальной астмы. Увеличиваясь во время приступа, эмфизема остается и в межприступном периоде, давая иногда стойкие и значительные изменения как в легких, так и в реакции сердечно-сосудистой системы.
Стойкость эмфиземы нельзя объяснить только периодическими острыми вздутиями легких во время астматического приступа. Гораздо большее значение имеет набухание стенок мелких бронхов и длительное сужение просветов бронхиол, что ведет к задержке воздуха в альвеолах, их вздутию и расширению, а также к потере эластичности легочной ткани с разрывом, межальвеолярных перегородок и образованием перибронхиальных инфильтратов, возникающих в результате лимфостаза и сосудистых расстройств.
У некоторых больных каждый приступ астмы сопровождается повышением температуры до 38° и больше, что нередко связано с обострениями хронического воспалительного процесса (хронический бронхит, пневмония, холецистит и т. д.). В ряде случаев оно, несомненно, связано с нарушением центральной терморегуляции.
У детей редко отделяется более или менее значительное количество мокроты; только в подростковом возрасте можно в мокроте обнаружить (да и то в тяжелых случаях) спирали Куршмана и кристаллы Шарко-Лейдена; чаще находят эозинофильные клетки. Возможно, что редкое обнаружение спиралей Куршмана, представляющих собой по существу слепки слизи из спастически сокращенных бронхиол, связано с изменением глубины дыхания и силы кашлевых толчков при наличии краевой эмфиземы легких.
Во время приступа в крови нередко обнаруживается эозинофилия (до 15-17%), но это вовсе не обязательно; нередко она наблюдается лишь в межприступный период, а во время приступов количество зозинофилов остается нормальным. Из других изменений в крови нужно отметить уменьшение числа лейкоцитов и иногда тромбоцитов и повышение РОЭ. Эти изменения принято расценивать как проявление анафилаксии.
В громадном большинстве случаев бронхиальная астма сопровождается более или менее выраженной интерстициальной пневмонией, что, конечно, отражается как на функции внешнего дыхания, так и на газовом составе крови. Показатели внешнего дыхания, наблюдаемые в динамике своего развития, во время приступов и в межприступном периоде позволяют сделать ряд выводов: во время приступа обычно определяется дыхательная недостаточность 2-й степени с гипервентиляцией в покое и увеличением минутного объема в среднем на 45,5% и уменьшением предела дыхания на-50% и резерва на 37%. В межприступном периоде дыхательная недостаточность принимает более стертую форму, при которой предел дыхания уменьшается в среднем лишь на 27%, а минутный объем — в среднем только на 12%. Повторные определения состояния внешнего дыхания указывают, что при значительном улучшении общего состояния упомянутые показатели все же остаются измененными, что также наблюдается и при хронических интерстициальных пневмониях без астмы.
Газы крови в межприступном периоде позволяют судить о довольно стойкой гиперкапнии венозной крови, а во время приступа — и о некоторой ее артериализации при относительно нормальном содержании газов в капиллярной крови. С развитием приступа гиперкапния венозной крови увеличивается параллельно тяжести приступа в среднем до 53 об.%, а кислород — до 11,7 об.%.
Для иллюстрации сказанного приводим следующие случаи.
Слава Б., 9 лет, поступил в больницу с кашлем, приступами удушья и с болями в груди. В возрасте от 6 недель и до 2 лет у него отмечались сильные проявления экссудативного диатеза (голова была сплошь покрыта коркой). До 1 года он дважды перенес пневмонию и бронхит, сопровождавшийся приступообразным кашлем, в возрасте 5 лет болел корью. Пневмониями болел в общей сложности 18 раз по 2-3 раза в год. Первый приступ бронхиальной астмы был отмечен в 2 года. Обычно приступы возникали по ночам, в холодное время года. С 5 лет положительная реакция Пирке. Мальчик возбудим, память у него снижена, отмечается нистагм, тикообразные движения лицевой мускулатуры, верхний симптом Грефе с увеличением перешейка щитовидной, железы, акроцианоз. Кожа сухая, с неравномерной пигментацией, явления нейродермита и мышечной гипотонии. Грудная клетка имеет бочкообразную форму с увеличением сагиттального и поперечного размера. Экскурсии легких снижены, межреберья широкие. Дыхание шумное, с втяжением уступчивых мест. Тоны сердца приглушены акцентом II тона на легочной артерии.
Рентгеноскопия грудной клетки обнаруживает двустороннюю эмфизему, широкие корни легких, грубую тяжистость легочной ткани. Сердце занимает срединное положение.
В крови — стойкая эозинофилия, а при обострениях — лейкоцитоз с нейтрофилезом. Показатели газов крови говорят о стойкой гиперкапнии венозной и капиллярной крови, а также гипоксемии венозной. Но при значительном ухудшении во время астматического приступа в венозной крови имелись гипероксия и снижение величины насыщения крови кислородом до 14,72%
.
Со стороны внешнего дыхания имелось увеличение легочной вентиляции на 10 % и углубление дыхания на 66,6%. Но максимальная легочная вентиляция снижена на 50%, а резерв дыхания на 71%. Жизненная емкость снижена на 7,6%. При выписке из клиники, несмотря на значительное улучшение показателей внешнего дыхания, гиперкапния венозной и капиллярной крови оставалась почти без изменений. Повторное поступление через месяц с тяжелым приступом астмы, цианозом, периодическими приступами апноэ. В этот период определялась стойкая артериализация венозной крови при гиперкапнии венозной и капиллярной.
Почти у всех детей, страдающих бронхиальной астмой, имеются признаки расстройства вегетативного отдела нервной системы — красный и белый дермографизм, потливость, положительный глазо-сердечный рефлекс (замедление пульса при давлении на глазное яблоко на 12-14 ударов в минуту, запоры). Как правило, больные раздражительны, капризны, не всегда хорошо контактируют в коллективе (это особенно выражено, если приступы астмы начались в школе, в присутствии товарищей). Вынужденные пропуски занятий при частых приступах также влияют на настроение больного, особенно при снижении успеваемости. Все эти факторы должны учитываться детским врачом при организации лечения.
Изменения со стороны сердечно-сосудистой системы наблюдались рядом авторов у взрослых. Они заключались в снижении кровяного давления во время приступа и изменении электрокардиограммы в форме синусовой аритмии.
У детей, помимо того, во время приступа бронхиальной астмы наблюдалось уменьшение сердечной тупости с ослаблением тонов. При рентгеноскопии сердце имело характер срединного и капельного. При электрокардиографическом исследовании у большинства больных С. Г. Звягинцева наблюдала отклонение изоэлектрической оси сердца. В грудных отведениях почти у всех детей зубцы S и Т изменены, Теп снижен или двухфазен, Р и S в 1-м грудном отведении снижены. Все это свидетельствует о нарушении возбуждения в мышце правого желудочка. Н. А. Тюрин, изучая сердечно-сосудистые изменения при бронхиальной астме, определил те же сдвиги. При повторных приступах могут проявляться симптомы «легочного сердца», т. е. расширение сердца, систолический шум, иногда аритмия и даже экстрасистолия. Это иногда дает врачу основание для ошибочного диагноза порока сердца в стадии нарушения компенсации, тем более что и печень бывает нередко увеличена наряду с общей пастозностью.
Формирование легочного сердца при бронхиальной астме наблюдается далеко не во всех случаях и несравненно реже, чем при бронхоэктатической болезни. Генез его сложен, и правильнее всего наблюдаемые изменения отнести к вторичной или реактивной недостаточности сердечной мышцы, возникающей в результате биохимических сдвигов, связанных с недостаточным снабжением миокарда кровью (аноксия миокарда), а также с изменением скорости кровотока и развитием эмфиземы. Вполне возможно, что повышение уровня молочной и пировиноградной кислоты в крови при астме также способствует развитию ацидоза в миокарде. Периодические раздражения вагусного аппарата также не могут не отразиться на состоянии миокарда, снижая его тонус. Наряду с этим в малом круге наступает расстройство циркуляции, в результате чего страдает правое сердце, а также печень. К этому надо присоединить изменения в составе крови, создающие для сердца повышенную работу, что в дальнейшем может привести к гипертрофии сердца. Электрокардиограмма указывает на значительные изменения миокарда правого сердца. Особенно тяжело протекает бронхиальная астма при выраженных бронхоэктазиях с сердечно-легочной декомпенсацией во время приступа.
Читать далее Астматический бронхит
Источник
Заболевания дыхательных путей не только подкашивают здоровье человека, но и мешают ему жить нормальной жизнью. Ведь без ровного, спокойного дыхания сложно даже активно двигаться. Поэтому важно внимательно следить своим здоровьем, пресекая все попытки болезнетворных микроорганизмов на осаждение легких.
Бронхиальная астма и эмфизема легких – два взаимосвязанных заболевания дыхательных путей и органов дыхания. Эмфизема часто развивается на фоне астмы, а запущенная астма, в свою очередь, может послужить причиной эмфиземы.
Симптомы астмы
Распознать бронхиальную астму можно по следующим признакам:
- приступообразная одышка, которая проявляется особенно часто в ночные и утренние часы;
- свистящие хрипы, которые слышны даже без стетоскопа;
- тяжесть в груди, ощущение заложенности, невозможность прокашляться;
- сухой мучительный кашель, который только усугубляет положение больного.
Люди, страдающие бронхиальной астмой, отмечают появление приступов при активных физических нагрузках, вдыхании холодного воздуха и просто при нервных расстройствах. Ослабленные бронхи не могут свободно «гонять» воздух из-за большого количества слизи. Она же, в свою очередь, не может нормально отходить из-за отека слизистой, возникающего в легких при астме.
Симптомы эмфиземы легких
Эмфизема – это патология легочной ткани, которая могла возникнуть из-за различных факторов. Чаще их несколько, и в числе предпосылок к повреждению эластичности ткани легких (или легкого) есть и бронхиальная астма. Ведь любое заболевание – это ослабление иммунитета, а значит, благоприятная почва для развития других болезней данного направления.
Эмфизема может поразить оба лёгких или только одно. Окончательный диагноз ставит врач после рентгенограммы, а человек может понять, что с его организмом что-то неладно по следующим симптомам:
- Мучительный кашель, сопровождающийся покраснением лица и вздутием вен на шее;
- Затрудненное дыхание, которое побуждает человека задействовать вспомогательную мускулатуру (мышцы лица, шеи);
- Изменение формы грудной клетки, увеличение ее в размерах;
- Слабость, быстрая утомляемость.
В случае выявления и астмы, и эмфиземы, лечение назначает врач. Обычно это определенный режим дня и прием лекарственных препаратов. Но иногда параллельно с этим назначаются дополнительные средства лечения, среди которых может быть и лечебный или гигиенический (профилактический) массаж.
____________________________________________________________________________________________________________
Поддержите проект! Вы не обязаны, просто могли бы…
Массаж при астме и эмфиземе
Методы физиотерапии нередки при лечении заболеваний органов дыхания. Массаж – одно из средств, которые абсолютно безвредны для организма. Главное – четко следовать технике, не пренебрегать правилами и противопоказаниями, придерживаться гигиенических требований, прекращать сеанс при дискомфортных ощущениях и не возобновлять массаж при ухудшении самочувствия больного.
Массаж при бронхиальной астме и эмфиземе полезен тем, чтопроисходит разработка мышц грудной клетки, стимулируются обменные процессы в тканях органов дыхания, улучшается местный иммунитет. Массажист, совершая различного рода массажные манипуляции и механическое воздействие, облегчает массируемому процесс дыхания, извлекая воздух из легочной ткани (где его быть не должно). К тому же вибрации, которые передаются на бронхи, способствуют извлечению из них слизи, что также помогает «дышать полной грудью».
Методика и техника массажа
Так как и астма, и эмфизема имеют одну природу возникновения и развития, то и техника и методика массажа примерно одинаковая. Массаж проводится в том положении, в котором больному комфортно дышать. Обычно это полулежащее положение, когда человек лежит на кушетке, подложив под верхнюю часть туловища подушку или валик. Похожая методика описана в статье «Массаж при бронхите».
Массаж спины
Положение массируемого, лёжа на животе, валик подложен под голеностоп, руки параллельно туловищу. Интенсивность всех движений выбирается исходя из ощущений больного. Если он болезненно воспринимает сильные нажимы или хлопки, то от них, конечно, стоит отказаться. При эмфиземе чаще бывает наоборот: пациент чувствует себя более комфортно при сдавливании грудной клетки.
При массаже используются все приёмы классического массажа, и их комбинирование в различных вариациях (смотри видео в самом низу)
1) Для начала на массируемую поверхность наносится смазывающее средство с применением приёмов поглаживания и выжимания;
2) Далее массируемые ткани разогреваются с помощью приёмов растирания (используем все известные приёмы растирания);
3) После интенсивного растирания, переходят к разминанию вертебральных (околопозвоночных) мышц, широчайших мышц, трапециевидных и зоны надплечья.
4) Теперь можно провести небольшую вибрацию, а именно: лёгкое поколачивание, рубление, перкуссию (подушечками пальцев), пощипывания по всей спине;
Общее время массажа спины: 15-20 минут.
Массаж грудной клетки спереди
После массажа спины переходим к массажу передней части грудной клетки. Положение больного – лёжа на спине, валик подложен в область подколенной ямки, руки вдоль тела.
1) Аналогично массажу спины, массаж грудной клетки спереди начинается с приёмов поглаживания и выжимания. Их можно совместить с нанесением на массируемую область бальзама, мази либо массажного масла с эфирными маслами сосны, эвкалипта, иссопа, бергамота, чайного дерева, лаванды, кедра, нероли, чтобы больной параллельно вдыхал лечебные эфирные пары. Как сделать такое масло собственноручно описано в статье «Аромамассаж»;
2) Продолжаем массаж приёмами растирания, используя пиление, пересекание, гребне- и граблеобразное растирание (особенно на межрёберных промежутках. При этом следим за дыханием больного, чтобы оно было ровным;
3) Разминаем область грудных мышц, грудины (до мечевидного отростка), и немного заходим в подреберье массируя диафрагму;
4) Заканчивается массаж вибрацией.
►►► Рекомендуем к просмотру: Анатомические ориентиры при массаже грудных мышц. Особенности работы с мужским и женским полом
Время массажа грудной клетки спереди, около 10-15 минут. Общее время процедуры (массаж спины и передней части грудной клетки) примерно 30-40 минут. При прохождении курса рекомендуется 12-15 сеансов с периодичностью через день. Дополнять действие массажа полезно занятиями дыхательной гимнастикой, лечебной физкультурой и ароматерапией.
Массаж при астме и эмфиземе лучше проводить в дневное время или вечером (не слишком поздно). В ночные и утренние часы у человека снижен иммунитет. В это время и случаются неконтролируемые приступы одышки. Чтобы их не провоцировать массажем, лучше выполнять его, когда больной активен и бодр (после зарядки и завтрака, после дневного сна, перед ужином).
____________________________________________________________________________________________________________
Это видео может быть полезно
Статьи по теме:
???? Понравилась статья? Не забудьте поддержать лайком ???? и подпиской ????
???? Больше информации на сайте Дом массажа
✈️ Дом Массажа в Telegram
???? Дочерний проект Дом Массажа ММ
Источник