Корь этиология патогенез клиника лечение профилактика
Острое вирусное заболевание, характеризующееся интоксикацией, катаральными явлениями, энантемой и папулёзно-пятнистой сыпью.
Этиология. Возбудитель кори — РНК-овый вирус, относящийся к семейству парамиксовирусов. Быстро инактивируется при нагревании, УФ-облучении, под влиянием дезинфицирующих средств.
Отличительной особенностью вируса кори является его способность к пожизненной персистенции в организме человека, перенёсшего заболевание, и способность вызывать особую форму инфекционного процесса — медленную инфекцию (подострый склерозирующий панэнцефалит).
Эпидемиология. Источник инфекции — больной человек, наиболее заразный при максимальном выделении вируса в катаральном периоде и гораздо менее заразный в периоде высыпаний.
Путь передачи инфекции — воздушно-капельный. Восприимчивость к кори высока, после контакта с больным корью заболевают все, кто не имеет приобретённого иммунитета.
После перенесённого заболевания формируется пожизненный иммунитет.
Патогенез. Вирус проникает в организм человека через слизистую оболочку верхних дыхательных путей, размножается в эпителии респираторного тракта и в регионарных лимфатических узлах. Наблюдается кратковременная вирусемия (на 3—5-й день инкубационного периода). Вирус гематогенно разносится по всему организму, фиксируется и накапливается в ретикулоэндотслиальной системе. Воздействие иммунной системы организма на вируссодержащие клетки приводит к их цитолизу, высвобождению вирусов и развитию второй волны вирусемии. В силу тропности к эпителиоцитам вирус внедряется в слизистые оболочки респираторного тракта, полости рта, конъюнктиву. Аллергические реакции с участием компонентов вируса обусловливают повреждение стенок сосудов, отёк тканей и некротические изменения в клетках и тканях. Элемент коревой сыпи — это очаг воспаления вокруг сосуда, в формировании которого немаловажную роль играет повреждение эндотелия сосуда.
Обладая тропностью к клеткам центральной нервной системы, вирус кори может обусловить развитие коревого энцефалита.
Клиника. Инкубационный период длится от 9 до 11 дней (при серопрофилактике может удлиняться до 21 дня).
Начало заболевания острое, с быстрым развитием интоксикации и катаральных явлений. Температура тепа повышается до 38-39 С, появляется резь в глазах. Отмечаются адинамия, вялость, снижение аппетита, нарушение сна, головная боль. Затем появляются сухой «лающий» кашель, признаки ринита, конъюнктивита. В этом периоде характерен вид больного: лицо одутловатое, припухшие глаза и губы.
Пятна Филатова-Коплика-Бельского на внутренней поверхности щек больного корью
К концу 1-2-х суток на слизистой оболочке щёк, реже губ, дёсен появляются мелкие белесоватые папулы, не сливающиеся между собой — пятна Филатова-Коплика-Бельского . Наличие этих пятен, которые позволяют поставить диагноз кори в ранние сроки заболевания, создаёт впечатление, что слизистая оболочка щеки посыпана манной крупой. Пятна обычно располагаются напротив малых коренных зубов.
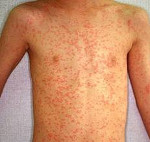
Коревая сыпь на туловище, 2ой день болезни
На 3-5-й день болезни с характерной этапностью появляется сыпь. В 1-е сутки сыпь возникает за ушами, на липе, шее, в верхней части груди, на 2-й день — на всём туловище, на 3-й лень — на конечностях. Сыпь носит пятнисто-папулёзный характер, склонна к слиянию, возникает на фоне неизменённой кожи. Исчезновение сыпи происходит в порядке её появления; после сыпи остаётся пигментация, иногда с отрубевидным шелушением.
Коревая сыпь на верхних конечностях, 3ий день болезни
В периоде рсконвалесценции наблюдаются явления астении, снижение сопротивляемости организма. У инфицированных лиц, которым в течение инкубационного периода профилактически вводили иммуноглобулин, корь протекает с меньшей выраженностью всех симптомов (митигированная корь). У непривитых взрослых наблюдают более тяжёлое и осложнённое течение. Период высыпаний характеризуется большим количеством элементов с большей склонностью к слиянию.
Возможные осложнения: пневмония, коревой энцефалит, менингоэнцефалит.
Диагностика. При наличии характерных клинических и эпидемиологических данных диагностика не представляет трудностей. Для верификации диагноза исследуют смывы из носоглотки или кровь с целью выделения вируса в культуре клеток. В РСК или РТГА исследуют парные сыворотки с целью обнаружения антител к вирусу кори; диагностическим критерием является нарастание их титров. Возможно выявление антигена вируса кори в мазках-отпечатках со слизистой оболочки носа иммунофлюоресцентным методом. Дифференцируют корь с ОРВИ, краснухой.
Коревая сыпь на туловище взрослого пациента
Лечение. Госпитализируют только больных с тяжёлыми и осложнёнными формами. Проводится симптоматическая терапия.
Профилактика. Разработана и успешно применяется живая коревая вакцина. Всем детям в возрасте 3-12 мес, бывшим в контакте с больным корью и не болевшим корью, в первые 5 дней после контакта вводят внутримышечно 3 мл нормального человеческого иммуноглобулина. Дети старше 12 мес при этих же условиях подлежат вакцинации. Плановую профилактику кори проводят живой аттенуированной коревой вакциной всем детям, не болевшим корью.
Литература:
1.Инфекционные болезни у детей — Учайкин В.Ф., Нисевич Н.И., Шамшева О.В. — 2011 год — 688 с.
2.Инфекционные болезни / М. Х. Турьянов, А. Д. Царегородцев, Ю. В. Лобзин. – М. : ГЭОТАР Медицина, 1998. – 319 с.
Источник

Корь относится к острым вирусным инфекционным заболеваниям, характеризуется сочетанием катаральной симптоматики со специфической экзантемой. Вирус кори проникает в организм воздушно-капельным путем. Инкубационный период длится до 2-х недель, иногда до 1 месяца. Катаральный период кори проявляется кашлем, лихорадкой, шейным лимфаденитом. На смену ему приходит период высыпаний с характерным для кори этапным появлением элементов сыпи. Выздоровление начинается спустя 1-2 недели от начала кори. Диагностика кори осуществляется, как правило, на основании клинических данных. Лечение преимущественно симптоматическое, направленно на снижение температуры тела, дезинтоксикацию, повышение сопротивляемости организма.
Общие сведения
Корь относится к острым вирусным инфекционным заболеваниям, характеризуется сочетанием катаральной симптоматики со специфической экзантемой.
Характеристика возбудителя
Вирус кори РНК-содержащий, относится к роду Morbillivirus. Во внешней среде неустойчив, инактивируется при высушивании, воздействии солнечного света, ультрафиолетового облучения, при нагревании до 50 °С. Вирус способен сохраняться в комнатной температуре 1-2 дня, при охлаждении (температурный оптимум для сохранения жизнеспособности: от -15 до -20 °С) остается активным несколько недель.
Резервуаром и источником инфекции является больной человек. Выделение инфекции начинается в последние 1-2 дня инкубации, весь продромальный период и продолжается на протяжении 4 дней периода высыпаний. В некоторых случаях время контагиозности затягивается до 10 дней с появления экзантемы. Бессимптомного носительства кори не отмечается.
Вирус кори передается по аэрозольному механизму воздушно-капельным путем. Больной выделяет возбудителя в окружающую среду во время кашля, чихания, просто при выдыхании воздуха и разговоре. Мелкодисперсная взвесь разносится с током воздуха по помещению. Ввиду слабой устойчивости вируса контактно-бытовой путь передачи исключается. При заражении корью беременной женщины возможна трансплацентарная передача инфекции.
Люди крайне восприимчивы к кори, после перенесения сохраняется пожизненный напряженный иммунитет. Обычно заболевание возникает в детском возрасте, у взрослых корь встречается редко и протекает заметно тяжелее. Пик заболеваемости приходится на зимне-весенний период, минимальное количество случаев регистрируют в августе-сентябре. Заболеваемость корью значительно снизилась в последнее время ввиду проведения плановой вакцинации населения.
Патогенез кори
Вирус внедряется в организм через слизистую оболочку верхних дыхательных путей, реплицируется в клетках их покровного эпителия и распространяется по организму с током крови, накапливаясь в структурах ретикулоэндотелиальной системы. Вирус кори имеет тропность к покровным тканям (кожа, конъюнктива, слизистые оболочки ротовой полости и дыхательных путей).
В редких случаях возможно поражение вирусом головного мозга с развитием коревого энцефалита. Пораженный вирусом эпителий слизистой респираторной системы иногда подвергается некрозу, открывая доступ для бактериальной инфекции. Имеется мнение, что возбудитель кори способен длительно сохраняться в организме, вызывая медленную инфекцию, приводящую к возникновению системных заболеваний (склеродермии, системной красной волчанки, рассеянного склероза и др.).
Симптомы кори
Инкубационный период кори продолжается 1-2 недели, в случаях введения иммуноглобулина удлиняется до 3-4 недель. Типичное течение кори происходит с последовательной сменой трех стадий: катаральной, высыпаний и реконвалесценции. Катаральный период начинается с подъема температуры и развития признаков общей интоксикации. Лихорадка может достигать крайне высоких цифр, больные жалуются на интенсивную головную боль, бессонницу, озноб, выраженную слабость. У детей симптоматика интоксикации в значительной степени сглажена.
На фоне интоксикационного синдрома в первые же дни появляется сухой кашель, отмечается слизисто-гнойная ринорея, конъюнктивит (сопровождается интенсивным отеком век) с гнойным отделяемым, светобоязнь. У детей выражена гиперемия зева, зернистость задней стенки глотки, лицо одутловатое. У взрослых катаральные признаки слабее выражены, но может иметь место регионарный лимфаденит (поражаются в основном шейные лимфоузлы). Аускультация легких отмечает жесткое дыхание и сухие хрипы. Иногда заболевание сопровождается послаблением кишечной деятельности, диспепсическими симптомами (тошнота, рвота, изжога, отрыжка).
Первая лихорадочная волна обычно составляет 3-5 дней, после чего температура тела снижается. На следующий день вновь происходит подъем температуры и усугубление интоксикации и катаральных явлений, а на слизистой оболочке щек отмечаются пятна Филатова-Коплика-Вельского – специфический клинический признак кори. Пятна располагаются на внутренней поверхности щек напротив малых коренных зубов (иногда переходя на слизистую десен), представляют собой немного приподнятые над поверхностью белые участки, окруженные тонкой полоской гиперемированной слизистой (вид «манной каши»). Как правило, при появлении сыпи эти пятна исчезают, у взрослых могут сохраняться в течение первых дней периода высыпаний. Одновременно или чуть ранее, чем пятна Филатова-Коплика-Вельского, на мягком и, частично, твердом нёбе появляется энантема, представляющая собой красные пятна с булавочную головку неправильной формы. Спустя 1-2 дня они сливаются и перестают выделяться на фоне общей гиперемии слизистой.
Общая продолжительность катарального периода составляет 3-5 дней у детей и около недели у взрослых. После чего наступает период высыпания. Сыпь при кори первоначально образуется на волосистой части головы и за ушами, распространяется на лицо и шею. Ко второму дню высыпания покрывают туловище и плечи. На третьи сутки сыпь покрывает конечности и начинает бледнеть на лице. Такая последовательность высыпаний характерна для кори, является значимым для дифференциальной диагностики признаком.
Коревая сыпь представляет собой яркую пятнисто-папулезную экзантему, склонную к формированию сливных фигурных групп с промежутками неизмененных кожных покровов. Сыпь у взрослых более выражена, чем у детей, при тяжелом течении может приобретать геморрагический характер. В периоде высыпаний усиливается катаральная симптоматика и усугубляется лихорадка и интоксикация.
Период реконвалесценции наступает спустя 7-10 дней после начала заболевания (у взрослых продолжительность кори больше), клиническая симптоматика стихает, температура тела нормализуется, элементы сыпи регрессируют (аналогично порядку появления), оставляя после себя светло-коричневые участки повышенной пигментации, исчезающие спустя 5-7 дней. На месте пигментации некоторое время остается отрубевидное шелушение (в особенности на лице). В периоде реконвалесценции имеет место снижение иммунных факторов защиты организма.
Митигированная корь представляет собой атипичную клиническую форму инфекции, встречающуюся у пассивно или активно иммунизированных лиц, либо ранее переболевших корью. Отличается более продолжительным инкубационным периодом, слабовыраженной или отсутствующей симптоматикой интоксикации и укороченным периодом катаральных проявлений. Отмечается типичная для кори экзантема, но высыпаниям могут появляться сразу на всех участках тела либо в обратной (восходящей от конечностей к лицу) последовательности. Часто не выявляются пятна Филатова-Коплика-Вельского.
Еще одной атипичной формой является абортивная корь – начало ее такое же, как и в обычных случаях, но спустя 1-2 дня симптоматика стихает, сыпь распространяется на лице и туловище, после чего регрессирует. Лихорадка при абортивной форме обычно имеет место только в первый день высыпаний. Иногда с помощью серологических методик выявляются субклинические формы кори.
Осложнения кори
Корь чаще всего осложняется вторичной бактериальной пневмонией. У детей раннего возраста возникающие воспаления гортани (ларингит) и бронхов (бронхит) иногда приводят к развитию ложного крупа, угрожающего асфиксией. Иногда отмечаются стоматиты.
У взрослых корь может способствовать развитию менингитов и менингоэнцефалитов, а также полиневритов. Редкое, но довольно опасное осложнение – коревой энцефалит. В настоящее время имеет место теория развития аутоиммунных заболеваний, согласно которой, вирус кори может принимать участие в патогенезе этих состояний.
Диагностика кори
Диагностирование кори успешно осуществляется на основании клинических проявлений. Общий анализ крови показывает характерную для вирусной инфекции картину: лимфоцитоз на фоне умеренной лейкопении (либо концентрация клеток белой крови остается в пределах нормы), плазмоцитоз, повышенная СОЭ. У взрослых могут отмечать пониженную концентрацию нейтрофилов и лимфоцитов и отсутствие эозинофилов.
Результаты специфических бактериологических и серологических исследований (редко применимых в клинической практике) носят ретроспективный характер. При подозрении на развитие пневмонии требуется рентгенография легких. При развитии неврологических осложнений пациенту с корью показана консультация невролога, реоэнцефалография, ЭЭГ головного мозга. Для диагностики менингита может быть показана люмбальная пункция.
Лечение кори
Корь лечат амбулаторно, госпитализируют больных с тяжелым осложненным течением, либо по эпидемиологическим показаниям. Постельный режим назначается на весь лихорадочный период. Достаточно эффективной этиотропной терапии в настоящее время не разработано, лечение заключается в облегчении симптоматики и предупреждении осложнений. В качестве меры, снижающей токсикоз, рекомендуют обильное питье. Интенсивные дезинтоксикационные мероприятия производятся в случаях крайне тяжелого течения.
Больным необходимо соблюдать гигиену рта и глаз, избегать яркого света. В качестве патогенетической и симптоматической терапии назначают антигистаминные, жаропонижающие средства, витамины и адаптогены. В ранние сроки заболевания заметно улучшает течение прием интерферона. В случае угрозы возникновения вторичной инфекции, назначают антибиотики широкого спектра действия. Коревый энцефалит требует назначения высоких доз преднизолона и других мер интенсивной терапии.
Прогноз и профилактика кори
Неосложненно протекающая корь обычно заканчивается полным выздоровлением, косметических дефектов после высыпаний не остается. Неблагоприятным прогноз может стать в случае возникновения коревого энцефалита.
Специфическая профилактика кори заключается в плановой вакцинации населения ЖКВ (живой коревой вакциной). Первую вакцинацию против кори производят детям в 12-15 месяцев, ревакцинация осуществляется в 6 лет. Изоляция больных продолжается до 10 дней, ограничение контакта с не привитыми и не болевшими детьми — до 21 дня с начала заболевания.
Источник
Корь
— острое инфекционное заболевание с
повышением температуры тела, интоксикацией,
катаром верхних дыхательных путей и
слизистых оболочек глаз, а также
пятнисто-папулезной сыпью.
ЭПИДЕМИОЛОГИЯ
Корь
в допрививочный период была самой
распространённой инфекцией в мире и
встречалась повсеместно. Подъёмы
заболеваемости через каждые 2 года
объясняют накоплением достаточного
числа людей, восприимчивых к кори.
Заболеваемость корью наблюдали круглый
год с подъёмом осенью, зимой и весной.
Источником
инфекции бывает только больной человек.
Наиболее заразителен больной в катаральный
период и в первый день появления сыпи.
С 3-го дня высыпаний контагиозность
резко снижается, а после 4-го дня больного
считают незаразным.
Передача
инфекции происходит воздушно-капельным
путём. При кашле, чихании с капельками
слизи с верхних дыхательных путей вирус
кори выделяется во внешнюю среду и током
воздуха в закрытых помещениях может
распространяться на значительные
расстояния — в соседние комнаты и даже
через коридоры и лестничные клетки в
другие квартиры. Возможен занос вируса
кори с нижнего на верхний этаж по
вентиляционной и отопительной системе.
Передача через третье лицо — большая
редкость, так как вирус кори вне
человеческого организма быстро погибает.
Контагиозный
индекс составляет 95-96%. При заносе кори
в места, где долго не было коревых
эпидемий и не проводили вакцинопрофилактику,
переболевает почти все население, так
как восприимчивость к возбудителю
сохраняется до глубокой старости.
После
кори создаётся стойкий иммунитет,
повторные заболевания наблюдают редко.
В довакцинальный период почти 90% людей
переболевали корью уже в возрасте до
10 лет. Чаще болеют корью дети в возрасте
от 1 до 4-5 лет, до 6 мес корью болеют редко.
Дети в возрасте до 3 мес, как правило,
корью не болеют, что объясняется пассивным
иммунитетом, полученным от матери. После
3 мес пассивный иммунитет резко снижается,
а после 9 мес исчезает у всех детей. Если
мать не болела корью, ребёнок может
заболеть ею с первого дня жизни. Возможно
внутриутробное заражение, если мать
заболела корью во время беременности.
В последние годы в связи с массовой
иммунизацией детей против кори чаще
болеют взрослые, ранее не привитые или
утратившие иммунитет.
ПРОФИЛАКТИКА
Заболевших
изолируют на срок не менее 4 дней от
начала высыпания, при осложнении
пневмонией — не менее 10 дней.
Информацию
о заболевшем и о контактировавших с
больным передают в соответствующие
детские учреждения. Детей, не болевших
корью и имевших контакт с больным корью,
не допускают в детские учреждения (ясли,
детские сады и первые два класса школы)
в течение 17 дней от момента контакта, а
для получивших иммуноглобулин с
профилактической целью срок разобщения
удлиняют до 21 дня. Первые 7 дней от начала
контакта ребёнок может посещать детское
учреждение, поскольку инкубационный
период при кори не бывает короче 7 дней,
их разобщение начинают с 8-го дня после
контакта. Детей, переболевших корью, а
также привитых живой коревой вакциной
и взрослых не разобщают.
Для
специфической профилактики применяют
иммуноглобулин, приготовленный из
донорской крови. Его вводят для экстренной
профилактики только тем детям,
контактировавшим с больным корью,
которым противопоказана прививка
вакциной, или детям, не достигшим
прививочного возраста. Доза иммуноглобулина
3 мл. Иммуноглобулин оказывает наибольший
профилактический эффект при введении
не позже 5-го дня от момента контакта.
Активную
иммунизацию проводят живой коревой
вакциной, изготовленной под руководством
А.А. Смородинцева из вакцинного штамма
Л-16, а также зарубежными препаратами
приорикс* и M-M-RII*. Введение вакцины
восприимчивым детям вызывает
иммунологическую реакцию с появлением
специфических коревых антител у 95-98%
привитых. Накопление антител начинается
через 7-15 дней после введения вакцины.
Наиболее высокий уровень антител
устанавливается через 1-2 мес. Через 4-6
мес титр антител начинает снижаться.
Длительность иммунитета, приобретённого
в результате активной иммунизации, пока
не установлена (срок наблюдения до 20
лет).
В
ответ на введение живой коревой вакцины
в период с 6-го по 18-й день могут возникнуть
клинические проявления вакцинального
процесса в виде повышения температуры
тела, появления конъюнктивита, катаральных
симптомов, а иногда и сыпи. Вакцинальная
реакция продолжается обычно не более
2-3 дней. Дети с вакцинальными реакциями
неконтагиозны для окружающих.
Обязательные
прививки против кори живой вакциной
проводят неболевшим корью в 12-месячном
возрасте с ревакцинацией в возрасте 6
лет. Вакцину вводят однократно подкожно
в дозе 0,5 мл. Для эпидемиологического
благополучия 95% детей должны быть
иммунными (переболевшими и привитыми).
Повсеместное введение активной
иммунизации против кори способствовало
резкому снижению заболеваемости этой
инфекцией, особенно у детей дошкольного
и школьного возраста. В условиях массовой
активной иммунизации детей среди
заболевших корью увеличивается доля
детей старшего возраста и взрослых.
Живую
коревую вакцину применяют и с целью
экстренной профилактики кори, и для
купирования вспышек в организованных
коллективах (дошкольные детские
учреждения, школы, другие средние учебные
заведения). При этом срочно вакцинируют
всех контактировавших (кроме детей до
12-месячного возраста), у которых нет
сведений о перенесённой кори или
вакцинации. Вакцинация, проведённая в
очаге инфекции в ранние сроки инкубационного
периода (до 5-го дня), купирует распространение
кори в коллективе.
Противопоказаний
к прививке против кори нет.
КЛАССИФИКАЦИЯ
Различают
типичную и атипичную корь.
• При
типичной кори есть все симптомы этого
заболевания. По тяжести типичную корь
делят на лёгкую, среднетяжёлую и тяжёлую.
• К
атипичной кори относят такие случаи,
при которых основные симптомы заболевания
стёрты, смазаны или некоторые из них
отсутствуют. Может быть изменена
длительность отдельных периодов кори
— укорочение периода высыпания,
отсутствие катарального периода,
нарушение этапности высыпания.
Стёртую,
или очень лёгкую, форму кори называют
митигированиой. Её наблюдают у детей,
получавших в начале инкубационного
периода иммуноглобулин. Митигированная
корь протекает обычно при нормальной
или слегка повышенной температуре тела,
пятна Филатова-Коплика отсутствуют.
Сыпь бледная, мелкая, необильная (иногда
всего несколько элементов), этапность
высыпания нарушена. Катаральные явления
выражены очень слабо или полностью
отсутствуют. Осложнений при митигированной
кори не наблюдают. Стёртую форму кори
нередко отмечают у детей первого
полугодия жизни в связи с тем, что у них
заболевание развивается на фоне
остаточного пассивного иммунитета,
полученного от матери.
-*■
К атипичным относят также случаи кори
с чрезвычайно выраженными симптомами
(гипертоксические, геморрагические,
злокачественные) Их наблюдают очень
редко. Корь у привитых живой коревой
вакциной, в крови которых не образовались
антитела, протекает типично и сохраняет
все свойственные ей клинические
проявления. Если корь развивается при
небольшом содержании антител в сыворотке
крови, её клинические проявления бывают
стёртыми.
ЭТИОЛОГИЯ
Возбудитель
— крупный вирус диаметром 120-250 нм,
относится к семейству Paramyxoviridae, роду
Morbillivirus.
В
отличие от других парамиксовирусов
вирус кори не содержит нейраминидазы.
Вирус обладает гемагглютинирующей,
гемолитической и симпластообразующей
активностью.
ПАТОГЕНЕЗ
Входными
воротами для вируса служат слизистые
оболочки верхних дыхательных путей.
Имеются указания на то, что и конъюнктива
глаз может быть входными воротами
инфекции.
Вирус
проникает в подслизистую оболочку и
лимфатические пути верхних дыхательных
путей, где и происходит его первичная
репродукция, затем поступает в кровь,
где его можно обнаружить с первых дней
инкубационного периода. Максимальную
концентрацию вируса в крови наблюдают
в конце продромального периода и в 1-й
день высыпания. В эти дни вирус присутствует
в большом количестве и в отделяемом
слизистых оболочек верхних дыхательных
путей. С 3-го дня сыпи выделяемость вируса
резко уменьшается и в крови её не
обнаруживают. В крови начинают преобладать
вкруснейтрализующие антитела.
Вирус
кори имеет особый тропизм к ЦНС,
дыхательным путям и ЖКТ. В настоящее
время установлено, что вирус кори может
длительно персистировать в головном
мозге и вызывать хроническую или
подострую форму инфекции. Подострый
склер озиругощий панэнцефалит также
связывают с персистирующей коревой
инфекцией.
Появление
сыпи на коже следует рассматривать как
результат фиксации в сосудах кожи
иммунных комплексов, образующихся в
ходе взаимодействия вирусов антигена
с антителами. Клетки эпидермиса при
этом дистрофируются, некротизи-руются,
а затем в поражённых местах наступает
усиленное ороговение эпидермиса с
последующим отторжением (шелушение).
Такой же воспалительный процесс
происходит и на слизистых оболочках
полости рта. Дегенерированный, а затем
ороговевший эпителий мутнеет, возвышается,
образуя мелкие беловатые очаги
поверхностного некроза (пятна
Филатова-Коплика).
КЛИНИЧЕСКАЯ
КАРТИНА
Инкубационный
период в среднем 8-10 дней, может удлиняться
до 17 дней.
У
детей, получавших с профилактической
целью иммуноглобулин, инкубационный
период удлиняется до 21 дня. В клинической
картине кори различают три периода:
катаральный (продромальный), высыпания
и пигментации.
Начало
болезни (катаральный период) проявляется
повышением температуры тела до 38,5-39 «С,
появлением катара верхних дыхательных
путей и конъюнктивита. Отмечают
светобоязнь, гиперемию конъюнктивы,
отёчность век, склерит, затем появляется
гнойное отделяемое. Часто в начале
болезни отмечают жидкий стул, боли в
животе. В более тяжёлых случаях с первых
дней заболевания резко выражены симптомы
общей интоксикации, могут быть судороги
и помрачение сознания.
Катаральный
период кори продолжается 3-4 дня, иногда
удлиняется до 5 и даже до 7 дней. Для этого
периода кори патогномоничны своеобразные
изменения на слизистой оболочке щек у
коренных зубов, реже на слизистой
оболочке губ и десен в виде серовато-беловатых
точек величиной с маковое зерно,
окруженных красным венчиком. Слизистая
оболочка при этом становится рыхлой,
шероховатой, гиперемировэнной, тусклой.
Этот симптом известен как пятна
Филатова-Коплика. Они появляются за 1-3
дня до высыпания, что помогает установить
диагноз кори до появления сыпи и
дифференцировать катаральные явления
в про-дроме с катаром верхних дыхательных
путей другой этиологии.
В
катаральном периоде кори появляется
энантема в виде мелких розовато-красных
пятен на мягком и твёрдом нёбе.
Высыпание
пятнисто-папулёзной сыпи начинается
на 4-5-й день болезни. Первые элементы
сыпи появляются за ушами, на спинке носа
в виде мелких розовых пятен, которые
очень быстро увеличиваются, иногда
сливаются, имеют неправильную форму.
Количество элементов сыпи очень быстро
увеличивается:
<■
1 сут (к концу) — сыпь покрывает всё лицо,
шею, и её отдельные элементы появляются
на груди и верхней части спины:
*
2 сут — сыпь полностью покрывает туловище
и верхнюю часть рук;
3
сут — сыпь распространяется на ноги и
руки.
Этапность
высыпания — очень важный диагностический
признак кори. Сыпь при кори равномерно
покрывает как наружные, так и внутренние
поверхности рук и ног и располагается
на неизменённом фоне кожи. Иногда сыпь
геморрагическая. Она может быть очень
обильной, сливной или, наоборот, очень
скудной, в виде отдельных элементов.
Вид
коревого больного в период высыпания
типичен: лицо одутловатое, веки утолщены,
нос и верхняя губа отёчны, глаза красные,
гноящиеся, из носа обильные выделения.
Температура
тела в 1-й день высыпания более высокая,
чем в катаральном периоде. Иногда за
1-2 дня до высыпания она несколько
снижается, и вновь поднимается в 1 сут
сыпи. Температура тела держится повышенной
весь период высыпания. При неосложнённом
течении она нормализуется на 3-4-е сут
от начала появления сыпи.
Период
пигментации. Коревая сыпь очень быстро
начинает темнеть, буреть, затем принимает
коричневую окраску, начинается период
пигментации. Сыпь пигментируется в
первую очередь на лице, при этом на
конечностях и туловище она остаётся
красной, затем пигментируется на туловище
и на конечностях, т.е. пигментация идёт
в той же последовательности, что и
высыпание. Пигментация обычно держится
1-!,5 нед, иногда дольше. В этот период
может быть мелкое отрубевидное шелушение.
В период пигментации температура тела
нормализуется. Общее состояние медленно
восстанавливается. Катаральные явления
постепенно исчезают. В период
реконвалесценции кори долго сохраняются
астения и анергия (снижение иммунитета).
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник

