Корь продолжительность продромального периода
Продромальный период (от греч. prodromos — предтеча) или период предвестников болезни, в течение которого выявляются первые признаки заболевания без четкой, характерной для данной нозологии симптоматики, часто общие для многих заболеваний, то есть неспецифические. Продолжительность продрома 1—3 дня, реже — до 7—10 дней. Нередко — это клинические проявления генерализации инфекционного процесса — лихорадка, недомогание, снижение аппетита, общая слабость и др.
Продромальный период (от греч. prodromos — предтеча) или период предвестников болезни, в течение которого выявляются первые признаки заболевания без четкой, характерной для данной нозологии симптоматики, часто общие для многих заболеваний, то есть неспецифические. Продолжительность продрома 1—3 дня, реже — до 7—10 дней. Нередко — это клинические проявления генерализации инфекционного процесса — лихорадка, недомогание, снижение аппетита, общая слабость и др.
При таких заболеваниях, как корь, краснуха, натуральная оспа, продромальный период предшествует периоду высыпаний. Нередко продром проявляется «гриппоподобным» симптомокомплексом. При остром бруцеллезе продромальный период составляет 3—5 дней и сопровождается недомоганием, общей слабостью, физической и умственной утомляемостью, головной болью. К концу продрома нарастают признаки общей интоксикации — развивается фаза гематогенного заноса возбудителя и первичной генерализации
При бешенстве продромальный период, кроме признаков умеренно выраженной общей интоксикации, сопровождается симптомами воспаления в области рубца в месте укуса, где отмечается припухлость, покраснение и зуд кожи, появляются боли. При столбняке нередко в продромальном периоде возникает напряжение мышц в окружении раны — входных ворот инфекции.
Клинические проявления продромального периода, в связи с неспецифическим характером, не позволяют диагностировать конкретную нозологическую форму. Из этого правила есть исключение. Так, в клинике кори в продромальном периоде появляется патогномоничный для этого заболевания симптом, что определяет его большую диагностическую ценность уже на ранних сроках инфекции, в продроме. Это пятна Филатова—Вельского—Коп-лика. В продромальном периоде кори, который продолжается 3—4 дня, отмечаются общая слабость, небольшое повышение температуры тела, головная боль, нарушение сна, снижение аппетита. Выражены признаки катарального воспаления слизистых оболочек верхних дыхательных путей, конъюнктивит, что объясняет его название — «катаральный» период заболевания.
Наряду с этими общими признаками кори на 2—3-й день от начала заболевания, за 1—2 дня до появления сыпи на коже, на слизистой оболочке рта можно обнаружить беловатые точки, окруженные венчиком гиперемии. Эти элементы локализуются преимущественно на переходной складке у малых коренных зубов, реже — на губах и деснах. Патоморфологически пятна кори Филатова—Вельского—Коплика представляют собой мелкие участки некротизированного эпителия, это результат воздействия вируса кори на слизистые оболочки ротовой полости, приводящего к очаговому отеку, вакуолизации и поверхностному некрозу эпителиальных клеток. Установлено, что максимальная заразительность кори приходится на продромальный период, что делает очень важным своевременное его распознавание. Необходимо на самых ранних сроках заболевания разобщить детей и изолировать больного — источник инфекции.
Источник

Корь относится к острым вирусным инфекционным заболеваниям, характеризуется сочетанием катаральной симптоматики со специфической экзантемой. Вирус кори проникает в организм воздушно-капельным путем. Инкубационный период длится до 2-х недель, иногда до 1 месяца. Катаральный период кори проявляется кашлем, лихорадкой, шейным лимфаденитом. На смену ему приходит период высыпаний с характерным для кори этапным появлением элементов сыпи. Выздоровление начинается спустя 1-2 недели от начала кори. Диагностика кори осуществляется, как правило, на основании клинических данных. Лечение преимущественно симптоматическое, направленно на снижение температуры тела, дезинтоксикацию, повышение сопротивляемости организма.
Общие сведения
Корь относится к острым вирусным инфекционным заболеваниям, характеризуется сочетанием катаральной симптоматики со специфической экзантемой.
Характеристика возбудителя
Вирус кори РНК-содержащий, относится к роду Morbillivirus. Во внешней среде неустойчив, инактивируется при высушивании, воздействии солнечного света, ультрафиолетового облучения, при нагревании до 50 °С. Вирус способен сохраняться в комнатной температуре 1-2 дня, при охлаждении (температурный оптимум для сохранения жизнеспособности: от -15 до -20 °С) остается активным несколько недель.
Резервуаром и источником инфекции является больной человек. Выделение инфекции начинается в последние 1-2 дня инкубации, весь продромальный период и продолжается на протяжении 4 дней периода высыпаний. В некоторых случаях время контагиозности затягивается до 10 дней с появления экзантемы. Бессимптомного носительства кори не отмечается.
Вирус кори передается по аэрозольному механизму воздушно-капельным путем. Больной выделяет возбудителя в окружающую среду во время кашля, чихания, просто при выдыхании воздуха и разговоре. Мелкодисперсная взвесь разносится с током воздуха по помещению. Ввиду слабой устойчивости вируса контактно-бытовой путь передачи исключается. При заражении корью беременной женщины возможна трансплацентарная передача инфекции.
Люди крайне восприимчивы к кори, после перенесения сохраняется пожизненный напряженный иммунитет. Обычно заболевание возникает в детском возрасте, у взрослых корь встречается редко и протекает заметно тяжелее. Пик заболеваемости приходится на зимне-весенний период, минимальное количество случаев регистрируют в августе-сентябре. Заболеваемость корью значительно снизилась в последнее время ввиду проведения плановой вакцинации населения.
Патогенез кори
Вирус внедряется в организм через слизистую оболочку верхних дыхательных путей, реплицируется в клетках их покровного эпителия и распространяется по организму с током крови, накапливаясь в структурах ретикулоэндотелиальной системы. Вирус кори имеет тропность к покровным тканям (кожа, конъюнктива, слизистые оболочки ротовой полости и дыхательных путей).
В редких случаях возможно поражение вирусом головного мозга с развитием коревого энцефалита. Пораженный вирусом эпителий слизистой респираторной системы иногда подвергается некрозу, открывая доступ для бактериальной инфекции. Имеется мнение, что возбудитель кори способен длительно сохраняться в организме, вызывая медленную инфекцию, приводящую к возникновению системных заболеваний (склеродермии, системной красной волчанки, рассеянного склероза и др.).
Симптомы кори
Инкубационный период кори продолжается 1-2 недели, в случаях введения иммуноглобулина удлиняется до 3-4 недель. Типичное течение кори происходит с последовательной сменой трех стадий: катаральной, высыпаний и реконвалесценции. Катаральный период начинается с подъема температуры и развития признаков общей интоксикации. Лихорадка может достигать крайне высоких цифр, больные жалуются на интенсивную головную боль, бессонницу, озноб, выраженную слабость. У детей симптоматика интоксикации в значительной степени сглажена.
На фоне интоксикационного синдрома в первые же дни появляется сухой кашель, отмечается слизисто-гнойная ринорея, конъюнктивит (сопровождается интенсивным отеком век) с гнойным отделяемым, светобоязнь. У детей выражена гиперемия зева, зернистость задней стенки глотки, лицо одутловатое. У взрослых катаральные признаки слабее выражены, но может иметь место регионарный лимфаденит (поражаются в основном шейные лимфоузлы). Аускультация легких отмечает жесткое дыхание и сухие хрипы. Иногда заболевание сопровождается послаблением кишечной деятельности, диспепсическими симптомами (тошнота, рвота, изжога, отрыжка).
Первая лихорадочная волна обычно составляет 3-5 дней, после чего температура тела снижается. На следующий день вновь происходит подъем температуры и усугубление интоксикации и катаральных явлений, а на слизистой оболочке щек отмечаются пятна Филатова-Коплика-Вельского – специфический клинический признак кори. Пятна располагаются на внутренней поверхности щек напротив малых коренных зубов (иногда переходя на слизистую десен), представляют собой немного приподнятые над поверхностью белые участки, окруженные тонкой полоской гиперемированной слизистой (вид «манной каши»). Как правило, при появлении сыпи эти пятна исчезают, у взрослых могут сохраняться в течение первых дней периода высыпаний. Одновременно или чуть ранее, чем пятна Филатова-Коплика-Вельского, на мягком и, частично, твердом нёбе появляется энантема, представляющая собой красные пятна с булавочную головку неправильной формы. Спустя 1-2 дня они сливаются и перестают выделяться на фоне общей гиперемии слизистой.
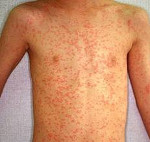
Общая продолжительность катарального периода составляет 3-5 дней у детей и около недели у взрослых. После чего наступает период высыпания. Сыпь при кори первоначально образуется на волосистой части головы и за ушами, распространяется на лицо и шею. Ко второму дню высыпания покрывают туловище и плечи. На третьи сутки сыпь покрывает конечности и начинает бледнеть на лице. Такая последовательность высыпаний характерна для кори, является значимым для дифференциальной диагностики признаком.
Коревая сыпь представляет собой яркую пятнисто-папулезную экзантему, склонную к формированию сливных фигурных групп с промежутками неизмененных кожных покровов. Сыпь у взрослых более выражена, чем у детей, при тяжелом течении может приобретать геморрагический характер. В периоде высыпаний усиливается катаральная симптоматика и усугубляется лихорадка и интоксикация.
Период реконвалесценции наступает спустя 7-10 дней после начала заболевания (у взрослых продолжительность кори больше), клиническая симптоматика стихает, температура тела нормализуется, элементы сыпи регрессируют (аналогично порядку появления), оставляя после себя светло-коричневые участки повышенной пигментации, исчезающие спустя 5-7 дней. На месте пигментации некоторое время остается отрубевидное шелушение (в особенности на лице). В периоде реконвалесценции имеет место снижение иммунных факторов защиты организма.
Митигированная корь представляет собой атипичную клиническую форму инфекции, встречающуюся у пассивно или активно иммунизированных лиц, либо ранее переболевших корью. Отличается более продолжительным инкубационным периодом, слабовыраженной или отсутствующей симптоматикой интоксикации и укороченным периодом катаральных проявлений. Отмечается типичная для кори экзантема, но высыпаниям могут появляться сразу на всех участках тела либо в обратной (восходящей от конечностей к лицу) последовательности. Часто не выявляются пятна Филатова-Коплика-Вельского.
Еще одной атипичной формой является абортивная корь – начало ее такое же, как и в обычных случаях, но спустя 1-2 дня симптоматика стихает, сыпь распространяется на лице и туловище, после чего регрессирует. Лихорадка при абортивной форме обычно имеет место только в первый день высыпаний. Иногда с помощью серологических методик выявляются субклинические формы кори.
Осложнения кори
Корь чаще всего осложняется вторичной бактериальной пневмонией. У детей раннего возраста возникающие воспаления гортани (ларингит) и бронхов (бронхит) иногда приводят к развитию ложного крупа, угрожающего асфиксией. Иногда отмечаются стоматиты.
У взрослых корь может способствовать развитию менингитов и менингоэнцефалитов, а также полиневритов. Редкое, но довольно опасное осложнение – коревой энцефалит. В настоящее время имеет место теория развития аутоиммунных заболеваний, согласно которой, вирус кори может принимать участие в патогенезе этих состояний.
Диагностика кори
Диагностирование кори успешно осуществляется на основании клинических проявлений. Общий анализ крови показывает характерную для вирусной инфекции картину: лимфоцитоз на фоне умеренной лейкопении (либо концентрация клеток белой крови остается в пределах нормы), плазмоцитоз, повышенная СОЭ. У взрослых могут отмечать пониженную концентрацию нейтрофилов и лимфоцитов и отсутствие эозинофилов.
Результаты специфических бактериологических и серологических исследований (редко применимых в клинической практике) носят ретроспективный характер. При подозрении на развитие пневмонии требуется рентгенография легких. При развитии неврологических осложнений пациенту с корью показана консультация невролога, реоэнцефалография, ЭЭГ головного мозга. Для диагностики менингита может быть показана люмбальная пункция.
Лечение кори
Корь лечат амбулаторно, госпитализируют больных с тяжелым осложненным течением, либо по эпидемиологическим показаниям. Постельный режим назначается на весь лихорадочный период. Достаточно эффективной этиотропной терапии в настоящее время не разработано, лечение заключается в облегчении симптоматики и предупреждении осложнений. В качестве меры, снижающей токсикоз, рекомендуют обильное питье. Интенсивные дезинтоксикационные мероприятия производятся в случаях крайне тяжелого течения.
Больным необходимо соблюдать гигиену рта и глаз, избегать яркого света. В качестве патогенетической и симптоматической терапии назначают антигистаминные, жаропонижающие средства, витамины и адаптогены. В ранние сроки заболевания заметно улучшает течение прием интерферона. В случае угрозы возникновения вторичной инфекции, назначают антибиотики широкого спектра действия. Коревый энцефалит требует назначения высоких доз преднизолона и других мер интенсивной терапии.
Прогноз и профилактика кори
Неосложненно протекающая корь обычно заканчивается полным выздоровлением, косметических дефектов после высыпаний не остается. Неблагоприятным прогноз может стать в случае возникновения коревого энцефалита.
Специфическая профилактика кори заключается в плановой вакцинации населения ЖКВ (живой коревой вакциной). Первую вакцинацию против кори производят детям в 12-15 месяцев, ревакцинация осуществляется в 6 лет. Изоляция больных продолжается до 10 дней, ограничение контакта с не привитыми и не болевшими детьми — до 21 дня с начала заболевания.
Источник
Корь — острое заразное заболевание, для которого характерны 3 периода:
I — инкубационный период продолжительностью 10—21 день, иногда сопровождающийся отдельными симптомами;
II — продромальный период, во время которого появляется энантема (пятна Бельского—Филатова—Коплика) на слизистой оболочке щек и глотки, повышается температура тела, развиваются конъюнктивит, ринит и нарастает мучительный кашель;
III —завершающий период, сопровождающийся пятнистопапуллезными высыпаниями на лице, шее, туловище, руках и ногах и высокой температурой тела.
Этиология. Возбудитель кори является РНК вирусом. Вирус кори малоустойчив в окружающей среде, быстро инактивируется при температуре 56 °С (через 30 мин), в кислой среде, под влиянием рассеянного света, под прямыми солнечными лучами, во влажном воздухе, при воздействии дезинфектантов. В каплях слизи при температуре воздуха 12—15 °С сохраняется в течение нескольких дней. Низкую температуру переносит хорошо: кровь больного, замороженная при температуре .72 °С, сохраняет свою заразительность в течение 14 дней. Отличительной особенностью возбудителя кори является его способность к пожизненной персистенции в организме перенесшего заболевание и способность вызывать особую форму инфекционного процесса — медленную инфекцию (подострый склерозирующий панэнцефалит).
Инфекционность. Корь распространяется воздушнокапельным путем при кашле, чиханье, крике, плаче, разговоре. Вирус локализуется в дыхательных путях больного. Максимальная опасность заражения существует во время продромального периода (катаральная стадия).
Эпидемическому процессу при кори свойственна очаговость, особенно «активны» очаги в закрытых учреждениях (детские дома, сады, ясли, дома ребенка), учебных заведениях. Восприимчивые лица чаще всего заражаются до того, как бывает установлен диагноз у первого заболевшего. Инфицированный человек является опасным для окружающих на 9— 10-й день после контакта (начало продромального периода), в некоторых случаях — на 7-й день. В связи с этим изолировать больных и контактировавших с больным лиц с целью предотвратить распространение инфекции, особенно в стационарах и других детских учреждениях, необходимо с 7-го дня после контакта. Через 5 дней после исчезновения сыпи карантин снимают. Восприимчивы к заболеванию все, кто не имеет приобретенного во время болезни или вследствие вакцинации иммунитета (в первую очередь дети). Начиная с 1980 г., увеличивается удельный вес заболевших корью лиц в возрасте 15 лет и старше; в наши дни каждый третий случай кори регистрируется у молодых людей и взрослых. После перенесенного заболевания остается стойкий, напряженный иммунитет, у 99% переболевших — пожизненный. Повторная корь — редкое исключение. Дети младшего возраста приобретают иммунитет от перенесшей заболевание матери. Он сохраняется в течение 4—6 месяцев, а затем постепенно исчезает. Через 9 месяцев после рождения материнские антитела уже не удается обнаружить в крови ребенка, тем не менее, у них сохраняется некоторая невосприимчивость к кори. У детей, родившихся от женщин, не болевших корью, иммунитет отсутствует; они могут заболеть одновременно с матерью, как до родов, так и после них.
Клиника. Инкубационный период составляет 9—21 день, Продромальный период, продолжающийся, как правило, 3—5 дней, характеризуется повышением температуры тела, сухим, лающим кашлем, ринитом, конъюнктивитом. За 2—3 дня до кожных высыпаний появляется ценный диагностический для кори симптом — пятна Бельского—Филатова—Коплика, располагающиеся обычно на слизистой оболочке щек. Они представляют собой сероватобелые пятнышки размером с песчинку, окруженные красноватым ободком, в некоторых случаях приобретают геморрагический характер. Чаще всего они локализуются на слизистой оболочке щек напротив нижних моляров, но могут неравномерно распределяться по всей оболочке. Иногда подобные образования находят на губах, небе и конъюнктиве. Пятна Бельского—Филатова—Коплика исчезают обычно через 12—18 ч. По мере увядания они приобретают красноватый цвет, местами изменяется цвет слизистой оболочки. Воспаление конъюнктивальной оболочки и светобоязнь позволяют заподозрить корь еще до появления пятен Бельского—Филатова— Коплика. Иногда продромальный период протекает тяжело, начинаясь с внезапного повышения температуры тела, судорог и даже пневмонии. Обычно ринит, лихорадка и кашель постепенно усиливаются, достигая максимума ко времени появления сыпи. Температура тела повышается до 39—40 °С одновременно с высыпанием на коже. В неосложненных случаях через 2 дня, когда сыпь покроет все туловище и ноги, симптомы начинают быстро исчезать. Ребенок, находившийся до этого в тяжелом состоянии, уже через 24 ч после снижения температуры тела чувствует себя вполне удовлетворительно. Сыпь вначале появляется в виде бледных пятен на верхнебоковых участках шеи, за ушами, вдоль линии роста волос и на щеках ближе к ушной раковине. В течение 24 ч она быстро распространяется на все лицо, шею, руки и верхнюю часть грудной клетки. В течение 24 ч сыпь распространяется на спину, живот и конечности. На 2-й или 3-й день она появляется на стопах и в это же время начинает бледнеть на лице. Сыпь бледнеет и исчезает в тойже последовательности, что и появляется. Тяжесть заболевания зависит от выраженности высыпаний и их тенденции к слиянию. При легких формах они не сливаются, при очень легких их немного или они определяются в виде единичных элементов преимущественно на ногах. В тяжелых случаях сыпь имеет сливной характер, покрывает всю кожу, в том числе на ладонных и подошвенных поверхностях. Лицо становится припухлым. Кожный зуд обычно незначителен. На месте сыпи в течение 7—10 дней сохраняется пигментация и начинается отрубевидное шелушение кожи. По выраженности высыпания значительно варьируют. При кори, сопровождающейся геморрагиями («черная корь»), наблюдают кровотечения из полости рта, носа и кишечника. Как правило, увеличиваются лимфатические узлы в области угла нижней челюсти, может незначительно увеличиваться и селезенка. Для детей младшего возраста с нарушениями питания характерно воспаление среднего уха, бронхопневмония, желудочнокишечные нарушения, на пример, диарея и рвота. В развивающихся странах корь недко поражает детей в возрасте до 1 года, причем нарушения питания, часто имеющиеся в таких случаях, способствуют тяжелому течению болезни и нередко летальному ее исходу.
Диагностика. Корь диагностируется на основании клинических симптомов. В продромальном периоде в мазках из носоглотки выявляют своеобразные многоядерные клетки. Вирус удается выделить в культурах ткани. Коревую сыпь следует дифференцировать с острой экзантемой, сыпью при краснухе, инфекционном мононуклеозе, скарлатине, менингококкемии, риккетсиозах, сывороточной болезни и лекарственной аллергии. При появлении пятен Бельского—Филатова—Коплика, характерных для кори, в сочетании с кашлем можно ставить диагноз типичной формы заболевания.
Осложнения. К наиболее серьезным осложнениям относятся средний отит, пневмония и энцефалит. При тяжело протекающем заболевании на лице в редких случаях может развиться нома. Пневмонии остаются самым частым осложнением кори, особенно у детей. Они протекают с различной степенью тяжести, от чего зависят симптоматика, рентгенологическая картина и исход. Значительно чаще у больных детей встречается вторичная бактериальная бронхопневмония. Типичны ларингиты, трахеиты и бронхиты, иногда вызванные самим вирусом кори.
Миокардит — нечасто встречающееся, но довольно серьезное осложнение. Преходящие изменения на ЭКГ достаточно часто отмечаются у больных корью детей. Осложнения со стороны нервной системы встречаются чаще, чем при других видах. Энцефалит, менингит, менингоэнцефалит — наиболее тяжелые осложнения кори, именно они обуславливают большую часть летальных исходов при этом заболевании.
Очень опасны инфекции, ассоциированные с корью, в частности, крайне неблагоприятно сочетание кори и дизентерии.
Прогноз. В абсолютном большинстве случаев благоприятный, однако, при развитии осложнений, особенно энцефалитов и менингоэнцефалитов, крайне серьезный.
Лечение. При неосложненном течении заболевания лечение проводится на дому. Первостепенное значение имеют постельный режим при высокой температуре жаропонижающие средства и адекватное обеспечение жидкостью. Увлажнение в комнате рекомендуется при ларингите и тяжелом раздражающем кашле. Температура воздуха должна поддерживаться на уровне комфортабельной, при светобоязни больного ребенка оберегают от воздействия яркого света. Также в лечебный комплекс входят щадящая диета, обильное питье, поливитаминотерапия.
Проводится уход за полостью рта (полоскание кипяченой водой или 2%ным раствором натрия гидрокарбоната) и глазами (приглушенный световой режим, закапывание в глаза 20%ного раствора натрия сульфацила по 2—3 капли 3—4 раза в день). В случае возникновения осложнений ребенок подлежит лечению в условиях инфекционного стационара. В связи со способностью вируса кори подавлять иммунитет и факторы неспецифической резистентности организма, при бактериальных осложнениях требуется антибактериальное лечение. При выраженной интоксикации проводят дезинтоксикационную терапию. Ослабленным больным вводят нормальный человеческий (противокоревой) иммуноглобулин.
Профилактика. Больного изолируют, все контактные дети, не больные корью, подлежат разобщению на 17 дней (если они не получали с профилактической целью иммуноглобулин) или на 21 день (если они получили пассивную профилактику иммуноглобулином). В комнате, где находится больной, но рекомендуется систематическое проветривание и тщательная влажная уборка. Всем детям в возрасте 3—12 месяцев, находи шимся в контакте с больным корью и не болевшим корью, в первые 5 дней после контакта вводят внутримышечно 3 мл нормального человеческого (противокоревого) иммуноглобулина. Эффективность пассивной иммунизации варьирует от полного отсутствия признаков кори до весьма незначительного снижения тяжести ее течения. Дети в возрасте 12 месяцев и старше, не болевшие корью и контактировавшие с больными, подлежат активной иммунизации (вакцинации). Только при наличии противопоказаний к прививке им вводится иммуноглобулин внутримышечно в дозе 1,5 мл. Плановая профилактика кори проводится с помощью введения живой коревой вакцины всем детям, не болевшим корью. Вакцинация против кори противопоказа на беременным и детям с нелеченным туберкулезом, а также получающим иммунодепрессивные препараты, поскольку у таких детей высок риск персистенции вируса с последующим развитием прогрессирующей инфекции.
Автор: Ю.Ю. Елисеева
Название: Детские болезни. Полный справочник
Издательство: ЭКСМО
Год: 2008 г.
Источник


