Медиаторы при бронхиальной астме

Медиаторы бронхиальной астмы. Тучные клетки и ответы типа I при астмеПодробное обсуждение неиммунологических факторов, вызывающих и поддерживающих астму, выходит за рамки наших статей. Однако необходимо остановиться вкратце на фармакологических и неврологических событиях, чтобы не потерять из виду все многочисленные факторы, связанные с индукцией астмы. Значение их особенно велико в настоящее время, когда вся область иммунофармакологии так быстро развивается. Многие исследователи подробно изучали медиаторы, высвобождающиеся из тучных клеток, и было опубликовано несколько интересных обзорных работ на эту тему за последнее время [Orange, 1971; Vane, 1971; Austen, Lichtenstein, 1973; Piper, 1974]. Медиаторы у человека изучались в периферических базофилах, в гомогенатах легочной ткани п в ее разделенных клеточных фракциях, и экспериментально на перфузируемых легких ин-тактных животных. Легочная ткань больных астмой выделяет как гистамин [Schild et al., 1951], так и медленно реагирующую субстанцию анафилаксии (МРС-А) [Brocklehurst, 1960, 1975] при воздействии соответствующих антигенов in vitro. Позднее был открыт фактор хемотаксиса эозинофилов (ФХЭ-А) [Кау, Austen, 1971]. При анафилактическом воздействии на легочную ткань in vitro было обнаружено также несколько типов простагландинов [Piper, Vane, 1969; Riper, Walker, 1973]. Простагландины E1 и Е2 обладают способностью воздействовать на гладкие мышцы, расширяя бронхи. Кроме того, после антигенного воздействия из сенсибилизированных легких человека был выделен фактор, активирующий тромбоциты [Siraganian, Osier, 1971]. При определении количества медиаторов в надосадоч-пой жидкости и в остаточной легочной ткани после антигенного воздействия на сенсибилизированные клетки легких человека или их фрагменты удалось установить, какие медиаторы образуются раньше и какие синтезируются после иммунологической стимуляции.
Гистамин образуется заранее и хранится в гранулах тучных клеток [Ishizaka et al., 1972]. При анафилаксии он высвобождается путем экзоцитоза — на этом биохимическом пути действуют диизопропилфиорофосфат (ДФФ), серинэстераза и ионы кальция [Austen, 1973]. ФХЭ-А также заранее образуется в легких [Wasserman et al., 1973]. Напротив, МРС-А и простагландины не образуются заранее и синтезируются вследствие анафилактической стимуляции. Интересно, что в отличие от образования простагландинов синтез МРС-А может быть заторможен гликатом натрия-хрома [Dawson, Tomlison, 1974]. Особенно важно то, что секреция этих веществ в гомогенатах легочной ткани, видимо, находится под влиянием стимуляции а- и бета-адренергических и холииергических рецепторов [Kaliner et al., 1972; Orange et al., 1971]. Такие адренергические агенты, как изопреналин, увеличивают внутриклеточное содержание циклического аденозин-3,5-монофосфата (циклический АМФ) и подавляют высвобождение гистамина и МРС-А. Такие а-адренергические агенты, как фенилэприн, снижают уровень циклического АМФ и оказывают обратное действие, повышая выделение гистамина и МРС-А [Lichtenstein, Margolis, 1968]. При холинергической стимуляции повышается уровень гуанозина-3,5-монофосфата (циклического ГНФ) и увеличивается высвобождение гистамина и других медиаторов [Orange, 1971]. — Также рекомендуем «Иммунофармакология реакций типа III при астме. Иммунонейрофармакология астмы» Оглавление темы «Виды и формы бронхиальной астмы»: |
Источник

Бронхиальная астма (БА) широко распространена в современном мире. Ею болеет каждый восьмой житель Европы. Для успешного лечения и профилактики заболевания необходимо знать его причины и особенности развития.
Именно поэтому изучению патогенеза бронхиальной астмы уделяется большое внимание. Подробнее об этом – далее в статье.
Что такое бронхиальная астма

Бронхиальная астма – это хроническая болезнь, которая характеризуется поражением дыхательных путей. Основное ее проявление – рецидивирующие приступы обструкции, то есть закупорки, бронхов. Во время приступа больному тяжело сделать выдох из-за того, что бронхи спазмируются на высоте вдоха.
У астматиков с продолжительным и тяжелым течением бронхиальной астмы развиваются необратимые изменения в дыхательной системе. Разрастается соединительная ткань в легких, развивается пневмосклероз, истончаются альвеолы (эта патология получила название «эмфизема»). Это еще больше усугубляет течение заболевания и усиливает дыхательную недостаточность.
В основе патофизиологии бронхиальной астмы лежит повышенная чувствительность бронхов к различным провоцирующим факторам, причем эти факторы индивидуальны для каждого.
Этиология и формы бронхиальной астмы

Важнейшую роль в этиологии бронхиальной астмы отводят аллергическому фактору. Провокаторы заболевания делятся на две большие группы: эндоаллергены (вырабатываются внутри организма) и экзоаллергены (поступают извне). Чаще причиной заболевания становится вторая группа провоцирующих факторов. К ним относятся:
- Инфекционные возбудители – вирусы, бактерии, грибки, простейшие.
- Раздражители растительного происхождения – пыльца растений, пух тополя.
- Аллергены животного происхождения – шерсть, перья, слюна, пух.
- Бытовые аллергены – пыль, бытовая химия.
- Пищевые продукты – чаще всего аллергическую реакцию вызывают орехи, мед, шоколад, помидоры.
- Медикаменты – ацетилсалициловая кислота, антибиотики.
У некоторых больных проявления астмы возникают при определенных погодных условиях. Особенно плохо переносят астматики дождь, высокую влажность, холод. В этом случае для БА характерно отсутствие приступов, если нет воздействия внешних раздражителей.
В ходе многочисленных исследований американские ученые установили, что стресс также может быть пусковым механизмом в развитии приступов. Он способен стать первопричиной болезни, а также усугубить уже имеющуюся бронхиальную астму.
В зависимости от природы и особенностей течения заболевания выделяют следующие формы БА:
- Атопическая – развивается вследствие воздействия аллергенов неинфекционной природы.
- Инфекционно-зависимая – приступ астмы возникает после перенесенных инфекций.
- Глюкокортикоидная – в ее основе лежит нарушение баланса кортикостероидных гормонов.
- Нервно-психическая – обструкция бронхов происходит вследствие длительного стресса.
- Аспириновая – прием лекарств, содержащих ацетилсалициловую кислоту, приводит к развитию приступа удушья.
- Астма физического напряжения – заболевание проявляется после физических нагрузок.
Общая схема патогенеза бронхиальной астмы
В основе патогенеза бронхиальной астмы лежит воспаление в стенке бронхов. Любое воспаление сопровождается повышенной проницаемостью стенок сосудов.
В результате этого плазма (жидкая часть крови) просачивается через них. Жидкость накапливается в слизистой бронха, развивается отек. Просвет органа сужается, затрудняется прохождение воздуха.
Но почему у одних людей при попадании аллергена развивается воспалительный процесс в дыхательной системе, а другие никак не реагируют на него? Ученые долго думали над этим вопросом и пришли к выводу, что все дело в наследственной предрасположенности.
У некоторых людей с рождения повышена активность особых клеток крови – Т-лимфоцитов-хелперов 2 типа. Из-за этого у них выделяется большое количество иммуноглобулина Е (IgE) – белка, провоцирующего аллергическую реакцию.
Активный синтез IgE приводит к дегрануляции (повреждению) тучных клеток, которые находятся на стенке бронхов. Они начинают высвобождать медиаторы воспаления. Именно из-за этих веществ повышается проницаемость стенок сосудов, и развивается воспалительный процесс.
Но воспаление – лишь один из механизмов развития бронхиальной астмы. Помимо него, в развитии приступа принимает участие спазм бронхов. Гладкая мускулатура этого трубчатого органа резко сокращается, что приводит к перекрытию его просвета.
Не менее важную роль в развитии приступа БА играет повышенная секреция слизи клетками эпителия бронхов, выстилающего внутреннюю поверхность его стенки. Таким образом, в патогенезе бронхиальной астмы и развитии удушья можно выделить три основных фактора:
- воспаление в стенке бронхов;
- повышенная реактивность бронхиального дерева, из-за чего спазмируются мышцы этого органа;
- увеличенная выработка слизи эпителиальными клетками.
В общем патогенез бронхиальной астмы можно разделить на три этапа:
- Иммунологический – возникает при первом контакте организма с аллергическим агентом. Характеризуется активацией клеток крови и выработкой IgE.
- Иммунохимический – развивается при последующих контактах с раздражителем. Уже выработанные иммуноглобулины запускают развитие реакции в бронхиальном дереве, которая сопровождается синтезом медиаторов воспаления.
- Патофизиологический – проявляется активными изменениями в стенке бронха, описанными ранее. У больного затрудняется дыхание, появляются свистящие хрипы.
У астматиков, как и у аллергиков, в крови повышается количество эозинофилов. Эти клетки относятся к группе лейкоцитов.
Они повреждают реснички на эпителии бронхов, ухудшая тем самым эвакуацию слизи, и провоцируют изменения в тканях. Их количество в общем анализе крови более 6% говорит в пользу диагноза бронхиальной астмы.
Особенности патогенеза разных форм астмы
Этиология и патогенез бронхиальной астмы тесно взаимосвязаны. Фактор, который привел к приступу, определяет механизм его развития. Далее мы подробно разберем механизмы развития разных форм БА.
Атопическая форма
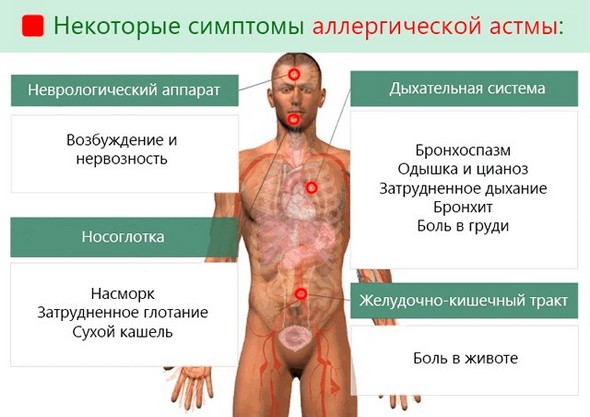
Это наиболее распространенная разновидность заболевания. Она развивается при повышенной чувствительности бронхов к аллергенам неинфекционной природы: бытовым, животным, растительным.
Особенность механизма развития бронхиальной астмы по атопическому типу заключается в его многоэтапности. Иммунологическая и иммунохимическая фазы проходят аналогично описанным в предыдущем разделе. А патофизиологический этап подразделяют еще на две стадии: раннюю и позднюю.
Ранняя реакция начинается в период от несколько минут до 2 часов после воздействия аллергенов. При этом слизистая стенки бронхов отекает, повышается выделение секрета, мускулатура спазмируется. Происходит закупорка просвета органа, прохождение воздуха затрудняется.
Поздняя стадия развивается примерно через 6 часов после действия раздражителя. Она характеризуется наличием стойкого воспаления в бронхах даже после спадания отека и прекращения спазма. Если не начать своевременное лечение, мышечная ткань органа заменяется соединительной. Данный процесс необратим.
Инфекционно-зависимая форма

Инфекционно-зависимая форма БА характерна для людей зрелого возраста. Она является осложнением перенесенных ранее острых респираторных вирусных инфекций, пневмонии, бронхита и других патологий органов дыхания.
Данная форма астмы характеризуется медленным развитием. Отек бронхов нарастает постепенно, состояние больного ухудшается на протяжении длительного времени. Пик заболевания наступает через две – три недели после перенесенной инфекции.
Течение инфекционно-зависимой формы более тяжелое. Отек, хоть и увеличивается медленно, не спадает на протяжении длительного времени. Эта форма БА тяжело поддается лечению при помощи традиционных медикаментов (бета-адреномиметиков, глюкокортикоидов).
Существует несколько механизмов развития бронхиальной астмы после воздействия инфекционных агентов:
- Аллергическая реакция медленного типа.
- Немедленная аллергическая реакция (аналогичная патогенезу атопической формы).
- Механизмы неиммунологического характера.
Реакция замедленного типа, соответственно названию, характеризуется длительным нарастанием отека. При этом для ее запуска требуется неоднократное воздействие аллергического агента. Клетки организма выделяют особые белки – медиаторы воспаления замедленного действия.
Эозинофилы также принимают участие в процессе. Они синтезируют белок, который повреждает реснитчатый эпителий бронхов. В результате его клетки не способны эвакуировать мокроту из просвета органа.
Неиммунологическая реакция развивается при непосредственном повреждении клеток бронхов инфекционными агентами.
Глюкокортикоидная форма
Глюкокортикоиды – это гормоны, вырабатываемые корой надпочечников. Они обладают мощным противовоспалительным действием, угнетают аллергическую реакцию. Поэтому нехватка этих гормонов в организме может как спровоцировать первый приступ, так и стать причиной постоянных рецидивов.
Патогенез влияния недостатка глюкокортикоидов при бронхиальной астме таков:
- Снижается концентрация бета-адренорецепторов на эпителии бронхов, что приводит к снижению восприимчивости к адреналину, расслабляющему мускулатуру бронхов.
- Активность медиаторов воспаления не уменьшается не регулируется гормонами.
- Увеличивается секреция провоспалительных белков и одновременно снижается активность противовоспалительных.
Эта форма бронхиальной астмы чаще всего развивается при длительном лечении глюкокортикоидами. Бесконтрольный прием гормонов влияет на надпочечники, угнетая их функцию.
У девушек гормональная БА может возникать при нарушении баланса половых гормонов. Приступ провоцируется снижением количества прогестерона в крови и повышением уровня эстрогена, что характерно для второй половины менструального цикла.
Нервно-психическая форма

Нервно-психическая форма бронхиальной астмы относится к группе психосоматических заболеваний. Это патологии, при которых длительные стрессы, депрессия, тревога проявляются в виде нарушения функции какого-либо органа и системы.
Для нервно-психической разновидности астмы характерно отсутствие органических изменений стенки бронхов на начальных этапах. Приступ развивается из-за спазма гладкой мускулатуры. Лишь при длительном течении заболевания возникают стойкие изменения в тканях органа.
В основе развития данной формы БА лежит гиперчувствительность эпителия бронхов к гистамину и ацетилхолину. Эти вещества являются нейромедиаторами, которые передают импульсы с периферии в центральную нервную систему.
Кроме того, приступ БА может провоцироваться любой нагрузкой, сопровождающейся глубоким вдохом.
Аспириновая форма
В основе патогенеза бронхиальной астмы аспиринового типа лежит повышенная чувствительность к препаратам, содержащим ацетилсалициловую кислоту. Вещество приводит к нарушению обмена арахидоновой кислоты.
Это, в свою очередь, стимулирует синтез лейкотриенов, которые вызывают спазм бронхиального дерева. Подобный эффект оказывает не только Аспирин, но и другие нестероидные противовоспалительные препараты.
Еще одно негативное свойство салицилатов – снижение активности тромбоцитов. Эти клетки играют важную роль в свертывании крови при травме сосуда и в питании стенок сосудов. Поэтому угнетение функции тромбоцитов повышает ее проницаемость, что провоцирует развитие отека.
Эту форму астмы чаще всего наблюдают у женщин в возрасте 30 – 40 лет. Часто больные аспириновой астмой принимают противовоспалительные препараты из-за болей в спине, суставах и прочее.
Астма физического напряжения

Приступ БА физического напряжения развивается при повышенной физической нагрузке, спустя 5 – 20 минут после ее начала. Некоторые больные отмечают удушье спустя 5 – 10 минут после окончания нагрузок.
В большинстве случаев приступ астмы физического усилия не очень интенсивный. Однако порой приходится прибегать к помощи ингалятора.
Большую часть времени человек дышит носом. Увлажненный, очищенный и теплый воздух благоприятно влияет на дыхательные пути и не раздражает их. При активных физических нагрузках дыхание сбивается, воздух поступает через рот. Он сушит и раздражает слизистую бронхов.
Эпителиальные клетки начинают активно выделять медиаторы воспаления, развивается отек слизистой. Спазм гладких мышц стенки бронхов также принимает участие в развитии приступа.
Патогенез астмы у детей

Патогенез бронхиальной астмы у детей преимущество основан на аллергической реакции. Инфекционно-зависимая форма встречается гораздо реже. Ею обычно страдают дети старшего школьного возраста.
У детей просвет бронхов уже, чем у взрослого, и мускулатура развита хуже. Потому основную роль в развитии приступа у них играет отек и гиперсекреция слизи. В то же время у взрослых на первом месте стоит бронхоспазм. Узким просветом дыхательных путей можно объяснить более тяжелое течение БА в детском возрасте.
Значительное место в этиопатогенезе бронхиальной астмы у детей играет генетическая предрасположенность. Наличие в анамнезе аллергического диатеза, поллинозов, БА у родителей повышают риск развития болезни у ребенка.
У многих детей в качестве аллергенов выступают пищевые продукты. Первый приступ удушья часто развивается в 5 – 6 месяцев, когда малышу начинают давать прикорм. Иногда искусственное питание становится провоцирующим фактором.
В заключение
При бронхиальной астме этиология и патогенез неразрывно связаны. Но вне зависимости от пускового фактора механизм развития приступа БА включат три процесса: отек слизистой, спазм гладких мышц, повышенная секреция слизи.
Заболевание часто предопределяется генетической предрасположенностью. Но нужно понимать, что человек не унаследует от родителей бронхиальную астму.
Ему передастся лишь повышенная чувствительность иммунной системы к определенным аллергенам. То есть наличие астмы у родителей еще не гарантирует ее развитие у ребенка.
Таким образом, патогенез БА сложен и многогранен. Надеемся, эта статья разъяснила особенности механизма развития этого заболевания.
Источник
Термином бронхиальная астма обозначают симптомокомплекс, характеризующийся одышкой и диспноэ, причиной которых является обструкция бронхов.
За бронхоспазмом, чрезмерным образованием мокроты, отеком слизистой оболочки, утолщением базальной мембраны и мышечной гипертрофией следует гиповентиляция альвеол, региональный дисбаланс между кровотоком и вентиляцией легких, резкое перерастяжение и вздутие легких и ателектаз.
При макроскопическом изучении легких в случаях летального исхода астматического приступа обнаруживают ателектаз и выраженное переполнение мелких бронхов слизью, эозинофилами, кристаллами Шарко — Лейдена и десквамированным бронхиальным эпителием.
Точный генез патофизиологических изменений при бронхиальной астме еще не установлен, но экспериментальные и клинические исследования дали определенную информацию, касающуюся образования и физиологической активности биохимических медиаторов и регуляторной роли адренергических и холинергических отделов нервной системы. Появилась возможность проникнуть в механизмы развития бронхоспазма в альтеративных реакций дыхательных путей.
Понимание характера взаимодействия процессов образования и выброса медиаторов, активации гладкой мускулатуры, образования слизи и воспаления дыхательных путей должно стать ключом к изучению рецидивирующей хронической астмы.
«Бронхиальная астма», М.Э.Гершвин

Химотрипсиноподобный фермент, названный химазой, был выделен из тучных клеток крыс и идентифицирован гистохимически в тучных клетках человека. В гранулах этот фермент имеет минимальную протеазную активность, вероятно, за счет маскировки активности гепарином. При освобождении из гранул активность этого фермента возрастает и становится сравнимой с активностью панкреатического а-химотрипсина. Было доказано, что ингибиторы химотрипсина угнетают некоторые стадии воспаления,…

В тучных клетках человека и крысы было установлено присутствие арилсульфатазы и других лизосомных ферментов. I gE-зависимая активация тучных клеток приводила к освобождению еще целого ряда ферментов, в том числе гексозаминидазы, β-глюкуронидазы и других. Эти ферменты совместно с химотрипсином участвуют в разрушении мукополисахаридов, основного вещества соединительной ткани. Тучные клетки крысы способны также генерировать и регулировать образование…

Сульфатированный, обладающий метахроматическими свойствами, мукополисахарид (гликозаминогликан) гепарин, присутствие которого в легочной ткани и локализация в тучных клетках было установлено, был получен из легочной ткани человека. Гепарин легких человека представляет собой протеогликан с молекулярной массой около 60 000, к белковому кору которого присоединены ксилозил-сериловыми связями гликоза-миногликановые боковые цепи с средней молекулярной массой 20 000. Гепарин человека…

Медиаторы гиперчувствительности немедленного типа выделялись и исследовались как изолированные факторы, в связи с чем понимание их взаимодействия носит фрагментарный характер. Однако известно, что спазмогенные эффекты гистамина и SRS-A синергичны, а присутствие обоих этих медиаторов непосредственно ведет к образованию простагландинов. Взаимодействие ECF-A, гистамина и ECF-олигопептидов также-полностью не расшифровано, но известно, что высокие концентрации гистамина угнетают, а…

клетками Образование и выброс медиаторов происходит в результате активации тучных клеток иммуноглобулинами Е или в результате других механизмов. Медиаторы образуются, высвобождаются из гранул и после большого числа сложных взаимодействий обеспечивается субстрат для возникновения воспаления. Локализация тучных клеток на поверхности дыхательных путей лишний раз подчеркивает значительную роль этих клеток и их медиаторов в гомеостатическом и в…

Медиаторы тучных клеток непосредственно или клеточная инфильтрация являются причиной крайнего альтеративного ответа дыхательных путей — не установлено. Ясно одно, что медиаторы играют критическую роль в развитии патологического процесса, одни или в комбинации. Механизм провокации медиаторами тучных клеток двухфазного воспалительного процесса. Образование тучными клетками медиаторов, обладающих бронхоспастическим или вазоактивным действием, получило название локальной вазодилатации, или гуморальной…

Лизосомные ферменты лейкоцитов могут участвовать в деструкции легочной ткани, способствуя тем самым развитию фиброза. В придачу, большой основной белок эозинофилов (МБР) способен убивать эпителиальные клетки трахеи в культуре, что, возможно, свидетельствует еще об одном пути повреждения ткани. Кроме свойства лишать лейкоциты способности к дальнейшему хемотаксису, хемотаксические факторы тучных клеток могут также ингибировать локализацию лейкоцитов. При…

Образование и выброс медиаторов тучными клетками при воспалении регулируется на нескольких этапах. Это активация клеток, секреция гранул, выброс уже образованных и хранящихся в клетке медиаторов (предобразованных медиаторов), выработка медиаторов, которые не хранятся в тучных клетках, а образуются в ответ на взаимодействие антиген — антитело, взаимодействие медиаторов с клетками-мишенями и, наконец, длительность нахождения медиаторов в тканях….

Хотя механизм (механизмы) солюбилизации содержимого гранул тучных клеток in vivo остается неизвестным, но совершенно ясно, что этот этап регуляции активности медиаторов воспаления, вырабатываемых тучными клетками, очень важен. Регуляция активности медиаторов тучных клеток на этапе их действия на клетки-мишени может зависеть от нарушения концентрации циклических нуклеотидов или от взаимодействия некоторых медиаторов или их метаболитов с клеткой-мишенью….

ECF был первым описанным и идентифицированным хемотаксическим фактором, образующимся тучными клетками. Он был обнаружен в надосадочной жидкости после центрифугирования гомогенатов легочной ткани морских свинок с анафилаксией. Позже его обнаружили в ткани легких человека и в культуре тучных клеток. Этот фактор предпочтительно усиливал хемотаксис эозинофилов и также подавлял дальнейшую миграцию этих клеток. ECF-A является олигопептидом и…
Источник



