Медицина тема бронхиальная астма
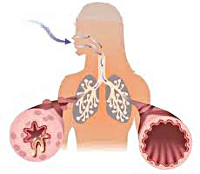
 Бронхиальная астма – это хроническое воспалительное заболевание дыхательных путей, которое характеризуется повышением реактивности дыхательных путей, приводящее к повторяющимся приступам удушья.
Бронхиальная астма – это хроническое воспалительное заболевание дыхательных путей, которое характеризуется повышением реактивности дыхательных путей, приводящее к повторяющимся приступам удушья.
В последние десятилетия наблюдается неуклонный рост заболеваемости бронхиальной астмой во всем мире. Ежегодно от астмы умирают 180 тысяч человек. Распространенность астмы в России составляет 5,6 -7,3%. Во взрослой популяции соотношение мужчины/ женщины, страдающие бронхиальной астмой, составляет 1:1,5 и даже 1:3 по данным американских авторов, при этом отмечается увеличение числа случаев тяжелой астмы среди женщин.
Астма причины
Причины бронхиальной астмы (их еще называют факторами риска) разделяются на внутренние и внешние.
Факторы БА
К внутренним факторам относятся:
* генетическая предрасположенность к развитию БА
* предрасположенность к любой аллергии
* гиперреактивность дыхательных путей – это состояние, при котором имеет место увеличенная реакция бронхов (бронхоспазм) в ответ на воздействие аллергенов
* пол
К внешним факторам относятся:
¨домашние аллергены (к ним относятся домашняя пыль, аллергены животных, аллергены тараканов, грибы)
¨ внешние аллергены (пыльца, грибы, профессиональные сенсибилизаторы, курение пассивное и активное)
¨ поллютанты – вещества, обладающие повреждающим действием на эпителий бронхиального дерева (механические, химические и физические факторы)
¨ респираторные и паразитарные инфекции
¨ пища
¨ лекарственные препараты
Факторами, вызывающими обострение являются:
- домашние и внешние аллергены
- респираторные инфекции
- физическая нагрузка
- изменение погодных условий
- пища и пищевые добавки
- чрезмерные эмоциональные нагрузки
- курение (активное и пассивное)
- домашние аэрозоли, запахи краски
- лекарственные препараты (аспирин и другие нестероидные противовоспалительные средства).
Клиника БА
Клиническая картина бронхиальной астмы характеризуется, прежде всего, наличием типичного приступа удушья. Характерно развитие приступов в ночное время или в ранние утренние часы, а также после воздействия провоцирующих факторов.
В развитии приступа различают три периода: период предвестников, период разгара и период обратного развития.
Первый период характерен для аллергической астмы и наступает за несколько минут, часов, а иногда и дней до приступа и проявляется различными по характеру и интенсивности симптомами: вазомоторными реакциями со стороны слизистой оболочки носа (проявляющимися обильным отделением жидкого, водянистого, чиханьем, иногда ощущением сухости в носовой полости), приступообразным кашлем, затруднением отхождения мокроты, одышкой.
В период разгара приступа удушье чаще имеет экспираторный характер, хотя нередко больные испытывают затруднение, как выдоха, так и вдоха. У пациентов возникает ощущение сжатия, сдавления в грудной клетке, которое не дает больному большой силы. Выдох обычно медленный втрое – вчетверо длиннее вдоха, сопровождается громкими, продолжительными свистящими хрипами, слышными на расстоянии. Отмечается надсадный, непродуктивный кашель. Пытаясь облегчить дыхание, больной принимает вынужденное положение – сидит, наклонившись вперед, опираясь руками на спинку стула, о край кровати или колени (таким образом, в дыхание включается вспомогательная мускулатура). Лицо одутловатое, цианотичное, покрыто холодным потом, с выражением страха и беспокойства.
Грудная клетка, в положении максимального вдоха. В дыхании участвуют мышцы плечевого пояса, спины и брюшной стенки. На выдохе заметно набухание шейных вен. Пациенту трудно отвечать на вопросы. Дыхание замедлено, до 10-14 в минуту, но может быть, наоборот, ускорено, без выраженной паузы между вдохом и выдохом. Перкуторно над легкими звук с коробочным оттенком, нижние границы легких опущены, подвижность легочного края резко уменьшена. При аускультации легких выявляется главный объективный признак приступа – сухие свистящие хрипы различных оттенков во время вдоха и, особенно во время выдоха.
Со стороны сердечно-сосудистой системы отмечается учащение сердечных сокращений, тоны сердца приглушены, акцент второго тона над легочной артерией, повышение артериального давления.
В периоде обратного развития, как правило, под влиянием терапии, отмечается облегчение дыхания, отхождение стекловидной мокроты, исчезновение хрипов в легких и купирование других симптомов.
Вне приступа удушья у больных может не отмечаться каких-либо симптомов. При тяжелом течении с формированием стойкой, необратимой бронхиальной обструкции развивается клиническая картина хронической обструктивной болезни легких.
Тяжелый приступ может перейти в астматический статус (астматическое состояние), обусловленного скоплением и задержкой в бронхах большого количества очень вязкой мокроты на фоне выраженного бронхоспазма и диффузного отека слизистой оболочки. О переходе приступа астмы в астматический статус можно говорить при отсутствии эффекта от проводимой терапии на протяжении 6 часов. В развитии астматического статуса выделяют три стадии.
Стадии БА
В I стадии (компенсации) больные находятся в сознании и психически адекватны. Выявляются клинические признаки тяжелого приступа БА, лечение не дает эффекта или он очень незначительный.
Во II стадии (декомпенсации) у больных при сохраненном сознании отмечается раздражительность, эпизодически переходящая в состояние возбуждения, которое может сменяться периодами апатии. Главным симптомом этой стадии является появление зон «немого легкого» — при аускультации над некоторыми участками легких не прослушивается дыхание.
В III стадии (стадия гиперкапнической комы) нарастает и превалирует нервно-психическая симптоматика. Может развиться психоз с дезориентацией во времени и месте, переходящий в бредовое состояние или сменяющийся глубокой заторможенностью и утратой сознания. Дыхание становится все более поверхностным, нередко появляются нарушения сердечного ритма, нарастает гипотония.
Дополнительные методы лабораторной и инструментальной диагностики:
à в общем анализе крови эозинофилию, однако, чаще каких-либо изменений не наблюдается
à в анализах мокроты могут обнаруживаться эозинофилы, кристаллы Шарко-Лейдена, спирали Куршмана. Следует отметить, что для этого надо исследовать мокроту, отделившуюся после приступа удушья. В мокроте, собранной в другое время, они чаще всего не обнаруживаются
à на рентгенограмме легких в начальном периоде заболевания каких-либо изменений не отмечается, в дальнейшем могут появляться признаки пневмосклероза и эмфиземы легких
à оценка функции внешнего дыхания, которая наиболее информативна при постановке диагноза бронхиальной астмы, включает определение объема форсированного выдоха в 1-ю секунду, форсированной жизненной емкости легких, пиковой скорости выдоха и гиперреактивности дыхательных путей.
Особое место отводится определению ПСВ с помощью пикфлуометра (пикфлуометрии). В настоящее время считается, что каждый больной астмой должен иметь дома пикфлуометр, который идеально подходит для использования пациентами в домашних условиях с целью ежедневного объективного мониторирования своего состояния (так же, как каждый больной гипертонией должен иметь тонометр). Регулярное домашнее мониторирование пиковой скорости выдоха помогает пациентам определить ранние признаки ухудшения. Тяжесть астмы отражается не только средним уровнем бронхиальной обструкции, но и колебаниями ПСВ в течение 24 ч. В идеале пикфлуометрия должна проводиться в первый раз утром, когда показатели находятся на наиболее низком уровне, и вечером перед сном, когда ПСВ обычно максимально высока.
Лечение больных бронхиальной астмой
Хотя метод излечения бронхиальной астмы еше не найден, можно ожидать, что у большинства больных БА можно и нужно достичь контроля заболевания и удержать его.
На первом месте стоит обучение больных для формирования партнерских отношений в процессе их ведения. Обучение больных – процесс непрерывный. Пациент и члены его семьи должны получить информацию и пройти обучение для выработки навыков успешного контроля заболевания и поддержания удовлетворительного качества жизни. На занятиях «Школы бронхиальной астмы» пациент узнает, как ему избежать контакта с провоцирующими факторами.
Существует много рекомендаций по ограничению контакта с бытовыми аллергенами (использование наматрасников, наволочек и пододеяльников, непроницаемых для клещевых аллергенов, поролоновых подушек, удаление домашних животных, борьба с тараканами, поддержание в помещении низкой влажности для предотвращения развития грибков). Необходимо исключить контакт с поллютантами внутри помещений, прежде всего это воздержание от активного и пассивного курения.
Лекарственные средства для лечения БА могут быть назначены различными путями, включая ингаляции, пероральный прием и парентеральное введение (подкожное, внутримышечное и внутривенное). Основное преимущество при поступлении лекарственного препарата непосредственно в дыхательные пути с помощью ингаляции – более эффективное создание высоких концентраций препарата в дыхательных путях и устранение или сведение к минимуму системных побочных эффектов.
Основными лекарственными средствами для лечения БА являются:
- Бронхолитические препараты:
° ингаляционные b2-адреномиметики короткого (4-6 часов) действия (сальбутамол, фенотерол) и длительного (12 часов) действия (сальметерол, формотерол)
° метилксантины (теофиллин, аминофиллин) короткого и длительного действия
° ингаляционные холинолитические средства – ипратропия бромид.
Бронхолитики в основном расширяют дыхательные пути, расслабляя гладкую мускулатуру бронхов. Они устраняют иили подавляют бронхоспазм и связанные с ним симптомы острого приступа, но не устраняют воспаление в дыхательных путях и не снижают их гиперреактивность.
2.Глюкокортикостероиды:
° ингаляционные (бекламетазон, флутиказонид, будесонид)
° системные, применяющиеся внутрь, внутримышечно, внутривенно (преднизалон, дексаметазон, метилпреднизолон, триамцинолон).
Эти препараты подавляют воспалительный процесс в дыхательных путях, уменьшают их гиперреактивность, контролируют и предотвращают возникновение симптомов астмы. Лечение противовоспалительными препаратами более эффективно, чем бронхолитиками, в отношении длительного контроля симптомов, улучшения функции легких и снижения реактивности дыхательных путей.
3.Кромоны:
° кромоглициевая кислота, недокромил (ингаляционные препараты) – средства, стабилизирующие мембраны тучных клеток и способствующие, таким образом, уменьшению выделения медиаторов воспаления.
4.Блокаторы лейкотриеновых рецепторов:
° новый класс противоастматических средств, к которым относятся антагонисты рецепторов к цистеинил-лейкотриену (монтелукаст, пранлукаст, зафирлукаст) и ингибитор 5-липооксигеназы зилеутон. В широкой практике не нашли пока значительного применения.
- Антигистаминные препараты второго поколения (H1-блокаторы)
° акривастин, цетиризин, эбастин, фексофенадин, лоратоадин).
Считается, что они подавляют развитие аллергических реакций.
Для лечения астмы могут применяться комбинированные препараты: беродуал (фенотерол+ипратропия бромид), серетид (сальметерол +флутиказон), симбикорт (формотерол+ будесонид). Считается, что использование комбинированных препаратов более эффективно, чем назначение каждого их компонента по отдельности.
- Муколитические и отхаркивающие препараты – бромгексин, амброксол, ацетилцистеин и другие. Их применение направлен на улучшение отхождения мокроты.
В нашей стране широко используются различные немедикаментозные методы лечения. Прежде всего, это физиотерапия – лазеротерапия, магнитотерапия, дециметровые микроволны, ультразвук, гипобарическая баротерапия. Помимо этого применяются иглорефлексотерапия, плазмаферез.
Профилактика бронхиальной астмы
Первичная профилактика проводится до воздействия известных факторов риска, ассоциированных с данным заболеванием. Ее целью является предотвращение возникновения заболевания у лиц высокого риска. В отношении БА первичная профилактика пока невозможна. Накапливающиеся данные указывают на то, что самым частым предшественником БА является аллергическая сенсибилизация. Поскольку сенсибилизация может происходить антенатально, то первичная профилактика будет, вероятно, фокусироваться на перинатальных мероприятиях.
Вторичная профилактика проводится после того, как первичная сенсибилизация к аллергену (аллергенам) уже произошла, но симптомов заболевания еще нет. Ее целью является предотвращение развития хронического, персистирующего
Заболевания у предрасположенных лиц, у которых имеются ранние признаки болезни. Вторичная профилактика БА, по-видимому, будет ограничиваться в основном первыми двумя годами жизни.
Третичная профилактика – это устранение воздействия факторов риска, о чем было сказано выше.
Источник

Бронхиальная астма – это хроническое неинфекционное заболевание дыхательных путей воспалительного характера. Приступ бронхиальной астмы часто развивается после предвестников и характеризуется коротким резким вдохом и шумным длительным выдохом. Обычно он сопровождается кашлем с вязкой мокротой и громкими свистящими хрипами. Методы диагностики включают оценку данных спирометрии, пикфлоуметрии, аллергопроб, клинических и иммунологических анализов крови. В лечении используются аэрозольные бета-адреномиметики, м-холинолитики, АСИТ, при тяжелых формах заболевания применяются глюкокортикостероиды.
Общие сведения
За последние два десятка лет заболеваемость бронхиальной астмой (БА) выросла, и на сегодняшний день в мире около 300 миллионов астматиков. Это одно из самых распространенных хронических заболеваний, которому подверженные все люди, вне зависимости от пола и возраста. Смертность среди больных бронхиальной астмой достаточно высока. Тот факт, что в последние двадцать лет заболеваемость бронхиальной астмой у детей постоянно растет, делает бронхиальную астму не просто болезнью, а социальной проблемой, на борьбу с которой направляется максимум сил. Несмотря на сложность, бронхиальная астма хорошо поддается лечению, благодаря которому можно добиться стойкой и длительной ремиссии. Постоянный контроль над своим состоянием позволяет пациентам полностью предотвратить наступление приступов удушья, снизить или исключить прием препаратов для купирования приступов, а так же вести активный образ жизни. Это помогает поддержать функции легких и полностью исключить риск осложнений.

Бронхиальная астма
Причины
Наиболее опасными провоцирующими факторами для развития бронхиальной астмы являются экзогенные аллергены, лабораторные тесты на которые подтверждают высокий уровень чувствительности у больных БА и у лиц, которые входят в группу риска. Самыми распространенными аллергенами являются бытовые аллергены – это домашняя и книжная пыль, корм для аквариумных рыбок и перхоть животных, аллергены растительного происхождения и пищевые аллергены, которые еще называют нутритивными. У 20-40% больных бронхиальной астмой выявляется сходная реакция на лекарственные препараты, а у 2% болезнь получена вследствие работы на вредном производстве или же, например, в парфюмерных магазинах.
Инфекционные факторы тоже являются важным звеном в этиопатогенезе бронхиальной астмы, так как микроорганизмы, продукты их жизнедеятельности могут выступать в качестве аллергенов, вызывая сенсибилизацию организма. Кроме того, постоянный контакт с инфекцией поддерживает воспалительный процесс бронхиального дерева в активной фазе, что повышает чувствительность организма к экзогенным аллергенам. Так называемые гаптенные аллергены, то есть аллергены небелковой структуры, попадая в организм человека и связываясь его белками так же провоцируют аллергические приступы и увеличивают вероятность возникновения БА. Такие факторы, как переохлаждение, отягощенная наследственность и стрессовые состояния тоже занимают одно из важных мест в этиологии бронхиальной астмы.
Патогенез
Хронические воспалительные процессы в органах дыхания ведут к их гиперактивности, в результате которой при контакте с аллергенами или раздражителями, мгновенно развивается обструкция бронхов, что ограничивает скорость потока воздуха и вызывает удушье. Приступы удушья наблюдаются с разной периодичностью, но даже в стадии ремиссии воспалительный процесс в дыхательных путях сохраняется. В основе нарушения проходимости потока воздуха, при бронхиальной астме лежат следующие компоненты: обструкция дыхательных путей из-за спазмов гладкой мускулатуры бронхов или вследствие отека их слизистой оболочки; закупорка бронхов секретом подслизистых желез дыхательных путей из-за их гиперфункции; замещение мышечной ткани бронхов на соединительную при длительном течении заболевания, из-за чего возникают склеротические изменения в стенке бронхов.
В основе изменений бронхов лежит сенсибилизация организма, когда при аллергических реакциях немедленного типа, протекающих в виде анафилаксий, вырабатываются антитела, а при повторной встрече с аллергеном происходит мгновенное высвобождение гистамина, что и приводит к отеку слизистой бронхов и к гиперсекреции желез. Иммунокомплексные аллергические реакции и реакции замедленной чувствительности протекают аналогично, но с менее выраженными симптомами. Повышенное количество ионов кальция в крови человека в последнее время тоже рассматривается как предрасполагающий фактор, так как избыток кальция может провоцировать спазмы, в том числе и спазмы мускулатуры бронхов.
При патологоанатомическом исследовании умерших во время приступа удушья отмечается полная или частичная закупорка бронхов вязкой густой слизью и эмфизематозное расширение легких из-за затрудненного выдоха. Микроскопия тканей чаще всего имеет сходную картину – это утолщенный мышечный слой, гипертрофированные бронхиальные железы, инфильтративные стенки бронхов с десквамацией эпителия.
Классификация
БА подразделяется по этиологии, тяжести течения, уровню контроля и другим параметрам. По происхождению выделяют аллергическую (в т. ч. профессиональную БА), неаллергическую (в т. ч. аспириновую БА), неуточненную, смешанную бронхиальную астму. По степени тяжести различают следующие формы БА:
- Интермиттирующая (эпизодическая). Симптомы возникают реже одного раза в неделю, обострения редкие и короткие.
- Персистирующая (постоянного течения). Делится на 3 степени:
- легкая — симптомы возникают от 1 раза в неделю до 1 раза в месяц
- средняя — частота приступов ежедневная
- тяжелая — симптомы сохраняются практически постоянно.
В течении астмы выделяют обострения и ремиссию (нестабильную или стабильную). По возможности контроля над пристпуами БА может быть контролируемой, частично контролируемой и неконтролируемой. Полный диагноз пациента с бронхиальной астмой включает в себя все вышеперечисленные характеристики. Например, «Бронхиальная астма неаллергического происхождения, интермиттирующая, контролируемая, в стадии стабильной ремиссии».
Симптомы бронхиальной астмы
Приступ удушья при бронхиальной астме делится на три периода: период предвестников, период разгара и период обратного развития. Период предвестников наиболее выражен у пациентов с инфекционно-аллергической природой БА, он проявляется вазомоторными реакциями со стороны органов носоглотки (обильные водянистые выделения, непрекращающееся чихание). Второй период (он может начаться внезапно) характеризуется ощущением стесненности в грудной клетке, которое не позволяет дышать свободно. Вдох становится резким и коротким, а выдох наоборот продолжительным и шумным. Дыхание сопровождается громкими свистящими хрипами, появляется кашель с вязкой, трудно отхаркиваемой мокротой, что делает дыхание аритмичным.
Во время приступа положение пациента вынужденное, обычно он старается принять сидячее положение с наклоненным вперед корпусом, и найти точку опоры или опирается локтями в колени. Лицо становится одутловатым, а во время выдоха шейные вены набухают. В зависимости от тяжести приступа можно наблюдать участие мышц, которые помогают преодолеть сопротивление на выдохе. В периоде обратного развития начинается постепенное отхождение мокроты, количество хрипов уменьшается, и приступ удушья постепенно угасает.
Проявления, при которых можно заподозрить наличие бронхиальной астмы.
- высокотональные свистящие хрипы при выдохе, особенно у детей.
- повторяющиеся эпизоды свистящих хрипов, затрудненного дыхания, чувства стеснения в грудной клетке и кашель, усиливающийся в ночной время.
- сезонность ухудшений самочувствия со стороны органов дыхания
- наличие экземы, аллергических заболеваний в анамнезе.
- ухудшение или возникновение симптоматики при контакте с аллергенами, приеме препаратов, при контакте с дымом, при резких изменениях температуры окружающей среды, ОРЗ, физических нагрузках и эмоциональных напряжениях.
- частые простудные заболевания «спускающиеся» в нижние отделы дыхательных путей.
- улучшение состояние после приема антигистаминных и противоастматических препаратов.
Осложнения
В зависимости от тяжести и интенсивности приступов удушья бронхиальная астма может осложняться эмфиземой легких и последующим присоединением вторичной сердечно-легочной недостаточности. Передозировка бета-адреностимуляторов или быстрое снижение дозировки глюкокортикостероидов, а так же контакт с массивной дозой аллергена могут привести к возникновению астматического статуса, когда приступы удушья идут один за другим и их практически невозможно купировать. Астматический статус может закончиться летальным исходом.
Диагностика
Диагноз обычно ставится клиницистом-пульмонологом на основании жалоб и наличия характерной симптоматики. Все остальные методы исследования направлены на установление степени тяжести и этиологии заболевания. При перкуссии звук ясный коробочный из-за гипервоздушности легких, подвижность легких резко ограничена, а их границы смещены вниз. При аускультации над легкими прослушивается везикулярное дыхание, ослабленное с удлиненным выдохом и с большим количеством сухих свистящих хрипов. Из-за увеличения легких в объеме, точка абсолютной тупости сердца уменьшается, тоны сердца приглушенные с акцентом второго тона над легочной артерией. Из инструментальных исследований проводится:
- Спирометрия. Спирография помогает оценить степень обструкции бронхов, выяснить вариабельность и обратимость обструкции, а так же подтвердить диагноз. При БА форсированный выдох после ингаляции бронхолитиком за 1 секунду увеличивается на 12% (200мл) и более. Но для получения более точной информации спирометрию следует проводить несколько раз.
- Пикфлоуметрия. Измерение пиковой активности выдоха (ПСВ) позволяет проводить мониторинг состояния пациента, сравнивая показатели с полученными ранее. Увеличение ПСВ после ингаляции бронхолитика на 20% и более от ПСВ до ингаляции четко свидетельствует о наличии бронхиальной астмы.
Дополнительная диагностика включает в себя проведение тестов с аллергенами, ЭКГ, бронхоскопию и рентгенографию легких. Лабораторные исследования крови имеют большое значение в подтверждении аллергической природы бронхиальной астмы, а так же для мониторинга эффективности лечения.
- Анализа крови. Изменения в ОАК — эозинофилия и незначительное повышение СОЭ — определяются только в период обострения. Оценка газового состава крови необходима во время приступа для оценки тяжести ДН. Биохимический анализ крови не является основным методом диагностики, так как изменения носят общий характер и подобные исследования назначаются для мониторинга состояния пациента в период обострения.
- Общий анализ мокроты. При микроскопии в мокроте можно обнаружить большое количество эозинофилов, кристаллы Шарко-Лейдена (блестящие прозрачные кристаллы, образующиеся после разрушения эозинофилов и имеющие форму ромбов или октаэдров), спирали Куршмана (образуются из-за мелких спастических сокращений бронхов и выглядят как слепки прозрачной слизи в форме спиралей). Нейтральные лейкоциты можно обнаружить у пациентов с инфекционно-зависимой бронхиальной астмой в стадии активного воспалительного процесса. Так же отмечено выделение телец Креола во время приступа – это округлые образования, состоящие из эпителиальных клеток.
- Исследование иммунного статуса. При бронхиальной астме количество и активность Т-супрессоров резко снижается, а количество иммуноглобулинов в крови увеличивается. Использование тестов для определения количества иммуноглобулинов Е важно в том случае, если нет возможности провести аллергологические тесты.
Лечение бронхиальной астмы
Поскольку бронхиальная астма является хроническим заболеванием вне зависимости от частоты приступов, то основополагающим моментом в терапии является исключение контакта с возможными аллергенами, соблюдение элиминационных диет и рациональное трудоустройство. Если же удается выявить аллерген, то специфическая гипосенсибилизирующая терапия помогает снизить реакцию организма на него.
Для купирования приступов удушья применяют бета-адреномиметики в форме аэрозоля, для того чтобы быстро увеличить просвет бронхов и улучшить отток мокроты. Это фенотерола гидробромид, сальбутамол, орципреналин. Доза в каждом случае подбирается индивидуально. Так же хорошо купируют приступы препараты группы м-холинолитиков – аэрозоли ипратропия бромида и его комбинации с фенотеролом.
Ксантиновые производные пользуются среди больных бронхиальной астмой большой популярностью. Они назначаются для предотвращения приступов удушья в виде таблетированных форм пролонгированного действия. В последние несколько лет препараты, которые препятствуют дегрануляции тучных клеток, дают положительный эффект при лечении бронхиальной астмы. Это кетотифен, кромогликат натрия и антагонисты ионов кальция.
При лечении тяжелых форм БА подключают гормональную терапию, в глюкокортикостероидах нуждается почти четверть пациентов, 15-20 мг Преднизолона принимают в утренние часы вместе с антацидными препаратами, которые защищают слизистую желудка. В условиях стационара гормональные препараты могут быть назначены в виде инъекций. Особенность лечения бронхиальной астмы в том, что нужно использовать лекарственные препараты в минимальной эффективной дозе и добиваться еще большего снижения дозировок. Для лучшего отхождения мокроты показаны отхаркивающие и муколитические препараты.
Прогноз и профилактика
Течение бронхиальной астмы состоит из череды обострений и ремиссий, при своевременном выявлении можно добиться устойчивой и длительной ремиссии, прогноз же зависит в большей степени от того, насколько внимательно пациент относится к своему здоровью и соблюдает предписания врача. Большое значение имеет профилактика бронхиальной астмы, которая заключается в санации очагов хронической инфекции, борьбе с курением, а так же в минимизации контактов с аллергенами. Это особенно важно для людей, которые входят в группу риска или имеют отягощенную наследственность.
Источник

