Механизм бронхообструкции при бронхиальной астме


Бронхиальная астма – хроническое воспалительное заболевание дыхательных путей с участием разнообразных клеточных элементов. Ключевым звеном является бронхиальная обструкция (сужение просвета бронхов), обусловленная специфическими иммунологическими (сенсибилизация и аллергия) или неспецифическими механизмами, проявляющаяся повторяющимися эпизодами свистящих хрипов, одышки, чувства заложенности в груди и кашля
Патофизиология бронхиальной астмы:
1. снижение просвета дыхательных путей вследствие спазма гладких мышц, отека и воспалительной клеточной инфильтрации слизистой стенки бронха, накопления вязкого секрета;
2. повышение воздушности легких (и остаточного объема);
3. вентиляционно-перфузионные нарушения (вследствие длительного повышения сопротивления воздухотоку или снижения результирующего давления), приводящие к различной степени гипоксемии и росту ЛГ.
В упрощенном виде патогенез бронхиальной астмы можно представить как комбинацию двух основополагающих механизмов: хронического воспаления дыхательных путей и гиперреактивности бронхов. Вследствие инициирования различными механизмами возникает хроническое воспаление дыхательных путей (отек, вазодилатация, клеточная инфильтрация, увеличение слизистых желез и мышечной массы бронхов) и начинают высвобождаться медиаторы воспаления.
Закономерный характер развития воспаления при бронхиальной астме в большей степени обусловлен медиаторами воспаления. Они высвобождаются из первичных (тучные, эпителиальные, макрофаги) и вторичных (эозинофилы, неитрофилы, макрофаги, тромбоциты) клеток воспаления, мигрирующих в просвет дыхательных путей. Воспалительные медиаторы высвобождаются не только из воспалительных клеток, но и из структурных клеток дыхательных путей (эпителия и эндотелия, фибробластов, клеток гладких мышц бронхов), меняющих свой фенотип (становятся медиаторпродуцирующими клетками). Воздействие медиаторов приводит к токсическому воздействию на окружающие ткани (с их локальным повреждением), развитию спазма гладких мышц, повышению проницаемости эпителия, отеку и гипердискринии. Медиаторы могут действовать прямо на гладкие мышцы бронхов или опосредованно, за счет стимуляции афферентных нервов в дыхательных путях
Таким образом, клетки воспаления и их медиаторы, локализованные в зоне действия аллергена, формируют воспалительную реакцию в бронхиальной стенке Доминирующим при бронхиальной астме является эозинофильный тип воспаления с ростом уровня ИЛ-4,5 (при атонической БА) и ИЛ-2 (при эндогеннои БА). БА – болезнь крупных, средних и мелких бронхов, локализованных после 7-8-й генерации бронхиального дерева, составляющих около 80% легочной поверхности. Периферические дыхательные пути – важнейший компонент гиперреактивности Морфологические данные показывают, что при БА имеющееся выраженное воспаление мелких бронхов (диаметром менее 2 мм) в большей степени, чем крупных, – главное проявление патогенеза заболевания.
Меньшая степень деструкции и некроза стенки бронхов при бронхиальной астме является патоморфологической особенностью «эозинофильного» воспаления, в отличие от ХОБЛ (где доминирует «нейтрофильное» воспаление с формированием гнойного очага). Последний тип воспаления может также иметь место у больных астмой, но в случае длительного, многолетнего течения болезни, при присоединении бактериальной инфекции (обострение ХОБЛ на фоне имеющейся эндогенной бронхиальной астме).
Воспаление дыхательных путей – комплексный процесс, который начинается с повреждения эпителия, нарушения мукоциллиарного клиренса и последующего взаимодействия первичных, вторичных эффекторных клеток и их медиаторов. Воспалительный процесс захватывает все слои бронхиальной стенки: эпителий, базальную мембрану, сосуды и гладкую мускулатуру.
Хроническое воспаление дыхательных путей способствует структурным изменениям стенки бронхов и сократимости гладкомышечных клеток (что влияет на реагирование на острые раздражители). Так, многие неспецифические стимулы (дым, серы диоксид, пыль, холодный воздух) провоцируют рефлекторный бронхоспазм у астматиков. У них ответ бронхиального дерева развивается при более низком уровне стимуляции. Зато интенсивность этого ответа более выражена по сравнению со здоровыми лицами (бронхи сокращаются легко и слишком сильно).
Гиперреактивность дыхательных путей связана с развитием позднего астматического ответа (при воздействии разных экзо-, эндогенных стимулов, вызывающих бронхоспазм: холодный воздух, серы диоксид, ФН, тесты с ацетилхолином или гистамином) и отражает повышенный ответ бронхиального дерева. Калибр бронхиального дерева изменяется в течение дня и в различные дни с появлением симптоматики.
В основе механизмов гиперреактивности дыхательных путей лежит дисбаланс в вегетативной (автономной) нервной системе – повышение активности: холинергической нервной системы и альфа-адренорецепторов (что позволяет им доминировать, приводя к бронхоконстрикции) на фоне снижения активности адренергических бронходилататорных систем. Последнее обусловлено снижением активности адренорецепторов, их числа или «плохой» регуляции их функции (после воздействия воздушных ирритантов в больших дозах или вирусной инфекции) на фоне неизмененной активности холинергических рецепторов, что и приводит к блокаде бета-адренорецепторов.
У длительно болеющих бронхиальной астмой со временем накапливается избыток мокроты в дыхательных путях, что снижает суммарное поперечное сечение бронхов и усиливает их ответ на внешние стимулы (даже при отсутствии гипертрофии гладких мышц дыхательных путей), приводя к спазму гладких мышц, влияя на объем и состав мокроты. Медиаторы, высвобождающиеся из проникающих в дыхательные пути клеток вторичного воспаления (под действием факторов риска), приводят к этим же последствиям, но на протяжении более длительного периода (отсроченная астматическая реакция).
Дата добавления: 2015-11-05; просмотров: 2089 | Нарушение авторских прав | Изречения для студентов
Читайте также:
Рекомендуемый контект:
Поиск на сайте:
© 2015-2020 lektsii.org — Контакты — Последнее добавление
Источник

Бронхообструктивный синдром — понятие, обозначающее совокупность клинических признаков, обусловленных нарушением прохождения воздушного потока по бронхиальному дереву. Под воздействием неблагоприятных эндогенных или экзогенных факторов слизистая оболочка бронхов воспаляется, отекает, образуется избыток слизи, которая скапливается в их просвете и сгущается. Крупные и мелкие бронхи сужаются, спазмируются и становятся непроходимыми.
Синдром бронхообструкции распространен в педиатрии. У детей он протекает намного тяжелее, чем у взрослых. Патологическое состояние чаще всего диагностируется у малышей, в наибольшей степени подверженных респираторным инфекциям. У аллергиков признаки бронхообструкции выявляются в 50% всех случаев.
Факторы, влияющие на развитие синдрома:
- ОРВИ,
- анатомо-физиологические особенности организма,
- возраст,
- экология,
- социально-бытовые условия,
- отягощенный семейный аллергический анамнез.
Бронхообструктивный синдром проявляется экспираторной или смешанной одышкой, приступами удушья по утрам после ночного сна, шумным дыханием, втяжение межреберных промежутков, мучительным кашлем с трудноотделяемой мокротой, тахипноэ, болью в груди,усиливающейся во время кашля. Бронхообструктивный синдром в англоязычных странах называют синдромом свистящего дыхания. Длительность приступа бронхообструкции колеблется от нескольких минут до нескольких часов.
Лечение синдрома бронхообструкции направлено на устранение причин, вызвавших его. Специалистам необходимо определить, чем вызван синдром, а затем назначать лечение. У одних больных полностью исчезает симптоматика патологии на фоне этиотропной терапии, а у других происходит прогрессирование или хронизация процесса, наступает инвалидность и даже летальный исход.
Классификация
Согласно этиологической классификации бронхообструктивный синдром бывает:

- Инфекционным — при наличии бактериальной или вирусной инфекции в организме,
- Аллергическим — на фоне бронхиальной астмы, поллиноза и аллергических бронхитов,
- Обтурационным — закупорка бронхов вязким секретом или инородными телами, бронхолитиаз,
- Гемодинамическим — нарушение легочного кровотока,
- Наследственным — генетически обусловленным,
- Ирритативным — термические и химические ожоги бронхов,
- Неврогенным — энцефалит, истерия, постконтузионный синдром,
- Токсико-химическим — отравление медикаментами и химическими веществами,
- Вегетативным — активация блуждающего нерва.
По степени повреждения:
- легкая степень — наличие свистящих хрипов,
- среднетяжелая степень — смешанная одышка в покое, акроцианоз, втяжение межреберных промежутков,
- тяжелая степень — нарушается общее самочувствие больного, цианоз, шумное дыхание,
- скрытая обструкция — отсутствие клинических признаков патологии, положительная проба с бронхолитиком.
Этиология

Бронхообструктивный синдром – проявление различных заболеваний дыхательной, нервной, пищеварительной и других систем организма.
- Вирусная инфекция — аденовирусная, гриппозная, парагриппозная, респираторно-синцитиальная.
- Бактериальная инфекция — микоплазменная, туберкулезная, сифилитическая.
- Патология бронхо-легочной системы — воспаление бронхов, бронхиол, легких, аномалии развития органов дыхания, бронхиальная астма, эмфизема легких, ателектазы, ХОБЛ.
- Болезни ЖКТ — недостаточность нижнего сфинктера пищевода, рефлюкс-эзофагит, язвенная болезнь, диафрагмальная грыжа.
- Врожденные патологии — детский церебральный паралич, атрезия бронхов, бронхомаляция, бронхобилиарный свищ, врожденные бронхоэктазы.
- Инфицирование различными паразитами – круглыми гельминтами.
- Недуги нервной системы, полученные в результате родовой травмы.
- Заболевания сердца и сосудов – врожденные пороки сердца, тромбоэмболия легочной артерии, аномалии развития.
- Эндокринные, системные и иммунные расстройства — васкулиты, иммунодефициты, гиперплазия региональных лимфатических узлов.
- Онкопатология.
- Травматическое повреждение, ожоги, отравления, побочное действие медикаментов.
Бронхообструкция может быть обусловлена отрицательным воздействием факторов окружающей среды, к которым относится некачественная вода, солнечная радиация, пыль, загрязненная атмосфера промышленными газами. К неспецифическим факторам относятся: переохлаждение, физическое перенапряжение, резкие запахи.
Пассивное курение в семье также способствует бронхообструкции у детей. Табачный дым вызывает дистрофию бронхиальных желез и разрушение эпителиального покрова бронхов, подавляет направленную миграцию нейтрофилов, замедляет продвижение слизи, снижает активность местного и общего иммунитета.
Сложные или преждевременные роды, невозможность грудного кормления, злоупотребление алкогольными напитками беременной женщиной, выраженная реакция бронхов на внешние раздражители, недостаточная масса тела новорожденного, внутриутробное поражение ЦНС, дефицит витамина Д, частый плач, ОРВИ на первом году жизни – факторы, предрасполагающие к обструкции бронхов у малышей.
Анатомо-физиологические особенности детского организма способствуют развитию бронхообструктивного синдрома. У детей до 3 лет дыхательные пути отличаются определенной узостью, железистая ткань легко поддается гиперплазии, образуется более вязкая мокрота, недостаточный объем гладкой мускулатуры, ослабленный местный и общий иммунитет, особенное положение диафрагмы, податливые хрящи бронхиального тракта, эластичные костные структуры грудной клетки.
Патогенез
Воспаление слизистой оболочки бронхов вызвано действием патогенных биологических агентов, аллергенов, токсинов. Под их влиянием макрофаги синтезируют медиаторы воспаления, активируется каскад иммунных реакций, происходит выброс в системный ток крови гистамина, серотонина. Следующая стадия воспаления характеризуется синтезом простогландинов, тромбоксана, простациклина и лейкотриенов. Под их воздействием повышается проницаемость сосудов, возникает местное воспаление слизистой, она отекает, образуется вязкая слизь, развивается бронхоспазм, формируются клинические признаки болезни.

развитие брохнообструкции при астме
Звенья патогенеза синдрома бронхообструкции:
- Воспалительная инфильтрация слизистой бронхов,
- Нарушение проходимости бронхов,
- Спазматическое сокращения мышц,
- Сгущение слизи,
- Разрушение эпителиального покрова,
- Изменение нормальной структуры бронхиального дерева,
- Нарушение иммунной защиты, дисфункция макрофагальной системы,
- Нарушение легочной вентиляции,
- Дыхательная недостаточность.
Симптоматика

Клинические симптомы патологии:
- Одышка с удлинением выдоха,
- Громкое дыхание со свистом, хрипом и шумом,
- Приступообразный кашель, не приносящий облегчения,
- Ртхождение вязкой мокроты в конце приступа,
- Оральная крепитация,
- Хрипы разного калибра, слышимые на расстоянии,
- Втяжение межреберных промежутков при дыхании,
- Дефицит веса,
- Горизонтальное расположение ребер,
- Непропорциональная грудная клетка,
- Рвота,
- Головная боль,
- Бессонница,
- Гипергидроз,
- Спутанность сознания,
- Вынужденное положение больных,
- Акроцианоз.
Общее состояние больных оценивается как удовлетворительное. Дети становятся слабыми, капризными, плохо спят и едят, мало играют и много лежат, шумно и громко дышат. Хрипы и свист слышны на расстоянии. В тяжелых случаях возникают приступы остановки дыхания, одышка, мучительный кашель. Со временем у таких детей расширяются и выпячиваются межреберные промежутки, ход ребер становится горизонтальным.
Диагностика
Диагностика заболеваний, проявляющихся бронхообструктивным синдромом, начинается с изучения анамнеза жизни и болезни, клинических признаков, данных визуального осмотра. Для подтверждения или опровержения предполагаемого диагноза переходят к лабораторным и инструментальным методам исследования.

Методы, позволяющие обнаружить патологию:
- в периферической крови — неспецифические признаки воспаления, эозинофилия при аллергии,
- иммунограмма — определение титра иммуноглобулинов G, M и IgA,
- аллергопроба – скарификационные пробы,
- анализ крови на патогенные вирусы, гельминты и бактерии,
- бактериологическое исследование отделяемого носоглотки,
- в мокроте – эозинофилы, спирали Куршмана и кристаллы Шарко-Лейдена,
- бронхография,
- рентгенографическое исследование выявляет расширение корней легких, признаки поражения отдельных участков, наличие новообразований,
- спирография позволяет получить ряд показателей, которые описывают вентиляцию легких,
- пневмотахометрия – уменьшение объемной скорости форсированного выдоха,
- ангиопульмонография,
- ЭКГ,
- ПЦР,
- КТ и МРТ.
Дифференциальную диагностику бронхообструктивного синдрома проводят с пневмонией, раком легких, коклюшем, бронхиальной астмой, ХОБЛ, туберкулезом легких, рефлюксной болезнью.
Лечение
Если ребенку стало плохо, необходимо вызвать скорую помощь, расстегнуть ворот одежды, успокоить малыша и не показывать волнения, обеспечить приток свежего воздуха, придать удобное положение. Облегчить состояние поможет антигистаминный препарат и горячие ножные ванны.
Прежде чем преступить к лечению бронхообструктивного синдрома, необходимо определить первопричину и поставить правильный диагноз. Больных детей госпитализируют в стационар, где и оказывают неотложную бронхолитическую терапию. Первая помощь при патологии заключается в ингаляционном введении бронхолитиков – «Беродуала», «Атровента», «Беротека». Больному ребенку достаточно 2 ингаляционные дозы через спейсер или небулайзер 3-4 раза в день. При неэффективности ингаляционной терапии вводят внутривенно струйно «Эуфиллин» или капельно физиологический раствор.

После оказания неотложной помощи больным назначают следующие группы препаратов:
- Бронхолитики – «Эуфиллин», «Аминофиллин», симпатомиметики – «Фенотерол», «Сальбутамол».
- Антигистаминные средства при аллергической этиологии синдрома – «Зодак», «Кларитин», «Зиртек».
- Противовоспалительным и муколитическим действием обладает «Эреспал».
- Глюкокортикостероиды – «Пульмикорт», а также «Преднизолон» при тяжелом течении патологии.
- Муколитики – «Амбробене», «Лазолван», «Ацетилцистеин».
- Противокашлевые препараты – «Бронхолитин», «Мукопронт».
- Иммуностимуляторы – «Бронхомунал», «Ликопид».
- Противовирусные препараты – «Вартекс», «Циклоферон».
- Оксигенотерапию проводят с помощью носовых катетеров и специальной маски.
Для коррекции дренажной функции бронхов в домашних условиях необходимо соблюдать клинические рекомендации специалистов: увлажнять воздух в помещении, массировать грудную клетку, заниматься лечебной дыхательной гимнастикой, пройти курс кислородотерапии с применением кислородных коктейлей. Если у ребенка нет лихорадки, его следует выводить на прогулку. Насыщение организма кислородом и осуществление вентиляции легких помогут остановить дальнейшее развитие синдрома. Здоровое питание, регулярное проветривание помещения, влажная уборка — мероприятия, необходимые для скорейшего выздоровления.
Необходимость проведения антибактериальной терапия решается строго индивидуально. Обычно больным назначают антибиотики из группы бета-лактамов, макролидов и фторхинолонов – «Амоксиклав», «Азитромицин», «Офлоксацин». Показания для их применения: лихорадка более 3 дней, отсутствие эффекта от бронхолитиков, нарастание явлений интоксикации.
Бронхообструктивный синдром у детей имеет серьезный прогноз. Острые бронхиты и бронхиолиты обычно заканчиваются выздоровлением. При наличии бронхолегочной дисплазии синдром часто переходит в бронхиальную астму. Тяжелая форма патологии на фоне несвоевременной и неправильной терапии ухудшает качество жизни больных и в особо запущенных случаях заканчивается смертельным исходом.
Видео: лекция о бронхообструктивном синдроме
Видео: дифдиагностика и лечение бронхообструктивного синдрома у детей
Видео: ТВ-передача о бронхообструктивном синдроме
Источник

Бронхиальная астма (БА) широко распространена в современном мире. Ею болеет каждый восьмой житель Европы. Для успешного лечения и профилактики заболевания необходимо знать его причины и особенности развития.
Именно поэтому изучению патогенеза бронхиальной астмы уделяется большое внимание. Подробнее об этом – далее в статье.
Что такое бронхиальная астма

Бронхиальная астма – это хроническая болезнь, которая характеризуется поражением дыхательных путей. Основное ее проявление – рецидивирующие приступы обструкции, то есть закупорки, бронхов. Во время приступа больному тяжело сделать выдох из-за того, что бронхи спазмируются на высоте вдоха.
У астматиков с продолжительным и тяжелым течением бронхиальной астмы развиваются необратимые изменения в дыхательной системе. Разрастается соединительная ткань в легких, развивается пневмосклероз, истончаются альвеолы (эта патология получила название «эмфизема»). Это еще больше усугубляет течение заболевания и усиливает дыхательную недостаточность.
В основе патофизиологии бронхиальной астмы лежит повышенная чувствительность бронхов к различным провоцирующим факторам, причем эти факторы индивидуальны для каждого.
Этиология и формы бронхиальной астмы

Важнейшую роль в этиологии бронхиальной астмы отводят аллергическому фактору. Провокаторы заболевания делятся на две большие группы: эндоаллергены (вырабатываются внутри организма) и экзоаллергены (поступают извне). Чаще причиной заболевания становится вторая группа провоцирующих факторов. К ним относятся:
- Инфекционные возбудители – вирусы, бактерии, грибки, простейшие.
- Раздражители растительного происхождения – пыльца растений, пух тополя.
- Аллергены животного происхождения – шерсть, перья, слюна, пух.
- Бытовые аллергены – пыль, бытовая химия.
- Пищевые продукты – чаще всего аллергическую реакцию вызывают орехи, мед, шоколад, помидоры.
- Медикаменты – ацетилсалициловая кислота, антибиотики.
У некоторых больных проявления астмы возникают при определенных погодных условиях. Особенно плохо переносят астматики дождь, высокую влажность, холод. В этом случае для БА характерно отсутствие приступов, если нет воздействия внешних раздражителей.
В ходе многочисленных исследований американские ученые установили, что стресс также может быть пусковым механизмом в развитии приступов. Он способен стать первопричиной болезни, а также усугубить уже имеющуюся бронхиальную астму.
В зависимости от природы и особенностей течения заболевания выделяют следующие формы БА:
- Атопическая – развивается вследствие воздействия аллергенов неинфекционной природы.
- Инфекционно-зависимая – приступ астмы возникает после перенесенных инфекций.
- Глюкокортикоидная – в ее основе лежит нарушение баланса кортикостероидных гормонов.
- Нервно-психическая – обструкция бронхов происходит вследствие длительного стресса.
- Аспириновая – прием лекарств, содержащих ацетилсалициловую кислоту, приводит к развитию приступа удушья.
- Астма физического напряжения – заболевание проявляется после физических нагрузок.
Общая схема патогенеза бронхиальной астмы
В основе патогенеза бронхиальной астмы лежит воспаление в стенке бронхов. Любое воспаление сопровождается повышенной проницаемостью стенок сосудов.
В результате этого плазма (жидкая часть крови) просачивается через них. Жидкость накапливается в слизистой бронха, развивается отек. Просвет органа сужается, затрудняется прохождение воздуха.
Но почему у одних людей при попадании аллергена развивается воспалительный процесс в дыхательной системе, а другие никак не реагируют на него? Ученые долго думали над этим вопросом и пришли к выводу, что все дело в наследственной предрасположенности.
У некоторых людей с рождения повышена активность особых клеток крови – Т-лимфоцитов-хелперов 2 типа. Из-за этого у них выделяется большое количество иммуноглобулина Е (IgE) – белка, провоцирующего аллергическую реакцию.
Активный синтез IgE приводит к дегрануляции (повреждению) тучных клеток, которые находятся на стенке бронхов. Они начинают высвобождать медиаторы воспаления. Именно из-за этих веществ повышается проницаемость стенок сосудов, и развивается воспалительный процесс.
Но воспаление – лишь один из механизмов развития бронхиальной астмы. Помимо него, в развитии приступа принимает участие спазм бронхов. Гладкая мускулатура этого трубчатого органа резко сокращается, что приводит к перекрытию его просвета.
Не менее важную роль в развитии приступа БА играет повышенная секреция слизи клетками эпителия бронхов, выстилающего внутреннюю поверхность его стенки. Таким образом, в патогенезе бронхиальной астмы и развитии удушья можно выделить три основных фактора:
- воспаление в стенке бронхов;
- повышенная реактивность бронхиального дерева, из-за чего спазмируются мышцы этого органа;
- увеличенная выработка слизи эпителиальными клетками.
В общем патогенез бронхиальной астмы можно разделить на три этапа:
- Иммунологический – возникает при первом контакте организма с аллергическим агентом. Характеризуется активацией клеток крови и выработкой IgE.
- Иммунохимический – развивается при последующих контактах с раздражителем. Уже выработанные иммуноглобулины запускают развитие реакции в бронхиальном дереве, которая сопровождается синтезом медиаторов воспаления.
- Патофизиологический – проявляется активными изменениями в стенке бронха, описанными ранее. У больного затрудняется дыхание, появляются свистящие хрипы.
У астматиков, как и у аллергиков, в крови повышается количество эозинофилов. Эти клетки относятся к группе лейкоцитов.
Они повреждают реснички на эпителии бронхов, ухудшая тем самым эвакуацию слизи, и провоцируют изменения в тканях. Их количество в общем анализе крови более 6% говорит в пользу диагноза бронхиальной астмы.
Особенности патогенеза разных форм астмы
Этиология и патогенез бронхиальной астмы тесно взаимосвязаны. Фактор, который привел к приступу, определяет механизм его развития. Далее мы подробно разберем механизмы развития разных форм БА.
Атопическая форма
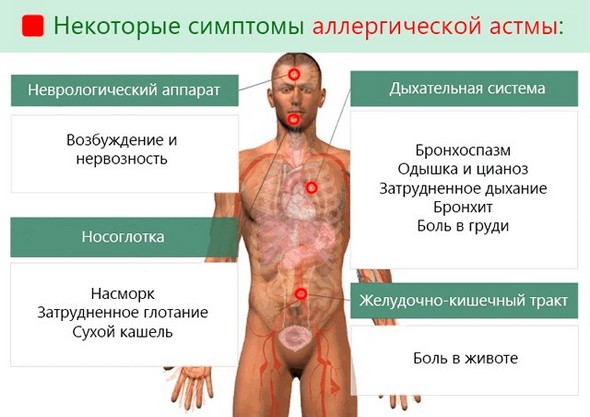
Это наиболее распространенная разновидность заболевания. Она развивается при повышенной чувствительности бронхов к аллергенам неинфекционной природы: бытовым, животным, растительным.
Особенность механизма развития бронхиальной астмы по атопическому типу заключается в его многоэтапности. Иммунологическая и иммунохимическая фазы проходят аналогично описанным в предыдущем разделе. А патофизиологический этап подразделяют еще на две стадии: раннюю и позднюю.
Ранняя реакция начинается в период от несколько минут до 2 часов после воздействия аллергенов. При этом слизистая стенки бронхов отекает, повышается выделение секрета, мускулатура спазмируется. Происходит закупорка просвета органа, прохождение воздуха затрудняется.
Поздняя стадия развивается примерно через 6 часов после действия раздражителя. Она характеризуется наличием стойкого воспаления в бронхах даже после спадания отека и прекращения спазма. Если не начать своевременное лечение, мышечная ткань органа заменяется соединительной. Данный процесс необратим.
Инфекционно-зависимая форма

Инфекционно-зависимая форма БА характерна для людей зрелого возраста. Она является осложнением перенесенных ранее острых респираторных вирусных инфекций, пневмонии, бронхита и других патологий органов дыхания.
Данная форма астмы характеризуется медленным развитием. Отек бронхов нарастает постепенно, состояние больного ухудшается на протяжении длительного времени. Пик заболевания наступает через две – три недели после перенесенной инфекции.
Течение инфекционно-зависимой формы более тяжелое. Отек, хоть и увеличивается медленно, не спадает на протяжении длительного времени. Эта форма БА тяжело поддается лечению при помощи традиционных медикаментов (бета-адреномиметиков, глюкокортикоидов).
Существует несколько механизмов развития бронхиальной астмы после воздействия инфекционных агентов:
- Аллергическая реакция медленного типа.
- Немедленная аллергическая реакция (аналогичная патогенезу атопической формы).
- Механизмы неиммунологического характера.
Реакция замедленного типа, соответственно названию, характеризуется длительным нарастанием отека. При этом для ее запуска требуется неоднократное воздействие аллергического агента. Клетки организма выделяют особые белки – медиаторы воспаления замедленного действия.
Эозинофилы также принимают участие в процессе. Они синтезируют белок, который повреждает реснитчатый эпителий бронхов. В результате его клетки не способны эвакуировать мокроту из просвета органа.
Неиммунологическая реакция развивается при непосредственном повреждении клеток бронхов инфекционными агентами.
Глюкокортикоидная форма
Глюкокортикоиды – это гормоны, вырабатываемые корой надпочечников. Они обладают мощным противовоспалительным действием, угнетают аллергическую реакцию. Поэтому нехватка этих гормонов в организме может как спровоцировать первый приступ, так и стать причиной постоянных рецидивов.
Патогенез влияния недостатка глюкокортикоидов при бронхиальной астме таков:
- Снижается концентрация бета-адренорецепторов на эпителии бронхов, что приводит к снижению восприимчивости к адреналину, расслабляющему мускулатуру бронхов.
- Активность медиаторов воспаления не уменьшается не регулируется гормонами.
- Увеличивается секреция провоспалительных белков и одновременно снижается активность противовоспалительных.
Эта форма бронхиальной астмы чаще всего развивается при длительном лечении глюкокортикоидами. Бесконтрольный прием гормонов влияет на надпочечники, угнетая их функцию.
У девушек гормональная БА может возникать при нарушении баланса половых гормонов. Приступ провоцируется снижением количества прогестерона в крови и повышением уровня эстрогена, что характерно для второй половины менструального цикла.
Нервно-психическая форма

Нервно-психическая форма бронхиальной астмы относится к группе психосоматических заболеваний. Это патологии, при которых длительные стрессы, депрессия, тревога проявляются в виде нарушения функции какого-либо органа и системы.
Для нервно-психической разновидности астмы характерно отсутствие органических изменений стенки бронхов на начальных этапах. Приступ развивается из-за спазма гладкой мускулатуры. Лишь при длительном течении заболевания возникают стойкие изменения в тканях органа.
В основе развития данной формы БА лежит гиперчувствительность эпителия бронхов к гистамину и ацетилхолину. Эти вещества являются нейромедиаторами, которые передают импульсы с периферии в центральную нервную систему.
Кроме того, приступ БА может провоцироваться любой нагрузкой, сопровождающейся глубоким вдохом.
Аспириновая форма
В основе патогенеза бронхиальной астмы аспиринового типа лежит повышенная чувствительность к препаратам, содержащим ацетилсалициловую кислоту. Вещество приводит к нарушению обмена арахидоновой кислоты.
Это, в свою очередь, стимулирует синтез лейкотриенов, которые вызывают спазм бронхиального дерева. Подобный эффект оказывает не только Аспирин, но и другие нестероидные противовоспалительные препараты.
Еще одно негативное свойство салицилатов – снижение активности тромбоцитов. Эти клетки играют важную роль в свертывании крови при травме сосуда и в питании стенок сосудов. Поэтому угнетение функции тромбоцитов повышает ее проницаемость, что провоцирует развитие отека.
Эту форму астмы чаще всего наблюдают у женщин в возрасте 30 – 40 лет. Часто больные аспириновой астмой принимают противовоспалительные препараты из-за болей в спине, суставах и прочее.
Астма физического напряжения

Приступ БА физического напряжения развивается при повышенной физической нагрузке, спустя 5 – 20 минут после ее начала. Некоторые больные отмечают удушье спустя 5 – 10 минут после окончания нагрузок.
В большинстве случаев приступ астмы физического усилия не очень интенсивный. Однако порой приходится прибегать к помощи ингалятора.
Большую часть времени человек дышит носом. Увлажненный, очищенный и теплый воздух благоприятно влияет на дыхательные пути и не раздражает их. При активных физических нагрузках дыхание сбивается, воздух поступает через рот. Он сушит и раздражает слизистую бронхов.
Эпителиальные клетки начинают активно выделять медиаторы воспаления, развивается отек слизистой. Спазм гладких мышц стенки бронхов также принимает участие в развитии приступа.


