Можно ли приобрести бронхиальную астму

Если симптомы астмы появляются и диагностируются у взрослых старше 20 лет, такую астму называют приобретенной. Примерно половина взрослых, больных астмой, страдают также от аллергии. В некоторых случаях, приобретенная астма может быть результатом контакта с различными химическими веществами на рабочем месте (профессиональная астма, симптомы астмы появляются внезапно).
Что такое астма?
Астма – легочная дисфункция, характеризующаяся появлением и исчезновением симптомов. В проводящих воздух путях при этом происходит следующее:
- отек или воспаление слизистой
- секреция большого количества слизи, гуще, чем обычно
- сужение просвета в связи с сокращением гладкой мускулатуры бронхов
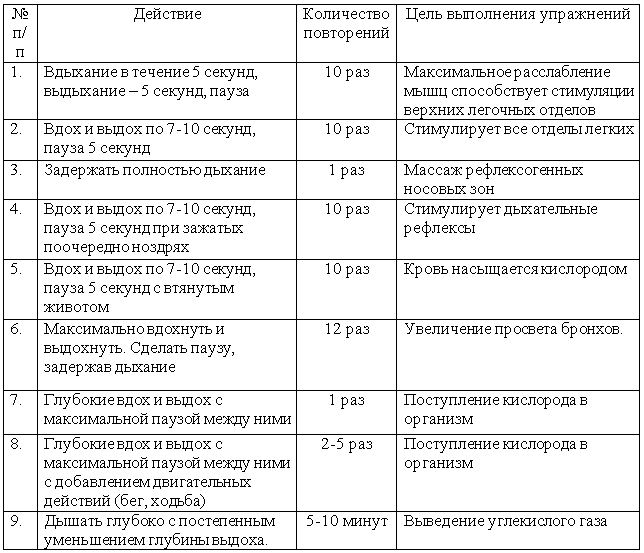
К симптомам астмы относятся:
- Одышка
- Частый кашель, особенно по ночам
- Свистящее дыхание (звук, похожий на свист при вдохе и выдохе)
- Затруднение дыхания
- Стеснение в груди
Что такое приобретенная астма?
Когда диагноз ставится пациенту старше 20 лет, говорят о приобретенной астме.
Среди тех, кто находится в группе риска заболевания:
- Женщины, подверженные гормональным сдвигам, в частности, беременные или женщины во время менопаузы
- Женщины, принимающие эстроген после менопаузы в течение 10 лет и более
- Люди, переболевшие определенными вирусными инфекциями, например простудой или гриппом
- Люди, страдающие от аллергии (в особенности, на кошек)
- Люди, подверженные вредному воздействию химических веществ в окружающей среде, например, табачного дыма, пыли, плесени и т.д. Раздражители, вызывающие симптомы астмы, называют пусковыми факторами астмы (триггерами). Астма, вызванная раздражителями на рабочем месте, называется профессиональной астмой.
В чем разница между врожденной и приобретенной астмой?
У взрослых вместимость (емкость) легких (объем воздуха, который вы способны вдохнуть и с силой выдохнуть за одну секунду) с годами снижается в связи с изменениями в мышечной системе и снижением эластичности грудной стенки. Сниженная емкость легких – причина, по которой доктора часто пропускают приобретенную астму.
Как ставят диагноз приобретенная астма
Что может сделать врач, чтобы поставить диагноз?
1. Прослушать легкие и изучить историю болезни.
2. Провести тест на функцию легких, используя устройство, называемое спирометр – показывает, какое количество воздуха вы способны выдохнуть после однократного глубокого вдоха. Устройство измеряет так же, как быстро вы можете «опустошить» легкие. Возможно, врач попросит вас за некоторое время до и после теста вдохнуть бронхорасширяющее короткого действия (препарат, раскрывающий просвет бронхов в связи с расслаблением гладкой мускулатуры, это также способствует очищению легких от слизи).
3. Провести провокационную пробу с метахолином. Эту пробу целесообразно проводить, если по вашим симптомам и результатам спирометрии нельзя достоверно диагностировать астму. При вдыхании метахолина у человека с астмой бронхи спазмируются и сужаются. Во время теста вдыхается большое количество метахолина до и после спирометрии. Если результат теста положительный, значит, у вас астма (если функция легких снижена минимум на 20%). Бронхорасширяющее всегда дают после теста, чтобы нивелировать отрицательный эффект метахолина.
4. Провести рентгенографию органов грудной клетки. Рентгенография – изображение структур тела, создаваемое при помощи низких доз радиации на специальной пленке или люминесцирующем экране. Рентгенография используется для диагностики многих заболеваний, начиная от бронхита, заканчивая переломом кости. Обзорная рентгенография позволит доктору просмотреть структуры грудной клетки – сердце, легкие, кости. Просмотрев на рентгеновском снимке легкие, врач может выявить изменения, не указывающие на астму, но с похожими симптомами. Как правило, у людей с астмой специфических изменений на рентгеновском снимке не обнаруживается.
Кто заболевает астмой?
Любой человек может заболеть астмой в любом возрасте. Больше других подвержены риску следующие группы лиц:
- С наследственным анамнезом по астме
- С наследственной предрасположенностью к аллергии
- Люди, в чьих семьях и в чьем окружении есть курильщики
- Городские жители
Как классифицируется астма?
Астма классифицируется в 4 категории, в зависимости от частоты возникновения симптомов и данных объективного обследования (пикфлуометрии и/или спирометрии): легкая перемежающаяся, легкая постоянная, умеренная постоянная, тяжелая постоянная. Врач определит тяжесть течения астмы и способы ее контроля, базируясь на данных теста на функцию легких и частоте появления у вас симптомов. Важно помнить, что симптомы астмы могут варьировать, переходя из категории в категорию.
Легкая перемежающаяся астма
- Симптомы возникают реже, чем 3 раза в неделю, а ночные – реже двух раз в месяц.
- Данные теста на функцию легких на 80% выше прогнозируемых значений. Прогноз строится в зависимости от возраста, пола и веса. У человека с астмой прогнозируемая цифра может быть заменена его индивидуальным наилучшим результатом для сравнения.
- Нет необходимости в препаратах для постоянного контроля.
Легкая постоянная астма
- Симптомы возникают от трех до шести раз в неделю.
- Данные теста на функцию легких на 80% выше прогнозируемых значений.
- Ночные симптомы бывают 3-4 раза в месяц.
Умеренная постоянная астма
- Симптомы появляются каждый день.
- Ночные симптомы появляются чаще пяти раз в месяц.
- Симптомы астмы влияют на активность, бывают чаще двух раз в неделю и могут сохраняться до нескольких дней.
- Есть признаки снижения функции легких, показатели теста варьируют в пределах от 60% до 80%.
Тяжелая постоянная астма
- Симптомы появляются часто и длятся долго, ночные симптомы также частые.
- Активность ограничена.
- Результаты теста на функцию легких менее 60%.
Стратегия борьбы
Астму можно контролировать, но нельзя вылечить. В лечении астмы следует придерживаться определенных целей. Если вам не удается достичь их, значит, вы плохо контролируете свою астму. Вместе с лечащим врачом разработайте план, следуя которому вы сможете контролировать астму.
К поставленным целям относятся:
- Жить активной, нормальной жизнью, сохранять ежедневную активность без усилий.
- Предотвратить хронизацию или отягощение симптомов.
- Не пропускать работу (или занятия).
- Свести к минимуму обращения к врачу, вызовы скорой помощи, посещения больницы.
- Применять корректирующие препараты для контроля астмы с незначительным количеством или без побочных эффектов.
Правильное использование препаратов от астмы, назначенных врачом, а также максимальное ограничение контакта с пусковыми факторами и ежедневное мониторирование симптомов – основа эффективного контроля астмы. Есть два основных вида препаратов от астмы:
Противовоспалительные: Эта наиболее важная группа препаратов для большинства больных астмой. Противовоспалительные препараты, такие как вдыхаемые стероиды, уменьшают отек и повышенную секрецию слизи в бронхах. В результате снижается чувствительность и реактивность к раздражителям. Препараты следует принимать регулярно. Противовоспалительные сокращают симптомы, ведут к лучшей проводимости воздуха, снижают чувствительность бронхов, предотвращают их повреждения и сокращают эпизоды астмы. Они эффективны в контроле и профилактике астмы, если принимать их каждый день. Оральные стероиды применяют во время острого приступа, они повышают эффективность других препаратов и сокращают воспаление.
Бронхорасширяющие: Эти препараты расслабляют гладкую мускулатуру бронхов, благодаря чему просвет бронхов быстро раскрывается, пропуская больше воздуха в легкие и улучшая дыхание. При раскрытии проводящих путей, слизь легче продвигается и ее можно откашлять. Бронхорасширяющие короткого действия (бета-агонисты) уменьшают или останавливают симптомы астмы и очень эффективны во время острого приступа астмы. В пролонгированных формах, бета-агонисты могут быть эффективны в профилактике приступа астмы физического усилия.
Препараты от астмы применяются в виде аэрозолей (дозированные ингаляторы, ингаляторы в виде сухого порошка или небулайзеры), а также в виде таблеток или растворов для проглатывания. Если одновременно с этим вы принимаете другие препараты, нужно обсудить с врачом вероятность взаимодействия этих препаратов друг с другом и возможность отмены какого-то из них.
Мониторирование симптомов
Важная часть лечения – постоянное слежение за тем, как легкие справляются со своей функцией. Симптомы астмы контролируются с помощью пикфлоуметра. Результаты измерений могут послужить тревожным сигналом об изменениях в бронхах и могут быть признаком ухудшения астмы. Ежедневная пикфлоуметрия подскажет, когда следует принимать препараты, чтобы держать астму под контролем. Ваш доктор может использовать эту информацию для составления плана лечения.
План действий при астме
Основываясь на вашей истории болезни и на тяжести течения астмы, доктор разработает план действий при астме. Он будет содержать информацию о том, когда и как использовать препараты от астмы, меры при ухудшении состояния и меры, когда требуется неотложная помощь. Убедитесь, что вам все понятно в этом плане действий. Если после его прочтения у вас остались вопросы, обязательно задайте их.
Источник
Одним из распространенных заболеваний дыхательной системы можно назвать бронхиальную астму. Она является хронической болезнью, во время которой наблюдается постоянный воспалительный процесс в тканях бронхов, из-за чего возникают проблемы с дыханием.
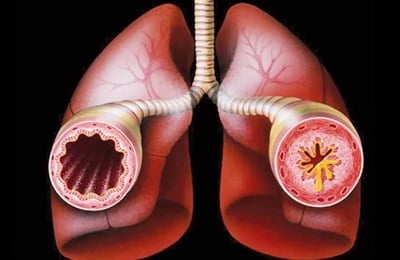 Существует несколько разновидностей болезни, которые определяются условиями ее возникновения, одна их таких разновидностей – приобретенная бронхиальная астма.
Существует несколько разновидностей болезни, которые определяются условиями ее возникновения, одна их таких разновидностей – приобретенная бронхиальная астма.
Данный диагноз означает, что заболевание не было присуще пациенту с момента его рождения, а сформировалось значительно позже под влиянием внешних причин. Иногда считается, что астма имелась у человека изначально, просто не была диагностирована. Однако если заболевание не проявляло себя в течение 20 лет жизни, а потом обнаружилось, это говорит о том, что оно не является врожденным и сформировалось недавно.
Условия развития
Приобретенная астма практически не отличается от врожденной по своим симптомам и признакам, равно как не наблюдается существенных отличий в ходе лечения. Основное различие приобретенной астмы от врожденной – в особенностях ее развития. Помимо того, что она проявляется у людей взрослого возраста, факторы, вызывающие ее формирование, отличаются от тех, что провоцируют врожденный тип заболевания.
Врожденная бронхиальная астма проявляется у детей с самого рождения и вызвана она особенностями организма новорожденного. Ребенок может родиться чувствительным к внешним воздействиям среды, что проявляется в реакции его бронхов.
В случае с приобретенной астмой все происходит несколько иначе. Организм пациента длительное время подвергается негативным воздействиям, из-за чего происходят необратимые изменения в тканях органов дыхательной системы. В результате проявляются астматические симптомы. Такой тип формирования астмы называется экзогенный, поскольку патология формируется под влиянием внешних причин.
 Среди этих причин следует выделить:
Среди этих причин следует выделить:
- негативное воздействие климатических условий;
- курение;
- неблагоприятная экологическая обстановка;
- занятость на вредном производстве;
- склонность к аллергии;
- частые случаи вирусных заболеваний.
Для того чтобы приобрести это заболевание, достаточно одного из перечисленных факторов, хотя очень часто они воздействуют в сочетании. Любой человек, у которого наблюдаются данные особенности, относится к потенциальной группе риска. Однако их наличие не означает обязательного развития астмы. Обычно организм человека оказывается достаточно сильным, чтобы справиться с негативным влиянием. Это зависит от особенностей его иммунитета.
К наиболее вредным внешним воздействиям относятся:
-
 пыльца растений;
пыльца растений; - пыль;
- шерсть домашних животных;
- бытовая химия;
- продукты питания;
- лекарственные препараты;
- химические соединения;
- табачный дым.
Если наблюдается аллергическая реакция на любой из этих элементов, нужно быть очень осторожными и минимизировать свое взаимодействие с ним. Иначе аллергия может перерасти в бронхиальную астму.
к оглавлению ↑
Проявления и диагностика патологии
Заподозрить это заболевание можно по его симптомам, которые необходимо знать. Хотя делать выводы может только врач после необходимых диагностических процедур. Поэтому нежелательно начинать самостоятельное лечение, пока не поставлен диагноз, но и игнорировать признаки патологии недопустимо.
Основные симптомы приобретенной бронхиальной астмы не отличаются от аналогичных симптомов врожденной формы заболевания.
Разница только в том, что при приобретенной болезни признаки проявляются во взрослом возрасте, а не в раннем детстве.
 К их числу можно отнести:
К их числу можно отнести:
- частые приступы кашля;
- чувство сдавленности грудной клетки;
- одышку;
- затрудненное дыхание;
- ощущение нехватки воздуха;
- приступы удушья.
Все это может сопровождаться слабостью, пониженной работоспособностью, головными болями. Стоит заметить, что данные признаки похожи на симптомы бронхита или ОРВИ. Однако при бронхиальной астме отсутствует повышенная температура, кроме этого симптомы возникают неожиданно, а затем исчезают на некоторое время. В любом случае, при обнаружении этих признаков стоит обратиться к врачу для выявления точного диагноза, поскольку отсутствие лечения даже при простудном заболевании может привести к осложнениям в виде бронхита или воспаления легких.
Перед началом лечения необходимо провести обследование, чтобы выявить точный диагноз. Для этого используются:
-
 прослушивание бронхов;
прослушивание бронхов; - тест на функцию легких;
- провокационная проба;
- рентген;
- анализ крови и пр.
Помимо анализов врач должен выяснить особенности жизни пациента, такие как:
- характер его деятельности;
- перенесенные травмы;,
- операции и заболевания;
- наличие больных астмой среди ближайших родственников;
- аллергические реакции и пр.
Все это поможет не только диагностировать болезнь, но и определить стратегию ее лечения, поскольку станут ясны ее причины.
к оглавлению ↑
Терапия и профилактические меры
Полностью избавиться от астмы любого типа невозможно, независимо от того, насколько эффективные методы будут выбраны. Медицинское воздействие заключается в том, чтобы с помощью лекарственных средств снимать наиболее острые проявления болезни и избегать слишком частого их повторения.
Для того, чтобы не допускать обострений заболевания, необходимо выявить факторы, которые их провоцируют. После этого следует исключить их воздействие либо минимизировать контакт с раздражителями.
Чтобы купировать приступы астмы, используются противовоспалительные (Кромогликат натрия, Недокромил натрия) и бронхорасширяющие средства (Сальбутамол, Будесонид). С помощью противовоспалительных средств удается остановить активный процесс выработки слизи в бронхах, что снижает чувствительность организма к вредным воздействиям.
 Их прием должен быть регулярным, поскольку благодаря им улучшается проводимость воздуха. При этом снижается риск травматизации бронхов и сокращается количество приступов астмы. Бронхорасширяющие препараты способствуют расслаблению мускулатуры бронхов, в результате чего в легкие поступает больше воздуха, и ликвидируются приступы удушья. Их обычно используют для купирования острых проявлений.
Их прием должен быть регулярным, поскольку благодаря им улучшается проводимость воздуха. При этом снижается риск травматизации бронхов и сокращается количество приступов астмы. Бронхорасширяющие препараты способствуют расслаблению мускулатуры бронхов, в результате чего в легкие поступает больше воздуха, и ликвидируются приступы удушья. Их обычно используют для купирования острых проявлений.
Очень важно, чтобы в ходе лечения использовались лекарственные средства, которые не вызывают побочных эффектов. При борьбе с астмой предполагается длительное применение препаратов, поэтому необходимо минимизировать дискомфорт от их использования. Также необходимо убедиться, что из-за них не возникают аллергические реакции. Именно поэтому назначать лекарства должен врач. Самостоятельно выбирать себе лечение очень опасно.
Не менее важна профилактика при наличии астмы. Соблюдение профилактических мер поможет избежать обострений болезни и частого использования сильных средств. Основные профилактические мероприятия при приобретенной астме заключаются в следующем:
- Отказ от курения.
- Выполнение санитарно-гигиенических правил.
-
 Избегание вирусных заболеваний и тщательное лечение при их возникновении.
Избегание вирусных заболеваний и тщательное лечение при их возникновении. - Минимум контактов с вредными веществами или полное их исключение (иногда есть необходимость в смене климата или вида занятости).
- Выполнение посильных физических нагрузок.
- Укрепление иммунитета.
- Соблюдение режима дня.
- Избегание сильных эмоциональных потрясений.
- Соблюдение рекомендаций врача.
Пациентам, больным бронхиальной астмой, приходится во многом ограничивать себя, чтобы не вызвать серьезных ухудшений в самочувствии. Тем не менее наличие этого недуга не означает, что человек становится неполноценным. При соблюдении правил, своевременном приеме лекарственных средств и осторожности есть возможность вести полноценную жизнь, не испытывая значительных затруднений.

Бондаренко Татьяна
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Загрузка…
Источник
Новое в рекомендациях по лечению бронхиальной астмы
Бронхиальная астма (БА) — это распространенное хроническое заболевание дыхательных путей, связанное с их обструкцией (затруднением прохождения воздуха), которое проявляется респираторными симптомами, такими как одышка, кашель, свистящие хрипы, заложенность в грудной клетке, симптомы сильно варьируют у разных пациентов по интенсивности и по времени их возникновения. Бронхиальная астма – довольно гетерогенное заболевание, причин ее возникновения много, нередко они могут сочетаться, имеют значение генетические факторы, пол, наличие ожирения, внешние факторы (аллергены, химические вещества, инфекционные агенты, диета и др.).
Для диагностики БА очень важен клинический осмотр пациента и история заболевания (частота и интенсивность приступов и т.д.). Зачастую этого достаточно, чтобы с большой долей вероятности заподозрить астму. Также используется спирография, рентгенография легких, КТ легких, определение некоторых показателей крови и др.
На данный момент во всем мире бронхиальной астмой болеет порядка 340 миллионов человек, и, к сожалению, многие пациенты не соблюдают рекомендуемые режимы лечения.
Основным международным документом по диагностике и леченю бронхиальной астмы является Global Initiative on Asthma (GINA), которое периодически обновляется и дополняется. Последнее обновление руководства было опубликовано осенью 2019 года, и в нем были представлены существенные изменения, которые в корне поменяли представление о лечении бронхиальной астмы.
Лечение БА предполагает ступенчатый подход: то есть, начинаем с одной схемы, если она не работает, добавляем одни препараты, меняем на другие и так далее, в зависимости от тяжести клинических проявлений болезни.
Для лечения БА используется несколько групп препаратов: короткодействующие бета-агонисты, длительнодействующие бета-агонисты, ингаляционные глюкокортикостероиды (ИГКС), антагонисты лейкотриеновых рецепторов, пероральные глюкокортикостероиды и другие.
На протяжени последних 50 лет начальная терапия при БА легкой степени тяжести представляла собой назначение по потребности (в том числе и для снятия приступов) короткодействующих бета-агонистов (КДБА), то есть это препараты, которые расширяют бронхи, снимая приступ удушья, но не лечат саму болезнь.
На основании данных нескольких клинических исследований с большим количеством пациентов, проведенных в последние годы, стало понятно, что это неправильная стратегия лечения бронхиальной астмы, так как при использовании монотерапии КДБА значимо повышается частота тяжелых обострений. А поскольку астма – это прежде всего восплительное заболевание дыхательных путей, то этими препаратами бронхи только расширяются, но воспаление не снимается, что маскирует для пациента ухудшение течения БА.
В новом руководстве GINA конца 2019 года по ведению бронхиальной астмы рекомендуется всем пациентам с данной патологией с возраста 12 лет использовать ингаляционные глюкокортикостероиды в качестве постоянной терапии, так как их регулярное использование значительно снижает риск серьезных обострений и улучшет контроль симптомов БА.
Некоторые медицинские специалисты даже предлагают запретить продажу отдельных монопрепаратов КДБА, а разрешить выпуск их только в сочетании с ИГКС, чтобы у пациенов не было искушения лечиться по старым схемам, но короткодействующие бронходилататоры используются, например, при хронической обструктивной болезни легких, так что скорее всего КДБА как монопрепараты будут продаваться.
Для лечения бронхиальной астмы даже легкой степени использование в качестве монотерапии КДБА однозначно недопустимо, и даже для снятия приступа астмы нужно применять КАЖДЫЙ РАЗ сочетание КДБА и ИГКС. При этом тактика использования ИГКС остается той же – на фоне стабилизации состояния пациента с БА рекомендуется достижение минимально возможных доз ИГКС, на фоне которых не происходит ухудшение течения БА.
Полный текст GINA 2019 тут: https://ginasthma.org/wp-content/uploads/2019/06/GINA-2019-main-report-June-2019-wms.pdf
Источник