Обострение бронхиальной астмы осенью

Тёплое лето, полное всяческих полезностей и витаминов, проходит. Теперь самое время начать активную заботу о своём организме, ведь осенью могут начать напоминать о себе хронические заболевания.
Какое состояние у больного бронхиальной астмой принято считать именно обострением?
Бронхиальная астма — это хроническое заболевание дыхательных путей. Им страдают около 300 миллионов людей по всему миру. Основные причины недуга — наследственная предрасположенность к аллергии, инфекционные заболевания верхних дыхательных путей, в том числе вирусные, табачный дым и другие.
УЗНАТЬ АДРЕС МАГАЗИНА АРГО В ВАШЕМ ГОРОДЕ
Обычно пациенты, страдающие бронхиальной астмой, получают базисную терапию, то есть ежедневно принимают лекарственные препараты, чтобы избежать проявлений болезни. Однако если на фоне лечения нарастают одышка, кашель, свистящее дыхание, хрипы или заложенность в груди либо комбинация перечисленных симптомов, это и есть обострение бронхиальной астмы.
Улучшает защиту организма. Антибактериальное, противовирусное, противовоспалительное, отхаркивающее действие. Подробнее…
Профилактика респираторных инфекций.Ограничивают распространение инфекции. Источники – зеленый чай, курильский чай. Подробнее…
Повышает общую сопротивляемость детского организма к инфекциям. Улучшает функционирование дыхательной и мочевыводящей систем. Подробнее…
Правда ли, что существует классификация обострений бронхиальной астмы?
Действительно, обострения могут носить лёгкий, средне тяжёлый и тяжёлый характер. Однако любая тяжесть обострения требует немедленной консультации врача. Важно оценить не только симптомы, но и частоту их возникновения, а также реакцию на лекарственные препараты, которые больной бронхиальной астмой использует для снятия приступов как своеобразную скорую помощь. Опасность обострения состоит ещё и в том, что его тяжесть может быстро усиливаться. Вроде пару дней назад человек еще не обращал внимания на лёгкую форму обострения, а вот она уже стала средне тяжёлой и продолжает прогрессировать.
Почему период обострения астмы приходится именно на осень?
Вспомним факторы риска, которые могут спровоцировать обострение у больных бронхиальной астмой: это вирусная инфекция, разнообразные аллергены, домашняя пыль, клещи домашней пыли, пыльца растений и другие.
Осенью иммунитет у человека ослабляется. Это связано с перепадами температуры, зачастую нежеланием теплее одеваться, вследствие чего усиливается восприимчивость к вирусным инфекциям. На их фоне могут появиться астматические симптомы у тех, у кого заболевание проходило латентно, или же усилиться имеющиеся.
Что необходимо делать при обострении астмы?
Совет здесь один: немедленно обратиться к доктору. Даже если вы заметили незначительное ухудшение состояния, консультация специалиста не повредит.
В случае обострения, во-первых, может быть усилена базисная терапия, то есть увеличены дозы принимаемых препаратов. Во-вторых, доктор должен разобраться в причинах обострения. Если дело в вирусном заболевании, он назначит противовирусные препараты и средства для повышения иммунитета. Если причина бактериальная, то, возможно, будут назначены антибиотики.
Чем чреваты обострения бронхиальной астмы?
Сегодня в большинстве случаев мы можем контролировать течение бронхиальной астмы. Это означает, что качество жизни наших пациентов не страдает. Однако для этого, конечно, необходимы консультации со специалистами. Если же люди предпочитают справляться с заболеванием самостоятельно или пренебрегают советами доктора, то симптомы со временем будут только усиливаться. Всё это может привести к неконтролируемой форме бронхиальной астмы, когда одышка будет вашим постоянным спутником, а приступы удушья — повторяться с небывалой частотой. Помните, что вирусная инфекция может привести к бронхиту и даже пневмонии, а на фоне бронхиальной астмы вызовет более тяжёлое течение болезни. Поэтому мой совет — следить за своим здоровьем и обращаться к доктору при любом ухудшении. Ведь в идеале при правильном лечении можно избавиться от проявлений бронхиальной астмы.
Римма Яковлевна КАЦ, врач аллерголог- иммунолог, высшей категории.
Источник
Лето кончилось. Прощай, жаркое солнце, теплое море или речка, шорты и маечки. Зонты и свитера, непромокаемые ботинки — вот что становится все более и более актуальным. Выходим на работу, начинаем ездить в трамваях и метро. Вот один чихнул, вот другой. Ага, простуда поползла по городам, по людям, по квартирам. Ничего, говорим мы себе, подумаешь, насморк! Недельку поболеем — и все. Это если мы здоровы, если за лето окрепли и закалились. А если человек болеет астмой — что тогда, как избежать приступов?
Обострение бронхиальной астмы осенью, может произойти из-за простуды, то есть вирусной инфекции. Это происходит потому, что, с одной стороны, вирус может усиливать то воспаление, которое лежит в основе бронхиальной астмы, и, следовательно, вызывать симптомы, характерные для нее, а с другой стороны, такая болезнь, повреждая защитные барьеры бронхов, делает их более восприимчивыми к разным внешним факторам — аллергенам, атмосферным поллютантам (загрязняющим веществам), микробам. Все это, понятно, здоровья астматику не добавляет. И если лечение астмы недостаточно, то вполне возможно, что «унылая пора» может привести к обострению.
Существуют некоторые правила, позволяющие человеку с бронхиальной астмой избежать неприятностей, которые сулит ему осень. Вот они.
- Перед выходом на улицу смажьте слизистую носа растительным маслом, оксолиновой мазью или вазелином. Тогда на слизистой образуется тонкая пленка, которая будет препятствовать закреплению на ней вируса.
- После того как вы пришли домой, прополощите рот и горло и промойте нос водой. Этим вы удалите скопившиеся в носу за время пребывания на улице разные вредности.
- Если кто-то из вашего окружения заболел — не поленитесь надеть на себя марлевую маску.
- Дыхание носом должно быть свободным. Воздух, проходя через рот, не очищается, для этого предназначен нос.
И все же если простуда настигла — что делать?
Неприятность заключается в том, что простуда может осложняться бронхитом, и тогда велик риск развития обострения астмы. Самым надежным ранним признаком такого бронхита является появление (или усиление) кашля, часто с отхождением мокроты. Как правило, при этом необходимы дополнительные лечебные мероприятия и в первую очередь — усиление противоастматического лечения, которое предотвратит наступление обострения. Залог преодоления осеннего периода без обострений — соблюдение основных правил лечения астмы, главное из которых гласит — астму лечат профилактическими базисными препаратами, чаще всего ингаляционными гормонами. Если человек принимает профилактическую терапию, то риск ухудшения течения болезни невелик. И все-таки даже при соблюдении этого правила необходимо посоветоваться с врачом, не стоит ли усилить лечение — например, увеличить дозу ингаляционного глюкокортикостероида.
Следует ли лечить сам бронхит? Как правило, врач назначает определенное лечение исходя из картины болезни. Это могут быть и антибиотики, и специфические лекарства для лечения бронхита, и средства, помогающие отхождению мокроты.
На последнем пункте следует остановиться подробнее. В бронхах всегда вырабатывается слизь. Однако здоровый человек этого не замечает — она потихонечку выходит из дыхательных путей и незаметно для нас проглатывается. Но если ее становится слишком много, а механизмы ее удаления начинают плохо работать, то тогда присоединяется кашель как средство дополнительного очищения бронхов. И тут организму необходимо помочь. 
Плохо удаляемая слизь — риск развития бактериальной инфекции в дыхательных путях. Поэтому при появлении кашля во время простуды болеющий еще до консультации у врача может самостоятельно начать лечение средствами, улучшающими эвакуацию бронхиальной слизи. Домашние снадобья, отвары трав — все это в определенной степени помогает. Однако следует помнить, что астматик — это очень часто аллергик. И травы, и мед, и варенья могут быть для него аллергенами. Особенно это актуально для детей и молодых людей. Поэтому всегда рекомендуют при таком лечении сводить риск развития аллергических реакций к минимуму.
Одним из наиболее подходящих препаратов в этой ситуации является амброксол, который в аптеках часто можно встретить под названием халиксол. Для взрослых он выпускается в таблетках, а для детей в сиропе. Это лекарство комбинированного действия — халиксол изменяет механизм выработки слизи, разжижает ее и помогает ей легче отлепиться от стенки бронха.
Как говорят доктора, он обладает муколитическим (то есть разжижающим мокроту) и отхаркивающим эффектом. И главное: такие лекарства, как халиксол, могут предотвратить развитие бактериального бронхита.
Конечно, нередко случаются ситуации, когда одним амброксолом не обойдешься. Тогда врач назначает целый комплекс мероприятий, однако в нем всегда находится место препарату, влияющему на отхождение мокроты. А если человек страдает хроническим бронхитом, то такие средства, как халиксол, ему и подавно необходимы, причем их регулярный прием способствует уменьшению частоты обострений заболевания.
Итак, выводы.
- Астма должна быть под контролем.
- Во время простуды, возможно, потребуется усиление противоастматического лечения.
- Существуют «маленькие хитрости», которые помогут уменьшить риск «подцепить» простуду.
- Средства, действующие на отхождение мокроты, очень важны для лечения бронхитов, которыми простуда нередко осложняется.
© Иван Андреев
Источник
Бронхиальная астма – хроническая воспалительная болезнь бронхов, сопровождающаяся приступами удушья, кашлем, чувством сдавливания груди, образованием скоплений слизи. Астма подразделяется на 4 вида:
- экзогенная (развивается под действием аллергенов);
- атопическая (врожденная предрасположенность к аллергии);
- эндогенная (развивается в результате воздействия инфекции, холода, тяжелого стресса, резкого физического усилия);
- смешанная (много факторов сразу).
Патологический процесс при данном заболевании затрагивает весь организм, проявляясь на уровне клеточных изменений. Вылечить бронхиальную астму нельзя, это пожизненный недуг; больной обучается с помощью правильно назначенного лечения осуществлять контроль за своим состоянием, не допуская развития обострений.
Стадии астмы
Степень тяжести состояния больного оценивается по степени выраженности следующих факторов:
- число ночных приступов за день, неделю, месяц;
- число дневных приступов за день, неделю;
- значения функции внешнего дыхания (ФВД) за сутки;
- колебания показаний ФВД за сутки;
- оценка физического состояния пациента.
Больному регулярно проводится спирометрия, которая определяет объем форсированного выдоха за 1 с (ОФВ1) и форсированную жизненную емкость легких (ФЖЕЛ). Каждый человек, страдающий данным недугом, обязан иметь дома пикфлоуметр – небольшой аппарат для измерения пиковой скорости выдоха (ПСВ). Существуют оптимальные значения показаний спирометрии и пикфлоуметрии, в сравнении с которыми пациент оценивает свое состояние.
В зависимости от степени тяжести состояния больного выделяют 4 стадии заболевания:
- Интермиттирующая. Она характеризуется: нечасто возникающими приступами, быстро купируемым обострением, нечасто возникающими ночными приступами (меньше 2 приступов в месяц), значения ФВД близки к норме, разница показаний ПСВ невелика.
- Легкая персистирующая. Ее признаки: несколько приступов удушья в неделю, более 2 ночных приступов в месяц, значения ФВД близки к норме, разница показаний ПСВ невелика.
- Персистирующая средней тяжести. Ее признаки: удушье наступает почти ежедневно, ночное удушье случается несколько раз за неделю, значения ФВД снижены и составляют 60-80% от нормы, разница показаний ПСВ выше 30%.
- Тяжелая персистирующая. Ее признаки: удушье наступает каждый день, частые приступы ночью, значения ФВД составляют чуть более половины нормы, разница показаний ПСВ превышает 30 %.
Приемы лечения заболевания
Лицам, страдающим астмой, обязательно нужно иметь дома два вида лекарств: для симптоматического лечения (снятия приступа) и для базисной терапии (осуществление контроля над болезнью). Первая группа лекарств – бронходилататоры (вызывают расширение бронхов): сальбутамол, саламол. Выпускаются в аэрозольной форме; прием осуществляется путем вдыхания 1-2 доз минимум дважды в сутки в период ремиссии и 4-8 раз в сутки при среднетяжелом ее обострении.
Вторая группа лекарств – ингаляционные глюкокортикостероиды (ИГКС): беклазон, пульмикорт. Они прекращают воспаление в бронхах, противодействуют аллергической реакции. Эти препараты являются основным терапевтическим средством и должны применяться ежедневно, минимум дважды в сутки вне обострения астмы (через 30 минут после приема бронходилататора) и по показаниям (по рекомендации врача) во время обострения. ИКГС более безопасны для организма, чем системные гормональные препараты, применяемые при тяжелом обострении бронхиальной астмы. Пациенты, состоящие на учете у врача-пульмонолога, получают средства базисной терапии бесплатно по рецепту врача.
Существуют лекарственные средства комбинированного действия, сочетающие в себе и базисные, и сиптоматические препараты, например, серетид и симбикорт. Конечно, удобнее пользоваться одним аэрозолем вместо двух, тем более что симбикорт можно применять по схеме гибкого дозирования до 8 раз в сутки: при ухудшении самочувствия пациент применяет лекарство чаще, при улучшении – реже. Такая схема позволяет больному успешно контролировать болезнь и минимизирует наступление ухудшения. Но симбикорт стоит дорого и не входит в перечень бесплатно назначаемых лекарств, поэтому, к сожалению, он недоступен большинству пациентов.
В принципе, схема гибкого дозирования подходит и для традиционных противоастматических препаратов. Главное, чтобы астматик чувствовал приближение обострения и сразу же увеличивал частоту ингаляций, при затруднениях консультируясь со специалистом.
Обострение бронхиальной астмы
Обострение астмы – нарастающее ухудшение состояния больного, характеризующееся комбинацией основных симптомов заболевания: одышки, кашля, затрудненности выдоха с характерным свистом, ощущением сдавленности в груди. В период ухудшения полость бронхов резко сужается, вследствие чего резко снижаются показатели функции внешнего дыхания: объем форсированного выдоха (ОФВ1), форсированная жизненная емкость легких (ФЖЕЛ), пиковая скорость выдоха (ПСВ). Снижение значений на 30-50% указывает на развивающееся обострение астмы.
Причины ухудшения:
- ошибка врача в подборе лечения;
- невыполнение пациентом назначений врача;
- воздействие триггера (аллергена, инфекции, резкого физического усилия; метеозависимость, лекарственная аллергия, курение).
Обострение бронхиальной астмы подразделяют на легкое, среднетяжелое и тяжелое. Больному и его близким следует очень внимательно отслеживать изменение состояния; если привычные средства не помогают даже при увеличении дозы и частоты приема, необходимо немедленно вызвать врача. Некорректная оценка степени тяжести ухудшения и промедление с госпитализацией страдающего этим недугом может стоить ему жизни.
Пациент должен быть заранее проинформирован врачом о действиях при потере контроля над болезнью и хранить дома поэтапный план действий в письменном виде.
Типы обострения астмы
Ухудшение течения заболевания развивается по двум типам:
- Нарастание обструкции бронхов наступает постепенно, в течение одного или 3-5 дней. Сужение полости бронхов и обильное выделение слизи провоцирует закупорку бронхиальных трубочек слизью и как следствие приступ удушья. Длительную обструкцию вызывает воздействие на организм больного респираторной инфекции либо низкая эффективность назначенной пациенту противовоспалительной терапии. Это самый распространенный тип.
- Вследствие спазма бронхов удушье наступает стремительно. В случае промедления с оказанием помощи или неправильных действий врача и родных может наступить смерть пациента. Этот тип резкого ухудшения встречается единично у больных молодого возраста при шоковом ответе на аллерген или сильный стресс.
Тяжелое обострение астмы, продолжающееся более суток, называется астматическим статусом. Это случай, когда обязательна экстренная госпитализация в отделение интенсивной терапии или реанимации. Астматический статус по характеристикам степени тяжести подразделяется на I, II и III степени. В больничных условиях проводят следующие лечебно-реанимационные действия:
- устранение гипоксии с помощью подачи увлажненного кислорода через маску;
- снятие отека слизистой бронхов с помощью системных глюкокортикоидов (внутривенно) и других лекарств;
- восстановление проходимости бронхов путем бронхоскопии и лаважа легких, разжижение мокроты ингаляционным путем;
- при III степени показана искусственная вентиляция легких.
Пациенты, перенесшие астматический статус, относятся к группе риска летального исхода от астмы. В нее входят:
- получавшие лечение системными глюкокортикоидами не позже 6 месяцев до наступления статуса;
- перенесшие госпитализацию по поводу основного заболевания в текущем году;
- страдающие психическими заболеваниями;
- относящиеся к маргинальному слою общества;
- подростки и пожилые люди;
- халатно относящиеся к лечению;
- принимающие более трех противоастматических лекарств (тяжелое течение);
- принимающие глюкокортикоиды бессистемно;
- страдающие диабетом, эпилепсией;
- бесконтрольно принимающие сальбутамол и подобные препараты (свыше 1 баллончика в месяц);
- лица с моментально развивающимися симптомами удушья (2-й тип).
Оценка степени тяжести обострения астмы по выраженности симптомов приведена в таблице:
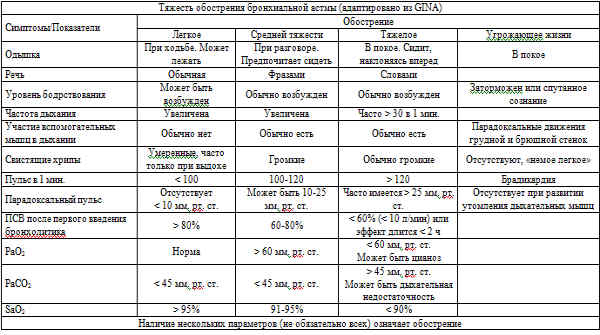
Лечение обострения бронхиальной астмы
Лечение обострения астмы и в больнице, и дома завершается следующими результатами:
- купирование обструкции бронхов;
- восстановление ФВД до нормы;
- вывод из состояния гипоксии;
- подбор эффективной схемы лечения;
- составление и разъяснение больному подробного плана действий при наступлении возможных дальнейших обострений астмы.
Чем раньше будет начато лечение, тем оно эффективнее. Больной должен без паники адекватно оценить свое состояние и воспользоваться рекомендованным алгоритмом действий.
При первых признаках одышки следует до 3-х раз в течение часа принять (вдохнуть) бронходилататор (например, сальбутамол), чтобы купировать приступ удушья. Если в через час его состояние улучшится, свободное дыхание восстановится и ПСВ станет близкой к норме, больше ничего предпринимать не надо.
Важно определить и устранить провоцирующие ухудшение факторы: если оно случилось из-за ОРВИ, нужно начать лечение и позаботиться о поддержании иммунитета; при аллергии на пыль и резкие запахи ежедневно проводить влажную уборку без использования синтетических моющих средств, прекратить пользоваться парфюмерией, лаком для волос.
Бронходилататоры и ингаляционные глюкокортикостероиды (ИКГС) в первые 2-3 суток после обострения необходимо применять чаще, чем обычно (4-8 раз), затем перейти на привычные дозы.
Если же приступ удушья не проходит в течение часа на фоне применения бронходилататора и ИКГС, следует немедленно вызвать скорую помощь и приступить к приему системных кортикостероидов (например, преднизолона, упаковку которого обязательно должен иметь дома больной). Однократно следует принять 4-5 таблеток преднизолона.
Системный кортикостероид влияет на все обменные процессы в организме и оказывает мощное противовоспалительное, противоотечное, и противоаллергическое действие, резко уменьшает секрецию мокроты в бронхах. Улучшение состояния обычно наступает через 4-6 часов после приема преднизолона или подобного препарата. Так как системные кортикостероиды имеют множество побочных эффектов (вызывают язву желудка, остеопороз и другие серьезные заболевания), их назначают короткими курсами по 4-10 дней с обязательным приемом защищающих слизистую ЖКТ препаратов (например, омеза). После купирования обострения кортикостероиды отменяют.
Во время лечения системными препаратами и после него больной продолжает принимать обычную базисную и симптоматическую терапию, если врач не назначил более высоких доз или не перевел пациента на другие препараты.
Практически всегда действие системных кортикостероидов значительно улучшает самочувствие больного в течение суток. Если же положительного ответа на бронходилататоры не наступает в течение часа, а на преднизолон – в течение 2-6 часов прогрессирует ухудшение состояния, то пациент принадлежит к группе риска смертельного исхода и ему требуется немедленная госпитализация.
Лечение обострения бронхиальной астмы в больнице
При поступлении больного врач оценивает степень тяжести состояния, собирает историю болезни (когда и по какой причине началось ухудшение, какие лекарства принимались и с каким эффектом, были ли госпитализации по поводу астмы в текущем году, относится ли пациент к группе риска). При осмотре определяется, нет ли осложнений основного заболевания. Выполняются различные инструментальные и лабораторные исследования.
Лечение начинают до начала обследования. Через маску проводят насыщение легких пациента кислородом. Бронходилататоры вводят через небулайзер, при непроходимости бронхов из-за слизистых пробок – внутривенно или парентерально. При тяжелом обострении добавляют дополнительные бронходилататоры, эуфиллин (особенно эффективен для купирования приступов удушья у ребенка).
Основным терапевтическим средством служат системные кортикостероиды, вводимые в повышенных дозах парентерально, затем перорально. Снижение их дозировки производят постепенно, но не ранее, чем после улучшения показателей ФВД до нормальных значений. Другие виды лечения применяются редко и по конкретным показаниям: например, антибактериальная терапия – только при подтвержденной бактериальной инфекции.
Если предпринятые меры не вызвали адекватного ответа и состояние больного ухудшается, его переводят в отделение интенсивной терапии или в реанимацию.
Пациент готов к выписке, если:
- его физическая активность близка к норме;
- результаты лабораторного и инструментального обследования положительные;
- отсутствуют ночные приступы;
- потребность в сальбутамоле или аналогах не более 4-х раз в сутки;
- после ингаляции бронходилататора ПСВ больше 70%, суточные колебания не более 20%;
- больному подобрана адекватная состоянию базисная терапия, которую он продолжает после выписки принимать дома.
Вот пример составленного врачом плана действий при обострении астмы:
Симптомы | Степень опасности | Препараты | Дальнейшие действия |
ПСВ __________
| нет | Продолжать лечение по обычной схеме | Посетить врача в назначенное время |
ПСВ от ________ до_______
| СРЕДНЯЯ ОПАСНОСТЬ | Продолжить лечение по усиленной схеме + удвоить дозу беклазона + принять однократно 4 таблетки пред- низолона (20 мг) | ОБЯЗАТЕЛЬНО ПОСЕТИТЬ ВРАЧА! |
ПСВ __________
| ВЫСОКАЯ ОПАСНОСТЬ! | Сальбутамол по 2 вдоха через 20 мин трижды + принять 6 табл (30 мг) преднизолона | СРОЧНО ВЫЗВАТЬ СКОРУЮ ПОМОЩЬ! |
Профилактика эпизодов ухудшения болезни
Бронхиальная астма имеет свойство ухудшаться после каждого эпизода обострения, а также с возрастом пациента. У детей, перенесших заболевание в раннем возрасте, оно отступает к пубертату, но у них все же сохраняются признаки дисфункции легких и гиперчувствительность бронхов к раздражителям (инфекциям, холоду, аллергенам, физической нагрузке). У ребенка, заболевшего в 6-7 лет или в подростковом возрасте, прогноз обычно неблагоприятен. Именно поэтому следует стремиться к постоянному контролю болезни и по возможности не допускать ухудшения состояния здоровья. Этому способствуют:
- точное и неукоснительное соблюдение предписаний врача;
- полный отказ от курения, недопущение пассивного курения;
- создание благоприятной среды обитания (отсутствие в доме ковров, ежедневная влажная уборка, использование очистителей воздуха и пылесосов со специальным фильтром, отказ от использования парфюмерии и синтетических моющих средств);
- исключение очагов инфекций;
- тщательная терапия ОРВИ и любых воспалительных процессов в организме;
- укрепление иммунитета, щадящее закаливание (обливание прохладной водой, хождение босиком в летнее время);
- длительные ежедневные прогулки на свежем воздухе;
- ежедневное выполнение дыхательной гимнастики и ЛФК;
- соблюдение принципов здорового питания и щадящей диеты, во избежание пищевой аллергии;
- применение лекарственных средств с осторожностью и только после согласования с лечащим врачом;
- выбор профессии и рода деятельности, не связанных с профессиональной вредностью, скоплениями пыли, резкими запахами, пребыванием в многолюдных местах;
- отказ от содержания домашних животных и ухода за ними.
Поскольку астма – наследственное заболевание, то по отношению к детям, в семейном анамнезе которых есть случаи заболевания этим недугом, профилактика играет важную роль и применять ее нужно с рождения.
В приоритете будет длительное сохранение грудного вскармливания, поддержание идеальной чистоты и состава воздуха в помещении, где находится ребенок (отсутствие пыли, плесени, повышенной влажности, применение очистителя, недопущение пассивного курения), щадящее закаливание, частые прогулки, диета. В этом случае риск заболевания ребенка тяжелым недугом будет минимальным.
Источник

