Обострение бронхиальной астмы при орви лечение

 Простуда при астме особенно неприятна тем, что эти заболевания взаимосвязаны, а потому усиливают друг друга.
Простуда при астме особенно неприятна тем, что эти заболевания взаимосвязаны, а потому усиливают друг друга.
Острые респираторные заболевания (ОРЗ) могут вызываться инфекцией как бактериальной, так и вирусной (ОРВИ), а иногда к вирусной форме присоединяется бактериальная.
Бронхиальная астма и ОРЗ или ОРВИ
Бронхиальная астма является хронической болезнью (воспалением дыхательных путей), обостряющейся из-за аллергической реакции организма на внешние раздражители, включая инфекционные. В свою очередь простуда, то есть ОРЗ или ОРВИ, вызывается болезнетворными микроорганизмами (бактериями или вирусами), сопротивляемость которым организма, страдающего астмой, значительно снижена.
 Аллергия приводит к обострению бронхиальной астмы при ОРВИ
Аллергия приводит к обострению бронхиальной астмы при ОРВИ
На сегодняшний день считается научно доказанным, что большинство (80%) обострений бронхиальной астмы вызывается вирусными инфекциями.
Как правило, это вирусы РСВ (респираторно-синцитиальные) и парагриппа, которые усиливают симптоматику аллергии (хрипы, одышка).
Интересным фактом при этом является то, что иногда ОРВИ, перенесенная в младенческом возрасте, помогает ребенку защититься от будущей астмы.
Механизмы обострения астмы
Главных механизмов обострения бронхиальной астмы при ОРВИ три:
- Аллергия. Инфекция провоцирует аллергические реакции организма.
- Ослабление защиты. Воспаление дыхательных путей, вызванное простудой, облегчает попадание в организм внешних аллергенов.
- Уменьшение сопротивляемости организма. ОРВИ значительно снижает иммунитет, поэтому протекание астмы усугубляется.
Лечение астмы при простудном заболевании
Продолжение базисной терапии
Лечение бронхиальной астмы должно быть продолжено и, если необходимо, даже усилено (глюкокортикостероиды, бронхолитики).
Особое внимание следует уделять ранним признакам бронхиальной обструкции.
Контроль побочных эффектов
 Ремантадин применяют при ОРЗ
Ремантадин применяют при ОРЗ
При выборе противовирусных препаратов (как правило, интерфероны и их индукторы) следует особое внимание уделять их составу и противопоказаниям.
Например, сиропы могут вызвать у ребенка с астмой острую аллергическую реакцию, поэтому ими лечить следует с особой осторожностью.
Нужно обязательно учитывать возрастные ограничения.
Препараты
- «Ремантадин» (его производные). Эффективен в начале заболевания гриппом. Для детей до трех лет применяется в сочетании с «Альгинатом» — «Альгирем».
- «Тамифлю» («Озельтамивир»), «Реленца» («Занамивир»). Эффективны для вирусов гриппа типов А и В.
- «Рибавирин». Назначается при бронхиолитах, вызванных РСВ.
- Интерфероны («ИФН альфа», «Гриппферон», «Виферон», «Реаферон»). Предназначены для повышения сопротивляемости организма, укрепляют противовирусную защиту.
- Индукторы интерферона («Арбидол», «Циклоферон», «Неовир», «Полудан», «Амиксин», «Анаферон» детский). Препараты, стимулирующие выработку организмом интерферона.
Особенности лечения детей
- Запрет самолечения. Лечение ребенка с бронхиальной астмой от простуды должно проводиться под строгим врачебным контролем. Только опытный доктор сможет правильно подобрать препараты и их дозировку, а также назначить необходимые исследования для установления возбудителя болезни.
- Контроль аллерголога. Также следует помнить о необходимости постоянного контроля не только терапевта, но и аллерголога, учитывая двойственный характер бронхиальной астмы.
- Антибиотики. Учитывая опасность сочетания для детского организма ОРЗ и астмы, врачи, как правило, назначают для лечения антибиотики.
- Стационар. Если возникает угроза усугубления симптомов астмы на фоне простуды, следует госпитализировать ребенка, чтобы иметь возможность локализации опасных проявлений (удушье, астматический статус).
Профилактика простуды
 Для профилактики простуды следует укреплять организм
Для профилактики простуды следует укреплять организм
Предупреждение респираторных заболеваний у больных астмой также имеет свои особенности.
- Аллергены. Следует уделить повышенное внимание защите от аллергенов.
- Укрепление организма. Правильный режим, занятия физкультурой, профильная диета помогут не заболеть.
- Карантин. Необходимо исключить контакты с больными, а также посещения людных мест (в том числе лечебных учреждений), особенно в разгар эпидемии.
- Прививки. Прививки от ОРЗ и ОРВИ для больных бронхиальной астмой имеют свои особенности. Например, нельзя их делать на фоне обострения болезни. В этом вопросе особенно необходима высокая квалификация лечащего врача.
- Дезинфекция. Необходимо проводить обработку очагов инфекции в доме, если, например, заболел кто-то из домочадцев.
Если ребенок болеет часто
Частые ОРВИ у маленького ребенка могут помочь ему в будущем не дать развиться бронхиальной астме. Однако подобная болезненность на фоне хронического заболевания говорит об общей низкой сопротивляемости.
Как правило, в этом случае следует особое внимание уделить повышению иммунной защиты ребенка, профилактике заболеваний, общему укреплению организма.
В любом случае это сигнал тревоги, поэтому необходимо обязательно получить консультацию опытного врача.
Резюме
Даже после излечения от респираторной инфекции следует соблюдать осторожность, поскольку повышенная чувствительность бронхов к раздражителям сохраняется несколько недель.
Сочетание двух взаимосвязанных болезней – бронхиальной астмы и простуды — часто является опасным для организма. Однако соблюдение мер предосторожности и строгое следование рекомендациям врача могут уменьшить эту опасность.
Об авторе

Назарова Валерия Георгиевна
Специалист в области функциональной диагностики, реабилитационной терапии больных с заболеваниями органов дыхания, составляет и проводит обучающие программы для больных с бронхиальной астмой и ХОБЛ. Автор 17 научных работ, посвященных лечению органов дыхания.
Источник
С наступлением холодов люди начинают чаще страдать от ОРЗ и ОРВИ, особенно им подвержены дети, некоторые из них болеют по 2 раза в месяц. Для людей, имеющих хронические болезни дыхательных путей, ОРЗ будет трудноразрешимой проблемой. Вирусы, вызывающие заболевание, серьезно отягощают жизнь астматиков, пагубно влияют на количество приступов и на их длительность.
Проявления заболеваний и риски при их совместном развитии
При дыхании у здорового человека, неважно дышит он через нос или рот, в бронхи попадает воздух. Они заканчиваются трубками, на конце которых находятся альвеолы – маленькие воздушные мешочки.
Функция альвеол – это доставка в кровь кислорода и удаление углекислого газа. У здорового человека наблюдается спокойное дыхание. Мышцы, окружающие дыхательные пути, находятся в расслабленном состоянием, воздух проходит спокойно.
У больного астмой в дыхательных путях происходят изменения, мышцы сжимаются, уменьшается отверстие для поступления воздуха, и он начинает задыхаться. Ткани дыхательных путей производят большое количество густой слизи, отекают, воспаляются, у человека отягощается дыхание, происходит бронхоспазм.
к оглавлению ↑
Как проявляется ОРЗ?
ОРЗ – болезнь дыхательных путей, вызывающаяся вирусом, поражающим верхние дыхательные пути.
 Вследствие этого наблюдаются:
Вследствие этого наблюдаются:
- заложенность носа;
- насморк;
- першение горла;
- боль при глотании.
В начале заболевания проявляется сухой кашель, по мере образования мокроты переходящий во влажный. Образуется много густого экссудата, который довольно сложно откашливается. Данные симптомы существенно отягощают состояние астматика, раздражают дыхательные пути, препятствуют поступлению воздуха, приводят к развитию приступов удушья.
В отличие от ОРЗ, астма поражает нижние дыхательные пути, бронхи, при взаимодействии данных заболеваний астматик ощущает двойную нагрузку, от чего страдают не только бронхи, но и сердце.
к оглавлению ↑
В чем заключается опасность заболеваний ОРЗ?
Для людей, страдающих астмой, ОРЗ считается довольно опасным состоянием, так как может спровоцировать следующие неприятности:
- дополнительный прием астматических препаратов;
- аллергические проявления, которые провоцирует вирусная инфекция;
-
 воспаление верхних дыхательных путей способствует попаданию в организм бактерий и вирусов, тем самым вызывая ослабление защитной функции;
воспаление верхних дыхательных путей способствует попаданию в организм бактерий и вирусов, тем самым вызывая ослабление защитной функции; - нарушение защитной функции приводит к повреждению ткани дыхательных путей, благодаря чему увеличивается их проницаемость для токсинов, аллергенов, развивается гиперчувствительность бронхов;
- воспаление приводит к утолщению ткани дыхательных путей, сужению просвета густой и вязкой слизью, благодаря чему возникают приступы удушья;
- приступы становятся более длительными по времени и тяжелыми по течению;
- ОРЗ уменьшает сопротивляемость организма, снижает иммунитет, тем самым усугубляя течение болезни.
к оглавлению ↑
Возможно ли развитие астмы из-за частого поражения ОРЗ?
Многих людей интересует вопрос, может ли развиться астма в результате частых заболеваний ОРЗ.
С наступлением холодного времени все чаще люди заболевают простудой, нередко в результате ослабления защитной функции организма происходит присоединение вторичной инфекции, тогда вирусы и бактерии начинают активно размножаться и «вредить» человеку вместе.
Вот на этом этапе и происходят разного рода осложнения, которые могут быть связаны с болезнью и с ее лечением. Чаще всего патологии возникают в результате:
- аллергии на медикаменты;
- побочных действий препаратов;
-
 ошибки при подборе дозировки;
ошибки при подборе дозировки; - ошибочной диагностики;
- несвоевременного обращения к врачу;
- самолечения;
- наследственной отягощенности;
- ослабленного иммунитета;
- курения;
- работы на вредном производстве;
- проживания в неблагоприятных районах;
- специфики возраста: дети и пожилые люди более подвержены развитию осложнений.
На фоне частых ОРЗ нередко развивается бронхит: если его своевременно не вылечить, а также при наличии перечисленных выше сопутствующих факторов он переходит в хроническую стадию заболевания. При хроническом течении отмечается длительный кашель, который порой длится до 3 месяцев, приводит к структурным изменениям бронхиального дерева, сбоям его функционирования, выделению густой мокроты.
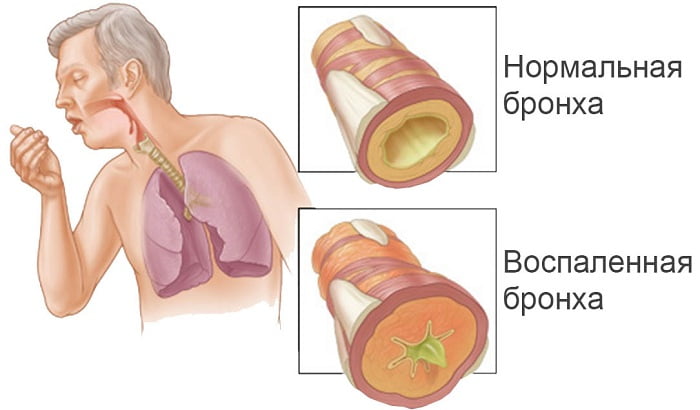
Бронхит
В результате хроническое воспаление приводит к:
- нарушению глубоких бронхиальных слоев;
- образованию рубцов;
- сужению дыхательного просвета;
- развитию бронхиальной астмы.
к оглавлению ↑
Осложнения астмы на фоне ОРЗ
ОРЗ при бронхиальной астме опасно не только своей симптоматикой, но и последствиями, которые проявляются в осложнениях разной степени тяжести, порой приводящих к летальному исходу. Осложнения отличаются по сложности течения и месту локализации.
Нарушения дыхательных путей проявляются в:
-
 Инфекциях дыхательных путей, которые приводят к большому объему вырабатывания слизи, в результате чего может развиться пневмония.
Инфекциях дыхательных путей, которые приводят к большому объему вырабатывания слизи, в результате чего может развиться пневмония. - Астматическом статусе, который характеризуется отечностью бронхов, накоплением мокроты, развитием длительных приступов удушья.
- Дыхательной недостаточности, характеризующейся полной непроходимостью воздуха в легкие.
- Ателектазе, нарушающем воздушную циркуляцию.
Нарушения сердечно-сосудистой системы приводят к:
- Резкому понижению давления, приводящему к потере сознания, обмороку.
- Развитию аритмии.
- Прекращению сердечной деятельности.
- Легочному сердцу.
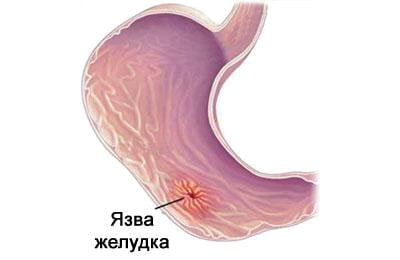 Желудочно-кишечные поражения проявляются в:
Желудочно-кишечные поражения проявляются в:
- Язве желудка.
- Перфорации желудка и двенадцатиперстной кишки.
- Желудочном кровотечении.
Мозговые нарушения приводят к:
- Утомляемости.
- Апатии.
- Раздражительности.
- Проблемам с памятью.
- Изменению циркуляции крови.
- Расстройству психики.
к оглавлению ↑
Лечение ОРЗ у людей, страдающих бронхиальной астмой, и его профилактика
У людей, страдающих бронхиальной астмой, после ОРЗ наблюдается обострение основного заболевания, поэтому при обнаружении начальных признаков болезни, следует серьезно наблюдать за своим состоянием. Для этих целей в домашних условиях можно использовать медицинский прибор пикфлуометр, который отслеживает скорость выдоха.
При ухудшении показателей рекомендуется как можно скорей обратиться к врачу.
Терапию ОРЗ при наличии астмы нужно проводить, исходя из нижеперечисленных правил:
Не допустимо самолечение. Лекарства должны назначаться исключительно специалистом, потому что врач знает особенности больного и рекомендует ему препараты, характеризующиеся минимальным числом побочных действий.
 Побочные эффекты при ослабленном иммунитете могут серьезно ухудшить состояние больного.
Побочные эффекты при ослабленном иммунитете могут серьезно ухудшить состояние больного.- Терапевтические действия лучше согласовывать с аллергологом. Он, оценивая ситуацию, может добавить антигистаминные лекарственные средства для базисного лечения или увеличить дозировку принимаемых средств.
- Больным астмой приходится лечить ОРЗ при помощи антибиотиков, иначе есть риск развития пневмонии.
- Часто острый респираторный синдром приходится лечить в условиях стационара, для снятия тяжелейших приступов и облегчения астматического статуса.
Как известно, болезнь легче предупредить, чем ее потом лечить. Поэтому людям, страдающим астмой, необходимо соблюдать меры предосторожности, которые помогут избежать заболевания ОРЗ:
- прежде всего, необходимо применять вакцины, помогающие избежать заболевания в период эпидемии;
- регулярное мытье рук предотвратит распространение вирусов;
-
 ежедневные прогулки на свежем воздухе необходимы для лучшей вентиляции легких;
ежедневные прогулки на свежем воздухе необходимы для лучшей вентиляции легких; - закаливающие процедуры способствуют укреплению организма;
- прием витаминов и микроэлементов необходим для стимуляции защитных функций;
- сбалансирование питание важно для правильного функционирования органов;
- в период эпидемии рекомендуется избегать мест большого скопления людей;
- при малейшем недомогании нужно оставаться дома в постели и таким образом поддержать организм.
Астма и ОРЗ – это болезни, в одновременное развитие которых в организме больного может привести к тяжелым последствиям. Когда это стало фактом, то категорически запрещается заниматься самолечением, нужно обратиться к специалисту для назначения эффективной терапии.

Бондаренко Татьяна
Эксперт проекта OPnevmonii.ru
Статья помогла вам?
Дайте нам об этом знать — поставьте оценку
Загрузка…
Adblock
detector
Источник
25 февраля 20171718,4 тыс.
Исследование, опубликованное в журнале Science Translational Medicine, сообщает об обнаружении новой мишени для лекарственных препаратов при лечении приступов бронхообструктивного синдрома, вызванного простудными вирусами.
По статистике Всемирной организации здравоохранения (ВОЗ), около 235 миллионов человек по всему миру страдают от бронхиальной астмы. Примерно у 80-90% этих людей бывают обострения астмы, вызванные острыми респираторными вирусными инфекциями, в частности риновирусами.
Риновирусы обычно не вызывают тяжелых заболеваний, однако у людей, страдающих от астмы, они способны провоцировать потенциально тяжелые приступы, которые могут потребовать госпитализации.
Тем не менее, до сих пор не было ясно, как именно риновирусная инфекция вызывает воспаление дыхательных путей, типичное для приступа астмы; почему она увеличивает производство мокроты и приводит к закупорке дыхательных путей слизью.
Чтобы попытаться ответить на этот вопрос, британские исследователи из Medical Research Council и Asthma UK Centre провели исследование клеток, взятых из легких людей, страдающих от бронхиальной астмы, и сравнили их с аналогичными клетками, взятыми от здоровых добровольцев.
Ученые обнаружили, что когда клетки легочного эпителия людей, страдающих астмой, были заражены риновирусами — они производили примерно в 10 раз больше цитокинов IL-25, по сравнению с аналогичными клетками, полученными от здоровых добровольцев.
Продолжив исследование, они выяснили, что и в носовом отделяемом больных астмой людей при заражении риновирусами значительно увеличивалась концентрация IL-25, по сравнению со здоровыми добровольцами.
После этого они продолжили свои эксперименты на мышах, моделируя у них бронхиальную астму и заражая их риновирусами. Результаты исследования также показали увеличение IL-25 и некоторых других цитокинов.
Исследователи обнаружили, что именно этот каскад воспалительных молекул обычно запускает обострение бронхиальной астмы, а поскольку риновирус провоцирует тот же самый молекулярный каскад, он провоцирует и бронхообструктивный синдром у многих пациентов. Соответственно, ученые решили попробовать заблокировать IL-25, и получили отличные результаты: снижалась концентрация не только этого цитокина, но и многих других, что приводило к прекращению приступа астмы.
По словам авторов исследования, блокирование IL-25 в организме человека может стать новым подходом к лечению бронхиальной астмы.
Ведущий автор исследования Dr. Nathan Bartlett, объясняет:
Наше исследование впервые показало, клетки, которые выстилают дыхательные пути пациентов с бронхиальной астмой, являются более склонными к производству малых молекул под названием IL-25, которые затем запускают цепь событий, ведущих к возникновению астматического приступа. Эта молекула стоит в самом начале патологического каскада биохимических реакций, и потому воздействие на нее лекарственными препаратами — может быть крайне эффективным. Открытый нами метод лечения требует дальнейшего изучения, и в ближайшем будущем может стать доступен в клинической медицине.
Следующим шагом работы этой группы ученых будет попытка заблокировать IL-25 в организме человека, а также исследовать другие механизмы, воздействие на которые способно облегчать симптомы астмы.
Dr. Samantha Walker, директор по исследованиям в Asthma UK Centre, говорит, что этот механизм лечения не был открыт раньше только из-за хронического недофинансирования исследований по лечению астмы. Она считает, что это исследование сделало огромный рывок вперед в изучении методов лечения бронхиальной астмы.
Источник.
Источник
Бронхиальная астма – хроническая воспалительная болезнь бронхов, сопровождающаяся приступами удушья, кашлем, чувством сдавливания груди, образованием скоплений слизи. Астма подразделяется на 4 вида:
- экзогенная (развивается под действием аллергенов);
- атопическая (врожденная предрасположенность к аллергии);
- эндогенная (развивается в результате воздействия инфекции, холода, тяжелого стресса, резкого физического усилия);
- смешанная (много факторов сразу).
Патологический процесс при данном заболевании затрагивает весь организм, проявляясь на уровне клеточных изменений. Вылечить бронхиальную астму нельзя, это пожизненный недуг; больной обучается с помощью правильно назначенного лечения осуществлять контроль за своим состоянием, не допуская развития обострений.
Стадии астмы
Степень тяжести состояния больного оценивается по степени выраженности следующих факторов:
- число ночных приступов за день, неделю, месяц;
- число дневных приступов за день, неделю;
- значения функции внешнего дыхания (ФВД) за сутки;
- колебания показаний ФВД за сутки;
- оценка физического состояния пациента.
Больному регулярно проводится спирометрия, которая определяет объем форсированного выдоха за 1 с (ОФВ1) и форсированную жизненную емкость легких (ФЖЕЛ). Каждый человек, страдающий данным недугом, обязан иметь дома пикфлоуметр – небольшой аппарат для измерения пиковой скорости выдоха (ПСВ). Существуют оптимальные значения показаний спирометрии и пикфлоуметрии, в сравнении с которыми пациент оценивает свое состояние.
В зависимости от степени тяжести состояния больного выделяют 4 стадии заболевания:
- Интермиттирующая. Она характеризуется: нечасто возникающими приступами, быстро купируемым обострением, нечасто возникающими ночными приступами (меньше 2 приступов в месяц), значения ФВД близки к норме, разница показаний ПСВ невелика.
- Легкая персистирующая. Ее признаки: несколько приступов удушья в неделю, более 2 ночных приступов в месяц, значения ФВД близки к норме, разница показаний ПСВ невелика.
- Персистирующая средней тяжести. Ее признаки: удушье наступает почти ежедневно, ночное удушье случается несколько раз за неделю, значения ФВД снижены и составляют 60-80% от нормы, разница показаний ПСВ выше 30%.
- Тяжелая персистирующая. Ее признаки: удушье наступает каждый день, частые приступы ночью, значения ФВД составляют чуть более половины нормы, разница показаний ПСВ превышает 30 %.
Приемы лечения заболевания
Лицам, страдающим астмой, обязательно нужно иметь дома два вида лекарств: для симптоматического лечения (снятия приступа) и для базисной терапии (осуществление контроля над болезнью). Первая группа лекарств – бронходилататоры (вызывают расширение бронхов): сальбутамол, саламол. Выпускаются в аэрозольной форме; прием осуществляется путем вдыхания 1-2 доз минимум дважды в сутки в период ремиссии и 4-8 раз в сутки при среднетяжелом ее обострении.
Вторая группа лекарств – ингаляционные глюкокортикостероиды (ИГКС): беклазон, пульмикорт. Они прекращают воспаление в бронхах, противодействуют аллергической реакции. Эти препараты являются основным терапевтическим средством и должны применяться ежедневно, минимум дважды в сутки вне обострения астмы (через 30 минут после приема бронходилататора) и по показаниям (по рекомендации врача) во время обострения. ИКГС более безопасны для организма, чем системные гормональные препараты, применяемые при тяжелом обострении бронхиальной астмы. Пациенты, состоящие на учете у врача-пульмонолога, получают средства базисной терапии бесплатно по рецепту врача.
Существуют лекарственные средства комбинированного действия, сочетающие в себе и базисные, и сиптоматические препараты, например, серетид и симбикорт. Конечно, удобнее пользоваться одним аэрозолем вместо двух, тем более что симбикорт можно применять по схеме гибкого дозирования до 8 раз в сутки: при ухудшении самочувствия пациент применяет лекарство чаще, при улучшении – реже. Такая схема позволяет больному успешно контролировать болезнь и минимизирует наступление ухудшения. Но симбикорт стоит дорого и не входит в перечень бесплатно назначаемых лекарств, поэтому, к сожалению, он недоступен большинству пациентов.
В принципе, схема гибкого дозирования подходит и для традиционных противоастматических препаратов. Главное, чтобы астматик чувствовал приближение обострения и сразу же увеличивал частоту ингаляций, при затруднениях консультируясь со специалистом.
Обострение бронхиальной астмы
Обострение астмы – нарастающее ухудшение состояния больного, характеризующееся комбинацией основных симптомов заболевания: одышки, кашля, затрудненности выдоха с характерным свистом, ощущением сдавленности в груди. В период ухудшения полость бронхов резко сужается, вследствие чего резко снижаются показатели функции внешнего дыхания: объем форсированного выдоха (ОФВ1), форсированная жизненная емкость легких (ФЖЕЛ), пиковая скорость выдоха (ПСВ). Снижение значений на 30-50% указывает на развивающееся обострение астмы.
Причины ухудшения:
- ошибка врача в подборе лечения;
- невыполнение пациентом назначений врача;
- воздействие триггера (аллергена, инфекции, резкого физического усилия; метеозависимость, лекарственная аллергия, курение).
Обострение бронхиальной астмы подразделяют на легкое, среднетяжелое и тяжелое. Больному и его близким следует очень внимательно отслеживать изменение состояния; если привычные средства не помогают даже при увеличении дозы и частоты приема, необходимо немедленно вызвать врача. Некорректная оценка степени тяжести ухудшения и промедление с госпитализацией страдающего этим недугом может стоить ему жизни.
Пациент должен быть заранее проинформирован врачом о действиях при потере контроля над болезнью и хранить дома поэтапный план действий в письменном виде.
Типы обострения астмы
Ухудшение течения заболевания развивается по двум типам:
- Нарастание обструкции бронхов наступает постепенно, в течение одного или 3-5 дней. Сужение полости бронхов и обильное выделение слизи провоцирует закупорку бронхиальных трубочек слизью и как следствие приступ удушья. Длительную обструкцию вызывает воздействие на организм больного респираторной инфекции либо низкая эффективность назначенной пациенту противовоспалительной терапии. Это самый распространенный тип.
- Вследствие спазма бронхов удушье наступает стремительно. В случае промедления с оказанием помощи или неправильных действий врача и родных может наступить смерть пациента. Этот тип резкого ухудшения встречается единично у больных молодого возраста при шоковом ответе на аллерген или сильный стресс.
Тяжелое обострение астмы, продолжающееся более суток, называется астматическим статусом. Это случай, когда обязательна экстренная госпитализация в отделение интенсивной терапии или реанимации. Астматический статус по характеристикам степени тяжести подразделяется на I, II и III степени. В больничных условиях проводят следующие лечебно-реанимационные действия:
- устранение гипоксии с помощью подачи увлажненного кислорода через маску;
- снятие отека слизистой бронхов с помощью системных глюкокортикоидов (внутривенно) и других лекарств;
- восстановление проходимости бронхов путем бронхоскопии и лаважа легких, разжижение мокроты ингаляционным путем;
- при III степени показана искусственная вентиляция легких.
Пациенты, перенесшие астматический статус, относятся к группе риска летального исхода от астмы. В нее входят:
- получавшие лечение системными глюкокортикоидами не позже 6 месяцев до наступления статуса;
- перенесшие госпитализацию по поводу основного заболевания в текущем году;
- страдающие психическими заболеваниями;
- относящиеся к маргинальному слою общества;
- подростки и пожилые люди;
- халатно относящиеся к лечению;
- принимающие более трех противоастматических лекарств (тяжелое течение);
- принимающие глюкокортикоиды бессистемно;
- страдающие диабетом, эпилепсией;
- бесконтрольно принимающие сальбутамол и подобные препараты (свыше 1 баллончика в месяц);
- лица с моментально развивающимися симптомами удушья (2-й тип).
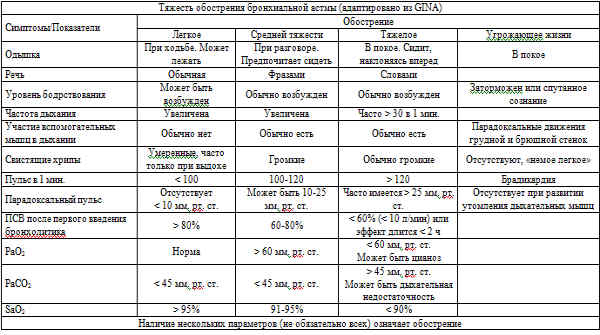
Оценка степени тяжести обострения астмы по выраженности симптомов приведена в таблице:
Лечение обострения бронхиальной астмы
Лечение обострения астмы и в больнице, и дома завершается следующими результатами:
- купирование обструкции бронхов;
- восстановление ФВД до нормы;
- вывод из состояния гипоксии;
- подбор эффективной схемы лечения;
- составление и разъяснение больному подробного плана действий при наступлении возможных дальнейших обострений астмы.
Чем раньше будет начато лечение, тем оно эффективнее. Больной должен без паники адекватно оценить свое состояние и воспользоваться рекомендованным алгоритмом действий.
При первых признаках одышки следует до 3-х раз в течение часа принять (вдохнуть) бронходилататор (например, сальбутамол), чтобы купировать приступ удушья. Если в через час его состояние улучшится, свободное дыхание восстановится и ПСВ станет близкой к норме, больше ничего предпринимать не надо.
Важно определить и устранить провоцирующие ухудшение факторы: если оно случилось из-за ОРВИ, нужно начать лечение и позаботиться о поддержании иммунитета; при аллергии на пыль и резкие запахи ежедневно проводить влажную уборку без использования синтетических моющих средств, прекратить пользоваться парфюмерией, лаком для волос.
Бронходилататоры и ингаляционные глюкокортикостероиды (ИКГС) в первые 2-3 суток после обострения необходимо применять чаще, чем обычно (4-8 раз), затем перейти на привычные дозы.
Если же приступ удушья не проходит в течение часа на фоне применения бронходилататора и ИКГС, следует немедленно вызвать скорую помощь и приступить к приему системных кортикостероидов (например, преднизолона, упаковку которого обязательно должен иметь дома больной). Однократно следует принять 4-5 таблеток преднизолона.
Системный кортикостероид влияет на все обменные процессы в организме и оказывает мощное противовоспалительное, противоотечное, и противоаллергическое действие, резко уменьшает секрецию мокроты в бронхах. Улучшение состояния обычно наступает через 4-6 часов после приема преднизолона или подобного препарата. Так как системные кортикостероиды имеют множество побочных эффектов (вызывают язву желудка, остеопороз и другие серьезные заболевания), их назначают короткими курсами по 4-10 дней с обязательным приемом защищающих слизистую ЖКТ препаратов (например, омеза). После купирования обострения кортикостероиды отменяют.
Во время лечения системными препаратами и после него больной продолжает принимать обычную базисную и симптоматическую терапию, если врач не назначил более высоких доз или не перевел пациента на другие препараты.
Практически всегда действие системных кортикостероидов значительно улучшает самочувствие больного в течение суток. Если же положительного ответа на бронходилататоры не наступает в течение часа, а на преднизолон – в течение 2-6 часов прогрессирует ухудшение состояния, то пациент принадлежит к группе риска смертельного исхода и ему требуется немедленная госпитализация.
Лечение обострения бронхиальной астмы в больнице
При поступлении больного врач оценивает степень тяжести состояния, собирает историю болезни (когда и по какой причине началось ухудшение, какие лекарства принимались и с каким эффектом, были ли госпитализации по поводу астмы в текущем году, относится ли пациент к группе риска). При осмотре определяется, нет ли осложнений основного заболевания. Выполняются различные инструментальные и лабораторные исследования.
Лечение начинают до начала обследования. Через маску проводят насыщение легких пациента кислородом. Бронходилататоры вводят через небулайзер, при непроходимости бронхов из-за слизистых пробок – внутривенно или парентерально. При тяжелом обострении добавляют дополнительные бронходилататоры, эуфиллин (особенно эффективен для купирования приступов удушья у ребенка).
Основным терапевтическим средством служат системные кортикостероиды, вводимые в повышенных дозах парентерально, затем перорально. Снижение их дозировки производят постепенно, но не ранее, чем после улучшения показателей ФВД до нормальных значений. Другие виды лечения применяются редко и по конкретным показаниям: например, антибактериальная терапия – только при подтвержденной бактериальной инфекции.
Если предпринятые меры не вызвали адекватного ответа и состояние больного ухудшается, его переводят в отделение интенсивной терапии или в реанимацию.
Пациент готов к выписке, если:
- его физическая активность близка к норме;
- результаты лабораторного и инструментального обследования положительные;
- отсутствуют ночные приступы;
- потребность в сальбутамоле или аналогах не более 4-х раз в сутки;
- после ингаляции бронходилататора ПСВ больше 70%, суточные колебания не более 20%;
- больному подобрана адекватная состоянию базисная терапия, которую он продолжает после выписки принимать дома.
Вот пример составленного врачом плана действий при обострении астмы:
Симптомы | Степень опасности | Препараты | Дальнейшие действия |
ПСВ __________
| нет | Продолжать лечение по обычной схеме | Посетить врача в назначенное время |
ПСВ от ________ до_______
| СРЕДН |

