Одышка в покое бронхиальная астма


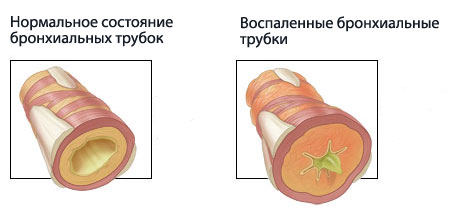
Бронхиальная астма — распространенное хроническое заболевание, для которого характерно воспаление тканей бронхов.
При этом появляются нарушения дыхательной функции из-за сужения и закупорки просвета легких. Скопление слизи или спазм мышц мешают нормальной циркуляции воздуха. Больному астмой становится тяжело дышать: затруднен как вдох, так и выдох.
Бронхиальная астма проявляется рядом симптомов, среди которых состояние удушья и одышка являются основными.
Одышка как симптом астмы
В норме человек не задумывается о своем дыхании, он его просто не замечает. Одышка бывает и у здорового человека, например, после интенсивной физической нагрузки. Однако по истечении некоторого времени дыхание у него приходит в норму. Совсем другая картина наблюдается при астме.
Одышка при бронхиальной астме возникает внезапно, причем неважно, какая у пациента степень тяжести протекания болезни. Она может беспокоить больного человека даже в состоянии ремиссии.
При бронхиальной астме врачи выделяют определенный, характерный именно для данного заболевания тип одышки, позволяющий поставить диагноз. Затрудненность дыхания наблюдается как у детей, так и у взрослых.
Классификация одышки
Существует много факторов, провоцирующих бронхиальную астму. Это может быть и попадание в организм человека аллергена, и слишком интенсивная физическая нагрузка, и сильный стресс.
Очень часто приступ астмы сопровождает одышка. Однако она может проявляться и в состоянии ремиссии, когда другие проявления заболевания отсутствуют. В этом случае пациенту назначается особое лечение, характер которого определяется, исходя из вида нарушения.
Выделяют следующие формы одышки:
- Инспираторная одышка. В этом случае не всегда диагностируется бронхиальная астма. Такая одышка может возникать при отеке или опухоли гортани и трахеи, а также при попадании в дыхательные пути инородного предмета. В данном случае у пациента отмечается затрудненный вдох, что не характерно при астме. Однако точной диагноз может поставить только специалист.
- Экспираторная одышка. Именно при одышке этого типа врач предварительно диагностирует бронхиальную астму. Она возникает при значительном сужении просвета бронхов, что характерно для данной патологии. В зависимости от длительности одышки выделяют несколько ее подвидов:
- временная. Чаще всего возникает у пациента с диагнозом «острая крупозная пневмония». Она характерна для случаев, когда воспалительный процесс затрагивает большой участок легкого. При этом пораженный участок не участвует в дыхании, что опасно для жизни пациента;
- постоянная. Наблюдается при хронических заболеваниях легких, например, эмфиземе;
- обструктивная. Данное нарушение связано с проблемами, возникающими при поступлении воздуха в легкие. Одышка такого типа может беспокоить пациента даже в состоянии покоя. При этом выдох затруднен, что соответствует симптоматике бронхиальной астмы.
- Смешанная. При этом типе нарушения дыхания больному трудно сделать как вдох, так и выдох.
Важно помнить, что, кроме бронхиальной астмы, одышка может возникать и при других патологиях, например, при болезнях сердца. Нельзя самостоятельно ставить себе диагноз и назначать лечение. Это может сделать только врач.
Причины и механизм развития одышки

Вид и сопутствующие симптомы одышки зависят от механизма ее появления. При сердечных заболеваниях происходит нарушение работы легочной артерии, что, в свою очередь, влияет на дыхательную функцию.
Появляется инспираторная одышка. Одышка, возникающая от бронхиальной астмы, имеет другую природу. Непроходимость в дыхательных путях возникает из-за сужения бронхов.
Отек сопровождается дополнительным выделением секрета, обладающего повышенной вязкостью. Мокрота плохо выводится наружу и перекрывает и без того узкий просвет, в результате чего затрудняется выведение воздуха из легких.
Такой тип дыхания, возникающий при бронхиальной астме, называют экспираторной одышкой. При этом вдох короткий и легкий, а вот выдох затруднен. При бронхиальной астме пациенту тяжело именно выдохнуть воздух.
После приема лекарств просвет бронхов расширяется, и дыхание нормализуется.
Для предотвращения развития патологии важно знать и факторы, провоцирующие данные нарушения дыхания.
Выделяют две основные группы причин, вызывающие развитие одышки:
- Экзогенные причины. В этом случае нарушение дыхания возникает при контакте с внешними факторами окружающей среды. Изменения климата, плохая экология, бытовая химия и разнообразные аллергены — все это способно вызвать одышку.
- Эндогенные причины. В этом случае одышка может возникнуть из-за разнообразных заболеваний дыхательных путей, из-за сбоев в работе эндокринной или иммунной системы.
Одышка при разных стадиях заболевания

Вне зависимости от стадии заболевания, у пациентов выявляют экспираторный тип одышки, который возникает именно при бронхиальной астме. При этом наблюдается значительное сужение просвета бронхов, препятствующее нормальному выдоху.
Если у человека диагностирована бронхиальная астма средней или тяжелой степени, то одышка возникает во время приступа, произошедшего после интенсивной физической нагрузки. Данная разновидность одышки может быть также сигналом о начале развития приступа.
Очень часто нарушение дыхания сигнализирует об окончании периода ремиссии и начале обострения болезни. Именно с одышки начинается приступ удушья при бронхиальной астме
Характер одышки при бронхиальной астме может изменяться при воздействии определенных факторов. Многие пациенты отмечали, что при нахождении в запыленных помещениях, возле цветущих растений или после контакта с другими аллергенами одышка резко усиливалась.
Табачный дым, резкий запах – все это может спровоцировать усиление воспалительного процесса в бронхах, и вызвать нарушения дыхания даже в период ремиссии.
Сопутствующие симптомы
Пациент с диагнозом «бронхиальная астма» всегда сталкивается и с одышкой. Это реакция организма на уменьшение поступления кислорода, направленная на компенсацию дыхательной недостаточности.
На первом этапе нарушение дыхания практически незаметно. Но в дальнейшем, при развитии состояния удушья, характерного при астме, симптомы начинают проявляться сильнее. Пациент обращает внимание на сопутствующие проявления заболевания:
- Проблемы с работой сердца. Если, кроме астмы, у пациента есть нарушения в работе сердечно-сосудистой системы, то возможно увеличение частоты сердечных сокращений. Учащение пульса может наблюдаться на протяжении 1-15 минут. Если данная патология возникла, пациенту требуется незамедлительно обратиться к кардиологу для корректировки лечения.
- Головная боль. Она может быть настолько сильной, что приводит к помутнению и спутанности сознания. Это происходит из-за того, что для работы мозга не хватает кислорода. Это естественная реакция на данную проблему.
- Пациент испытывает сильную тошноту. Однако рвоты обычно не бывает.
- У больного темнеет в глазах, ухудшается зрительное восприятие.
На ранних стадиях заболевания все эти проявления отсутствуют. При появлении вышеперечисленных характерных симптомов пациенту необходимо срочно обратиться к врачу-пульмонологу, который после осмотра и обследования внесет поправки в предписания.
При правильно организованном лечении одышка обычно редко беспокоит пациента. Исключением являются интенсивные занятия спортом. Правильная терапия позволяет улучшить качество жизни пациента, сведя нарушения дыхания к минимуму.
Способы борьбы с одышкой
Одышка — это один из основных симптомов бронхиальной астмы. Лечение данной патологии продолжается всю жизнь пациента.
К основным методам терапии относят применение препаратов от одышки, в том числе в ингаляторах, особенно эффективных при бронхиальной астме. Благодаря ингалятору действующее вещество доставляется непосредственно к месту поражения.
Это наиболее эффективный метод первой помощи при приступе астмы. Ингаляторы имеют компактные размеры, что позволяет не расставаться с баллончиком в любых жизненных случаях.
В случае приступа ингалятор необходимо использовать не более двух раз подряд. Если через определенное время характер одышки не изменился, и больному не стало легче, следует опасаться развития тяжелого приступа.
Требуется срочно вызвать скорую помощь, не дожидаясь ухудшения состояния.
До приезда врачей необходимо постараться самостоятельно облегчить состояние больного. Его нужно усадить на стул и обеспечить приток свежего воздуха.
Это позволит уменьшить кислородное голодание. Если возможно, следует исключить контакт с аллергеном, спровоцировавшим приступ.
Важно следить за тем, чтобы не превысить разрешенную суточную дозу лекарства. В случае нарушения этого правила возможно развитие астматического статуса, плохо поддающегося какому-либо лечению.
При комплексном лечении заболевания используют бронхолитические и отхаркивающие средства.
Важно помнить, что даже если назначенное лекарство не дает положительного эффекта, нельзя самостоятельно изменять схему приема и дозировку, назначенную врачом. Это может усугубить течение болезни.
Правильно подобранные препараты позволяют снять одышку и прочие симптомы астмы. Однако и профилактические мероприятия не менее важны, чем прием лекарственных средств.
Профилактика развития одышки

Для того чтобы уменьшить частоту появления одышки, пациенту необходимо изменить образ жизни. Ряд профилактических мер способен улучшить состояние больного. Врачи рекомендуют:
- Постоянно фиксировать и анализировать обстоятельства возникновения одышки и избегать воздействия провоцирующих факторов.
- Астматики должны уметь пользоваться пикфлоуметром. Он позволяет четко выявить затрудненный выдох при астме.
- Исключить контакт с аллергенами.
- Избегать воздействия резких запахов и табачного дыма.
- Принимать лекарственные препараты строго по назначению врача.
- Проходить регулярные профилактические осмотры для оценки состояния дыхательной и сердечно-сосудистой системы.
- Соблюдать диету.
- Лечиться в санаториях и профилакториях.
Соблюдение этих правил позволяет свести к минимуму проявления одышки и дают больному шанс на нормальную жизнь.
Источник
Одышка – затрудненность процесса дыхания, сопровождающаяся дискомфортными ощущениями в грудине. При интенсивных физических нагрузках явление считается нормальным. Если патология возникает в состоянии покоя или при размеренных движениях, это указывает на различные заболевания. Одышка при астме может повлечь за собой развитие неблагоприятных последствий и осложнений у взрослого или ребенка.
Какой может быть одышка при астме
Экспираторная одышка
Типы одышки при астме:
- Экспираторный – короткий вдох, затрудненный выдох. Патогенез возникновения кроется в сужении просвета бронхиол, спазме гладкой мускулатуры.
- Инспираторный – проблемы с нормальным вдыханием воздуха. Возникает по причине сужения просвета крупных бронхов, трахеи.
Экспираторную одышку при бронхиальной астме можно встретить чаще, чем инспираторную. Последний тип обычно возникает при сердечных нарушениях, плеврите, альвеолите, проблемах с диафрагмой. Одышка бывает и смешанного типа.
Клинические проявления
Для одышки при астме характерны следующие признаки:
Боли в нижней части грудной клетки
- Патологическое состояние развивается в форме приступов. При приеме бронхомиметиков (медикаменты, способствующие расслаблению стенок бронхов) затрудненность дыхания проходит.
- При продолжительной одышке напрягается диафрагма. Из-за этого возникает болевой синдром в нижней области грудины.
- При приступе появляются кашель, чувство заложенности. В конце удушья выходит стекловидная, вязкая мокрота в малых объемах.
- Одышка обычно возникает при контакте с аллергенами (шерстью животных, цветами и прочими).
- Одышка зачастую сопровождается высыпаниями на эпидермисе.
При возникновении перечисленной симптоматики нужно обратиться к врачу. Патологическое состояние может приобрести астматический статус. Протекает он как обычный приступ, но не проходит даже при приеме медикаментозных средств. Больной может впасть в кому или умереть.
Диагностика
Одышка возникает и при других заболеваниях. Чтобы определить, что патологическое состояние спровоцировано именно бронхиальной астмой, врач задает ряд вопросов:
Сбор анамнеза
- присутствует ли кашель ночью;
- прослушиваются ли свистящие хрипы;
- ухудшается ли состояние при контакте с аллергенами;
- усиливается ли недомогание при физическом напряжении;
- проходит ли патологическое состояние после приема противоастматических медикаментов.
Если хотя бы на один вопрос ответ положительный, есть основания заподозрить, что у пациента бронхиальная астма. Доктор назначает более точную диагностику:
- сбор анамнеза;
- взятие аллергических проб, определение IgE;
- изучение мокроты под микроскопом;
- выявление изменений функций внешнего дыхания;
- клинический осмотр;
- рентгенография и компьютерная томография;
- тесты с бронходилататорами;
- взятие кожных проб для определения аллергена.
Только после проведенных диагностических мероприятий врач ставит диагноз «бронхиальная астма» и назначает эффективное лечение.
Методы лечения
Использование ингалятора
Комплексная терапия включает в себя:
- Ингаляции: расширяют в короткое время просветы бронхов, снимают спазм, нормализуют дыхательный процесс. Процедура способна уменьшить количество приступов.
- Терапия, нацеленная на снижение восприимчивости бронхов к внешним раздражителям.
- Прием комбинированных медикаментов, глюкокортикоидов в тандеме с антагонистами.
- Применение опиоидов для подавления тяжелых приступов. При гипоксии назначается кислородное лечение.
- Дополнительно делают дыхательную гимнастику, совершают длительные прогулки, соблюдают диету.
Любые медикаменты используются только после консультации с врачом. Лишь он способен подобрать лекарство с подходящим механизмом воздействия. Бесконтрольный прием препаратов приводит к неблагоприятным последствиям, усугубляет состояние больного.
Почему важно обратиться к врачу
Нельзя заниматься самолечением при бронхиальной астме. Это может привести к тяжелым осложнениям и необратимым последствиям вплоть до летального исхода. Если появилась одышка, нужно записаться на прием к пульмонологу. Он проведет обследования и направит при необходимости к врачам смежных специальностей:
Пульмонолог
- кардиологу;
- аллергологу;
- гастроэнтерологу;
- эндокринологу.
Полностью избавиться от бронхиальной астмы нельзя, но приступы можно контролировать. Очень важно не запускать патологическое состояние и регулярно посещать пульмонолога.
Народная медицина
Для лечения инспираторной одышки при астме в качестве вспомогательного метода можно использовать следующий народный рецепт:
Чабрец
- смешать чабрец, ежевику, пустырник, ясменник, сушеницу (в пропорции 2:5:4:4:3);
- сбор залить кипящей водой;
- настоять 40 минут;
- принимать в течение дня вместо чая.
Лечить экспираторную одышку при астме можно таким народным методом:
- четыре столовые ложки листьев клюквы залить 0,7 литрами кипятка;
- оставить на три часа;
- процедить, добавить чайную ложку меда;
- выпить в течение дня.
Любой нетрадиционный способ лечения согласовывается со специалистом. Это поможет избежать нежелательных последствий. Например, аллергических проявлений на коже.
Прогноз
При атопической бронхиальной астме первой или второй стадии, если аллерген определен, и контакт с ним прекращен, наступает стойкая ремиссия. Больной становится нетрудоспособным только в стадии обострения. Летальные исходы при этом происходят редко. Полностью теряется трудоспособность при затянувшемся характере патологического состояния, если к астме присоединяется хронический бронхит и другие осложнения.
Инфекционно-аллергическая астма протекает сложнее. Стадии ремиссии наблюдаются редко. При тяжелом характере недуга и присоединении осложнений прогноз неблагоприятный. Пациенту ставят группу инвалидности, уже спустя два-три года после возникновения заболевания. При астматическом статусе все может закончиться смертью.
Профилактика
Первичные профилактические меры:
- благоприятная экологическая обстановка;
- частая уборка помещений, минимальное количество предметов, скапливающих пыль;
- соблюдение требований личной гигиены;
- отсутствие домашних любимцев (если они все-таки имеются, то содержание животных должно быть в чистоте);
- использование гипоаллергенных предметов обихода;
- рациональное питание;
- минимальное использование освежителей воздуха, парфюмерии и остальных ароматических средств;
- отказ от сигарет;
- прием медикаментов только после назначения врача;
- устранение аллергических проявлений в кратчайшее время, определение раздражителя;
- своевременная терапия респираторных болезней;
- ЗОЖ (занятия спортом, закаливание, спортивная ходьба);
- санаторно-курортный отдых на море или в высокогорье.
Меры вторичной профилактики:
Отказ от курения
- своевременное лечение патологических состояний легких, бронхов;
- полный отказ от табачной продукции, алкоголя;
- ежедневная влажная уборка;
- предотвращение контактирования с животными, даже с аквариумными рыбами (в их корме имеются аллергены);
- проявление осторожности при цветении растений;
- избегание укусов насекомых;
- исключение из меню аллергенных продуктов;
- процедуры лечебного массажа;
- дыхательные упражнения, ингаляции;
- иглорефлексотерапия, профилактика травами, соляные пещеры;
- санаторно-курортный отдых.
Меры первичной и вторичной профилактики тесно переплетаются между собой и снижают вероятность возникновения астмы, а значит, и одышки.
Опасность одышки
Одышка не представляет угрозу здоровью или жизни, так как является лишь проявлением заболевания. Симптом легко устранить медикаментозными средствами. Бить тревогу необходимо, когда одышка усиливается и вызывает приступы удушья на фоне производимых терапевтических мероприятий. Это указывает на то, что патологическое состояние переходит в астматический статус, представляющий опасность для жизни.
Источник
Одышка (нарушение частоты и глубины дыхания) в тех случаях, когда она проявляется внезапно, быстро нарастает, создает угрозу асфиксии или носит характер приступа удушья, является важнейшим симптомом острых заболеваний органов дыхания и кровообращения, требующих оказания неотложной помощи. Субъективно одышка воспринимается больным как нехватка воздуха, чувство стеснения в груди, беспокойства. Объективно одышка проявляется увеличением частоты и глубины дыхательных движений.
Патогенез.
Болезни, при которых развивается одышка, связаны с поражением органов дыхания (по обструктивному или рестриктивному типу), сердечнососудистой и центральной нервной системы.
Обструктивные нарушения дыхания — нарушения вентиляционной способности легких, в основе которых лежит повышение сопротивления движению воздуха по дыхательным путям, то есть нарушения бронхиальной проводимости. Обструктивный тип одышки возникает даже в покое, развивается при бронхитах, бронхиальной астме, эмфиземе легких, инородных телах дыхательных путей. Дыхание затруднено и замедлено, особенно на выдохе.
В случаях острых сужений верхних дыхательных путей, главным образом гортани, трахеи вследствие отека слизистой оболочки с резким ее набуханием, попадания инородного тела, сдавления опухолью или воспалительным инфильтратом, одышка нередко сочетается с сухим лающим кашлем, изменением голоса. В случае внезапной остановки дыхания и цианоза всегда следует иметь в виду возможность обструкции дыхательных путей. Объективно выявляется стридорозное дыхание (свистящий шум, возникающий главным образом во время вдоха). От бронхиальной астмы стридор отличается громкостью, возникновением и преобладанием во время вдоха.
Приступы экспираторной одышки, удушья — основной симптом бронхиальной астмы. В основе приступа удушья лежат спазм мелких бронхов и «набухание слизистой оболочки, затрудняющие движение воздуха. Для приступа бронхиальной астмы характерен затрудненный удлиненный выдох с множеством свистящих хрипов, часто слышимых на расстоянии. Приступ обычно сопровождается кашлем, вначале сухим, а в конце — с отделением вязкой мокроты, потливостью, нередко повышением АД.
Постоянная одышка, развивающаяся подостро, обычно сопровождает бронхиолит — воспаление мелких и мельчайших бронхов. Одышка при бронхиолите носит характер смешанной, сочетается с цианозом и обилием влажных разнокалиберных хрипов над всей поверхностью легких. Однако в отличие от одышки при болезнях сердца, при бронхиолите больной, несмотря на одышку, свободно лежит горизонтально.
Рестриктивные нарушения дыхания представляют собой нарушения вентиляционной способности легких вследствие процессов, ограничивающих расправление легких, и развиваются при пневмофиброзе, пневмотораксе, обширных пневмониях, ателектазе легких. При заболеваниях легких и плевры внезапное появление одышки может быть обусловлено значительным уменьшением дыхательной поверхности легких или раздражением плевры с уменьшением объема дыхательных движений. Обычно оба механизма действуют вместе. Таков патогенез одышки при крупозной пневмонии, инфаркте легкого, экссудативном плеврите с большим выпотом и спонтанном пневмотораксе со спадением , легкого на пораженной стороне.
Клиника
Одышка может развиться остро в течение нескольких часов (при спонтанном пневмотораксе, инфаркте легкого) или подостро в течение нескольких суток (при крупозной пневмонии, экссудативном плеврите). При этих заболеваниях одышка часто сочетается с болью в грудной клетке при дыхании, кашлем, иногда с кровохарканьем, раздуванием крыльев носа, отставанием больной стороны при дыхании. Одышка носит постоянный характер и наиболее выражена на высоте болезни. Частота дыхания зависит от величины пораженного участка легкого и степени сдавления легкого экссудатом или воздухом. Выраженность одышки обычно соответствует тяжести состояния больного. Резкое усиление имевшейся ранее постоянной одышки у больных с хронической дыхательной недостаточностью при эмфиземе легких, пневмосклерозе, возникающее при присоединении пневмонии, плеврита, обострении бронхоэктатической болезни, также нередко требует неотложной помощи.
Одышка, которая развивается при пневмонии у пожилых людей, нередко является одним из основных признаков болезни, особенно в тех случаях, когда пневмония возникает на фоне тяжелых соматических или неврологических заболеваний у ослабленных, малоподвижных стариков. Из-за измененной реактивности, наличия тяжелых сосудистых и сердечных заболеваний другие проявления пневмонии (повышение температуры, кашель и др.) нередко отсутствуют или возникают слишком поздно. Только одышка в сочетании с нарастающей вялостью, адинамией, безразличием при отсутствии ухудшения течения основного заболевания заставляет заподозрить присоединение пневмонии, при которой пожилым людям всегда необходима энергичная неотложная терапия.
Травма грудной клетки с повреждением ребер также может сопровождаться появлением одышки, обусловленной ограничением дыхательных движений из-за резкой болезненности. В этих случаях нередко удается отметить наружные следы ушиба, обычно определяется четкая локальная болезненность при пальпации области ушиба, иногда при ощупывании — признаки перелома ребер. Одышка и боль при дыхании сочетаются с усилением боли при поворотах, движении, перемене положения тела. Следует иметь в виду, что даже непроникающая травма грудной клетки может вести к развитию гемо- и пневмоторакса, что, естественно, сопровождается появлением выраженной одышки.
Внезапно появившаяся одышка, сочетающаяся с острой болью в грудной клетке и цианозом, является важнейшим симптомом такого грозного состояния, как тромбоэмболия в системе легочной артерии. Следует учитывать, что тромбоэмболия в ветвях легочной артерии не всегда сопровождается формированием инфаркта легкого либо инфаркт легкого развивается и соответственно выявляется позже, через несколько дней после катастрофы. Источником эмболии легочных артерий обычно являются тромбы вен нижних конечностей, малого таза, послеоперационные тромбозы. Резкое ухудшение состояния, внезапное появление одышки при отсутствии ортопноэ, острой боли в груди, синюшности, признаков правожелудочковой сердечной недостаточности у больных в послеоперационном периоде, у лиц, страдающих тромбофлебитами, у женщин с метроэндометритом после выскабливания полости матки всегда должны заставлять думать о возможности развития тромбоэмболии легочных артерий. Данные электрокардиографического и рентгенологического исследования иногда позволяют уточнить это предположение.
Основой одышки, обусловленной заболеваниями сердца, является нарушение сократительной способности миокарда с развитием застоя в малом круге кровообращения; дополнительным фактором служит гипоксия дыхательного центра. Наиболее частые причины сердечной недостаточности — ИБС (инфаркт миокарда либо постинфарктный кардиосклероз), поражения клапанного аппарата сердца различного происхождения, нарушения ритма, гипертонический криз; уточнение характера основного заболевания позволяют быстро и правильно поставить диагноз. Одышка — симптом неотложного состояния при болезнях сердца — может появляться при нагрузке или в горизонтальном положении в виде острых приступов удушья и постоянной одышки. Нередко различные формы сердечной одышки взаимно переплетаются и переходят одна в другую. При сердечной недостаточности более характерно затруднение вдоха либо смешанная одышка, однако на практике больные нечасто могут самостоятельно оценить характер одышки. Другой характерный признак — вынужденное возвышенное положение — ортопноэ. Объективное обследование этих больных выявляет грубую сердечную патологию и влажные хрипы над нижнезадними отделами легких, симметричные с обеих сторон.
Острые приступы удушья — сердечная астма, отек легких — проявление острого переполнения кровью сосудов малого круга кровообращения с выходом жидкой части крови в альвеолы. При приступе сердечной астмы, помимо симптомов сердечной патологии и признаков застоя в малом круге кровообращения, может иметь место выраженный в разной степени бронхоспазм, проявляющийся затруднением выдоха и сухими хрипами, чаще над верхними отделами легких. Это следует учитывать при дифференциальном диагнозе бронхиальной и сердечной астмы.
Постоянная одышка отмечается обычно у больных с тяжелой сердечной недостаточностью, явлениями застоя в малом и большом круге кровообращения. Несмотря на постепенность нарастания симптомов сердечной недостаточности и одышки, больные уже в момент первого осмотра нуждаются в оказании неотложной помощи. Одышка постоянного характера может наблюдаться при экссудативном перикардите вследствие сдавливания миокарда выпотом, затруднения притока крови к сердцу, снижения сердечного выброса и застоя в венах большого круга кровообращения. Гипоксемия приводит к увеличению частоты дыхательных движений, при этом могут отсутствовать объективные признаки застоя в малом круге кровообращения, больные могут лежать низко.
Диагностика.
Итак, при наличии приступа удушья дифференциальный диагноз сводится обычно к решению одного вопроса: сердечная или бронхиальная астма? Классические признаки этих состояний резко различаются и дают достаточную опору для правильного диагноза (табл. 4). При бронхиальной астме затрудненный, удлиненный, шумный выдох преобладает над вдохом, на расстоянии слышны свистящие хрипы, кашель сопровождается скудной, вязкой, трудно отделяемой мокротой, при выслушивании легких во всех участках определяются обильные сухие хрипы на фоне ослабленного дыхания с резко удлиненным выдохом. Кашель и отделение мокроты приносят больному облегчение. Для сердечной астмы более характерно затруднение вдоха; объективно выявляются признаки застоя в малом круге кровообращения; кашель с отделением мокроты не улучшает самочувствие пациента. Важную роль при проведении дифференциального диагноза играют тщательно собранные и проанализированные данные анамнеза, позволяющие уточнить характер основного заболевания; Для бронхиальной астмы характерны возникновение заболевания в молодом, иногда в детском возрасте, наличие хронического бронхита, повторных пневмоний в анамнезе. Сердечная астма чаще возникает в пожилом и старческом возрасте вследствие органических заболеваний сердечно-сосудистой системы или почек.
Таблица 4. Дифференциальный диагноз психогенной одышки и одышки при сердечной и дыхательной недостаточности
| Клинические данные | Невротическая астма | Сердечная астма | Синдром бронхиальной обструкции |
|---|---|---|---|
| Анамнез | Признаки невротических расстройств | Органические заболевания сердечнососудистой системы или почек | ХНЗЛ, повторные пневмонии, аллергические заболеваний |
| Начало заболевания | Чаше 15-25 и 35-45 лет | Пожилой или старческий возраст | Чаше молодой возраст (иногда в детстве) |
| Характер одышки | Пароксизмальная гипервентиляция | Инспираторная или смешанного типа | Экспираторная |
| Цианоз | Отсутствует | Выраженный | Выраженный |
| Бронхоспазм | Отсутствует | Вторичный или отсутствует | Первичный |
| Аускулътативные данные | Хрипы в легких не выслушиваются | Застойные хрипы в нижних отделах легких, рассеянные влажные разнокалиберные — при развитии отека легких | Рассеянные сухие, свистящие и жужжащие хрипы |
| Мокрота | Не выделяется | При альвеолярном отеке легких — пенистая или с примесью жидкой крови | Скудная, вязкая, стекловидная, в виде жемчужных плевков, выделяется обычно в конце приступа |
| Признаки застойной сердечной недостаточности | Отсутствуют | Преимущественно левожелудочковая недостаточность | Преимущественно правожелудочковая недостаточность |
| Препараты, купирующие приступ | Психотропные | Наркотические анальгетики, нитраты, диуретики | Бронход или ататоры, глкжокортйкоиды, адреномиметики |
В некоторых случаях при сердечной астме в патогенезе приступа важную роль могут играть отек слизистой оболочки и спазм бронхов. Среди симптомов таких приступов есть свистящие хрипы на фоне удлиненного выдоха, кашель с отделением жидкой пенящейся мокроты и характерные для бронхиальной астмы данные аускультации. Таким образом, изредка клиническая картина сердечной астмы настолько сближается с приступом бронхиальной астмы, что различить их очень трудно. Все это позволяет говорить о «смешанной астме», приступы которой сопровождаются симптомами и бронхиальной, и сердечной астмы. О возможности таких приступов писал еще С.П. Боткин. В настоящее время большинство специалистов считают, что существует только смешанная симптоматика приступа той или иной астмы, а не «смешанная астма».
Эта точка зрения важна практически, ибо в каждом случае необходимо выяснить, сердечная или бронхиальная астма у больного, а следовательно, вводить морфин (противопоказанный при бронхиальной астме) или эуфиллин, способный при сердечной астме спровоцировать опасные для жизни аритмии. Анализ клинической картины в целом с учетом особенностей приступа и заболеваний, на фоне которых он возник, как правило, позволяет установить природу приступа. Следует помнить, что сердечная астма — синдром, за которым скрывается основное, вызвавшее его заболевание, и этим заболеванием может быть инфаркт миокарда. Его вероятность особенно велика, если астматический приступ сочетается со снижением АД. В этих случаях состояние больного бывает особенно тяжелым и всю лечебную тактику нужно строить с учетом возможности безболевого инфаркта миокарда. От одышки — симптома неотложного состояния, развившегося на почве тяжелых органических заболеваний, следует отличать неврогенную одышку, наблюдаемую иногда у больных с невротическими расстройствами и являющуюся признаком синдрома вегетативной дисфункции (см. табл. 4). Одышка при этом носит характер гипервентиляции, иногда чувства «неудовлетворенности вдохом», может уменьшаться при разговоре и физической нагрузке. Для неврогенной одышки не характерно вынужденное положение, пациент лежит низко, а иногда мечется по комнате. При тщательном расспросе пациента выявляются признаки невроза и вегетативной дисфункции ( нарушения сна, сниженное настроение, тревога и др.); обследование не выявляет симптомов органических заболеваний сердца, легких или других органов, а также иных, кроме одышки, проявлений дыхательной недостаточности. Описан «гипервентиляционный синдром», проявлениями которого служат усиленное дыхание, парестезии (ощущение онемения, покалывания рук и ног, ползанья «мурашек» ), тетания (судорожные сокращения конечностей). Следует учитывать, что диагноз неврогенной одышки может быть поставлен только при условии исключения патологии органов дыхания и кровообращения.
Лечение.
Основные принципы лечебной тактики в случае приступа удушья:
1. При наличии инородного тела: если невозможно удалить ино

