Офв1 при бронхиальной астме что это

ПСВ – это при бронхиальной астме один из главных методов контроля за заболеванием, расшифровывается как «пиковая скорость выдоха» и измеряется пикфлоуметром. Это очень важный показатель, необходимый для полноценного мониторинга. Для получения картины заболевания в целом надо регулярно делать 2 основных исследования.
Главные обследования в диагностике и лечении бронхиальной астмы
Спирометрия используется для взрослых и детей старше 5 лет и определяет ОФВ1 (объем форсированного выдоха за первую секунду) и ФЖЕЛ (форсированную жизненную емкость легких). Обычно проводится с применением бронхолитика быстрого действия. При проведении процедуры сначала измеряется ОФВ1 и ФЖЕЛ без применения лекарства, затем пациент вдыхает бронхолитик (например, Сальбутамол или Беротек) и примерно через 20-25 мин проводится повторная процедура спирометрии, которая позволяет узнать, насколько улучшились показатели ОФВ1 и ФЖЕЛ.
Эти показатели зависят от многих факторов, в том числе от возраста, пола и веса пациента, и могут разниться. По результатам спирометрии оценивают соотношение двух показателей (это называется индекс Тиффно – ИТ). В норме у взрослого человека ИТ должен превышать 0,80, а у детей – 0,90. Если есть понижение этого показателя, то можно говорить об обструкции, характерной для бронхитов или бронхиальной астмы.
Спирометрия проводится исключительно в больнице специалистом, перед началом врач подробно инструктирует пациента о том, как и когда надо дышать и выдыхать. Нос во время процедуры зажимается специальным зажимом, что может вызвать определенный дискомфорт у ребенка, потому перед тем, как вести его на спирометрию, родителям следует рассказать ребенку о том, что будет происходить в кабинете у врача, чтобы он не испугался, в противном случае процедура не сможет быть проведена. По окончании пациенту на руки выдается заключение с графиками.
Пикфлоуметрия – еще один метод обследования и контроля за течением бронхиальной астмы. В отличие от спирометрии, она может проводиться как в кабинете доктора, так и дома самостоятельно. Всем больным бронхиальной астмой врачи настоятельно рекомендуют приобрести пикфлоуметр и вести дневник пикфлоуметрии, чтобы регулярно замерять ПСВ.
ПСВ при бронхиальной астме необходимо знать для того, чтобы оценивать состояние больного и эффективность проводимой терапии.
Пикфлоуметр и правила его применения
Пикфлоуметр – небольшой портативный и относительно недорогой прибор, который можно приобрести в аптеке. У каждого больного бронхиальной астмой должен быть персональный прибор. Его необходимо содержать в чистоте и нежелательно давать в пользование другим людям.
Для того чтобы замерить ПСВ, следует полностью выдохнуть, затем сделать глубокий вдох и, плотно обхватив губами мундштук, резко выдохнуть в пикфлоуметр. При этом прибор держать надо ровно горизонтально, пальцами не перекрывая шкалы. После каждого замера указатель ставить на начальную отметку. Процедуру по возможности проводят стоя. Замеры следует делать утром и вечером до приема противоастматических препаратов, выдыхать – 3 раза, записывать наилучший результат в график пикфлоуметрии, который можно взять у врача или сделать самостоятельно, нарисовав систему координат на миллиметровой бумаге. Так можно будет отследить снижение ПСВ, что будет говорить о недейственной терапии.
При сильном понижении результата выдоха следует немедленно обратиться к врачу для лечения. На каждый прием пульмонолога больной должен приносить график пикфлоуметрии, чтобы специалист мог оценить ПСВ и понять, помогают или нет пациенту подобранные лекарственные препараты.
При правильном контроле за бронхиальной астмой график ПСВ близок к прямой линии, а вот если он резко скачет то вверх, то вниз, это уже может говорить о том, что терапия не помогает, контроль следует улучшить путем подбора других медикаментозных средств или увеличения дозы.
Нормы ПСВ и зоны пикфлоуметрии
Для каждого пациента существует своя индивидуальная норма ПСВ, которую можно узнать у лечащего пульмонолога или рассчитать самостоятельно.
Для удобства врачей и пациентов была разработана систем трех цветовых зон результатов пикфлоуметрии.
Зеленая зона: лучший показатель ПСВ вне обострений следует умножить на 0,8 – это будет тем минимумом, являющимся нижней границей зеленой зоны. Если все значения выше этой цифры находятся в зеленой зоне, это значит, что терапия проходит успешно и поводов для беспокойства нет.
Желтая зона: здесь лучший показатель умножается на коэффициент 0,6, таким образом определяется нижняя граница желтой зоны. Если результаты пикфлоуметрии находятся в этой зоне, уже стоит прислушаться к организму: может появляться небольшая одышкаа, нарушения сна, затруднения в элементарных физических упражнениях. В этом случае необходимо обратиться к врачу, чтобы он либо назначил дополнительные медицинские препараты, либо увеличил дозу уже используемых. Не стоит игнорировать желтую зону – это может привести к развитию приступа и резкому и сильному обострению заболевания.
Красная зона – это все показатели, находящиеся после нижней границы желтой зоны. Это та зона, при которой появляется одышкаа и сильный кашель в состоянии покоя, становится очень трудно дышать, в груди появляется свист и сипы. Здесь, во-первых, необходим прием экстренных препаратов для быстрого купирования приступа, а во-вторых – срочное обращение к врачу для пересмотра лечебной терапии. Понижение показателей до этой зоны игнорировать ни в коем случае нельзя – это большая угроза для жизни.
Бронхиальная астма – заболевание, безусловно, тяжелое и неприятное, однако при правильном подходе к ее лечению как врача, так и самого пациента, она может протекать практически бессимптомно, не мешая человеку вести нормальную полноценную жизнь.
Роль пикфлоуметрии и самоконтроля при лечении этого заболевания очень важна, ведь таким образом человек может самостоятельно оценивать свое состояние и вовремя обращаться за врачебной помощью.
Источник
Главная » Диагностика »
Бронхиальной астмой страдает от 5 до 10% людей в мире. Эта патология характеризуется повышенной реактивностью бронхиального дерева и сужением просвета бронхов, отчего впоследствии наступают кашель, одышка и другие характерные проявления. Оценить степень выраженности процесса без специального оборудования нелегко, поэтому использование спирографии при бронхиальной астме является ключевым моментом в диагностике этого заболевания.
Что такое спирография?
Спирография представляет собой процесс регистрации дыхательного объема при помощи специального прибора. Применяется для определения дыхательной функции легких, как во время нормальных дыхательных движений, так и во время специальных упражнений. Исследование является безболезненным и не занимает много времени.

По окончании процедуры врач получает ряд показателей, на основании которых описывает качество вентиляции легких и делает выводы о наличии каких-либо нарушений.
Показания к проведению спирографии
Показаниями могут быть следующие факторы:
- приступы удушья, возникающие внезапно во время повседневной деятельности, ночью или при физической нагрузке;
- сухой кашель более месяца, не проходящий после применения лекарств;
- боль или чувство сдавливания в области грудины;
- одышка, ощущение нехватки воздуха и неспособность сделать полный вдох;
- поверхностное дыхание, сопровождающееся удлиненным выдохом;
- изменения в дыхании при контакте со специфическими аллергенами.
У астматиков вышеперечисленные симптомы могут возникать как вместе, так и в отдельности с различной степенью тяжести. Поначалу они могут проявляться лишь ночью и в течение непродолжительного времени, но впоследствии прогрессируют. Необходимо еще на ранних этапах заболевания обратиться к врачу с целью проведения необходимых исследований.
Разновидности спирографии при течении бронхиальной астмы
Спирограмма при бронхиальной астме нужна для оценки эффективности проводимого лечения. Одной из основных целей при лечении данного заболевания является достижение нормальных показателей легочной функции.
Для астмы характерно различие в диаметре бронхов, который может изменяться спонтанно либо в зависимости от проводимого лечения. Эти изменения отчетливо видны на результатах спирометрии, если ее проводили несколько раз.
Особенностью проведения спирографии у пациентов с бронхиальной астмой является необходимость выявления взаимосвязи между заболеванием и бронхоспазмом. Для этого перед исследованием от пациента может потребоваться провести небольшую физическую нагрузку, например выполнить 10-15 приседаний.
Для определения наиболее подходящего лекарства сначала может быть проведена «контрольная» проба, после которой пациенту дают лекарственный аэрозоль (бронхолитик). Через 10-15 минут пробу повторяют. Проводить исследование могут несколько раз, пока не будет найден препарат, который лучше всего подходит пациенту.
Как проводится исследование?
Исследование необходимо проводить на голодный желудок, желательно с утра. Однако допускается проведение спирометрии и спустя несколько часов после приема пищи. Минимум за сутки до исследования необходимо исключить применение любых бронхорасширяющих препаратов.
Процедура может проводиться в положении сидя или стоя. Для объективности данных пациенту на нос надевают зажим либо просят рукой прижать крылья носа.

Ртом зажимается загубник аппарата и делается несколько нормальных вдохов, после которых следуют три последовательных этапа:
- Максимально возможный медленный вдох полной грудью.
- Резкий выдох.
- Глубокий вдох, сопровождаемый максимально возможным выдохом.
По окончании процедуры может возникнуть чувство усталости и головокружение.
Попытка считается неудачной, если во время ее проведения пациент прекращал дышать слишком рано, возникал кашель или была задержка при выдохе. Может потребоваться несколько попыток до получения наиболее точных данных.
Иногда для определения дополнительных параметров вентиляции пациента могут попросить дышать максимально быстро и глубоко в течение 10-15 секунд.
Другим дополнительным тестом является проведение пробы с бронхорасширяющим препаратом. Используют препарат под названием Сальбутамол, и через 15-30 минут пациента снова просят подышать в трубку прибора. Проба проводится для оценки степени обструкции бронхов и ее обратимости. Время процедуры составляет 10-15 минут.
Расшифровка полученных данных
После удачно проведенного исследования пациенту на руки выдается заключение, содержащее следующие основные показатели:
- ДО – дыхательный объем. Показывает количество воздуха, попадающее в дыхательную систему при нормальном дыхании и равное примерно 500 мл. У мужчин чуть больше, чем у женщин.
- РОвд – резервный объем вдоха. Количество воздуха, которое умещается в легких после спокойного вдоха. Снижение этого показателя наблюдается при обструктивных изменениях.
- РОвыд – резервный объем выдоха. Количество воздуха, которое может покинуть легкие после спокойного выдоха.
- ЖЕЛ – жизненная емкость легких. Предельный объем воздуха, который можно выдохнуть после максимального глубокого вдоха.
- МОД – минутный объем дыхания. Количество воздуха, циркулирующего через легкие в течение 1 минуты.
- МВЛ – максимальная вентиляция легких. Демонстрирует объем воздуха, способный пройти через легкие при максимальном усилении работы дыхательной системы. Пациенту необходимо дышать как можно чаще.
- FEV1 (ОФВ1) – объем форсированного выдоха за одну секунду. Норма показателя составляет не менее 80%. Одним из положительных критериев бронхиальной астмы служит повышение ОФВ1 более чем на 12% после применения бронхрасширяющего лекарства.
- FVC (ФЖЕЛ) – форсированная жизненная емкость легких. Представляет собой объем воздуха, выдохнутого с максимальной скоростью после полного вдоха. В норме должно быть более 80%, однако может снижаться при бронхиальной астме
- Индекс Тиффно (ОФВ1/ФЖЕЛ) – представляет собой соотношение предыдущих двух показателей. Позволяет оценить проходимость легких и в норме должен составлять не менее 75%, однако у детей возможны значения более 90%. Существует прямая зависимость между снижением данного индекса и выраженностью обструкции бронхиального дерева.
- МОС – максимальная объемная скорость. Описывает проходимость на уровне мелких, средних и крупных бронхов
- PEF (ПСВ) – пиковая скорость выдоха. Является одним из важнейших критериев диагностики бронхиальной астмы. Показывает объем воздуха, выдыхаемый за первую секунду при форсированном выдохе после глубокого вдоха.
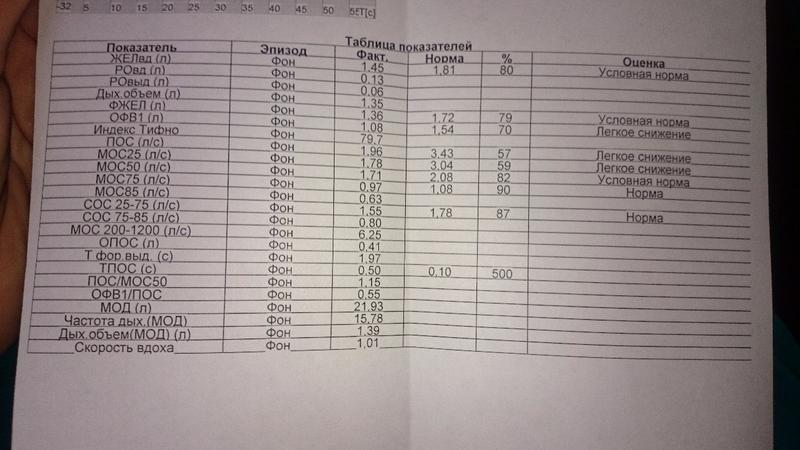
Расшифровку спирограммы выполняет лечащий врач, он ставит диагноз и разрабатывает план лечения.
Как часто можно делать?
Так как данная процедура не несет в себе каких-либо рисков для организма, не существует ограничений для ее проведения. Делать спирографию рекомендуется после начала лечения, через 3-6 месяцев и затем периодически с целью контроля. Использование бронхорасширяющего средства является частью процесса постановки диагноза и применяется лишь в начале. Положительный результат говорит о наличии бронхоспазма и обратимости обструкции. Однако данная обратимость не всегда может быть замечена с первого раза, отчего может потребоваться повторное исследование с Сальбутамолом.
Источник

Сохранение функции легких – одна из важнейших задач в терапии муковисцидоза. Для своевременного изменения терапии, назначения или отмены антибиотиков, бронхолитиков, для контроля эффективности кинезитерапии необходимо регулярно и своевременно проводить исследования, назначенные врачом.
Для пациентов и их родителей важно понимать результаты сделанной в пульмонологическом центре спирографии и уметь сравнивать их с более ранними результатами для того, что бы оперативно оценить необходимость изменения лечения и его эффективность.
Важно также иметь в своем распоряжении простейшее оборудование для проведения динамического оперативного контроля дома или в поездке – пикфлоуметр. Изменения показателей, получаемых самостоятельно – сигнал для обращения к лечащему врачу, особенно в случае муковисцидоза, когда промедление даже в два-три дня может привезти к тяжелому обострению заболевания.
Существует несколько основных методик обследования дыхательной системы: пикфлуометрия, спирометрия, бодиплетизмография, исследования диффузионной способности легких, изменения растяжимости легких, эргоспирометрия.
Первые два из них нам хорошо знакомы, все пациенты с муковисцидозом проходят эти исследования регулярно. Расскажем подробнее о том, что же означают основные и важнейшие из определяемых параметров.
 Пикфлоуметрия проводится с помощью небольших устройств, доступных для использования дома. С помощью пикфлоуметра можно оценить наибольшую скорость, с которой воздух может проходить через дыхательные пути во время форсированного выдоха. Изменения этой скорости отражают изменения просвета бронхов – бронхоспазма. Пиковая скорость выдоха коррелирует с объём форсированного выдоха за первую секунду, определяемого при спирометрии (ОФВ1). Этот метод прост и доступен, но подходит только для экспресс-оценки. Изменение в результатах пикфлоуметрии может являться сигналом для пациента к более полному обследованию и посещению лечащего врача.
Пикфлоуметрия проводится с помощью небольших устройств, доступных для использования дома. С помощью пикфлоуметра можно оценить наибольшую скорость, с которой воздух может проходить через дыхательные пути во время форсированного выдоха. Изменения этой скорости отражают изменения просвета бронхов – бронхоспазма. Пиковая скорость выдоха коррелирует с объём форсированного выдоха за первую секунду, определяемого при спирометрии (ОФВ1). Этот метод прост и доступен, но подходит только для экспресс-оценки. Изменение в результатах пикфлоуметрии может являться сигналом для пациента к более полному обследованию и посещению лечащего врача.
 Спирометрия – это измерения объемов легких при спокойном дыхании, максимальных вдохах и выдохах, при форсированном выдохе. Это основной метод исследования, который необходим лечащему врачу для оценки состояния больного с заболеванием легких. При спирометрии определяют следующие показатели (в скобках принятые международные обозначения):
Спирометрия – это измерения объемов легких при спокойном дыхании, максимальных вдохах и выдохах, при форсированном выдохе. Это основной метод исследования, который необходим лечащему врачу для оценки состояния больного с заболеванием легких. При спирометрии определяют следующие показатели (в скобках принятые международные обозначения):
ЧД (BF) – Частота дыхания, количество дыхательных движений в одну минуту. В норме 16-18.
ДО (TV) Дыхательный объем – объем воздуха за один вдох, в норме 500-800 мл.
МОД (MTV) Минутный объем дыхания – это количество воздуха спокойно проходящее через легкие за одну минуту. Этот параметр отражает процессы газообмена в тканях легких. Параметр расчитывают как произведения частоты дыхания в минуты и ДО. Значение параметра зависит от многих факторов, в том числе от психологического состояния пациента (волнение) уровня тренированности, от обменных процессов и др., поэтому оценка этого параметра носит вспомогательный характер и лишь в некоторых случаях совместно с дополнительными расчетами и исследованиями, может отражать состояние легких.
ЖЕЛ (VC — Vital Capacity) – Жизненная емкость легких, объем воздуха при максимальном выдохе после максимального вдоха. максимальное количество воздуха, выдыхаемое после самого глубокого вдоха.
При обычном дыхании человек использует малую часть легких (ДО), но при физических нагрузках после обычного вдоха человек может продолжать вдох — начинает пользоваться дополнительным, резервным объемом вдоха (РОвд, IRV — inspiratory reserve volume) (он составляет около 1500 мл в норме), затем выдохнув обычный объем воздуха, человек может выдохнуть еще около 1500 мл (в норме) – резервный объем выдоха (РОвыд., ERV — Expiratory Reserve volume). То есть дыхание становится более глубоким. ЖЕЛ составляет сумму ДО, резервного объема вдоха и резервного объема выдоха. В норме ЖЕЛ равна около 3500 мл. ЖЕЛ — это один из важнейших показателе функции внешнего дыхания. Его абсолютные значения зависят от возраста, пола, роста, веса, тренированности органима. Поэтому при определении этого показателя измеряют рост, вес и затем рассчитывают, насколько отличается ЖЕЛ человека от среднего значения для людей такого же пола, роста, возраста (в%). В норме ЖЕЛ не должна быть менее 80% от ожидаемой. Снижение показателей происходит при заболеваниях легких (пневмосклероз, фиброз, ателектаз, пневмония, отёк и др.), при недостаточных движениях легких (кифосколиоз, плеврит, снижение силы дыхательной мускулатуры). Умеренное снижение ЖЕЛ происходит и при бронхиальной обструкции.
После максимального выдоха в легких остается остаточный объем воздуха (около 800-1700 мл), который вместе с ЖЕЛ составляет полную (общую) емкость легких.
Форсированная жизненная емкость легких ФЖЕЛ (FVC — forced vital capacity)– объем воздуха, выдыхаемого с значительным усилием после очень глубокого вдоха. Разница с показателем ЖЕЛ в том, что выдох производится максимально быстро.
Этот параметр отражает изменения проходимости трахеи и бронхов. Когда мы выдыхаем, воздух выходит, давление воздуха внутри груди уменьшается, а сопротивление стенок бронхов потоку воздуха увеличивается. Поэтому при форсированном выдохе человек может, напрягая дыхательные мышцы, с большой скоростью выдохнуть не весь объем воздуха (не всю ЖЕЛ), а лишь некоторую часть в начале выдоха, в то время как остальная часть ЖЕЛ выдыхается медленно и только после значительного напряжения мышц.
Если нарушена проходимость бронхиального дерева, сопротивление бронхов потоку воздуха начинается уже в самом начале форсированного выдоха и еще больше возрастает в конце выдоха. Поэтому скорость выдоха меньше, на форсированную жизненную емкость легких приходится меньшая часть ЖЕЛ, то есть с быстро и сильно человек может выдохнуть меньшую долю воздуха. В норме почти весь воздух легких выдыхается быстро (за 1,5-2.5 с) при форсированном выдохе, и значения ФЖЕЛ составляют около 90-92% от ЖЕЛ.
Для стандартизации исследования часто учитывают объем форсированного выдоха за одну секунду (ОФВ1, FEV1 forced expiratory volume in 1 sec), то есть какой объем воздуха человек выдыхает за одну секунду форсированного выдоха.
У здоровых значение ОФВ1 Составляет 70-85% от ЖЕЛ. Снижение показателя указывает на изменение бронхиальной проходимости (толщины просвета и эластичности бронхов). При тяжёлых обструктивных заболеваний показатель может снижаться до 20-30% от ЖЕЛ. Чем больше нарушена бронхиальная проходимость, тем больше снижается показатель ОФВ1.
В середине XX века известный военный доктор Б.Е. Вотчал в 1947 г. и независимо от него французский врач Тиффно (R. Tiffeneau) в 1949 г предложили определять отношение ОФВ1/ЖЕЛ для оценки степени бронхиальной обструкции.
Этот показатель называется Индекс Тиффно (ИТ, FEV1/VC — Index Tiffeneau, ОФВ1/ЖЕЛ). При его измерении для оценки вида обструкиции применяют пробу с бронхолитиком. Если после пробы с бронхолитиком показатели ИТ возрастают (положительная проба), то причиной уменьшения ОФВ1 считают, во основном, бронхоспазм. Если проба с бронхолитиком отрицательная, то, вероятнее, всего, в патогенезе преобладает другие механизмы обструкции.
Снижение ОФВ1 при нормальной или немного уменьшенной ЖЕЛ говорит о брохиальной обструкции, но может и быть связано со слабостью дыхательной мускулатуры у ослабленных больных. При тяжелых обструктивных процессах (бронхиальная астма, бронхит, муковисцидоз) величина ОФВ1 может снижаться до 20-30% от ЖЕЛ.
Уменьшение ОФВ1 и ЖЕЛ может означать наличие как обструктивных нарушений, так и эмфиземы легких (повышенной воздушности лёгких) либо рестриктивных нарущений. В таких случаях наличие или отсутствие рестрикции определяют, дополнительно измеряя остаточный объем для определения общей емкости легких (проводится в рамках другого исследования – бодиплетизмографии), которая при рестрикции, в отличие от эмфиземы, всегда снижена.
Важно, что нормальные значения ИТ еще не говорят об отсутствии патологического процесса. Так, например, при рестрикитивном типе нарушений (когда происходит ограничение наполнения легких воздухом – легочная ткань изменена таким образом, что лёгкие становятся жесткими и плохо расправляются) может не наблюдаться бронхиальной обструкции, и ОФВ1 часто не уменьшается по сравнению с нормальными значениями; а при тяжелых рестриктивных заболеваниях, когда очень сильно снижена ЖЕЛ, весь небольшой объем воздуха, который человек может вдохнуть, полностью выдыхается за 1 секунду, и формально ОФВ1 около 100%. Поэтому результаты теста необходимо оценивать только в сопоставлении с клинической картиной.
Пиковая экспираторная объемная скорость /ПОС/-максимальный показатель объемной скорости потока (л/сек) при выполнении ФЖЕЛ. Характеризует силу дыхательных мышц и калибр «главных» бронхов
При форсированном выдохе (измерении ФЖЕЛ) фиксируют пиковую объемную скорость выдоха (ПОС, PEF – peak expiratory flow) и мгновенные скорости воздушного потока. Оценивается критерий FEF25-75%.
Таким образом, теперь легче понять, что же написано на листочке с распечаткой спирографии. Основные показатели, на которые следует обратить внимание в первую очередь пациенту с муковисцидозом – это ОФВ1 (FEV1), ЖЕЛ (VC) и отношение FEV1/VC. Важно помнить, что профессиональную и грамотную оценку степени и выраженности нарушений и изменения их в процессе лечения может сделать только ваш лечащий врач – специалист по муковисцидозу.
Источник