Оказания пмп при бронхиальной астмы

Астма диагностируется у людей любого возраста и пола, однако если заболевание развивается у ребенка, то оно поддается лечению, а если у взрослого – нет. Бронхиальная астма — болезнь, которая характеризуется воспалением дыхательных путей. Заболевание имеет хроническую форму и выражается в появлении неожиданных и повторяющихся приступов удушья, хрипов, кашля, одышки.
Причины бронхиальной астмы
Оказание помощи во время приступа напрямую зависит от обстоятельства, при котором он возник. А причин развития бронхиальной астмы может быть несколько:
• Аллергическая реакция.

• Охлаждение дыхательных путей.

• Простудно-вирусные заболевания.

• Чрезмерные физические нагрузки.

• Сильный стресс.

• Наследственный фактор.

Симптомы приступа бронхиальной астмы
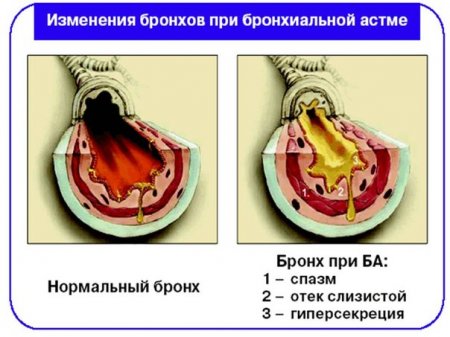
Признаком надвигающегося приступа обычно является резкое затруднение дыхания, интенсивный кашель, которому свойственно постоянно усиливаться, появление одышки, зуд в носу, покраснение глаз, чихание.
Далее приступ может сопровождаться признаками удушья, покраснением кожи, кашлем с выделением мокроты, тахикардией, сонливостью, ринитом, болью в нижней трети грудной клетки, трудностями при разговоре, головной болью, сильной раздражительностью.
Также во время приступа (особенно, если это первый такой случай) у больного нередко развивается чувство панического страха, которое обусловлено боязнью за свою жизнь.
Первая помощь при бронхиальной астме
• Если приступ бронхиальной астмы обусловлен аллергической реакцией, то в первую очередь необходимо ограничить контакт больного с аллергеном.
• Расстегните потерпевшему ворот одежды или пояс. Это позволит немного облегчить дыхательный процесс.
• Если вы находитесь в помещении, то следует открыть окно или форточку для обеспечения притока свежего воздуха и выветривания возможного аллергена.
• Помогите больному присесть. Ноги при этом должны быть опущены вниз. Сидячее положение позволит легким значительно улучшить дыхательный процесс.
• Успокойте пострадавшего. Поговорите на отвлеченные темы или расскажите, что во время приступа астмы нечего бояться.
• Если приступ только начался, то можно воспользоваться горячими ванночками. В теплую воду (40-45 градусов) можно опускать как руки, так и ноги (не более 10-15 минут).
• Следующие действия должны быть направлены на купирование приступа бронхиальной астмы. Для этого нужно воспользоваться противоастматическими средствами (карманные ингаляторы, небулайзер, медикаментозные препараты). Если больной сам не в состоянии выполнить эти действие, то необходимо помочь ему (примерно 2 вдоха на 1 минуту).
• Положительный эффект производит также и теплое питье (вода, молоко), которое необходимо пить небольшими глоточками. Чтобы согреть больного можно укутать его пледом, поставить горчичники или банки.
• Очень хорошо воздействует на организм больного легкий массаж. Помассируйте пострадавшему в области крыльев носа, это позволит снизить развитие одышки.
• Если приступ случился впервые или после оказанной помощи больному не становится лучше, то необходимо вызвать бригаду скорой помощи.
Обязательно обратиться за помощью к врачу, если:
• Заболевание начало проявлять себя чаще, чем обычно.
• Симптомы астмы становятся с каждым приступом все тяжелее.
• Приступы случаются постоянно в ночное время суток.
• Препараты, которыми вы пользовались стали, по вашему мнению, хуже работать.
• Количество использования препаратов увеличилось в несколько раз.
• Приступы мешают работе или учебе.
Источник
Неотложная помощь
Астматический статус.
— Это синдром острой дыхательной недостаточности, развившийся у больных бронхиальной астмой вследствие обструкции дыхательных путей, резистентной к терапии бронхолитиками.
Частыми причинами возникновения астматического статуса является избыточное потребление снотворных; успокаивающих средств; прием препаратов, вызывающих аллергическую реакцию со стороны бронхов (салицилаты, анальгин, антибиотики и др.); избыточный прием ингаляционных бронхолитиков (более 6 раз в сутки); воспалительные заболевания.
I стадия: удушье нарастает, приступ не купируется ингаляциями спазмолитиков или бронхолитиков, появляются боли в сердце, сердцебиение, повышается АД. При аускультации — обилие сухих свистящих хрипов.
II стадия: дыхание становится частым, поверхностным, в легких количество сухих хрипов уменьшается вплоть до их исчезновения («немое легкое»). АД снижается, брадикардия.
III стадия: больной теряет сознание и впадает в кому (если лечение было неадекватным)
1. Контроль витальных функций.
2. Придать больному удобное положение полусидя
3. Расстегнуть стесняющую одежду, обеспечить доступ кислорода
4. При сохраненном сознании ингаляция беродуала + 30- 40% увлажнённый кислород
5. Подготовить всё необходимое для в/в введения : 5% раствор глюкозы в/в, 60-150 мг преднизолона в/в, 2,4% раствор эуфиллина 10 мл капельно в 20 мл 0,9 % р-ра натрия хлорида; при отсутствии сознания и угнетении дыхания: в/в 0,18% адреналина 0,3 мл каждые 20 мин до получения бронхолитического эффекта
6. Подготовить мешок Амбу, аппарат ИВЛ.
Информация: У больного бронхиальной астмой внезапно развился приступ удушья. Пациент сидит, опершись руками о спинку стула, дыхание свистящее, «дистанционные» сухие хрипы, кашель с трудно отделяемой мокротой. Грудная клетка вздута, вспомогательная мускулатура участвует в акте дыхания, дыхание учащенное, тахикардия.
Тактика медицинской сестры
| Действия | Обоснование |
| 1. Вызвать врача через третье лицо. | Для оказания квалифицированной медицинской помощи |
| 2. Успокоить, расстегнуть стесняющую одежду, обеспечить доступ свежего воздуха, придать удобное положение с упором на руки. | Психоэмоциональная разгрузка, уменьшить гипоксию |
| 3. Контроль АД, ЧДД, пульса. | Контроль состояния |
| 4. Дать 30 — 40%-ный увлажненный кислород. | Уменьшить гипоксию |
| 5. Дать вдохнуть беротек (сальбутамол): 1-2 вдоха дозированного аэрозоля. | Для снятия спазма бронхов |
| 6. До прихода врача следует запретить больному пользоваться своим карманным ингалятором. | Для предупреждения развития резистентности к бронхолитикам и перехода приступа в астматический статус |
| 7. Дать горячее питье, сделать горячие ножные и ручные ванны. | Для рефлекторного уменьшения бронхоспазма |
| 8. При неэффективности перечисленных мероприятий ввести парентерально по назначению врача: эуфиллин 2,4%-ный раствор 10 мл; преднизолон 60-90 мг. | Для купирования приступа средней тяжести и тяжелого приступа |
| 9. Подготовить к приходу врача: мешок Амбу, аппарат ИВЛ. | Для проведения в случае необходимости реанимационных мероприятий |
При отсутствии эффекта и появлении признаков астматического статуса — см. неотложную помощь. Больной госпитализируется для лечения в палату интенсивной терапии (реанимации). В отделении при необходимости больному проводят искусственную вентиляцию легких (ИВЛ). При проведении ИВЛ медицинская сестра проводит эвакуацию мокроты из дыхательных путей электроотсосом через каждые 30-40 мин и орошает их при этом щелочным раствором.
Источник
Ôàêòîðû ðèñêà ïðè áðîíõèàëüíîé àñòìå. Îïèñàíèå ôàç îòâåòîâ áðîíõèàëüíîãî äåðåâà íà êîíòàêò ñ òðèããåðîì. Îñíîâíûå êëèíè÷åñêèå ïðèçíàêè, ñèìïòîìû è äèàãíîñòèêà çàáîëåâàíèÿ. Íåîòëîæíàÿ ïîìîùü ïðè àñòìàòè÷åñêîì ñòàòóñå. Äîâðà÷åáíàÿ ïîääåðæêà ïðè óäóøüå.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Ðàçìåùåíî íà https://www.allbest.ru/
ÊÎÃÀÎÓ ÄÏÎ «Êèðîâñêèé îáëàñòíîé öåíòð ïîâûøåíèÿ êâàëèôèêàöèè è ïðîôåññèîíàëüíîé ïåðåïîäãîòîâêè ðàáîòíèêîâ çäðàâîîõðàíåíèÿ»
ÐÅÔÅÐÀÒ
Íåîòëîæíàÿ ïîìîùü ïðè ïðèñòóïå áðîíõèàëüíîé àñòìû
Âûïîëíèëà: Ïåðåâàëîâà Îëüãà Íèêîëàåâíà
Ñëóøàòåëü öèêëà «Ñåñòðèíñêàÿ ïîìîùü äåòÿì»
Êèðîâ 2014
Áðîíõèàëüíàÿ àñòìà — îäíî èç íàèáîëåå ðàñïðîñòðàíåííûõ çàáîëåâàíèé â ñîâðåìåííîì ìèðå. Ïî äàííûì 2007ãîäà, ÷èñëî áîëüíûõ àñòìîé â ÐÔ ïðèáëèæàëîñü ê 7 ìëí. ÷åëîâåê. Ñðåäè âçðîñëîãî íàñåëåíèÿ áîëåçíü ðåãèñòðèðóåòñÿ áîëåå ÷åì â 5% ñëó÷àåâ; ó äåòåé åùå ÷àùå — äî 10%.
Áðîíõèàëüíàÿ àñòìà — ýòî õðîíè÷åñêîå çàáîëåâàíèå, õàðàêòåðèçóþùååñÿ ïåðèîäè÷åñêè âîçíèêàþùèìè ïðèñòóïàìè ýêñïèðàòîðíîé îäûøêè (óäóøüå) â ðåçóëüòàòå áðîíõîñïàçìà, îòåêîì ñëèçèñòîé îáîëî÷êè áðîíõîâ, ñêîïëåíèåì ìîêðîòû çà ñ÷åò àëëåðãè÷åñêèõ ðåàêöèé â ñëèçèñòîé îáîëî÷êå áðîíõèîë è ìåëêèõ áðîíõîâ. Åñëè ïàöèåíò ïîëó÷àåò íåàäåêâàòíîå ëå÷åíèå, áîëåçíü ïåðåõîäèò â íåóïðàâëÿåìóþ ñòàäèþ, èñõîäîì êîòîðîé ÿâëÿþòñÿ òÿæåëàÿ äûõàòåëüíàÿ íåäîñòàòî÷íîñòü, ëåãî÷íî-ñåðäå÷íàÿ íåäîñòàòî÷íîñòü — îñíîâíûå ïðè÷èíû èíâàëèäèçàöèè è ïðåæäåâðåìåííîé ñìåðòè. áðîíõèàëüíûé àñòìà óäóøüå
Ôàêòîðû ðèñêà
Ïðåäðàñïîëàãàþùèå ôàêòîðû:
Íàñëåäñòâåííîñòü: â íàñòîÿùåå âðåìÿ ïðåäïîëàãàåòñÿ ïîëèãåííûé òèï íàñëåäîâàíèÿ ïðåäðàñïîëîæåííîñòè.
Àòîïèÿ, ò.å. ñïîñîáíîñòü îðãàíèçìà ê âûðàáîòêå ïîâûøåííîãî êîëè÷åñòâà ðåàãèíîâ â îòâåò íà âîçäåéñòâèå îêðóæàþùåé ñðåäû.
Ýòèîëîãè÷åñêèå ôàêòîðû(àëëåðãåíû):
áûòîâûå — äîìàøíÿÿ ïûëü;
ýïèäåðìàëüíûå — ïåðõîòü è øåðñòü æèâîòíûõ;
èíñåêòíûå — ï÷åë, øìåëåé, êîìàðîâ;
ïûëüöåâûå — ïûëüöà òðàâ, öâåòîâ, äåðåâüåâ;
ãðèáêîâûå, ïëåñíåâûå;
ïèùåâûå — êîðîâüå ìîëîêî, ðûáà, öèòðóñîâûå, øîêîëàä, êëóáíèêà è äð.;
ëåêàðñòâåííûå — àíòèáèîòèêè, âèòàìèíû ãðóïïû Â, àöåòèëñàëèöèëîâàÿ êèñëîòà, ñóëüôàíèëàìèäû è äðóãèå;
õèìè÷åñêèå — ñòèðàëüíûå ïîðîøêè, êîñìåòèêà, áûòîâàÿ õèìèÿ;
ïðîôåññèîíàëüíûå;
îðãàíè÷åñêèå — äåçèíôèöèðóþùèå ñðåäñòâà, àíòèáèîòèêè;
íåîðãàíè÷åñêèå — ñîëè ïëàòèíû, õðîìà, íèêåëÿ.
Óñóãóáëÿþùèå ôàêòîðû:
êóðåíèå àêòèâíîå è ïàññèâíîå;
çàãðÿçíåíèå âîçäóõà ðàçäðàæàþùèìè âåùåñòâàìè — îêèñüþ óãëåðîäà, ïðîäóêòàìè áûòîâîé õèìèè, ïàðôþìåðèè è ò.ä.
Òðèããåðû (ôàêòîðû, âûçûâàþùèå îáîñòðåíèå):
ðåñïèðàòîðíàÿ èíôåêöèÿ;
âîçäóøíûå ðàçäðàæàþùèå âåùåñòâà;
ôèçè÷åñêàÿ íàãðóçêà;
ãèïåðâåíòèëÿöèÿ;
èçìåíåíèÿ ïîãîäû (õîëîäíûé âëàæíûé âîçäóõ);
÷ðåçìåðíûå ýìîöèîíàëüíûå íàãðóçêè;
àëëåðãåíû.
Àëëåðãåíû àêòèâèçèðóþò òó÷íûå êëåòêè, ðàñïîëîæåííûå â ïîäñëèçèñòîé îáîëî÷êå äûõàòåëüíûõ ïóòåé, ÷åðåç êîíòàêò ñ èììóíîãëîáóëèíàìè Å, êîòîðûå ëîêàëèçóþòñÿ íà ïîâåðõíîñòè òó÷íîé êëåòêè.  ðåçóëüòàòå òàêîé àêòèâàöèè ïðîèñõîäèò âûáðîñ áèîëîãè÷åñêè àêòèâíûõ âåùåñòâ ( ÁÀÂ) — ãèñòàìèíà, ñåðîòîíèíà, áðàäèêèíèíà, ãåïàðèíà.
Ôàçû îòâåòîâ áðîíõèàëüíîãî äåðåâà íà êîíòàêò ñ òðèããåðîì:
1. Ðàííÿÿ ôàçà: íàñòóïàåò â òå÷åíèå 5 ìèíóò ïîñëå êîíòàêòà, îáóñëîâëåíà âûäåëåíèåì ÁÀÂ, ïðîÿâëÿåòñÿ áðîíõîêîíñòðèêöèåé.
2. Ïîçäíÿÿ ôàçà: íàñòóïàåò ñïóñòÿ 6-10 ÷àñîâ ïîñëå êîíòàêòà ñ òðèããåðîì, îáóñëîâëåíà àêòèâàöèåé ýîçèíîôèëîâ, íåéòðîôèëîâ, ìàêðîôàãîâ çà ñ÷åò âûäåëåíèÿ ìåäèàòîðîâ âîñïàëåíèÿ òó÷íûìè êëåòêàìè, ÷òî âåäåò ê èíòåíñèâíîé âîñïàëèòåëüíîé ðåàêöèè ñ ðàçâèòèåì îòåêà, áðîíõîñïàçìà è ïîâûøåíèþ ðåàêòèâíîñòè áðîíõèàëüíîãî äåðåâà.
Êëàññèôèêàöèÿ:
1. Ôîðìû:
Ýêçîãåííàÿ
Ýíäîãåííàÿ
2. Ñòåïåíü òÿæåñòè òå÷åíèÿ:
I ñòåïåíü — èíòåðìèòòèðóþùàÿ: ñèìïòîìû ïðîÿâëÿþòñÿ ðåæå îäíîãî ðàçà â íåäåëþ. Ïðè ýòîé ñòàäèè äëèòåëüíàÿ òåðàïèÿ ïðîòèâîâîñïàëèòåëüíûìè ïðåïàðàòàìè íå ïîêàçàíà, ëå÷åíèå áåðîòåêîì èëè òàéëåäîì ïåðåä êîíòàêòîì ñ àëëåðãåíàìè è ôèçè÷åñêèìè íàãðóçêàìè.
II ñòåïåíü — ëåãêàÿ ïåðñèñòèðóþùàÿ àñòìà: ñèìïòîìû ïðîÿâëÿþòñÿ 1 ðàç â íåäåëþ è ÷àùå, íî íå áîëåå îäíîãî ðàçà â äåíü. Ïðè ýòîé ñòàäèè ïðèìåíÿåòñÿ áàçèñíàÿ òåðàïèÿ — åæåäíåâíî èíãàëÿöèîííûå êîðòèêîñòåðîèäû (áåêëîìåò, ôëóòèêàçîí) èëè òàéëåä. Êóïèðîâàíèå ïðèñòóïîâ: ïðè íåîáõîäèìîñòè áðîíõîäèëàòàòîðû êîðîòêîãî äåéñòâèÿ — áåðîòåê, ñàëüáóòàìîë.
III ñòåïåíü — ïåðñèñòèðóþùàÿ àñòìà ñðåäíåé òÿæåñòè: åæåäíåâíûå ñèìïòîìû. Â ýòó ñòàäèþ ïðèìåíÿåòñÿ áàçèñíàÿ òåðàïèÿ — èíãàëÿöèîííûå êîðòèêîñòåðîèäû (áåêëîìåòàçîí, ôëóòèêàçîí), áðîíõîäèëàòàòîðû ïðîëîíãèðîâàííîãî äåéñòâèÿ (âîëüìàêñ, ñàëüòîñ), ïðîëîíãèðîâàííûå òåîôèëëèíû (òåîïåê). Êóïèðîâàíèå ïðèñòóïîâ ñàëüáóòàìîëîì, áåðîòåêîì.
IV ñòåïåíü — òÿæåëàÿ ïåðñèñòèðóþùàÿ àñòìà: ïîñòîÿííûå ñèìïòîìû, ÷àñòûå îáîñòðåíèÿ.  ýòó ñòàäèþ ïðèìåíÿåòñÿ áàçèñíàÿ òåðàïèÿ — èíãàëÿöèîííûå êîðòèêîñòåðîèäû (áåêëàìåòàçîí, èíãàêîðò), áðîíõîäèëàòàòîðû ïðîëîíãèðîâàííîãî äåéñòâèÿ, ïðîëîíãèðîâàííûå òåîôèëëèíû, êîðòèêîñòåðîèäû â òàáëåòêàõ äëèòåëüíîå âðåìÿ (ïðåäíèçîëîí).
3. Ôàçû òå÷åíèÿ:
ôàçà îáîñòðåíèÿ
ôàçà íåñòàáèëüíîé ðåìèññèè
ôàçà ñòàáèëüíîé ðåìèññèè
Îñëîæíåíèÿ:
· àñòìàòè÷åñêèé ñòàòóñ
ñïîíòàííûé ïíåâìîòîðàêñ
àòåëåêòàç ëåãêèõ
áåòòîëåïñèÿ.
Êàê ïðàâèëî, ïðè÷èíà âîçíèêíîâåíèÿ áðîíõèàëüíîé àñòìû — íå ìîíîâàëåíòíàÿ àëëåðãèÿ, à ïîëèâàëåíòíàÿ. Íà ïåðâîì ãîäó æèçíè àëëåðãåíû ÷àùå íîñÿò ïèùåâîé õàðàêòåð è ïîñòóïàþò ÷åðåç æåëóäî÷íî-êèøå÷íûé òðàêò èëè ìåäèêàìåíòîçíî ïðè íåðàöèîíàëüíîì ïðèìåíåíèè àíòèáèîòèêîâ è äðóãèõ ëåêàðñòâåííûõ ñðåäñòâ.
 äèàãíîñòèêå ÁÀ âàæíóþ ðîëü èãðàåò òùàòåëüíî ñîáðàííûé àíàìíåç.
Áðîíõèàëüíàÿ àñòìà — çàáîëåâàíèå ñ íàñëåäñòâåííûì õàðàêòåðîì, ò. å. ñ èìåþùèìñÿ ïðåäðàñïîëîæåíèåì ê ñåíñèáèëèçàöèè îðãàíèçìà è íàñëåäñòâåííûìè îñîáåííîñòÿìè òêàíåâûõ áàðüåðîâ áðîíõîâ.  ìîìåíò àñòìàòè÷åñêîãî ïðèñòóïà ðåçêî íàðóøàþòñÿ ôóíêöèè âíåøíåãî äûõàíèÿ, ïîâûøàåòñÿ äàâëåíèå â ìàëîì êðóãå êðîâîîáðàùåíèÿ. Íàðóøåíèå áðîíõèàëüíîé ïðîõîäèìîñòè çàâèñèò îò âîçðàñòà ðåáåíêà. Ó äåòåé ðàííåãî âîçðàñòà íàèáîëåå ÷àñòî âñòðå÷àþòñÿ îòåê ñëèçèñòîé îáîëî÷êè è âûäåëåíèå ãóñòîãî ñåãìåíòà, â òî âðåìÿ êàê ó äåòåé ñòàðøåãî âîçðàñòà ïðåîáëàäàåò áðîíõîñïàçì. Ê òîìó æå ó äåòåé ñòàðøåãî âîçðàñòà âîçíèêíîâåíèþ ïðèñòóïà áðîíõèàëüíîé àñòìû ñïîñîáñòâóþò íåáëàãîïðèÿòíûå ïñèõîãåííûå è ìåòåîðîëîãè÷åñêèå âîçäåéñòâèÿ, ÷ðåçìåðíàÿ ôèçè÷åñêàÿ íàãðóçêà.
Êëèíè÷åñêàÿ êàðòèíà
Îñíîâíûå êëèíè÷åñêèå ïðèçíàêè:
· Ïðèñòóïû ýêñïèðàòîðíîé îäûøêè
· Îòåê ñëèçèñòîé îáîëî÷êè áðîíõîâ
· Ãèïåðñåêðåöèÿ áðîíõèàëüíîé ñëèçè
 ðàçâèòèè ïðèñòóïà âûäåëÿþò 3 ñòàäèè:
1. Ïåðèîä ïðåäâåñòíèêîâ: íà÷èíàåòñÿ çà íåñêîëüêî ÷àñîâ èëè çà 1-2 äíÿ äî ïðèñòóïà è ïðîÿâëÿåòñÿ çàëîæåííîñòüþ íîñà, ÷èõàíèåì, êîæíûì çóäîì, êðàïèâíèöåé, ÷óâñòâîì ïåðøåíèÿ â ãîðëå, äûõàòåëüíûì äèñêîìôîðòîì, òÿæåñòüþ, ÷óâñòâîì ñäàâëåíèÿ â ãðóäè, ïðèñòóïîîáðàçíûì êàøëåì, îäûøêîé, çàòðóäíåíèåì îòäåëåíèÿ ìîêðîòû, ðàçäðàæèòåëüíîñòüþ, âîçáóæäåíèåì, ïîòëèâîñòüþ, ãîëîâíîé áîëüþ, íàðóøåíèåì ñíà.
2. Ïåðèîä óäóøüÿ: îäûøêà èìååò ýêñïèðàòîðíûé õàðàêòåð; ïðèñòóï îäûøêè ìîæåò âîçíèêíóòü âíåçàïíî, íåðåäêî âî âðåìÿ ñíà; âäîõ äåëàåòñÿ êîðîòêèé ñèëüíûé è ãëóáîêèé; ìîæåò îòìå÷àòüñÿ ðàçäóâàíèå êðûëüåâ íîñà íà âäîõå; âûäîõ, êàê ïðàâèëî, ìåäëåííûé, ñóäîðîæíûé, íàìíîãî äëèííåå âäîõà, ñîïðîâîæäàåòñÿ ãðîìêèìè ñâèñòÿùèìè õðèïàìè, ñëûøíûìè íà ðàññòîÿíèè. Óñèëèâàåòñÿ êàøåëü, êîòîðûé ñòàíîâèòñÿ îòðûâèñòûì, ìó÷èòåëüíûì; ïàöèåíò èñïóãàí, âîçáóæäåí; ïðèíèìàåò âûíóæäåííîå ïîëîæåíèå îðòîïíîý: ñèäÿ, íàëîíÿåò òóëîâèùå âïåðåä è îïèðàåòñÿ íà ðóêè, ïëå÷è ïðè ýòîì ïðèïîäíÿòû è ñâåäåíû; êîæíûå ïîêðîâû áëåäíî-öèàíîòè÷íûå, îòìå÷àåòñÿ öèàíîç ãóá, ëèöî èñïóãàííîå, ðå÷ü ïðåðûâèñòàÿ; ãðóäíàÿ êëåòêà íàõîäèòñÿ â ïîëîæåíèè ìàêñèìàëüíîãî âäîõà; â äûõàíèè ïðèíèìàþò ó÷àñòèå âñå ìûøöû ïëå÷åâîãî ïîÿñà, ìûøöû ñïèíû è áðþøíîãî ïðåññà; â ëåãêèõ âûñëóøèâàåòñÿ ìíîæåñòâî ñóõèõ ñâèñòÿùèõ õðèïîâ íà ôîíå îñëàáëåííîãî äûõàíèÿ; ïóëüñ ñëàáîãî íàïîëíåíèÿ, òàõèêàðäèÿ; ñèñòîëè÷åñêîå ÀÄ ñíèæàåòñÿ, äèàñòîëè÷åñêîå — ïîâûøàåòñÿ; ïðîäîëæèòåëüíîñòü ïðèñòóïà êîëåáëåòñÿ îò íåñêîëüêèõ ìèíóò äî íåñêîëüêèõ ÷àñîâ èëè äíåé.
3. Ïåðèîä îáðàòíîãî ðàçâèòèÿ ïðèñòóïà: ïðèñòóï çàâåðøàåòñÿ, êàê ïðàâèëî, îòõîæäåíèåì ìîêðîòû è ïîñòåïåííûì îáëåã÷åíèåì äûõàíèÿ.
Îñëîæíåíèÿ
Àñôèêñè÷åñêîå ñîñòîÿíèå õàðàêòåðèçóåòñÿ ãåíåðàëèçîâàííûì öèàíîçîì, ðåçêîé îäûøêîé, äûõàíèå ïîâåðõíîñòíîå, ñ çàòðóäíåííûì âûäîõîì è âäîõîì. Áåñïîêîéñòâî ðåáåíêà ñìåíÿåòñÿ ïðîñòðàöèåé, ïîòåðåé ñîçíàíèÿ. Ìîãóò íàáëþäàòüñÿ ñóäîðîãè, íåïðîèçâîëüíîå ìî÷åèñïóñêàíèå, ïàäåíèå àðòåðèàëüíîãî äàâëåíèÿ. Äûõàíèå ïðè ýòîì íàñòîëüêî îñëàáëåíî, ÷òî õðèïû ïðàêòè÷åñêè íå âûñëóøèâàþòñÿ. Ýòî êðèòè÷åñêîå, óãðîæàþùåå æèçíè ðåáåíêà ñîñòîÿíèå. Êðîìå ýòîãî, ìîæåò âîçíèêàòü àòåëåêòàç — íà âûñîòå òÿæåëîãî ïðèñòóïà áðîíõèàëüíîé àñòìû âñëåäñòâèå çàêóïîðêè áðîíõà âÿçêîé, ãóñòîé ìîêðîòîé.
Àòåëåêòàç ÷àùå ðàçâèâàåòñÿ ó äåòåé äîøêîëüíîãî è ìëàäøåãî øêîëüíîãî âîçðàñòà. Êëèíè÷åñêè ýòî ïðîÿâëÿåòñÿ öèàíîçîì, ïðåèìóùåñòâåííî ïåðèîðàëüíûì, êîí÷èêîâ ïàëüöåâ, êèñòåé, îòñòàâàíèåì îäíîé ïîëîâèíû ãðóäíîé êëåòêè ïðè äûõàíèè, óêîðî÷åíèåì ëåãî÷íîãî òîíà íàä ó÷àñòêîì àòåëåêòàçà, îñëàáëåíèåì äûõàíèÿ, êðåïèòèðóþùèìè õðèïàìè è øóìîì òðåíèÿ ïëåâðû. Äåòè æàëóþòñÿ íà âëàæíûé, íåðåäêî ìó÷èòåëüíûé êàøåëü è áîëü â íèæíèõ îòäåëàõ ãðóäíîé êëåòêè è æèâîòà. Ðåäêèì îñëîæíåíèåì áðîíõèàëüíîé àñòìû ìîæåò áûòü ñïîíòàííûé ïíåâìîòîðàêñ. Ïðè ýòîì îòìå÷àþòñÿ ðåçêàÿ äûõàòåëüíàÿ íåäîñòàòî÷íîñòü, áîëü â ïîðàæåííîé ïîëîâèíå ãðóäíîé êëåòêè è îòñòàâàíèå åå â àêòå äûõàíèÿ, ñìåùåíèå ñåðäå÷íîé òóïîñòè â ïðîòèâîïîëîæíóþ ñòîðîíó, êîðîáî÷íûé îòòåíîê ëåãî÷íîãî òîíà ïðè ïåðêóññèè.
Èíòåðñòèöèàëüíàÿ, ìåäèàñòèíàëüíàÿ è ïîäêîæíàÿ ýìôèçåìà òàêæå ÿâëÿåòñÿ ðåäêèì îñëîæíåíèåì áðîíõèàëüíîé àñòìû ó äåòåé. Îíà îáóñëîâëåíà ðàçðûâîì ëåãî÷íîé òêàíè è ïðîðûâîì âîçäóõà â èíòåðñòèöèàëüíóþ òêàíü, êîòîðûé â ïîñëåäóþùåì ìîæåò ðàñïðîñòðàíèòüñÿ â êîðåíü ëåãêîãî, ñðåäîñòåíèå è ïîäêëþ÷è÷íóþ êëåò÷àòêó øåè. Êëèíè÷åñêè ïðîòåêàåò ìàëîñèìïòîìíî èëè áåññèìïòîìíî, íî ìîæåò ñîïðîâîæäàòüñÿ áîëÿìè, öèàíîçîì, ðàçâèòèåì êîëëàïñà.
Äîâðà÷åáíàÿ ïîìîùü:
· Îáåñïå÷èòü ïàöèåíòó óäîáíîå ïîëîæåíèå;
· Óñïîêîèòü ïàöèåíòà;
· Îáåñïå÷èòü äîñòóï ñâåæåãî âîçäóõà;
· Ðàññòåãíóòü ñòåñíÿþùóþ îäåæäó;
· Èíãàëÿöèÿ ñàëüáóòàìîëà, ôåíîòåðîëà èëè áåðîäóàëà ÷åðåç ñïåéñåð (íåáóëàéçåð);
· Ïîäãîòîâèòü äëÿ âíóòðèâåííîãî ââåäåíèÿ 10 ìë 2,4% ðàñòâîðà ýóôèëëèíà (ïî íàçíà÷åíèþ âðà÷à);
· Ñëåäèòü çà ñîñòîÿíèåì áîëüíîãî;
· Äàòü ïàöèåíòó ìèíåðàëüíîé ùåëî÷íîé âîäû áåç ãàçà.
Ïîìîùü ïðè àñòìàòè÷åñêîì ñòàòóñå:
Ñèìïòîìû — äûõàòåëüíàÿ íåäîñòàòî÷íîñòü, ðåçèñòåíòíîñòü ê áðîíõèîëèòèêàì, çàòÿíóâøèéñÿ ïðèñòóï óäóøüÿ, øóìíîå äûõàíèå, öèàíîç, îäóòëîâàòîñòü ëèöà, òàõèêàðäèÿ, ñíèæåíèå ÀÄ, çàòîðìîæåííîñòü.
· Ñðî÷íàÿ òðàíñïîðòèðîâêà â ðåàíèìàöèîííîå îòäåëåíèå
· Êèñëîðîäíàÿ òåðàïèÿ
· Èíôóçèîííàÿ òåðàïèÿ (ãåìîäåç, ïîëèãëþêèí)
· Ýóôèëëèí âíóòðèâåííî
· Ïðåäíèçîëîí êàæäûå 4 ÷àñà âíóòðèâåííî
· Ãåïàðèí âíóòðèâåííî
Íåîòëîæíàÿ ïîìîùü:
Ïðè îêàçàíèè ïåðâîé ïîìîùè ïî âîçìîæíîñòè íàçíà÷àåòñÿ ìàêñèìàëüíî ïîëíîå è ïîñòîÿííîå ïðåêðàùåíèå êîíòàêòà ñ àëëåðãåíîì. Åñëè ýòî íåâîçìîæíî, ïîêàçàíà ñïåöèôè÷åñêàÿ ãèïîñåíñèáèëèçàöèÿ â ñïåöèàëèçèðîâàííûõ àëëåðãîëîãè÷åñêèõ îòäåëåíèÿõ.
Ñðî÷íàÿ ãîñïèòàëèçàöèÿ ïðè ðàçâèòèè àñòìàòè÷åñêîãî ñòàòóñà èëè îñëîæíåíèé.  îñòàëüíûõ ñëó÷àÿõ ïðè îêàçàíèè íåîòëîæíîé ïîìîùè, íåîáõîäèìîñòü ãîñïèòàëèçàöèè çàâèñèò îò òÿæåñòè è ïðîäîëæèòåëüíîñòè ïðèñòóïà.
Ïðè îêàçàíèè íåîòëîæíîé ïîìîùè äëÿ êóïèðîâàíèÿ ïðèñòóïîâ àñòìû íåìåäëåííî íàçíà÷àåòñÿ áðîíõîðàñøèðÿþùàÿ òåðàïèÿ. Ó áîëüøèíñòâà áîëüíûõ ïîëîæèòåëüíîå äåéñòâèå îêàçûâàþò ñåëåêòèâíûå ñòèìóëÿòîðû áåòà-2-àäðåíîðåöåïòîðîâ, êîòîðûå âûïóñêàþòñÿ â âèäå ðó÷íûõ, êàðìàííûõ èíãàëÿòîðîâ. Âî âðåìÿ ïðèñòóïà ïîìîãàþò 2 âäîõà àýðîçîëÿ.
Ïðè ïåðâîé ïîìîùè îáåñïå÷èâàåòñÿ äîñòóï ñâåæåãî âîçäóõà, ñîçäàåòñÿ ñïîêîéíàÿ îáñòàíîâêà, ïðîâîäÿòñÿ îòâëåêàþùèå òåïëîâûå ïðîöåäóðû (ãîðÿ÷èå ðó÷íûå èëè íîæíûå âàííû).
Âî âðåìÿ îêàçàíèÿ íåîòëîæíûõ äåéñòâèé ââîäÿòñÿ ïðè ïîìîùè èíãàëÿòîðà ïîäîáðàííûå çàðàíåå áðîíõîëèòèêè. Íàïðèìåð: áåðîäóàë, àñòìîïåíò è äðóãèå.
 òÿæåëûõ ñëó÷àÿõ ïðè íåîòëîæíîé ïîìîùè áðîíõîëèòèêè ìîæíî ââåñòè ïîäêîæíî (0,1%-íûé ðàñòâîð àäðåíàëèíà — 0,15-0,5 ìë èëè 0,01 ìã/êã ìàññû òåëà ðåáåíêà).
Ïðè îòñóòñòâèè ýôôåêòà îò ââåäåíèÿ ýòèõ ñðåäñòâ íà äîãîñïèòàëüíîì ýòàïå äëÿ îêàçàíèÿ íåîòëîæíîé ïîìîùè ìîæíî ââåñòè 1,2%-íûé èëè 2,4%-íûé ðàñòâîð ýóôèëëèíà (äåòÿì äî ãîäà — 0,1-0,3, 1-3 ëåò — 0,3-0,5, 4-5 ëåò — 0,5-0,7 ìë). Îäíîâðåìåííî ñëåäóåò ââåñòè àíòèãèñòàìèííûå ïðåïàðàòû (ïèïîëüôåí, ñóïðàñòèí âíóòðü èëè âíóòðèìûøå÷íî â âîçðàñòíûõ äîçèðîâêàõ).
Ïðè ðàçâèòèè 1 ñòàäèè àñòìàòè÷åñêîãî ñòàòóñà è ïðè îòñóòñòâèè ýôôåêòà îò ïðèìåíåíèÿ ýóôèëëèíà, äðóãèõ áðîíõîëèòèêîâ ïîêàçàíî ââåäåíèå ïðåäíèçîëîíà âíóòðèìûøå÷íî èëè âíóòðèâåííî â äîçå 3-5 ìã/êã ìàññû òåëà.
Ñ öåëüþ ðàçæèæåíèÿ ñëèçè ïðè îêàçàíèè íåîòëîæíîé ïîìîùè â äûõàòåëüíûõ ïóòÿõ ìîæíî èñïîëüçîâàòü ìóêîëèòè÷åñêèå ïðåïàðàòû, áðîìãåêñèí, ïðîòåîëèòè÷åñêèå ôåðìåíòû, àöåòèëöèñòåèí, îáèëüíîå ïèòüå ùåëî÷íûõ ìèíåðàëüíûõ âîä.
Âûâîä: äåéñòâèÿ ìåäèöèíñêîé ñåñòðû ïîìîãàþò ïàöèåíòó îáëåã÷èòü ïðèñòóï áðîíõèàëüíîé àñòìû. Îñîáåííîñòü âåäåíèÿ ïàöèåíòîâ ñ áðîíõèàëüíîé àñòìîé çàêëþ÷àåòñÿ â òîì, ÷òî ãëàâíàÿ ðîëü â äîñòèæåíèè ðåçóëüòàòîâ ëå÷åíèÿ ïðèíàäëåæèò ñàìîìó ïàöèåíòó. Ïîýòîìó ìåäñåñòðå íåîáõîäèìî îáó÷èòü ïàöèåíòà îöåíèâàòü ñâîå ñîñòîÿíèå ïî êëèíè÷åñêèì ñèìïòîìàì, ïîìî÷ü îáíàðóæèòü òðèããåðû è äàòü ðåêîìåíäàöèè ïî èõ èñêëþ÷åíèþ, îáó÷èòü ýëåìåíòàì äûõàòåëüíîé ãèìíàñòèêè, ñàìîêîíòðîëþ ñèìïòîìîâ, ïîäñ÷åòó ïóëüñà è ÷àñòîòû äûõàíèÿ. Òàêæå íåîáõîäèìî îáó÷èòü ïàöèåíòà è åãî ðîäñòâåííèêîâ òàêòèêå ïîâåäåíèÿ ïðè ïðèñòóïå óäóøüÿ.
Ñïèñîê ëèòåðàòóðû
1. «Øêîëà çäîðîâüÿ. Áðîíõèàëüíàÿ àñòìà» ¹4. Èçäàòåëüñòâî «Ìåäèöèíñêèé ïðîåêò» 2007ãîä
Ðàçìåùåíî íà Allbest.ru
Источник


