Осложнения после прокола при гайморите

Среди многих заболеваний носа гайморит относится к патологиям, которые без соответствующего лечения могут привести к плачевным последствиям, т.е. летальному исходу. Терапия воспалительного процесса, локализованного в гайморовых пазухах, на ранних этапах развития патологии осуществляется консервативными методами. Прокол носа при гайморите рекомендуется, когда заболевание находится в тяжелой форме и медикаментозное лечение не дает положительных результатов.
Что такое гайморит?

Гайморит — это патологический процесс, который характеризуется воспалением верхнечелюстных пазух. Заболевание протекает в острой или хронической форме. Очаг воспаления может быть односторонним или двусторонним.
Причиной возникновения заболевания может быть:
- аллергия;
- стоматологические заболевания;
- аденоиды;
- хронический тонзиллит;
- механические повреждения носовой перегородки;
- грибковое поражение слизистой;
- лучевая болезнь;
- опухолевые новообразования;
- врожденные аномалии строения носовой полости и пр.
При закупоривании выходного отверстия гайморовой пазухи, например, в результате отека слизистой, происходит нарушение оттока носового секрета или гнойного содержимого (в зависимости от вида патологии). Скопившийся экссудат усугубляет течение воспалительного процесса.
При хронической форме гайморита без соответствующих терапевтических процедур у пациента наблюдается деструктивное изменение костей лицевого черепа. Разрушается слизистая оболочка, пластины пазух и нижней стенки глазницы. По этой причине у пациентов с диагнозом гайморит сохраняется риск развития такого осложнения, как менингит, если гнойное содержимое проникнет в полость черепной коробки.
Кроме инфицирования головного мозга заболевание может стать причиной неврита тройничного нерва. Патологический процесс характеризуется приступом сильной боли, локализованной в области лица.
Показания к проколу

В большинстве случаев, когда врач рекомендует делать пункцию, повышается вероятность развития осложнений. Такой способ лечения является крайней мерой, т.к. последствия после прокола гайморита не всегда возможно предугадать.
Показаниями к проведению пункции могут быть:
- гнойная форма заболевания;
- тяжелое состояние больного (с потерей сознания);
- отсутствие положительных результатов антибактериальной терапии;
- неприятный запах из носа;
- вытекание гноя из носовых проходов;
- наличие в анамнезе иммунодефицита в декомпенсированной фазе;
- высокая температура, которая не проходит в течение 3 дней и не сбивается медикаментозно;
- интенсивные головные боли и пр.
Пункцию проводят для того, чтобы быстро убрать скопление гноя, которое заполнило свободное пространство верхнечелюстных пазух.
Процедура прокола

Перед проколом пациенту необходимо сдать ряд анализов, в число которых входит рентгенологическое исследование или компьютерная томография. Если у больного нет противопоказаний к проведению пункции, назначается дата операции. Экстренное хирургическое вмешательство может потребоваться, когда есть угроза жизни пациента.
Пункция проводится врачом в условиях стационара. Операция осуществляется под местной анестезией в положении сидя. Предварительно делается аллергическая проба на обезболивающее, применяемое во время прокола.
Для очищения гайморовых пазух используется специальная игла Куликовского. Медицинское оборудование представляет собой изогнутую трубчатую иглу с канюлей. После введения инструмента в полость носа врач начинает вращать его по направлению к углу глаза. Как только появится хруст — был начат процесс прохождения иглы через стенку пазухи. О проколе свидетельствует исчезновение сопротивления введения инструмента.
Во время пункции пациент ощущает давление.
Когда игла войдет в гайморову пазуху, с помощью шприца врач начинает откачивать ее содержимое. Чтобы уничтожить патогенную микрофлору после откачки гноя полость промывают раствором фурацилина или марганцовки. Завершающей процедурой, является введение в пазуху антибактериальных и противовоспалительных препаратов.
Если пациенту нужно делать повторное промывание носа, чтобы дополнительно не травмировать ткани в отверстие от прокола устанавливается катетер. Он остается на все время лечения. Через трубки, которые не причиняют боли пациентам, вводят все необходимые лекарственные препараты.
Стоит ли делать прокол?

Если антибиотики при гайморите не помогают и врач назначает прокол, рекомендуется согласиться на данную процедуру. Сразу после удаления содержимого пазух пациент почувствует себя лучше.
Существует народное утверждение, что если был сделан прокол при гайморите, последствия такого вмешательства проявят себя в виде необходимости регулярного выполнения болезненной пункции (в случае рецидива). Данная информация не является полностью правдивой.
Если была подобрана правильная дозировка обезболивающего препарата, то никаких болевых ощущений в процессе прохождения иглы через стенки пазухи не возникает. Инфицирование тканей и лицевых мышц может произойти только в том случае, когда не соблюдаются правила асептики и антисептики.
Вероятность рецидива заболевания сохраняется у всех больных независимо от того, какое проводилось лечение (хирургическое или консервативное). Место прокола быстро заживает, поэтому пазуха носа остается по-прежнему защищенной от прямого проникновения патогенной микрофлоры. Если отверстие от пункции не зарастает, что случается редко, то это указывает на наличие другого опасного заболевания.
Исход лечения зависит от квалификации врача и отношения пациента к своему здоровью в послеоперационном периоде. По этим причинам проведение лечения должно осуществляться в специализированных клиниках.
Лучше сделать прокол, чем бороться с осложнениями, которые могут возникнуть в результате нарушения костных структур и распространения патологической микрофлоры.
Когда нежелательно делать прокол?
Существует ряд противопоказаний к проведению пункции. К ним относят:
- анатомические аномалии строения пазух (врожденные);
- недоразвитость тканей гайморовых полостей;
- сахарный диабет;
- туберкулез;
- устойчивая гипертония;
- острые инфекционные заболевания;
- тяжелое состояние пациента;
- гемофилия.
Прокол не рекомендуют делать маленьким детям, у которых еще полностью не сформировались гайморовы пазухи.
Последствия процедуры прокола

Если врач проводит при гайморите прокол, последствия бывают опасными в редчайших случаях. Чаще всего они возникают по причине низкой квалификации специалиста. К неблагоприятным последствиям такого метода лечения гайморита относят:
- перфорацию стенки орбиты глаза или тканей щеки;
- отек щеки со стороны пункции;
- гематому;
- проникновение воздуха в пустоты или соседние ткани (воздушная эмболия);
- временное снижение остроты зрения;
- абсцесс щеки;
- эмболию сосудов;
- менингит.
Осложнения после пункции
Двусторонняя или односторонняя пункция переносятся одинаково, если все манипуляции врача выполняются согласно установленным правилам. Считается нормальным, когда после операции болит голова и место прокола. Из отверстия может долго сочиться кровь.
К осложнениям относят:
- Кровотечение из носа. Оно возникает в результате повреждения сосудов во время прохождения иглы через стенки пазухи.
- Повышение температуры тела и заложенность носа. Симптомы характерны для пациентов, у которых в пазухах остался гной. Осложнение лечат медикаментозно.
- Присоединение вторичной инфекции. Если пациент не придерживается всех врачебных рекомендаций, в операционную рану может проникнуть патогенная микрофлора.
Лечение гайморита после прокола

После прокола пациенту делают повторный рентген. Он необходим для контроля качества проведенной пункции. Если в пазухах гноя нет, назначается комплексное лечение. Оно включает в себя медикаментозную терапию и физиотерапевтические процедуры. Для подавления патогенной микрофлоры прописывают антибиотики. Их прием может быть пероральным, или лекарство вводится в организм с помощью инъекций.
Промывание тоже способствует процессу выздоровления. Процедуру проводят с помощью шприца без иглы. Антисептический раствор должен вливаться в одну ноздрю и вытекать со второй.
Для нормализации носового дыхания, которое затруднено остаточной заложенностью носа, пациенту назначают сосудосуживающие препараты. А для предотвращения пересыхания и восстановления слизистой рекомендуется орошать нос солевым раствором и использовать капли, имеющие маслянистую основу.
Рекомендации и профилактика
Чтобы не допустить повторного развития заболевания, пациенту рекомендуется придерживаться нескольких правил. Профилактика гайморита после прокола заключается в следующем:
- одеваться по погоде, т.е. не переохлаждаться;
- своевременно начинать лечение всех заболеваний;
- завершать назначенный врачом терапевтический курс, даже если симптомы болезни отсутствуют;
- следить за состоянием зубов и ротовой полости;
- ежегодно проходить профилактический медицинский осмотр и пр.
Для повышения сопротивляемости организма перед патогенной микрофлорой следует укреплять иммунитет.
Чтобы минимизировать риск повторного рецидива, необходимо найти и устранить провокационный фактор развития гайморита. В случае, когда заболевание возникает в результате искривления перегородки, аденоидов, полипов или других схожих причин, пациенту рекомендуется хирургическое лечение. Оно поможет нормализовать носовое дыхание и снизит восприимчивость организма к частым простудным заболеваниям.
Источник
Но, увы, почти всё из перечисленного может оказаться бесполезным, а то и вредным. Разберёмся в причинах гайморита и способах лечения этой болезни.
Наш эксперт – главный научный сотрудник отдела заболеваний верхних дыхательных путей ФГБУ НКЦО ФМБА России, оториноларинголог-ринолог, кандидат медицинских наук Владимир Авербух.
Опасный застой
Гайморит, или, как врачи называют эту болезнь, верхнечелюстной синусит, обычно развивается на фоне вирусной инфекции. Дело в том, что отёк слизистой оболочки носа при насморке блокирует естественные соустья (своеобразные двери, соединяющие околоносовые пазухи с полостью носа), затрудняет доступ воздуха в пазухи и вызывает в них застой слизи. Слизь накапливается, в ней происходит размножение бактерий, появляется гной и развивается воспаление в пазухе с одной или с обеих сторон.
Ещё одной причиной развития гайморита могут стать непролеченные зубы верхней челюсти, через зубные каналы которых бактерии легко проникают в околоносовую пазуху. Нередко к гаймориту может привести и попадание стоматологического материала в пазухи при лечении зубов.
Но даже те, кто своевременно обращается за помощью к стоматологу и не запускает простудные заболевания, не застрахованы от гайморита. Это заболевание нередко возникает у людей с искривлённой носовой перегородкой или особым строением околоносовых пазух.
Не просто насморк
В отличие от обычного насморка гайморит часто сопровождается температурой (иногда довольно высокой, до 38 градусов), кроме того, пациента мучают ноющие головные и лицевые боли в области пазух, появляется ощущение тяжести в районе переносицы и зубов верхней челюсти.
Обычно все эти неприятности сопровождаются затруднением дыхания и выделением слизи из носа, которая может не только вытекать наружу, но и стекать по задней стенке горла. Однако если при обычном насморке выделения, как правило, прозрачные, водянистые и без запаха, то при гайморите слизь становится густой, приобретает жёлто-зелёный оттенок и специфический запах.
Диагноз без лишних трат
Впрочем, окончательный диагноз может поставить только врач. Обычно доктору достаточно ваших жалоб и осмотра. Забор слизи из полости носа для микробиологического исследования, рентгенография, а тем более компьютерная томография околоносовых пазух при остром гайморите обычно не проводятся. Вышеперечисленные методы присутствуют в клинических рекомендациях и в основном могут использоваться при возникновении трудностей с постановкой диагноза или тяжёлом течении гайморита.

Яйца под запретом
Лечат гайморит в зависимости от тяжести заболевания. При лёгких формах, как правило, достаточно промывания полости носа изотоническими растворами и использования местных глюкокортикостероидных спреев. Но если болезнь зашла далеко, то врач может применить тяжёлую артиллерию и назначить антибиотики системного действия.
Что касается сосудосуживающих капель в нос, то они не могут вылечить гайморит, но могут существенно улучшить жизнь больного, поэтому тоже часто используются во время болезни.
А вот о домашних тепловых процедурах – прикладывании к пазухам горячих варёных яиц, картошки, мешочков с подогретой солью – при гайморите лучше забыть. Подобные манипуляции могут усилить воспалительный процесс.
Ну а если врач назначил физиотерапевтические процедуры в поликлинике да ещё и за дополнительную плату, знайте, эффективность данного метода лечения не имеет чёткой доказательной базы при синусите.

Какой прокол!
Ещё один распространённый когда-то метод лечения гайморита – прокол (или, как говорят врачи, пункция верхнечелюстной пазухи) проводится сегодня значительно реже, чем раньше, и обычно для уменьшения болевых ощущений, вызванных давлением слизи в пазухе. Иногда прокол делают в диагностических целях: доктор может взять слизь из пазухи для уточнения возбудителя бактериального синусита, чтобы назначить правильные антибиотики.
Но, прежде чем сдаться в руки хирурга, учтите: за рубежом пункция для лечения гайморита практически не используется, так как доказано, что нет принципиальной разницы в сроках выздоровления пациента, а осложнения при проколе хоть и редко, но случаются. К ним относятся: пункция орбиты глаза, прокол мягких тканей щеки, повреждение носо-слёзного канала, кровотечения при повреждении крупных сосудов.
Кроме того, существует мнение, что если сделать пункцию один раз, то при следующих эпизодах гайморита без неё уже не обойтись. И это утверждение имеет определённые обоснования. С одной стороны, при пункции и промывании пазухи под давлением может повреждаться тонкая слизистая оболочка внутренней стенки пазухи и формироваться дополнительное сообщение пазухи с полостью носа. В результате через лишнее отверстие слизь будет постоянно попадать в пазуху и застаиваться там, а это прямой путь к хроническому гаймориту. С другой стороны, пункция не устраняет причины болезни и не влияет на анатомические особенности носа, поэтому эпизоды гайморита могут повторяться.
В утешение тем, кто всё же решился на эту процедуру, стоит сказать, что прокол делается с применением анестезии, поэтому при правильном проведении операции сильной боли не возникает.
Без осложнений
В любом случае затягивать с лечением гайморита не стоит. Инфекция может затронуть орбиту глаза, проникнуть внутрь черепа или в кровь.
Но, даже если всех этих ужасов удастся избежать, болезнь может стать хронической с частыми обострениями. При развитии хронического синусита обычно проводится длительная терапия глюкокортикостероидными спреями. Если же консервативное лечение не даёт положительных результатов, то может потребоваться операция, направленная на устранение причины воспаления и восстановление дренажа пазух, например, хирургическое исправление перегородки носа.
1. Лечите простуду!
Часто гайморит возникает на фоне вирусной инфекции, поэтому стоит своевременно лечить простудные заболевания.
2. По имени учёного
Гайморова пазуха была названа по имени английского хирурга Натаниэла Гаймора, который впервые описал её заболевания.
3. Рискуют дети
Диагноз «синусит» чаще всего ставится детям в возрасте от 3 до 15 лет. Взрослые сталкиваются с этим заболеванием несколько реже.
Источник
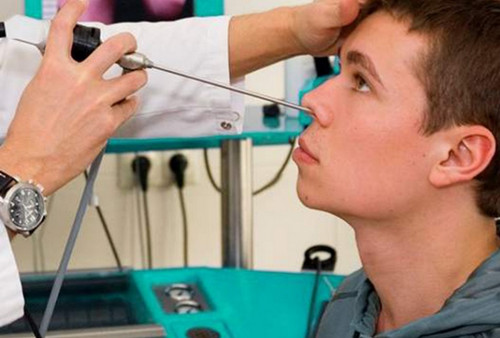 Как бы ни становилось страшно от того, что назначили проведение пункции верхнечелюстной пазухи, ни бросало в дрожь от одного взгляда на инструменты с трудно запоминающимися названиями (троакар Шпренгера, иглы Киллиана, Штейна, Куликовского), но манипуляцию эту нужно проводить. Её ведь врач назначил не просто так, для собственного удовольствия, хотя многие пациенты думают, что именно поэтому, с ужасом взирая на инструменты. На самом деле прокол носа при гайморите не так страшен. А вот если его не сделать, то осложнения болезни в любом случае придётся лечить, и не обычной пункцией, а серьёзной операцией.
Как бы ни становилось страшно от того, что назначили проведение пункции верхнечелюстной пазухи, ни бросало в дрожь от одного взгляда на инструменты с трудно запоминающимися названиями (троакар Шпренгера, иглы Киллиана, Штейна, Куликовского), но манипуляцию эту нужно проводить. Её ведь врач назначил не просто так, для собственного удовольствия, хотя многие пациенты думают, что именно поэтому, с ужасом взирая на инструменты. На самом деле прокол носа при гайморите не так страшен. А вот если его не сделать, то осложнения болезни в любом случае придётся лечить, и не обычной пункцией, а серьёзной операцией.
Зачем нужна пункция при гайморите
Впервые прокол был проведен ещё в 1888 году Шмидтом. За это время инструменты значительно изменились, а врачи приобрели бесценный опыт в вопросе как провести манипуляцию, чтобы не навредить пациенту.
Назначают её для:
- диагностики,
- лечения.
Нередко при гайморите закупориваются выводные отверстия пазухи, а содержимое (гнойное, слизистое) остаётся внутри. Ни наклоны головы, ни тем более обычное сморкание не приводят к оттоку экссудата в носовую полость, а пациент жалуется на сильную боль в области гайморовой пазухи. Чтобы подтвердить диагноз, выявить тип накопившегося выделяемого, нужна пункция гайморовой пазухи.
Если выводное отверстие не закупорено, можно было бы обойтись зондированием. Эта процедура кажется простой, но может вызвать более серьёзные осложнения (повреждение, инфицирование глазницы), поэтому большинство специалистов рекомендуют проведение пункции.
Такая манипуляция позволяет:
- освободить полость от экссудата,
- промыть пазуху,
- ввести лекарство,
- провести исследование выделяемого (микробиологический посев),
- очистить пазуху перед рентгенографией, чтобы дифференцировать гайморит от других болезней (фронтита, онкологических).
Успех проведения процедуры зависит не только от опытности специалиста. Решающую роль могут сыграть эмоции пациента. Если страх, неприятие процедуры преобладают над пониманием её необходимости, то такой психологический настрой негативно скажется на результате. Перед тем как идти на процедуру, надо уяснить, что после неё будет легче, болезнь начнёт отступать. А если не провести манипуляцию, то гайморит вызовет осложнения, которые лечатся исключительно хирургическим путём. Для храбрости пить алкоголь тоже не нужно, так как:
- он уменьшит действие обезболивающих,
- вредит здоровью,
- «выхлоп» изо рта вызовет негативную эмоциональную реакцию врача, а это скажется на его работе.
Многим для того чтобы не бояться, надо знать, как делают прокол при гайморите.
Методика проведения пункции
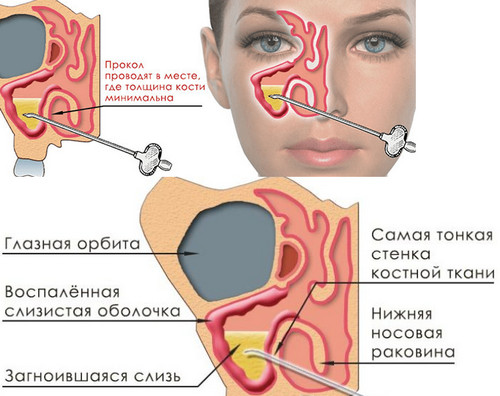
Прокол пазух при гайморите делают через нижний носовой ход, используя:
- прямую иглу для спинномозговой пункции,
- троакар Шпренгера,
- иглы Куликовского, Лихтанца.
Выбор инструмента зависит не только от сложности манипуляции, но и от личного предпочтения врача. Пункция верхнечелюстной пазухи с введением лекарственных средств необходима для одновременной диагностики и лечения. Проводят её поэтапно:
- Подготавливается стерильный инструмент. В некоторых случаях, когда пазуха сильно закупорена, для её промывания приходится делать два отверстия. Надо предусмотреть все варианты, необходимые инструменты, материалы приготовить заранее. Больному не стоит опасаться такого изобилия различных металлических приспособлений, врач, скорее всего, все их не использует.
- Проводится аллергическая проба на анестезирующие препараты.
- Обезболивающим смазывается слизистая оболочка нижнего и среднего носовых ходов.
- На 5 минут в средний носовой ход с помощью зонда вводится вата, пропитанная адреналином. Благодаря ему расширятся соустья пазухи, а это облегчит проведение процедуры.
- В свод нижнего носового хода, в том месте, где стенка тоньше, вводят иглу, если есть трудности с её введением, сильнее давить не надо, лучше немного изменить направление хода иглы.
- После прокола пазухи иглу соединяют со шприцом, и отсасывают экссудат. Определяют его характер и отправляют на микробиологическое исследование.
- Промывают пазуху дезинфицирующими растворами. Как только промывная жидкость станет прозрачной, вводят антибиотики, ферменты. Чтобы лекарство не вытекло, больному надо полежать на боку полчаса.
Врач может понять, что прокол гайморита сделан успешно, когда во время надавливания на иглу она сразу идёт туго, а потом ощущается внезапное проваливание. Если кость слишком толстая (увидеть это можно с помощью предварительной рентгенографии), то иглу придётся вбивать молоточком (короткими и лёгкими ударами, так что пациент не должен рассчитывать увидеть звёздочки вблизи).
После того как игла введена, врач проводит пробный отсос, чтобы проверить, не попала ли игла в кровеносный сосуд, если этого не сделать, то у пациента возникнет воздушная эмболия (очень редкое явление, но такие случаи всё-таки были). Чтобы не допустить развития эмболии, трубку для промывания наполняют жидкостью перед процедурой. После манипуляции не рекомендуют пазуху продувать воздухом.
Используют для промывания:
- физраствор,
- раствор борной кислоты,
- фурацилин,
- раствор антибиотиков.
Жидкость должна быть тёплой. Обязательно надо следить, чтобы при вливании не попал воздух.
Об успехе процедуры свидетельствует вытекание из пазухи молочно-мутного экссудата. Он может пойти не сразу, если очень густой. Тогда сначала будет вытекать чистая жидкость, но как только выделяемое разжижится, появятся комки гноя, слизи. Если же гной так и не появился, то, скорее всего, игла вошла выше уровня жидкости.
Прокол могут проводить через средний носовой ход. Выполнить технически его легче, но вероятность прокола глазницы и её инфицирования выше. Поэтому большинство специалистов предпочитают провести более сложную манипуляцию.
Так как пункция вызывает у пациента стресс, а промывания иногда нужно делать часто, особенно если гайморит стал хроническим, то после первого прокола в отверстие вставляют полиэтиленовую трубку. Чаще всего используют особый ЯМИК-катетер. Через него удобно вводить медикаменты, делать промывания.
Но перед тем как согласиться на процедуру, пациент должен понимать, что может произойти, если прокол не сделать, и какие могут быть осложнения.
За и против пункции
Отказываясь от пункции, больной должен понимать, что тем самым значительно осложняет диагностику. Ведь процедура часто проводится для установления причины, степени тяжести болезни, определения тактики лечения и проведения комплексной терапии. Гайморит после прокола протекает не с такой интенсивной головной болью и излечивается намного быстрее, особенно если пазуха оказалась закупорена.
Врач, назначая прокол, уже взвесил все за и против, ведь он видит картину в целом, понимает, что означают светлые и тёмные пятна на рентгене, знает, к чему может привести гайморит:
- абсцесс мозга,
- воспаление мозговых оболочек,
- гипоксия,
- появление полипов и кист.
Лечить эти последствия придётся хирургическими методами. Осложнения после прокола не серьёзней, чем после не вылеченного гайморита, и бывают крайне редко:
- Флегмозное воспаление глазницы, сепсис. Проведение пункции (если выполнялась она неверно) может привести к инфицированию глазницы, но вероятность появления такого осложнения, если не делать прокол пазухи, намного выше.
- Кровотечение. Такое осложнение исправляется мгновенно введением тампона в полость носа.
- Воздушная эмболия. Специалисты не рекомендуют после пункции продувать пазуху воздухом, а во время манипуляции приложить все усилия, чтобы внутрь не попал воздух.
Осложнения после пункции возникают из-за неправильного проведения процедуры, поэтому встречаются очень редко. Врачу, если он понимает, что не сможет провести манипуляцию (плохо себя чувствует, сильно расстроен), лучше перенести процедуру или же посоветовать пациенту другого специалиста.
Решение, делать пункцию или нет, должен принять пациент. Но перед его принятием надо отбросить страх, так как именно боязнь «страшных» инструментов, вероятных, но очень редких осложнений, подтолкнут к неверному выбору. Также не надо слушать жуткие истории о том, как вот такому знакомому сделали прокол, а он умер, стал слепым и пр. Тем более что использование современных методов диагностики (КТ, МРТ и даже обычной рентгенографии) сводит весь риск к нулю.
Источник


