Передача бронхиальной астмы детям


Многих родителей, страдающих заболеваниями дыхательных путей, волнует вопрос о генетической предрасположенности детей к этим болезням. Многие не знают точно, передается астма по наследству или нет. Генетики предполагают, что есть высокая вероятность заболеть, если родитель страдает от хронического воспаления дыхательных путей.
Радует то, что с симптомами заболевания реально бороться. Но нужно быть осторожным, чтобы, например, обычная аллергия не переросла в астму. Если в семье есть аллергик или астматик, родителям стоит быть настороже и заботиться о здоровье своих детей.
Факторы и причины развития бронхиальной астмы
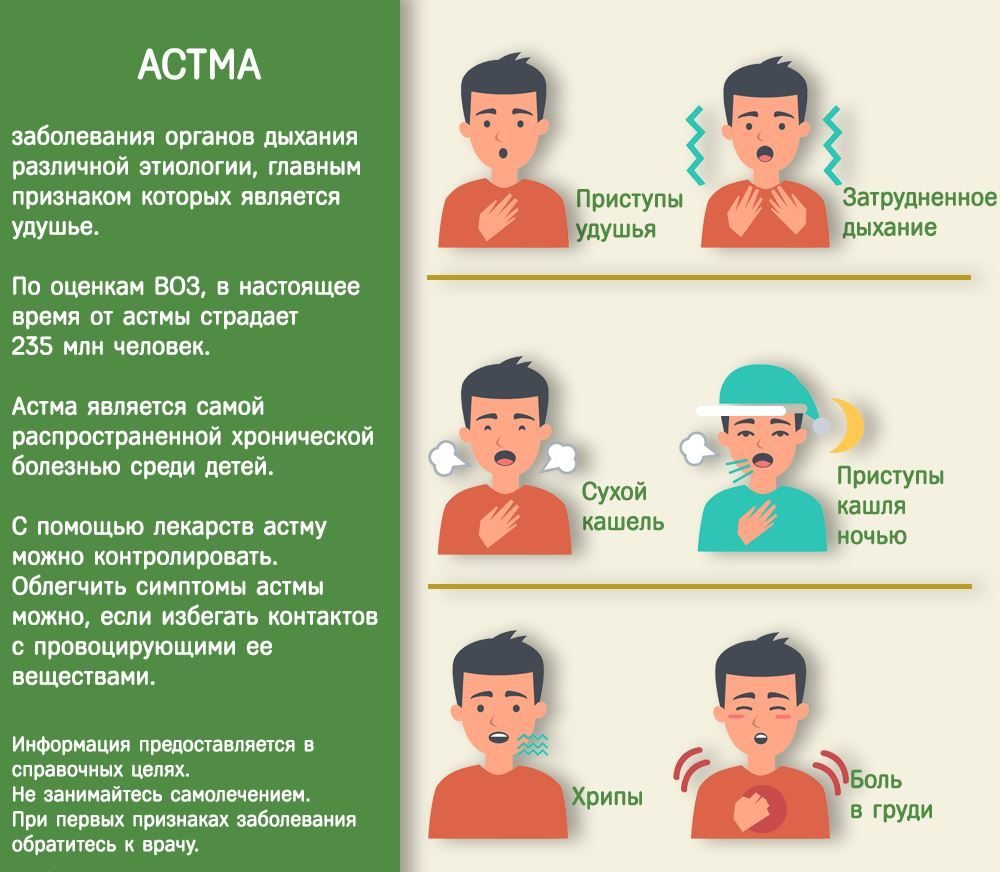
Астма считается мультифакторным заболеванием. Это значит, что в ее развитии принимает участие много внешних и внутренних факторов. И в этом случае наследственность отходит на второй план.
Можно даже говорить о том, что астма по наследству не передается. По мере развития медицинской науки выявляются новые источники, которые влияют на развитие болезни. Среди них стоит выделить две основные группы:
- Внешние факторы прямого воздействия.
- Физиологическое состояние организма.
Первая группа — экзогенные факторы. К ним можно отнести провокаторы аллергической реакции. Это:
- плесневые грибы, различные продукты, пыльца растений, шерсть животных;
- бактерии и вирусы;
- вредная работа на опасных производствах, частый контакт с раздражающими веществами;
- экологическая ситуация;
- курение сигарет;
- инфекционные заболевания;
- неправильное питание.
Вторая группа — эндогенные факторы:
- ожирение разной степени тяжести;
- бронхит, который возникает чаще, чем несколько раз в год;
- наличие определенных заболеваний у матери или отца;
- гендерность. Если передача заболевания происходит на генетическом уровне, то чаще всего от матери.
Особенности передачи по наследству

Следует уточнить, что передача предрасположенности к астме со стороны женщин провоцирует более тяжелое течение заболевания. Если ген передал мужчина, то симптомы будут не такими яркими, а сама астма протекает намного легче.
Конечно, если родители страдают бронхиальной астмой, то велик риск ее появления у наследников. Но это не на 100%, потому как генетику спрогнозировать невозможно. Стоит отметить, что на развитие заболеваний дыхательных путей влияет излишняя гигиена.
Часто это происходит, пока ребенок маленький. Медики утверждают, что если мыть руки много раз в день, особенно антибактериальным мылом, нарушится естественная микрофлора. Иммунитету будет просто не с чем бороться. Для его хорошей работы нужны и болезнетворные бактерии, чтобы он активизировался.
При избыточной гигиене иммунитет начнет реагировать на любые поступающие в организм вещества и даст реакцию в виде аллергии. Многим известно, что те дети, которым дают больше самостоятельности, меньше подвержены бронхиальным заболеваниям.
Напротив, если соблюдать все меры предосторожности, постоянно мыть руки, то можно заболеть. Все хорошо в меру, о гигиене стоит беспокоиться, но растить ребенка в стерильных условиях неправильно.
Генетические причины развития бронхиальной астмы

Стоит сразу отметить, что сама астма не передается по наследству. А вот предрасположенность к ней переходит. Если родитель беспокоится, передается ли бронхиальная астма от родителей по наследству, то можно сказать, что на заболевание влияет не только генный фактор. Чтобы у ребенка проявились астматические симптомы, должно сойтись несколько условий:
- предрасположенность на генном уровне;
- наличие экзогенных факторов, которые оказывают воздействие на развитие бронхиальной астмы.
Чтобы понять, как гены родителей влияют на появление заболевания у детей, генетики постоянно проводят исследования, а также ведут статистический учет.
Несколько статистических данных:
- В 10% случаев дети абсолютно здоровых родителей, без признаков бронхиальной астмы, могут ею заболеть.
- Когда от недуга страдает мать или отец, болезнь может развиться в 20% случаев. Вероятность в 35% наблюдается, когда болеют оба родителя.
- Ситуация осложняется, если у родителей наблюдаются аллергические проявления, и к тому же один из них астматик. Целых 42% говорят о том, что ребенок может унаследовать болезнь.
- Когда от астмы страдают оба родителя, то в 75 случаях из 100 у детей может возникнуть астма. Болезнь заявляет о себе до семилетия ребенка.
Ученые нашли, какие гены отвечают за предрасположенность к развитию бронхиальной астмы. Их более 50. Находятся они в пятой и одиннадцатой хромосоме. Задача этих генов — вырабатывать специфические антитела.
Почему астму сложно прогнозировать

Заболевание сложно выявить :
- Бронхиальная астма может развиться в разном возрасте. Больше вероятность того, что она проявится у детей до семи лет. Возникает также у взрослых, которые не реагировали на проявления аллергии, и она переросла в астму. Можно заболеть и в пожилом возрасте, если есть предрасположенность.
- Заболевание возникает на фоне внутренних факторов. Это может быть инфекционное заболевание, простуда, наличие лишнего веса, применение лекарственных препаратов.
- Так как реакции больных индивидуальны, то классифицировать признаки можно только приблизительно. Приступы у больных разных возрастных групп проходят по-разному, реакция организма на применяемые лекарственные препараты тоже отличается .
Стоит отметить, что проявления астматической болезни при наследственной предрасположенности можно предупредить. Для этого нужно соблюдать осторожность еще при внутриутробном развитии ребенка, а после его рождения принимать профилактические меры.
Может ли мать передать ребенку астму
Беременность – это очень ответственное время. Каждая стадия важна для развития будущего ребенка. Например, во время эмбрионального развития закладываются зачатки будущего иммунитета.
Возможность бороться с различного рода вирусами, микробами, находится в прямой зависимости от того, какие гены в этом участвовали. Так как ДНК ребенка содержит гены отца и матери, то и проблемы он унаследует в равной степени.
Астма по наследству может передаться, если даже один из родителей болел. Эти гены уже будут в ДНК. Развитие заболевания зависит от того, сколько генов, перешедших от носителя, займут место в генной структуре эмбриона. Соответственно, чем больше количество, тем больше предрасположенность.
Родителям, конечно же, хочется знать, унаследовал ли новорожденный предрасположенность к астме. Если она есть, то у ребенка может возникнуть приступ удушья. Его появление могут спровоцировать следующие факторы:
- перевод с грудного молока на сухую смесь;
- начало прикорма;
- пыль в помещении;
- шерсть;
- цветочная пыльца.
Бывает, что астма никак не проявляет себя, вплоть до преклонного возраста человека. Это говорит о том, что хоть у него и была высокая вероятность заболеть, но при этом иммунитет был очень высоким. Поэтому болезнь долгое время себя никак не проявляла. Со временем защитная функция иммунитета ослабевает, и человек сталкивается с первым приступом астмы.
Обобщая, можно сказать, что, как и отец, мать может передать предрасположенность к заболеванию дыхательных путей. Но при этом развитие болезни можно приостановить, если соблюдать профилактические меры.
Передается ли астма по наследству от отца
Будущие родители часто задают себе вопрос, может ли астма передаться по наследству от отца. Медициной установлено, что если болезнь идет по женской линии, то протекать у ребенка астма будет сложнее.
Генетики доказали, что отец также может передать предрасположенность к бронхиальной астме. Поэтому с определенной долей вероятности можно утверждать, что если будущий отец болен, то и ребенок попадает в группу риска. Примерно в 10% случаев виноват в развитии болезни отец.
Особенности проявления заболевания таковы:
- дети мужского пола болеют чаще, но симптомы бронхиальной астмы у них не сильно выражены;
- девочки могут болеть не так часто, но при этом астма будет тяжело протекать.
Если предрасположенность к бронхиальной астме передается со стороны матери, то автоматически повышается риск развития осложнений. Основные симптомы при этом состоянии:
- частые приступы нехватки воздуха;
- непрекращающийся кашель;
- повышенное выделение пота;
- нехватка кислорода.
Что характерно, если папа болеет астмой, то велика вероятность, что и ребенок заболеет. А вот уже родившегося ребенка заразить отец не может. Когда у отца бронхиальная астма, а у матери она отсутствует, такое сочетание порождает высокую степень сопротивляемости.
Предрасположенность к атопии и риск развития астмы

Врачами установлено, что передается предрасположенность к возникновению астмы, а не само заболевание. Поэтому, астма – это результат воздействия наследственных и внешних факторов.
Когда болеет один из родителей, то риск передачи генов заболевания ребенку очень велик. Хоть на возникновение бронхиальной астмы и влияет наследственность, но болезнь поддается корректировке, если принимать меры профилактики.
Самое первое, что могут сделать родители ребенка, — это расспросить ближайших родственников о наличии аллергических проявлений. Между бронхиальной астмой и обычной аллергией есть прямая связь. Из-за реакции на пыльцу у отца начинается насморк.
В будущем у его ребенка может появиться экзема. Если не заниматься ее лечением, то велика вероятность развития бронхиальной астмы на фоне кожной болезни. Вот так простая аллергическая реакция на цветочную пыль запускает генетический механизм развития болезни дыхательных путей.
Астма не всегда проявляется в детском возрасте. Можно спокойно прожить более половины жизни, а потом столкнуться с этим недугом. Объясняется это тем, что у человека был высокий иммунитет, а внешние факторы не имели на него влияния.
Как наследственность влияет на беременность

Некоторые матери подвержены приступам бронхиальной астмы во время беременности. Если они быстро проходят и их можно купировать, то опасности для ребенка нет. С ним все будет в порядке, родится он в срок, с низким риском развития патологий.
Но не всегда астма протекает легко. Если приступы тяжелые, то это состояние скажется на ребенке. Возникает большой риск преждевременных родов, ребенок может родиться с недостаточным весом . Врачи предупреждают о том, что за такими детьми нужно следить внимательнее. Вследствие того что дыхательные пути не защищены в должной степени, риск развития болезней более высокий.
Развитие астматических проявлений реально избежать, если:
- кормить ребенка грудью хотя бы один год;
- правильно вводить прикорм;
- соблюдать режим сна и питания;
- исключить внешние факторы, провоцирующие болезнь (бытовая пыль, пыльца, шерсть).
Можно ли избежать астмы при генетической предрасположенности
Для того чтобы болезнь не получила развития, следует принимать профилактические меры. Это гораздо легче, чем лечить бронхиальную астму. Для родителей важно заняться устранением экзогенных причин, ведь на эндогенные повлиять никак нельзя.
Если женщина раньше курила, то в период беременности сигареты должны исчезнуть из ее жизни. Курение — это один из усугубляющих факторов, который влияет на развитие заболевания дыхательных путей. Родив ребенка, к вредной привычке возвращаться не нужно, потому что предстоит грудное вскармливание.
От него нельзя отказываться ни в коем случае. С молоком матери ребенок получает антитела, способствующие развитию иммунитета . К тому же грудное вскармливание является хорошей профилактической мерой.
Нельзя недооценивать влияние на развитие болезни внешних факторов, потому что, хоть передается астма на генном уровне, но провоцируют ее развитие экзогенные факторы.
Условно существует три вида факторов:
- бытовые аллергены;
- воздействие окружающей среды;
- прочие факторы.
Для устранения провокаторов первого вида должны соблюдаться следующие рекомендации:
- В течение дня несколько раз следует проветривать комнаты, делать влажную уборку.
- Вытравить насекомых, в первую очередь тараканов.
- Побороть плесень.
- Родителям нужно отказаться от сигарет.
- Своевременно менять и чистить фильтры в кондиционерах.
Второй вид:
- Не допускать контакт с цветочной пыльцой.
- Избегать физического переутомления в холодное время года.
- С осторожностью применять лекарственные препараты, содержащие аспирин.
- Проходить ежегодную вакцинацию от гриппа.
Третий вид:
- Вовремя лечить сопутствующие болезни.
- Следить за весом.
- Избегать стрессов.
Что делать, если проблема уже есть
Если бронхиальная астма уже проявилась, задача родителей — следить за интенсивностью приступов. Нельзя допускать, чтобы острые приступы были частым явлением. Когда предрасположенность к заболеванию передается от мамы, приступы удушья случаются чаще. Чтобы снизить их проявление, следует соблюдать правила профилактики:
- В идеале вся семья должна придерживаться принципов правильного питания. На примере родителей ребенок должен видеть, что отсутствие вредных привычек – это норма.
- Нужно регулярно заниматься физическими упражнениями, а также освоить дыхательную гимнастику.
- Лекарственные препараты принимать только по рекомендации врача. Самолечение может негативно сказаться на состоянии больного.
- Не стоит приобретать продукты, в которых содержаться консерванты.
- Инфекции усугубляют протекание болезни, поэтому их надо быстро лечить.
- Каждые полгода или год следует проходить медосмотр.
- По возможности отказаться от домашних животных.
- После вирусного заболевания следует оградить ребенка от общения с другими детьми и взрослыми. Это временная мера, пока не восстановится иммунитет.
- Полезно закаляться с помощью холодной воды. Эта процедура благотворно влияет на иммунитет.
- Нужно исключить из рациона ребенка копчености, газировку, цитрусы, чересчур острые блюда.
Заключение

Бронхиальная астма – это болезнь дыхательных путей, которая передается по наследству. Точнее сказать, передается предрасположенность к ней.
Ученые выявили гены, которые за это отвечают. Если носителем гена является женщина, то у ребенка бронхиальная астма может протекать довольно тяжело. У девочек зафиксированы более острые приступы, а у мальчиков они происходят чаще.
Если оба родителя являются астматиками, то им нужно очень пристально следить за развитием своего ребенка. У него болезнь может проявиться до семи лет.
Чтобы облегчить жизнь ребенка, родителям следует принимать профилактические меры. Гораздо легче предупредить развитие заболевания, чем лечить его.
Источник

Бронхиальная астма — это воспалительное заболевание бронхов с хроническим течением , которое провоцируется различными аллергенами.
Родители, уделяющие достаточное внимание заботе о ребенке, состоянию его здоровья, гигиене, питанию, недоумевают, когда слышат этот диагноз от врача. Он звучит как приговор. Что делать и как нужно лечить астму у ребенка?
Для того чтобы лечение было результативным, необходимо разобраться в особенностях течения, симптомах болезни и о том, какие существуют провоцирующие факторы.
Особенности бронхиальной астмы у детей

Для детской астмы характерно возникновение начальных признаков у детей до 5 лет. Но в последнее время регистрируются случаи даже у грудных младенцев. Мальчики более предрасположены к развитию заболевания.
Болезнь могут спровоцировать следующие факторы:
- при внутриутробном развитии — курение матери или работа на вредном производстве;
- отсутствие грудного вскармливания;
- наличие аллергических заболеваний — атопический дерматит, экзема;
- пищевая аллергия на белок коровьего молока, куриный белок, орехи, злаки, красные ягоды или фрукты;
- бытовые аллергены — домашняя пыль и клещи;
- частое применение антибактериальной терапии;
- плохая экология;
- недоразвитие или аномалия строения органов дыхания;
- аллергическая реакция на шерсть домашних животных, пух птиц;
- более 7-8 случаев ОРВИ в год, которые могут сопровождаться обструкцией бронхов;
- наличие аллергических заболеваний или бронхиальной астмы у ближайших родственников.
Развитию заболевания у детей до года чаще способствуют пищевые аллергены и сопутствующие дерматиты, в более позднем возрасте — поллиноз.
Симптомы бронхиальной астмы у ребенка

Для удобства диагностики симптомыразделяют по возрастным категориям.
- Проявления у детей до года: на ранних этапах родители могут обратить внимание на постоянные выделения из носа, раздражительность и плохой сон ребенка, кашель, возникающий ранним утром или ночью.
- Позже появляются более грозные симптомы: ребенок отказывается от груди либо вяло сосет, возникают приступы удушья, дыхание становится шумным, появляется посинение в области носогубного треугольника, кашель сухой.
- У детей от года до шести лет: первые проявления в виде упорного кашля во время занятия активными играми, длительное подкашливание после пролеченных ОРЗ, быстрая утомляемость, возникновение кашля при вдохе через рот или от прохладного воздуха.
- Далее возникают более явные признаки — ребенок жалуется на упадок сил, боли или ощущение сдавливания в области грудной клетки, отказывается от подвижных игр. При развитии симптомов бронхиальной обструкции появляются свистящее дыхание, сухой кашель с трудноотделяемой мокротой, затрудненный выдох и короткий вдох, мышцы грудной клетки становятся чрезмерно подвижными.
- Симптомы у детей старшего возраста: в любое время суток может возникать постоянный сухой кашель с отделением вязкой, густой мокроты. Проявляется синюшность под глазами вследствие постоянного кислородного голодания тканей. Возможно отставание в физическом развитии. Дети малоподвижны, боятся спровоцировать приступ. При его возникновении занимают вынужденную позу: садится, наклонив туловище вперед и упираясь руками в опору.
Для определения тяжести заболевания применяется таблица, в которой учитываются частота и длительность обострений, наличие ночных приступов и показатели функциональной пробы.

Эти данные необходимы для определения тактики лечения и дальнейшего прогноза.
Можно ли вылечить астму у ребенка

Вылечить бронхиальную астму навсегда в настоящее время невозможно никакими лекарственными средствами. Для чего тогда вообще заниматься лечением? Цели:
- Уменьшить тяжесть заболевания.
- Снизить частоту обострений.
- Начиться снимать приступ и предотвращать его появление.
- Улучшить качество жизни ребенка.
Многие практикующие врачи заверяют, что астма у ребенка может пройти самостоятельно с наступлением полового созревания.
Не нужно пренебрегать рекомендациями по профилактике, особенно если у ребенка есть астмоподобные симптомы, указывающие на поражение бронхов (кашель, сухие свистящие хрипы, одышка или затрудненное дыхание), но диагноз еще не выставлен. Если наблюдаются сопутствующие аллергические проявления, проводят профилактическую терапию антигистаминными препаратами.
При диагнозе «бронхиальная астма» профилактика направлена на уменьшение частоты обострений и предполагает исключение провоцирующих факторов:
- Удаление бытовых аллергенов. Родителям придется следить за чистотой в доме вдвойне: ежедневно проводить влажную уборку, менять постельное белье не реже 2 раз в неделю, вместо шерстяных ковров использовать ламинат, линолеум. Зимняя одежда и белье должны быть из искусственных материалов, не содержать пуха, меха и шерсти. Мягкие игрушки заменить на резиновые, деревянные либо почаще их стирать.
- Экологические факторы. Возможно, смена места проживания решит проблему вредного воздействия окружающей среды.
- Профилактика ОРВИ. Вакцинирование ребенка, прием поливитаминов и закаливание организма помогут снизить вредное влияние на бронхи и уменьшить частоту приступов.
- Пищевая аллергия. Если она выявлена, исключить полностью из рациона продукты, содержащие определенный аллерген. Необходимо обеспечить ребенку сбалансированное питание.
Подобными мерами можно достичь длительной ремиссии (периода затихания болезни).
Лечение
Включает в себя методы медикаментозной и немедикаментозной терапии. Процесс длительный, в некоторых случаях пожизненный, поэтому родителям следует запастись терпением, не верить в чудодейственные пилюли и другие средства лечения, которые могут за один раз избавить от возникшего заболевания.
Детям-астматикам постарше нужно объяснить, что это необходимость, и при строгом соблюдении всех рекомендаций они смогут жить полноценной жизнью.
Медикаментозное лечение

Целью лечения является купирование возникшего приступа у детей и базисная терапия для того, чтобы смягчить течение патологии. Препараты принимаются перорально, в виде инъекций и ингаляционно.
Симптоматическая терапия направлена на быстрое снятие спазма в бронхах, который и вызвал приступ. Применяются лекарства, способствующие расширению бронхов (бронхолитики). Наиболее предпочтительными являются:
- адреномиметики (сальбутамол, фенотерол);
- антихолинергические препараты (ипратропия бромид);
- метилксантины, средства с теофиллином;
- комбинированные препараты — адреномиметик + антихолинергик;
- гормональные препараты в ингаляционной форме.
Группу препарата определяет врач с учетом тяжести течения, возраста, частоты приступов, показателей инструментального обследования, эффективности ранее назначенных лекарств.
Метод введения препаратов предпочтительно ингаляционный. Средство попадает непосредственно в органы дыхания и действует быстрее. Существуют специальные приспособления для доставки аэрозоля в бронхи — это небулайзер. Благодаря аппарату вещество не оседает на задней стенке глотки, а проходит дальше по воздухоносным путям. Астматику такой аппарат необходим в доме.
Еще одно устройство, облегчающее введение лекарственных препаратов от астмы, — спейсер. Он позволяет применять меньшую дозу лекарства, но увеличивает эффективность его проникновения в легкие в 2 раза.
Данные лекарственные средства оказывают лишь временный эффект и применяются в экстренных случаях. Бесконтрольное применение может привести к возникновению резистентности (устойчивости) при очередном приступе. Поэтому нужно контролировать детей старшего возраста, которые могут злоупотреблять препаратами из-за страха возникновения приступа.
Базисная терапия состоит из лекарств с противовоспалительным действием и бронхорасширяющим эффектом. К ним относятся:
- длительно действующие бронходилататоры;
- системные и ингаляционные гормональные средства;
- антилейкотриеновые препараты;
- кромоны;
- антицитокиновые средства.
Базисное лечение также подбирает врач с учетом индивидуальных особенностей ребенка. Родителям ни в коем случае нельзя отменять его или менять дозировки. В особенности это касается системного применения глюкокортикостероидов. При их отмене может возникнуть ряд серьезных побочных эффектов.
Немедикаментозное лечение

Официальных клинических исследований на тему немедикаментозных способов не проводилось, доказательной базы у этих методов нет. Но врачи отмечают, что детям, у которых удалось достичь высокого эффекта в лечении, длительной ремиссии и стойких результатов, проводили дополнительную терапию. Она включает:
- физиотерапевтические процедуры. Ультрафиолетовое облучение активизирует обмен веществ, улучшает тканевое дыхание. Иглоукалывание помогает вырабатывать гормоны, которые способствуют купированию приступа в дальнейшем;
- лечебную физкультуру, в том числе бег, плавание, активные игры. Такие занятия повышают устойчивость к нагрузкам, способствуют развитию дыхательного аппарата, восстанавливают кровообращение и улучшают насыщение тканей кислородом;
- хорошие результаты дает проведение дыхательной гимнастики. Она тренирует мышцы, ребенок учится управлять дыханием, происходит дренирование (очищение) бронхов от вязкой мокроты;
- использование природных факторов — грязевые лечебницы, минеральные воды, смена климата, соляные пещеры, высокогорная терапия на курортах. Это способствует восстановлению функции внешнего дыхания, мелкие бронхи, забитые слизью, очищаются;
- массаж, вибромассаж способствует улучшению обмена кислорода и углекислого газа в легких, уменьшается обструкция, бронхи очищаются.
Фитотерапия, ароматерапия, которые так любят некоторые родители, для детей с астмой не рекомендованы. Причина в том, что они могут вызвать аллергическую реакцию и спровоцировать новый приступ.
Любой из немедикаментозных методов можно применять только после консультации с врачом. Он оценит риски и даст рекомендации, способствующие хорошему результату.
Первая помощь при приступе

Приступ — это остро возникшее состояние удушья, свистящего дыхания, слышимого на расстоянии и спастического кашля.
Алгоритм действия при оказании первой помощи:
- Посчитать количество дыхательных движений. Дать ребенку препарат, расширяющий бронхи, через ингаляционный баллончик, спейсер либо небулайзер. Посадить так, чтобы он мог опереться (стул, кровать) и задействовать вспомогательные мышцы для дыхания. Следить за изменением состояния в течение 20 минут. Частота дыхания должна снизиться, межреберные мышцы не должны западать, кашель — стать реже.
- Если через 20 минут эффекта нет, повторить введение препарата в той же дозировке или поменять на комбинированный препарат. Оценить состояние.
- При отсутствии улучшения ввести ингаляционный кортикостероид.
- Если приступ не удалось купировать в течение одного часа, следует немедленно отвезти ребенка в больницу.
При диагностировании астмы у ребенка родителям следует обучиться оказанию первой помощи. Это можно сделать в школах здоровья, организованных в поликлиниках.
Оценка результатов лечения

Лечить астму успешно означает добиться контроля над ней. Оцениваются следующие признаки:
- Уменьшение частоты приступов до показателя менее 2 раз в неделю.
- Приступы и пробуждения ночью прекращаются.
- У ребенка восстанавливается физическая активность.
- Необходимость в применении препаратов снижается.
- Улучшаются результаты функциональных проб (пикфлоуметрия, спирометрия).
На основании этих показателей аллерголог уменьшает дозировку лекарственных препаратов базовой терапии, может отменить системные препараты. Астма у детей требует постоянного планового посещения врача с целью коррекции терапии, проведения инструментальных обследований и оценки изменений.
В заключение
Бронхиальная астма не так страшна. Конечно, родитель, однажды увидев ребенка в состоянии приступа, пугается, пытается найти всевозможные методы, чтобы облегчить симптомы и избавиться от заболевания. Но любой врач подтвердит: болезнь поддается контролю.
Можно жить без ее проявлений целые десятилетия. Основная задача родителей — помочь ребенку адаптироваться, не заниматься самолечением и по возможности посещать школу здоровья, где они получат много дополнительной полезной информации.
Источник


