План лечения бронхиальной астмы у детей


НАЦИОНАЛЬНАЯ ПРОГРАММА «БРОНХИАЛЬНАЯ АСТМА У ДЕТЕЙ. СТРАТЕГИЯ ЛЕЧЕНИЯ И ПРОФИЛАКТИКА

Национальная программа – специализированный документ, отражающий мнение ведущих специалистов, работающих в области бронхиальной астмы. Впервые был создан в 1997 году по инициативе А. Г. Чучалина, став формуляром диагностики, лечения и профилактики БА у детей, адресованным не только специалистам пульмонологам, аллергологам, но и широкому кругу практических педиатров, врачей общей практики.

БРОНХИАЛЬНАЯ АСТМА у детей заболевание, в основе которого лежит хроническое аллергическое воспаление бронхов с участие ряда клетокэозинофилов, нейтрофилов, тучных клеток, лимфоцитов. Это сопровождается гиперреактивностью дыхательных путей, приступами затрудненного дыхания в результате распространенной бронхиальной обструкции, обусловленной бронхоконстрикцией, гиперсекрецией слизи, отеком стенки бронха.

• БА – одно из самых распространенных хронических заболеваний детского возраста, за последние 20 лет распространенность ее заметно выросла; • гиподиагностика и поздняя диагностика БА остается проблемой современной отечественной педиатрии; • БА у детей является серьезной медико-социальной и экономической проблемой; • в числе факторов риска смерти от БА – тяжелое течение болезни, врачебные ошибки (неправильная терапия, отсутствие плана лечения и письменных рекомендаций для больного), низкий социальный статус семьи больного; • начавшись в детстве, БА у многих продолжается в зрелом возрасте.

Особенности клиники и диагностики БА у детей раннего возраста: Дети 0 -2 года. БА отличается клинической вариабельностью , сохраняя черты аллергического наследственно обусловленного заболевания. Раннему развитию БА способствует внутриутробная сенсибилизация плода вследствие повышенной проницаемости фетоплацентарного барьера. Неблагоприятное влияние оказывают профессиональные вредности, активное и пассивное табакокурение матери.

Среди факторов постнатальной сенсибилизации важное значение имеет избыточная антигенная экспозиция в первые годы жизни ребенка. Основными сенсибилизирующими факторами являются пищевые аллергены (куриный белок, белок коровьего молока, пшеница, рыба, орехи, какао, цитрусовые, ряд ягод, овощей). С первых месяцев жизни начинает возрастать роль бытовых аллергенов (у большинства сенсибилизация к домашней пыли и клещам). С 3 -4 лет возрастает роль пыльцевых аллергенов.

«Атопический марш» – этапность в смене спектра сенсибилизации у детей раннего возраста – когда появлению первых типичных приступов экспираторной одышки предшествуют проявления атопического дерматита, острые аллергические реакции на различные пищевые продукты, медикаменты (в виде экзантем, крапивницы, отеков Квинке), повторные респираторные заболевания. Нередко расцениваются врачами как ОРВИ, бронхиты, пневмонии. Больные неадекватно лечатся антибиотиками, что лишь способствует лекарственной сенсибилизации, проявляющейся различными клиническими вариантами лекарственной аллергии. В последнее время отмечается ранняя сенсибилизация к широкому спектру аллергенов (полисенсибилизация).

Индекс риска астмы (Asthma Predictive Index, API) для выявления факторов, предрасполагающих к БА в раннем детстве: Распознаются дети с высоким риском астмы (2 -3 лет) >3 (4) эпизодов свистящих хрипов за последний день И Один большой критерий • У одного из родителей подтвержденный диагноз астмы • Подтвержденный диагноз атопического дерматита • Чувствительность к аэроаллергенам ИЛИ два малых критерия • Чувствительность к пищевым аллергенам • Эозинофилия в крови (>4%) • Свистящее дыхание не связано с инфекцией
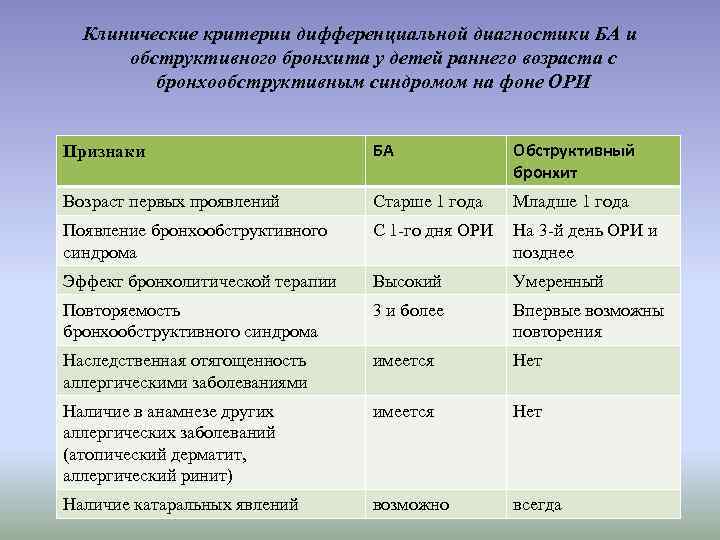
Клинические критерии дифференциальной диагностики БА и обструктивного бронхита у детей раннего возраста с бронхообструктивным синдромом на фоне ОРИ Признаки БА Обструктивный бронхит Возраст первых проявлений Старше 1 года Младше 1 года Появление бронхообструктивного синдрома С 1 -го дня ОРИ На 3 -й день ОРИ и позднее Эффект бронхолитической терапии Высокий Умеренный Повторяемость бронхообструктивного синдрома 3 и более Впервые возможны повторения Наследственная отягощенность аллергическими заболеваниями имеется Нет Наличие в анамнезе других аллергических заболеваний (атопический дерматит, аллергический ринит) имеется Нет Наличие катаральных явлений возможно всегда

В этом возрасте необходимо исключать и другие причины обструкции: бронхолегочная дисплазия, гастроэзофагальный рефлюкс, аспирация инородного тела, врожденные аномалии легких и сердца, первичная цилиарная дискинезия и др.

Дошкольники (от 3 до 5 лет). • Главным ключевым критерием дифференциальной диагностики фенотипа астмы является персистирование на протяжении последнего года. • Наиболее частые триггеры – вирусы. Возможна провокация приступов БА физической нагрузкой. • Кожные пробы с аллергенами или определение специфических Ig. E-антител позволяет определить аллергическую природу заболевания. • Клинически значимая между контактом с аллергеном и появлением симптомов. • Важным для постановки диагноза является отчетливый положительный эффект от применения бронходилятаторов и ингаляционных глкокортикостероидов и возврат симптомов после отмены этой терапии.

Школьники (от 6 до 12 лет). Приступы в этом возрасте также наиболее часто провоцируются аллергенами, респираторными вирусами, физической нагрузкой. При выборе лечения следует прежде всего ориентироваться на предшествующую тяжесть заболевания.

Подростки В этом возрасте нередко меняется тяжесть течения БА, у отдельных детей приступы вообще проявляются впервые, часть детей «перерастают» заболевание. Симптомы заболевания существенно уменьшаются и даже исчезают. Сложность ведения подростков определяется появлением у них вредных привычек (табакокурения), некритичной оценкой ими своего состояния, отсутствием преемственности и нерегулярностью врачебного наблюдения, низкой приверженности терапии. Весьма часта провокация приступов физ. нагрузкой, психоэмоциональными факторами. Требуется дифференцировать с дисфункцией голосовых связок (возрастная мутация голоса), аспирацией инородных тел, гипервентиляционным синдромом, начальными проявлениями ХОБЛ.

БА у детей с ожирением У больных БА с избыточной массой тела отмечается ряд особенностей: • относительно низкие легочные объемы по сравнению с лицами, имеющими нормальную массу; • отрицательная корреляционная зависимость ИМТ с диаметром дыхательных путей (максимально выражена в популяции лиц мужского пола); • низкая функциональная активность дыхательной мускулатуры, что ассоциировано со снижением максимального давления вдоха; • снижение экскурсии грудной клетки; • усиление сократительного ответа гладкой мускулатуры бронхов в ответ на контрактильные стимулы, обусловливающие удлинение актов вдоха и выдоха.

Жировая ткань продуцирует целый ряд провоспалительных медиаторов, что оказывает стимулирующее действие в отношении воспалительной активности при БА. Рекомендовано обогащение диеты ω3 полиненасыщенными жирными кислотами, особенно в комбинации с элиминационными мероприятиями может существенно уменьшить симптомы БА и улучшить качество жизни. Диетотерапия и специальный комплекс упражнений могут привести к значительному приросту дыхательных объемов ФВД при похудании.

Дифференциальная диагностика БА у детей Заболевания верхних дыхательных путей Заболевания нижних дыхательных путей Прочие состояния Аллергический ринит Хронический ринит Синусит Гипертрофия аденоидов и/или тонзиллярных миндалин Ларингомаляция Новообразования гортани и глотки Дисфункция голосовых связок Обструктивный бронхит вирусной и бактериальной этиологии, в том числе микоплазменной и хламидийной Коклюш Трахео-пищеводный свищ Сдавление трахеи и крупных бронхов Трахеобронхомаляция и другие пороки развития Хронический бронхит вследствие ингаляции табачного дыма и токсических газов Бронхолегочная дисплазия Бронхиолит Пневмония Отек легких Интерстициальные заболевания легких Легочная эозинофилия Легочный гемосидероз Аспирация инородных тел Муковисцидоз Иммунодефицитные состояния, протекающие с поражение легких Легочные микозы Синдром цилиарной дискинезии Синдром хронической аспирации Гастроэзофагеальный рефлюкс Туберкулез Врожденные пороки сердца

Заподозрить отличное от БА заболевание при выявлении следующих симптомов: 1. По данным анамнеза: • появление симптомов заболевания с рождения; • респираторный дистресс синдром и/или применение ИВЛ в периоде новорожденности; • неврологическая дисфункция в неонатальном периоде; • отсутствие эффекта от применения бронхолитиков и ответа на терапию даже высокими дозами ингаляционных и пероральных глюкокортикостероидов; • свистящие хрипы, связанные с кормлением или рвотой; • затруднение глотания и/или рецидивирующая рвота; • диарея; • плохая прибавка массы тела; • длительно сохраняющая потребность в оксигенотерапии.

2. По данным физикального обследования: • деформация концевых фаланг пальцев в виде «барабанных палочек» ; • шумы в сердце; • стридор; • очаговые изменения в легких; • крепитация при аускультации; • резкий цианоз;

3. По результатам лабораторных и инструментальных исследований: • очаговые или инфильтративные изменения на рентгенограмме органов грудной клетки; • анемия; • необратимость обструкции дыхательных путей; • выраженная гипоксемия.

Признаки, характерные для дебюта БА: • частые эпизоды БОС (чаще одного раза в месяц); • кашель или одышка, появляющиеся при физической нагрузке; • ночной кашель; • кашель и одышка, повторяющиеся вне ОРВИ и не связанные с определенным сезоном; • эпизоды БОС, сохраняющиеся у ребенка старше 3 лет. У детей старше 5 лет помочь в дифференциальной диагностике может исследование функции внешнего дыхания, а также оценка реакции на терапию бронходиллятаторами, глюкокортикостероидами и элиминационные мероприятия.

Диспансерное наблюдение детей, больных БА Цель диспансерного наблюденияпредотвращение прогрессирования заболевания и достижение контроля БА; Диспансерное наблюдение предусматривает этапность, доступность, преемственность на основе унифицированных подходов диагностике, лечению и профилактике; Одно из главных условий диспансерного наблюдения детей с БА — мониторирование заболевания участковым педиатром и специалистами.

Задачи участкового педиатра: • раннее выявление детей с БА; • наблюдение детей с риском развития БА проводится в декретированные сроки: на первом году – ежемесячно первые 6 мес. , затем в 9 и 12 мес. , далее ежегодно; • нередко начальные проявления БА протекают под маской респираторной инфекции, поэтому «часто болеющие дети» требуют углубленного обследования и направления к специалистам; • контроль за детьми с БА осуществляется в соответствии с индивидуальным планом наблюдения: с легкой БА 1 раз в 12 мес. , среднетяжелой и тяжелой – не реже 1 раза в 6 мес. (с исследованиями ФВД); • амбулаторное лечение БА проводится по показаниям или рекомендациям специалиста;

• оценка эффективности начальной противовоспалительной базисной терапии у детей со среднетяжелой и тяжелой БА проводится через 1 мес. , далее при эффективности терапии – через 3 -6 мес. При неэффективности необходима госпитализация в специализированный стационар; • обязательный компонент – выявление и санация очагов хронической инфекции; • отбор детей с БА для этапного лечения в местных санаториях, специализированных детских санаториях, детских дошкольных учреждениях и оздоровительных лагерях; • организация восстановительного комплексного лечения; • оформление медицинских заключений для детейинвалидов с тяжелой БА; • советы по профориентации ребенка.

Показания к госпитализации: • проведение дифференциальной диагностики астмы в сомнительных случаях при невозможности ее проведения в условиях поликлиники (соматическое, пульмонологическое, аллергологическое отделение); • обострение (приступ) астмы, не купирующийся в амбулаторных условиях (соматическое, реанимационное отделение); • астматический статус; • подбор схем терапии у больных с тяжелой, резистентной к обычной терапии астмой; • возможные выраженные побочные эффекты противоастматических препаратов.

Критерии эффективности диспансеризации: • частота обострений астмы и их суммарная продолжительность; • длительность и полнота ремиссии (полный контроль астмы); • дни нетрудоспособности матери в связи с уходом за ребенком, дни пропущенных занятий в школе; • количество дней, проведенных больным в стационаре за год; • динамика показателей ФВД в период ремиссии.

Вакцинация детей с БА: Целесообразно вакцинировать детей с БА, ведущими триггерами обострения у которых являются респираторные инфекции. • иммунизация проводится только в периоды ремиссии ( в том числе и медикаментозной) длительностью не менее 4 -8 нед. ; • при рецидивировании респираторной патологии возможна вакцинациция пневмококовой инфекции (ПКИ 7 или Пневмо-23), у детей раннего возраста групп риска – против гемофильной инфекции (Акт. Хиб; Пентаксим или Хиберикс); • вакцинация всегда проводится на фоне базисной терапии основного заболевания; • дети, получающие АСИТ могут быть вакцинированы только по строгим показаниям бесклеточной коклюшной вакциной или АДС, АДС-М, противополиомиелитной инактивированной вакциной через 2 -4 нед. после введения очередной дозы аллергена с последующим продолжение АСИТ через 4 -5 недель после вакцинации.

СПАСИБО ЗА ВНИМАНИЕ!
Источник
Чем дальше в лес, тем меньше астматиков
Сегодня из общего количества людей на земле чуть более 300 млн болеют бронхиальной астмой. Каждые 10 лет число астматиков увеличивается на 50%. По мнению медиков — это весьма удручающая статистика!
Интересно, что по статистике в развитых, цивилизованных странах астматиков больше и риск приобрести это заболевание в течение всей жизни гораздо выше, чем в тех регионах, где пока еще технический прогресс не представляет серьезную угрозу экологии.
В этом смысле связь бронхиальной астмы и качества окружающей среды очевидна — дышать «тяжелым» загрязненным воздухом людям (и детям — в особенности!) без риска для здоровья действительно сложно. Меж тем, точные и бесспорные причины возникновения и развития этой болезни до сих пор учеными не выявлены. В одном и том же регионе одни люди могут буквально задыхаться в ежедневных приступах бронхиальной астмы, а другие — даже не знать, что это такое.
Бронхиальная астма взяла ребенка за горло
Бронхиальная астма представляет собой хроническое воспаление дыхательных путей, которое усиливается под воздействием тех или иных факторов или раздражителей. Эти факторы (или раздражители) вызывают гиперреакцию бронхов, которая проявляется как сильнейший отек слизистой оболочки дыхательных путей, чрезмерным образованием слизи и бронхоспазмом. В итоге в дыхательных путях возникает так называемая бронхиальная обструкция — серьезное препятствие к полноценному дыханию.
Внешне приступ бронхиальной астмы хорошо узнаваем — ребенок хрипит и задыхается, в его горле слышен характерный повторяющийся свист, возникает одышка и признаки удушья.
Редко когда приступ бронхиальной астмы возникает «на пустом» месте, чаще всего его «вспышка» бывает спровоцирована определенным условиями или факторами: сильный резкий запах, чрезмерные физические нагрузки, стресс и т.п.
Факторы, которые вызывают обострение бронхиальной астмы у детей и взрослых:
- Дым (обычный и в особенности — табачный);
- Шерсть животных (а если быть предельно точными, то не сама шерсть, а частички эпителия на ней);
- Плесень внутри помещения;
- Домашние клещи, которые обитают в бытовой пыли;
- Пыльца некоторых растений;
- Физические нагрузки;
- Сильный стресс или эмоциональное потрясение;
- Аллергическая реакция на некоторые лекарства (самое распространенное из них — аспирин);
- Ожирение и малоподвижный образ жизни;
- Холодный морозный воздух.
Симптомы бронхиальной астмы у детей
В основном все признаки и симптомы бронхиальной астмы у детей сводятся к затрудненному дыханию, которое проявляется время от времени на фоне вполне обычных обстоятельств. Например — ночью во время сна, после физической активности, или в момент эмоционального потрясения (испуга, восторга и т.п.).
Главный симптом наличия бронхиальной астмы — это затрудненное дыхание. А именно — проблемный выдох. Если вы заметили, что ваш ребенок вдыхает легко, глубоко и тихо, а выдыхает тяжело, долго и с характерным свистом, вам следует записаться на консультацию к пульмонологу — у вашего ребенка очевидный признак бронхиальной астмы.
Обратите внимание, что у ребенка затрудненное дыхание с хрипами и свистом может быть и при других заболеваниях: например, при сильном насморке у детей, при обычном бронхите или простуде (ОРВИ). Однако, в этом случае проблемы с дыханием будут сопровождаться и другими симптомами — повышенной температурой, отсутствием аппетита, слезотечением. Но как только пройдет сама болезнь, заметно улучшится и дыхание. И только при бронхиальной астме затрудненное дыхание случается «беспричинно» и в отсутствие прочих симптомов.
Вы уже знаете, что главный симптом астмы — это затрудненный выдох. Но мало кто знает (даже среди врачей!), что скорость выдоха можно измерить. Для этого придуманы особые приборы, которые называются пикфлоуметры. С помощью этих приборов — компактных, не слишком дорогих и доступных каждой семье — можно не только достоверно узнать, если ли у ребенка признаки астмы или нет, но также и удостовериться — помогает ли ему введенное лекарство или же нет.
Лечение бронхиальной астмы у детей
Бронхиальная астма — болезнь «со стажем», ее не вчера открыли. И если медикам пока еще не вполне ясны причины ее возникновения у того или иного человека, то уж эффективные планы ее лечения уже давно разработаны и усовершенствованы. В арсенале медиков существуют специальные протоколы, четко предписывающие, чем и как должна лечиться бронхиальная астма у того или иного ребенка в зависимости от степени тяжести приступов, которое у него случаются.
Эти протоколы поддерживающей терапии помогают существенно облегчить жизнь больных детей в 99,9% случаев заболевания бронхиальной астмой. Причем не только облегчить, но и позволить этим деткам жить полноценной жизнью: заниматься спортом, путешествовать, заводить домашних питомцев.
Популярный детский врач, доктор Е. О. Комаровский: «Поверьте мне, ребенок, больной бронхиальной астмой, вполне может стать в будущем олимпийским чемпионом! Но только в том случае, если он получает адекватную и квалифицированную медицинскую помощь».
Основной группой лекарственных препаратов, с помощью которых осуществляется поддерживающая терапия при бронхиальной астме, так называемые топические стероиды.
И не нужно пугаться каких-либо (зачастую надуманных, а не реальных) побочных эффектов или привыкания. В случае лечения бронхиальной астмы, применяемые топические стероиды не оказывают влияния на весь организм в целом, попросту потому, что они не попадают в кровь.
Какой именно препарат группы топических стероидов подходит именно вашему ребенку, и как правильно его использовать — вам подробно расскажет лечащий врач.
Что делать в случае приступа бронхиальной астмы?
В случае серьезного приступа бронхиальной астмы (который может случиться где угодно и когда угодно, внезапно и зачастую без причины), необходимо применять уже меры не поддерживающей терапии, а неотложной помощи.
Ведь в ситуации с мгновенным воспалением в дыхательных путях (отек, нагнетание слизи и бронхоспазм) нет иного способа быстро и эффективно облегчить дыхание посиневшему и задыхающемуся ребенку, кроме как доставить в его дыхательные пути сильное бронхорасширяющее средство. Наилучший способ сделать это — опять же использовать ингалятор, который позволяет мельчайшим частицам лекарства за секунды достичь пораженной области в бронхах. А один из наиболее эффективных и проверенных препаратов для экстренной помощи при приступе бронхиальной астмы у детей — это аэрозоль сальбутамол.
Назначить сальбутамол вправе только врач, но пользоваться им должен уметь всякий родитель, чей ребенок болен бронхиальной астмой.
Однако, правильно сделать вдох при нажатии на ингалятор (в момент пшика необходимо глубоко вдохнуть, чтобы лекарство достигло бронхов) способны не все дети — малыши примерно до 5-6 лет обычно сделать этого еще не могут. Но и эти крохи тоже страдают бронхиальной астмой!
Для таких деток разработаны особые ингаляторы — небулайзеры. Кроме того, при лечении малышей нередко используются так называемые спейсеры. Эти устройства являются своего рода переходным элементом между ингалятором (который вставляется в спейсер) и ребенком.
Как правило, один пшик ингалятора обеспечивает одну дозу лекарства. При остром приступе бронхиальной астмы ребенку с признаками удушья вводят 2-4 дозы препарата каждые 10 минут — до тех пор, пока его состояние не улучшится и он не начнет свободно дышать. Если же препарат не помогает и очевидных улучшений не происходит — это повод для экстренной госпитализации.
И не бойтесь пользоваться ингаляторами в условиях приступа! Даже если пшикать бронхорасширяющий препарат (типа сальбутамола) по 4 дозы каждые 10 минут в течение часа (ребенку любого возраста) — передозировки не будет. Такой режим одобрен и рекомендован ВОЗ при неотложной помощи в случае приступа бронхиальной астмы.
Доктор Е. О. Комаровский: «Когда вы видите, как ваш ребенок задыхается и синеет в приступе бронхиальной астмы, вы должны не глаза к небу подкатывать, а уверенно и адекватно пользоваться ингаляторами и лекарствами! Если ваш малыш астматик — вы просто обязаны это уметь!»
Упомянутый выше прибор пикфлоуметр поможет определить, насколько эффективно помогает (или не помогает) лекарство при приступе бронхиальной астмы. Нужно измерить силу выдоха до введения препарата, а потом измерить ее спустя 10-15 минут после использования аэрозоля. Показатели должны увеличиться минимум на 10-15%.
Лечение бронхиальной астмы у детей: 3 шага к полноценной жизни
Итак, лечение бронхиальной астмы сводится к трем основным методам:
- Поддерживающая лекарственная терапия (которая позволяет держать под контролем воспалительный процесс в дыхательных путях и вести нормальный образ жизни);
- Избегание факторов, способных спровоцировать приступ бронхиальной астмы и удушья (почаще делайте влажную уборку в доме, удалите все «пылесборники» типа ковров, библиотек до потолка и оконных штор с рюшами и кистями);
- Умение самостоятельно (а постепенно вы должны обучить и своего ребенка) пользоваться карманным ингалятором для экстренной помощи в случае приступа бронхиальной астмы.
Чего категорически нельзя делать в случае приступа бронхиальной астмы у ребенка
Увы, но не все приступы бронхиальной астмы заканчиваются благополучно — это заболевание имеет и свою статистику летальных исходов. И что самое досадное — нередко виновата в смерти маленьких астматиков не только болезнь, но и опрометчивые, неразумные действия взрослых, которые пытаются использовать для снятия приступа бронхиальной астмы не адекватные этой ситуации лекарства. Итак, ребенку с приступом бронхиальной астмы нельзя давать:
- Муколитики (отхаркивающие средства, используемые для лечения кашля). Муколитики стимулируют образование слизи в дыхательных путях, а ее при приступе астмы и так — избыточное количество;
- Седативные препараты. Любые успокаивающие средства уменьшают глубину дыхания, что недопустимо при приступе астмы;
- Антибиотики. Антибиотики имеют отношение к астме только в одном-единственном случае — когда возникает осложнение в виде воспаления легких, но в любом другом случае антибиотики при астме — самое бестолковое и никчемное «оружие».
Возможно, лет 20-25 назад астматики действительно были вынуждены «рабски» подстраивать свое существование под «прихоти» своей болезни: любой спорт (кроме разве что шахмат) был для них под запретом; перспектива завести котенка была для них примерно столь же удаленной, как и возможность слетать на Марс; заниматься домашней уборкой они могли разве что только в респираторе и т.п. И, конечно же, сильнее всех страдали дети с бронхиальной астмой — ни попрыгать, ни побегать, ни щенка потискать…
Но в наши дни картина в корне иная! Сегодняшний уровень медицины позволяет астматикам (в том числе и детям с бронхиальной астмой) наслаждаться жизнью практически наравне со всеми остальными людьми.
Источник


