Препараты от аритмии при астме


Астма и тахикардия – разные заболевания, однако нередко они взаимосвязаны. Астма представляет собой хронический воспалительный процесс в дыхательных путях, вследствие которого бронхи сужаются, начинает активно вырабатываться слизь. В результате бронхиальной обструкции нарушается поступление кислорода к органам и тканям.
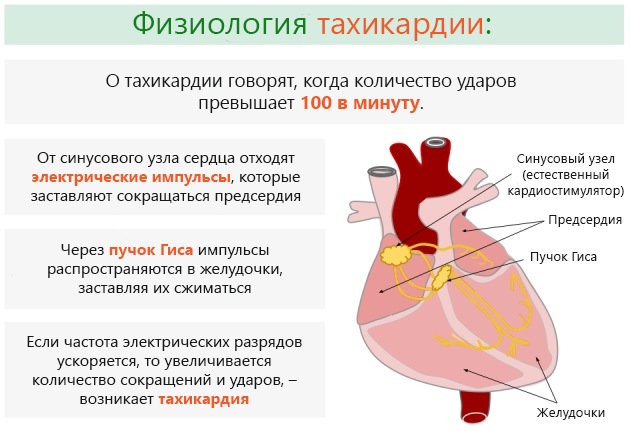
Аритмию констатируют, когда частота сердечных сокращений учащается и составляет больше 100 уд./мин (ударов в минуту). Здоровый человек работу своего сердца почти не ощущает.
Частота сердечных сокращений у него около 60-80 уд./мин. Однако при аритмии даже заметна пульсация сосудов в районе шеи. При проблемах с сердцем его удары ощутимы, они слишком сильные и отчетливые.
У пациентов, страдающих бронхиальной астмой, возникает аритмия, вызванная обструкцией бронхов.
Нарушения сердечного ритма у больных астмой
У людей, которые болеют астмой, часто диагностируют легочную гипертензию. Нагрузка на правый желудочек сердца увеличивается, а это приводит к его гипертрофии. Одной из причин такого явления считается недостаток кислорода в организме.
Пульс у больного при бронхиальной астме во время приступа учащается. Он порой достигает отметки 140–160 уд./мин. Хотя известно, что уже при количестве ударов в минуту около 100 диагностируется тахикардия.
Связь между тахикардией и астмой
У пациентов, страдающих бронхиальной астмой, наблюдается учащенный ритм сердца. Между обоими этими явлениями существует взаимосвязь. К тахикардии приводит обструкция дыхательных путей, употребление при астматической патологии бета2-адреномиметиков.
Аритмия объясняется тем, что сердечные мышцы стараются возместить дефицит кислорода в организме, сокращаясь усиленно. Больной бронхиальной астмой даже ощущает биение своего сердца. Он жалуется на недомогание, вялость, разбитость, нехватку воздуха.
Тахикардия при астме – явление нередкое. Изменению сердечного ритма способствуют патологические нарушения в сердечно-сосудистой и дыхательной системе. Опасность аритмии у астматиков еще и в том, что в момент удушья возможно развитие различных осложнений.
Симптомы тахикардии при астме
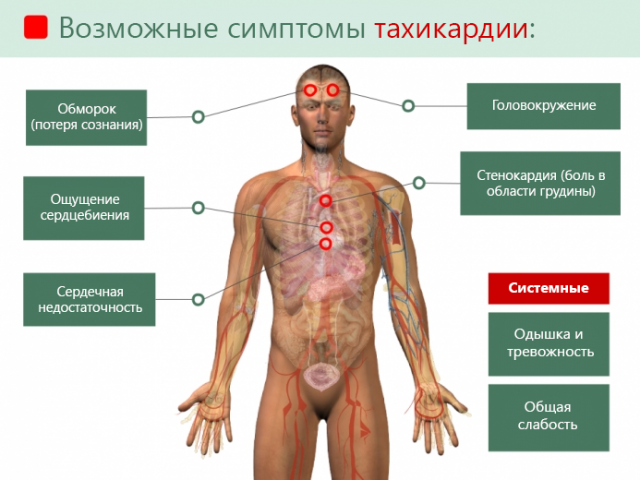
При аритмии, вызванной приступом бронхиальной астмы, сердце бьется очень быстро. Тахикардию констатируют, когда биение пульса более 100 уд./мин. В тяжелых случаях этот показатель равен 200 уд./мин.
Подобное аномальное сокращение мышц слишком изнашивает сердце. У астматика кружится голова, слышится шум в ушах, темнеет перед глазами. Он жалуется на боль в районе сердца, разбитость, даже может упасть в обморок.
Признаки бронхиальной астмы, сопровождающейся тахикардией:
- сильное сердцебиение;
- невозможность вдохнуть полной грудью;
- одышка;
- приступы удушья;
- свистящее дыхание;
- дыхательная недостаточность;
- боли в груди;
- общее недомогание;
- бледные кожные покровы;
- синеватый цвет кожи возле рта и носа и на кончиках пальцев;
- вялость.
Дыхательная система человека чем-то напоминает дерево. Воздух вначале поступает в трахею, потом в бронхи крупные и мелкие (бронхиолы), а затем в альвеолы. Из последних кислород всасывается в кровь.
Однако при астме в органах дыхания происходят воспалительные процессы, ведущие к сужению бронхов. В их просвет выделяется слишком много слизи. Из-за этого человек постоянно чувствует нехватку воздуха. Неприятные ощущения то нарастают, то уменьшаются. Приступы удушья обычно случаются ночью.
Сопротивление воздушному потоку при обструкции усиливается при выдохе. Однако астматики обычно жалуются на то, что им с трудом удается сделать вдох. У больных наблюдается кашель, который обычно исчезает после приема бронхолитиков. Появление мокроты в момент приступа кашля предвещает его окончание.
Возможные осложнения
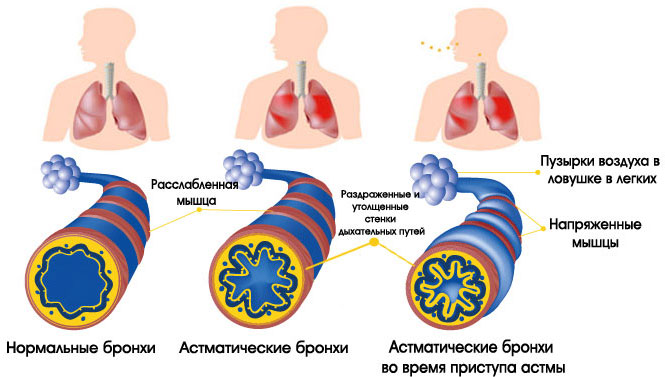
При астме происходит воспаление, отечность и закупорка слизью бронхов. Такие процессы приводят к затрудненному поступлению воздуха в легкие. Концентрация кислорода в крови астматика снижается. Наступает кислородное голодание.
При ограниченном поступлении кислорода в кровеносную систему сердечная мышца работает учащенно, можно сказать, на износ. Патология дыхательной системы приводит к развитию сердечной недостаточности (правожелудочковой). Возрастает вероятность остановки сердца в момент приступа удушья, что является причиной внезапной смерти.
Осложненная аритмией астма при неправильном лечении может стать причиной пневмонии, затяжного астматического приступа, коллапса легкого, острой дыхательной недостаточности, пневмоторакса. Эти серьезные нарушения в большей степени развиваются из-за основного заболевания, однако тахикардия усугубляет общее состояние человека.
Диагностика тахикардии при астме

Методы диагностики:
- Сбор анамнеза, подробный расспрос о самочувствии, образе жизни, деятельности человека.
- Аллергологический тест на выявление аллергенов, провоцирующих приступ астмы.
- Общий анализ крови (уровень лейкоцитов, эозинофилов повышается, СОЭ растет).
- Исследование мокроты на наличие в ней спиралей Куршмана, эозинофилов, нейтрофилов.
- Электрокардиография для определения ритма сердца.
- Спирография для исследования дыхательного объема легких.
- Рентгенография органов грудной клетки.
- КТ и МРТ.
Лечение тахикардии у астматика

Трудность в лечении тахикардии при астме в том, что лекарственные средства, эффективные при терапии одного из этих заболеваний, противопоказаны при другом. Так, при нарушении работы сердца применяются β-адреноблокаторы, которые нельзя использовать астматикам. Если их заменяют на блокаторы медленных кальциевых каналов или на блокаторы каналов синусового узла, не всегда удается добиться желаемого результата. К обострению астматического заболевания может привести и назначение дезагрегантов.
Ухудшить работу сердца могут глюкокортикостероиды, используемые для лечения астматиков. К аритмии может привести использование теофиллинов в комплексной терапии астмы. Частота сокращений сердца увеличивается и в случае использования метилксантинов.
Лечение аритмии у астматиков проводится с помощью лекарственных средств двух типов: седативных (с успокоительным действием) и антиаритмических. Успокоительные препараты бывают натуральными или синтетическими. Все они воздействуют на нервную систему и регулируют работу сердца.
Людям, страдающим астмой, назначают натуральные лекарственные препараты. Например, настойка боярышника уменьшает частоту сердцебиения, успокаивает нервную систему. Валериана расширяет сосуды, замедляет активность сердца. Улучшает состояние и нормализует пульс пустырник, пион.
Антиаритмические средства

Антиаритмические препараты понижают давление и частоту сердечных сокращений. Они восстанавливают синусовый ритм, уменьшают сократительную активность сердечной мышцы, а также потребность миокарда в кислороде.
При лечении аритмии у людей, страдающих астмой, важно основное заболевание перевести из стадии обострения в стадию ремиссии. Следует улучшить деятельность сердца с помощью кислородотерапии и приема ряда лекарственных препаратов – бета-блокаторов, ингибиторов If-каналов синусового узла, растительных аптечных средств (валериана, боярышник, пустырник).
При использовании ингибиторов If-каналов синусового узла уменьшается длительность и выраженность тахикардии. Удается откорректировать частоту сердечных сокращений и существенно улучшить гемодинамику легких.
При лечении астматического приступа при наличии аритмии следует не только снять бронхоспазм, но и подавить воспалительный процесс в бронхах. Восстановить бронхиальную проходимость можно с помощью бронхолитиков или бронходилататоров. Препараты этих групп быстро снимают симптомы удушья.
Базисная противовоспалительная терапия включает кромоны, антилейкотриеновые и холиноблокирующие средства. Эти препараты не дают быстрый эффект. Они рассчитаны на продолжительный прием. Средства противовоспалительной терапии не снимают приступ удушья. Они воздействуют на основную причину астмы – воспалительный процесс в бронхах.
Противовоспалительные средства

Противовоспалительные лекарственные препараты уменьшают частоту и интенсивность приступов. Их применение приводит к купированию астматических симптомов. Учитывая тот факт, что астма является хроническим заболеванием, курс приема противовоспалительных препаратов довольно-таки продолжительный. Человек почувствует облегчение спустя три или четыре недели.
Группы препаратов, используемые для лечения астмы при тахикардии:
- β2-агонисты (бронхолитики, снижающие сосудистую проницаемость, улучшающие мукоцилиарный клиренс, расслабляющие мускулатуру бронхов и увеличивающие их просвет);
- холинолитические средства (расширяют бронхи, уменьшают кашель и снижают количество отделяемой слизи);
- антилейкотриеновые препараты (уменьшают воспаление, оказывают бронхорасширяющее действие).
В случае тахикардии следует проводить немедикаментозное лечение астмы. Существуют специальные упражнения для улучшения дыхания. Дыхательная гимнастика благотворно сказывается на состоянии больного.
Она позволяет восстановить дыхание. Несложные упражнения разрешены во все периоды болезни. После глубокого вдоха нужно медленно выдыхать воздух через небольшой длины шланг или коктейльную соломинку в банку с водой. Упражнение длится около 10 минут. Его следует повторять 5 раз в день.
Хорошо влияет на процесс выздоровления бег по утрам, спортивная ходьба, плавание в бассейне. Болеющие астмой люди в период ремиссии могут заниматься этими видами физкультуры. Начинать занятия спортом нужно с легких нагрузок, а потом можно переходить к большим.
Одним из методов нелекарственной терапии является массаж. Важно проводить его для мышц грудной клетки и спины. Массируя эти области, можно добиться улучшения работы органов дыхания, усиления отхождения слизи. Массаж проводят ежедневно один раз, а иногда и два раза в сутки. Следует также массировать участки лица около носа, ведь нарушение проходимости носовой полости приводит к затрудненному дыханию.
В заключение
При астме вследствие воспаления и спазма мышц бронхов наблюдаются удушающие приступы. Аритмия у астматика появляется из-за уменьшения количества кислорода, который поступает к органам и тканям из-за того, что дыхательные органы не справляются со своими функциями в полном объеме.
У больного возникает тахикардия, поскольку сердцу приходится сокращаться чаще, чтобы перекачать больше крови и обеспечить организм кислородом. В конечном счете такие нарушения сказываются на других органах и системах, подрывают здоровье и приводят к развитию осложнений.
Источник
Астма — хроническое заболевание, которое до сих пор невозможно полностью излечить. Установлено, что аритмия является последствием бронхиальной астмы, которая наибольшим образом отражается на сердечно-сосудистой системе. Пренебрежение лечением и тяжелый характер болезни слишком сильно воздействуют на сердце, в частности, сократительную способность органа, что впоследствии приводит к инвалидности и ухудшению привычного образа жизни.
Причины аритмии при астме
Самым распространенным осложнением сердечно-сосудистой системы при астме является аритмия — сбой сердцебиения во время и между приступами. Пульс здорового человека находится в пределах 60—90 ударов в минуту. Когда начинается приступ астмы, пульс возрастает до 120—140 ударов в минуту, что и приводит к тахикардии у больных. В периоды обострения и между приступами удушья частота пульса не снижается ниже 90 ударов. Чем тяжелее и дольше проходит астма, тем серьезнее станет тахикардия. Степень тяжести аритмии зависит от употребляемых лекарственных препаратов, таких как бета-адреностимуляторы, и от наличия гипоксемии, когда уровень кислорода в крови понижается по причине нарушения кровообращения, понижения уровня гемоглобина в крови и др.
Вернуться к оглавлению
Симптомы аритмии при астме
 Вылечить бронхиальную астму невозможно, современная медицина еще не придумала такой способ.
Вылечить бронхиальную астму невозможно, современная медицина еще не придумала такой способ.
Бронхиальная астма выражается в нарушении дыхательной функции, что приводит к кислородному голоданию организма. Стремясь компенсировать нехватку воздуха во всех органах и тканях, сердце начинает качать кровь в ускоренном режиме, в результате чего увеличивается сердечный ритм. Синусовая тахикардия у астматиков явление крайне редкое и сопровождает больных, которые уже страдают патологиями сердца. Астматик с приступом тахикардии чаще всего жалуется на такие состояния:
- сдавливание в груди;
- одышка;
- нехватка воздуха из-за нехватки кислорода, отчего человека пытается поймать воздух ртом, что увеличивает сердечный ритм;
- головокружение;
- слабость;
- учащенное сердцебиение, ощущение, что сердце «выпрыгнет» из груди;
- волнение и тревожность.
Вернуться к оглавлению
Специфика лечения
Лечение тахикардии у больных астмой отличается специальным подходом. Если патологию не лечить, то быстро разовьется сердечная недостаточность и возрастет вероятность смертельного исхода при астматическом приступе. Первым делом нужно привести в норму работу сердца. Наиболее действенными и безвредными считаются препараты ингибиторы IF-каналов синусового узла. Их употребление сократит длительность и снизит степень тахикардии, приведет в норму сокращения сердца. Хороший эффект оказывают лекарства из натуральных растительных компонентов, такие как настойки пиона, валерианы и боярышника. Ингаляции кислорода помогают уменьшить гипоксемию.
Если аритмия носит тяжелый характер в качестве терапии в небольших дозах используют лекарственные средства растительного происхождения, которые оказывают антиаритмическое действие и повышают работоспособность миокарда. Однако необходимо убедиться, что эти препараты сами не будут вызывать аритмию. В больших дозах эти вещества ядовиты для сердца. Если астму, осложненную аритмией, не лечить — это приведет к нарушению работы мозга, желудочно-кишечного тракта и других органов.
Источник
В стрессовых ситуациях даже у полностью здорового человека возникают первые признаки нарушения. Чем лечить аритмию сердца? Какое лекарство принять от аритмии? Об этом чуть ниже.
Что за расстройство
Это распространённое кардиологическое заболевание, которое сопровождается неритмичным сокращением из-за неблагоприятных условий окружающей среды.
К главным факторам, влияющим на ритм миокарда можно отнести: простуду, банальное переутомление и даже прием спиртных напитков.
Среди сердечно-сосудистых заболеваний сбой ритма занимает лидирующие место, в медицине, а именно в кардиологии. Врачи с уверенностью говорят, что это состояние не опасно и не стоит переживать.
Но в редких ситуациях возникают серьезные последствия, которые требуют хирургического вмешательства. Поэтому утверждать, что болезнь безопасна не нужно.
При нормальном состоянии миокард бьется ритмично, с одинаковой частотой у взрослого человека от 60 до 90 ударов в минуту. А у детей эти показатели выше от 70 до 140 ударов в минуту.
Виды и их отличия
Патология делиться на следующие:
Предсердный
Предсердный вид наблюдается в 50% от всех случаев, для него характерны отдельные экстрасистолы или мерцания, которые невозможно изменить.
Желудочковый
Такой тип развивается у пожилых людей и сопровождается сильными головокружениями, ознобом, слабостью и ощущением нехватки воздуха.
Нарушение появляется после естественных повреждений сердечной мышцы.
Причинами желудочкового вида становятся: инфаркт, ишемическая болезнь или другие патологии с идиопатической природой возникновения.
Синусовый
Номотропные виды включают в себя атриовентрикулярный и синусовый, определить наличие которых возможно только входе комплексных диагностических процедур.
Заболевание сопровождается серьезным сбоем сердечного ритма, с неодинаковым интервалом, но при этом имеют последовательный ход.
Атриовентрикулярный тип
Данный тип наблюдается из-за нарушения передачи импульсов и представляет собой блокаду, которая в свою очередь подразделяется на неврогенную и органическую.
В первой ситуации у пациентов наблюдается повышенный тонус блуждающего нерва и всех его системы.
В случае с органическим типом признаки, напоминают о себе каждый день, а также сопровождается атеросклерозом кровеносных сосудов и рядом других серьезных болезней сердечно-сосудистой системы.
Мерцательный
По-другому его называют сосудистым. Он сопровождается резкой сменой сердечного ритма.
В результате этого предаваемые импульсы поступают в область миокарда хаотично.
При прогрессировании болезни у пациентов наблюдается фибрилляция волокон мышц, увеличивается частота сердцебиения до 600 ударов в минуту, а так же плохой пульс.
Какие бывают лекарства
Медикаменты подразделяются по следующим фармакологическим группам:
- Блокаторы натриевых каналов.
- Бета-блокаторы.
- Блокаторы калиевых каналов.
- Блокаторы кальциевых каналов.
Важно знать, что заниматься самолечением нельзя. Противоаритмичные ЛС включают несколько разных медикаментозных групп.
В качестве дополнительных медикаментов от аритмии сердца принимают соответствующие гликозиды, препараты, в основе которых лежит кальций, сульфат магния.
Все средства назначаются доктором для лечения симптоматики, вызванной сильным стрессом или другими неблагоприятными факторами.
Препараты, влияющие на мембрану сердца
Лекарственными средства, которые не имеют влияния на передачу сердечного импульса, являются:
- Токаинид.
- Лидокаин.
- Мексилетин.
- Фенитоин.
Медикаменты, которые замедляют импульс:
- Новокаинамид.
- Норпейс.
- Аймалин.
Вышеприведённые препараты применяются для внутривенного введения. Они сильно замедляют передачу импульса, поэтому при неправильном введении могут быть вызывать серьёзные побочные эффекты, вплоть до летального исхода.
Бета – блокаторы
При лечении аритмии сердца, помимо регуляции, они эффективно понижают показатели артериального давления, а также насыщают кровь и кислородом.
ЛС из данной группы мало. Но все они популярны, к ним относятся следующие название таблеток от аритмии сердца:
- Беталок.
- Анаприлин.
- Ацебуталол.
- Атенолол.
Блокаторы кальциевых каналов
К этой медикаментозной группе можно отнести следующие ЛС:
- Тиапамил – лекарство от аритмии относятся к подгруппе фенилалкиламинов.
- Клентиазем, Дилтиазем – это подгруппа бензотиазепинов.
- Нимодипин, Лацидипин, Нифедипин – принадлежит к дигидропиридиновым антагонистам кальция
Медикаменты от мерцательного нарушения
Мерцательная аритмия сердца лечение таблетками из группы бета-блокаторов:
Бета-блокаторы
Это самые распространённые таблетки от аритмии во всех государственных клиниках.
Кроме вышеприведенных медикаментов к этой группе принадлежат: Метопролол, Эсмолол. В особенности, эти лекарства эффективны, когда мерцания вызваны сильной активностью симптоматической центральной нервной системы.
У большинства пациентов мерцательная подгруппа болезни развивается на фоне хронических нарушений щитовидной железы и всей эндокринной системы. Для пациентов, которые имеют сопутствующие патологии, например, ишемию, прием их обязателен.
Кальциевые блокаторы
К этой группе принадлежат популярные средства, среди большинства пациентов, которые имеют проблемы: Дилтиазем, Верапамил.
Использовать кальциевый вид уместно в тех ситуациях, когда у больного не наблюдается признаков сердечной недостаточности.
Также принимать эти лекарства не целесообразно, когда у пациента есть непереносимость главных компонентов. Ни в коем случае не применять их, если у больных наблюдается сердечная астма.
Кордарон
Это сильнодействующий медикамент, который используется только для временного лечения. При продолжительном использовании у пациентов с 80% вероятностью, могут наблюдаться серьезные побочные эффекты, вплоть до нарушения функций некоторых внутренних органов.
Также его нельзя использовать для внутримышечного введения, тем больным у кого диагностировали сильнейшую непереносимость йода, патологии эндокринной системы, недостаточно калия и магния.
Препарат нельзя принимать самостоятельно, поскольку дозировку средства, нужно распределить по нарастающей, то есть начинать с минимального количества.
Дигоксин
Назначать Дигоесин необходимо в том случае, когда пациенту требуется продолжительный курс терапии, а также регулярный контроль сокращений желудочков органа.
Лекарство подойдёт людям, страдающим острой недостаточностью сердечного вида.
Препарат не только результативно и быстро подавляет симптоматику нарушения ритма, но и делает его работу, лучше усиливая фракцию выброса.
При мерцательном типе грамотный врач во всех случаях назначает Аспирин и Варфарин.
Активные компоненты каждого из препарата предотвращают сгущение крови, что препятствует развитию тромбов. Данные лекарства от аритмии сердца разрешено принимать пожилым людям.
Во время терапии мерцательного типа, сразу же необходимо нормализовать частоту пульса. В ином случае при игнорировании данного параметра, значительно повышается риск развития системного кровотечения, внеземного летального исхода и ишемического инсульта.
Поэтому очень важно понизить частоту желудочковых сокращений до нормальных показателей 80 ударов в минуту.
Противопоказания и побочные действия
Вне зависимости от предназначения лекарственного средства и его главных компонентов оно может вызвать ряд побочных эффектов, а также являться строгим противопоказанием в некоторых случаях. Стандартными жалобами от приема противоаритмичных средств являются:
- Приступы тошноты и рвоты, боль в области желудка.
- Развитие аллергической реакции.
- Депрессия, бессонница.
Общими противопоказаниями является следующие состояния:
- Острый приступ инфаркта миокарда.
- Бронхиальная астма.
- Хроническая гипертония.
- Серьезные патологически изменения в почках и в печени.
- Ацидоз.
- Кардиосклероз.
Перед тем как начать прием медикаментов нужно внимательно ознакомиться с инструкцией. В ином случае можно только навредить.
Например, при бронхиальной астме нельзя употреблять адреноблокаторы, так как механизм их действия связан с сужением бронхов. Это вызовет обострение болезни.
Большинство антиаритмических препаратов не назначаются при: инфаркте миокарда; обострении бронхиальной астмы; пониженном давлении; тяжелой почечной или печеночной недостаточности.
Если терапия подобрана правильно, после прохождения курса лечения патология сходит на нет. Однако в пожилом возрасте терапия может оказаться пожизненной из-за сопутствующих болезней.
Познавательное видео: таблетки от аритмии
Источник


