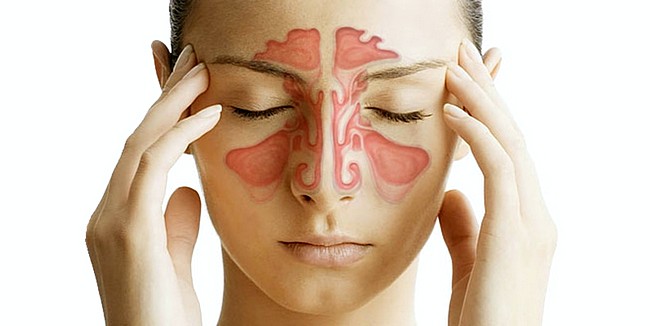
Прокол носа при гайморите ребенку

Всем родителям известно, как часто дети болеют и простужаются. Обычно простуда сопровождается кашлем и насморком. Насморк, который длится долго, может перерасти в гайморит. Симптомы гайморита у детей не очень отличаются от признаков этого заболевания у взрослых. Но все же здесь есть и некоторые особенности. Какие именно, читайте в этой статье ниже.

Что это такое
Гайморит – это опасное заболевание даже для взрослого человека, что уж говорить о ребенке. В связи с особенностями строения носовых пазух гайморит без должного лечения вызывает такие осложнения, как отит, воспаление легких, менингит и другие.
Вдыхаемый воздух проходит вначале через пазухи носа, внутренняя поверхность которых имеет слизистую оболочку. Проходя через нее, воздух нагревается и увлажняется. Вирус или бактерия, вызывающая насморк у ребенка, попадает в придаточные пазухи носа. В результате возникает синусит, то есть воспаление в пазухах. В зависимости от того, где расположено воспаление при синусите, различают такие виды заболевания:
- гайморит (воспаление верхнечелюстной придаточной пазухи);
- фронтит (воспаление лобной пазухи);
- этмоидит (воспаление ячеек решетчатой кости);
- сфеноидит (воспаление клиновидной пазухи).
Механизм развития гайморита достаточно прост. Бактерии, которые попадают в гайморовы пазухи, вызывают отек слизистой. Из-за этого слизь не может свободно выходить через носовые проходы. Она начинает скапливаться в пазухах, провоцируя появление гноя из-за активного размножения бактерий.
Симптомы
- заложенность носа;
- гнойные выделения из носа желто-зеленого цвета;
- головная боль, которая может отдаваться в щеку, лоб, нос;
- усиливающаяся головная боль при кашле, чихании, поворотах головы;
- голос начинает гнусавить;
- появление отеков на лице;
- повышение температуры тела;
- вялость; капризность;
- потеря аппетита;
- озноб.
Отличить гайморит от обычного насморка очень просто. Достаточно задать ребенку 2 простых вопроса.
- «Ты дышишь одной ноздрей или вообще носик не дышит?» Если дышит одна из пазух, то с большей вероятностью это гайморит. Значит, воспаление происходит с одной стороны. А при обычном насморке заложен весь нос.
- «У тебя болит голова? Как болит?» Если ребенок отвечает утвердительно на первую часть вопроса, то это, скорее всего, гайморит. При насморке нет болей в области лба, глазниц, гайморовых пазух. Характер боли может быть давящий, распирающий, тяжелый. Помогите малышу объяснить характер боли, это поможет вам при визите к врачу.
Вы можете попробовать осторожно нажать на внутренний уголок глаза. Если ребенок почувствует боль, то это один из признаков гайморита.
Обычная простуда длится максимум 7 дней, поэтому появление температуры на пятый-седьмой день от начала болезни должно насторожить любого родителя. Кроме того, выделения из носа гнойного характера не оставят врачу никаких сомнений.
Если гайморит из острого состояния переходит в хроническое, то в горле может появиться першение, сухость. При хроническом гайморите температура у ребенка может быть нормальной или чуть повышенной (до 37,1 градуса). Также одним из ярких признаков хронического гайморита является ночной упорный кашель, который не поддается традиционному лечению. Он возникает из-за того, что слизь и гной стекают по задней стенке горла.
Гайморит у детей 3 лет
Гайморит у детей 3 лет бывает намного чаще, чем у детей младшего возраста. Дело в том, что гайморовы пазухи до трех лет только формируются. Поэтому гайморит не может возникнуть – ему просто негде развиваться. Но бывают и исключения. В любом случае, если у ребенка насморк длится больше месяца, то нужно обратиться за квалифицированной медицинской помощью. У детей 3 лет гайморит чаще всего возникает на фоне недолеченного насморка. Усложняется лечение тем, что проходит эта болезнь вместе с другими воспалительными заболеваниями: грипп, ОРЗ, ОРВИ.
Дети до трех лет чаще болеют ринитами, потому что воздух, попадая в пазухи, не успевает как следует прогреться и увлажниться.
Современная диагностика гайморита заключается в выяснении жалоб ребенка, опросе родителей и врачебном осмотре. Иногда детям назначают в качестве дополнительной диагностики рентген, хотя этот метод больше подходит для взрослых пациентов, так как совсем маленьким детям не рекомендовано проходить рентгенологические обследования.
Лечение
Лечение гайморита может быть консервативным и радикальным (хирургическим). Чаще всего ЛОР прибегает к лечению консервативными методами. И только если они не оказывают должного эффекта, врач может поставить вопрос о проколе.
При сильном болевом синдроме врач назначит промывание без осуществления прокола. Этот метод называется перемещение, или «кукушка». Принцип этого метода заключается в том, чтобы отсосать с помощью насоса под вакуумом весь гной и жидкость из пазух. Ребенка кладут на горизонтальную кушетку и в его носовые проходы вводят 2 катетера. Через один из них подается лекарственный раствор, а через второй лекарство отсасывается вместе с гноем из пазух. При этом ребенок должен все время говорить «ку-ку» для того, чтобы жидкость не попала в гортань. Курс перемещения рассчитан на 5 или 7 процедур. Уже после первой «кукушки» ребенок чувствует значительное облегчение.
Другой консервативной терапией является «Ямик». Это специальный катетер, который удаляет накопления из гайморовых пазух с помощью смены давления в носовой полости. Также широкое распространение на сегодняшний день получили лазерная терапия, рефлексотерапия и иглоукалывание.
В качестве дополнительной терапии ЛОР-врач назначает физиопроцедуры. В дополнение к этому специалист может посоветовать процедуры для домашнего лечения:
- Массаж. Нужно слегка постукивать по области переносицы около двух-трех минут фалангой большого пальца. Такую манипуляцию следует проводить 1 раз в полчаса. Также можно массировать круговыми движениями биологические активные точки (внутренняя часть глазницы, центральная точка между бровей, точки около крыльев носа).
- Дыхательная гимнастика. Нужно попросить подышать ребенка по очереди правой и левой ноздрей. При этом одна ноздря закрывается пальцем. Такая процедура стимулирует кровоток и обогащает ткани кислородом.
Прокол при гайморите
ЛОР может назначить прокол, если болезнь принимает опасное течение. Однако зарубежная медицина против применения такого метода у детей из-за следующих обстоятельств:
- чаще всего пункция доказывает, что пазуха чистая;
- прокол при гайморите у детей производится под наркозом;
- после прокола может образоваться эмфизема щеки или глазницы, закупорка кровеносных сосудов, абсцесс, флегмона.
Конечно, прокол при гайморите– это всегда крайняя мера. Врачи стараются лечить ребенка медикаментозными и другими консервативными методами. Также существует много народных методов для домашнего лечения гайморита. Но если вы хотите применить какой-либо рецепт народной медицины при гайморите, то лучше сначала проконсультироваться с ЛОР-врачом.
Источник
13 июля 20161160,8 тыс.
Содержание:
Воспалительный процесс, развивающийся на слизистой оболочке верхнечелюстной (гайморовой) пазухи называется гайморитом. Это достаточно опасное и мучительное заболевание, сопровождающееся сильной головной болью и распирающими, давящими болями в проекции гайморовых пазух. В том случае, когда при проведении консервативного лечения невозможно восстановить нормальную проходимость в соустье, соединяющем гайморовый синус с полостью носа, пациентам рекомендуется сделать прокол верхнечелюстных околоносовых пазух.
Для чего нужен прокол при гайморите?
Как правило, прокол гайморовой пазухи является единственным эффективным способом лечения гайморита тогда, когда гной, скопившийся в верхнечелюстной пазухе, приобретает плотную вязкую консистенцию, что приводит к невозможности его эвакуации. При этом возникает опасность прорыва гнойного содержимого в окружающие ткани и развития необратимых последствий (отит, менингит, ревматизм, воспаление легких и пр.).
Показанию к проведению пункции гайморовой пазухи
- Отсутствие эффекта после проведения консервативного лечения гнойного воспаления околоносовой пазухи.
- Наличие в полости носа полипов и кистозных образований, перекрывающих вентиляцию синусов.
- Необходимость проведения контрастной рентгенографии.
- Скопление крови в гайморовой пазухе вследствие травмы.
Порядок проведения операции
Прежде, чем приступать к пункции гайморовой пазухи, пациенту проводится местная анестезия, предусматривающая использование сильного обезболивающего средства. В настоящее время для проведения прокола используется специальная игла системы Куликовского, отличающаяся малым травматическим эффектом. Благодаря ей существенно снижается болезненность при проведении данной процедуры.
После прокола патологическое содержимое гайморовой пазухи устраняется при помощи аспирационного оборудования, а затем в прооперированный синус вводится раствор для промывания (медикаментозное средство, обладающее противомикробным и противоотечным действием). Далее в верхнечелюстную пазуху вводится смесь сильных антибиотиков пролонгированного действия, и, при необходимости, в прокол вставляется дренажное устройство, которое может потребоваться для проведения последующих процедур.
Буквально сразу после проведения прокола ослабевает давление гноя на стенки околоносовых пазух, нормализуется температура тела, и проходят головные боли.
Преимущества и недостатки
После пункции гайморовой пазухи и удаления гноя из воздухоносных синусов значительно сокращается длительность приема антибиотиков и снижается их дозировка. Как правило, операция проходит достаточно успешно, и, в течение месяца отверстие в костной стенке затягивается самостоятельно. Сразу же после выполнения прокола пациенту назначается антибактериальная, противовоспалительная и противоаллергическая терапия, предотвращающая развитие различных осложнений. Однако во избежание рецидива больному придется приложить максимум усилий для стимуляции иммунной системы и укрепления иммунитета.
Единственным серьезным недостатком прокола гайморовой пазухи является возможность возникновения негативных последствий, которых как пациенты, так и врачи стараются всячески избежать. Пункция носа является достаточно серьезной и опасной операцией, а поэтому доверять данную манипуляцию нужно только высококвалифицированному хирургу.
Относительные противопоказания для проведения прокола
- Ранний детский возраст;
- Аномалии развития верхнечелюстной пазухи;
- Обострение инфекционных процессов;
- Сахарный диабет, гипертония II ст. и другие серьезные патологии.
Возможные осложнения
- Проникновение гноя в близлежащие ткани и сосуды кровеносной системы.
- Воздушная эмболия.
- Носовые кровотечения.
- Прокол тканей щеки или стенки глазницы.
- Флегмоны и абсцессы глазницы.
- Слепота.
- Закупорка кровеносных сосудов.
- Летальный исход.
Источник
Пункция при гайморите — это прокол стенки пазух, который производится для извлечения гнойного экссудата для лечения или диагностики. В большинстве случаев данной процедуры стараются избежать, т. к. существуют менее травматичные методы терапии. Однако иногда пунктирование становится обязательной мерой для предотвращения развития осложнений.
Общие показания к проведению пункции

К показаниям для пункции относятся следующие условия и состояния:
- после использования консервативных средств состояние больного не улучшилось или стало хуже;
- в носовых пазухах при гайморите обнаруживается гнойное содержимое;
- пациент жалуется на сильный отек и нестерпимую боль;
- появилась выраженная симптоматика, характерная для интоксикации;
- наблюдается развитие осложнений;
- в пазухах присутствуют выделения неизвестного происхождения.
Дополнительно прокалывание осуществляется для дальнейшего введения контрастного вещества, если требуется провести специфические исследования.
Противопоказания к проведению процедуры
Прокалывать гайморит запрещено у маленьких детей (до года) и пожилых пациентов. Процедура не проводится при нарушениях свертываемости крови и частых носовых кровотечениях, т. к. состояние больного может стать критическим. При декомпенсированном диабете данного метода стараются избегать из-за ухудшения циркуляции, замедления регенерации тканей и травматичности. Пункцию не проводят при психологических заболеваниях.
Индивидуально решается вопрос о необходимости прокола при наличии аномалий строения. В зависимости от характера и степени отклонений могут быть выбраны другие методы лечения. Не проводится пункция при хронических заболеваниях, вызывающих серьезный дискомфорт, или других тяжелых состояниях. Запрещается прокалывать пазухи при осложненном течении гипертонии.
Плюсы и минусы процедуры

Единственным преимуществом прокалывания носа при гайморите является возможность быстро удалить патологическое содержимое и проверить природу его происхождения. Процедура позволяет уменьшить вероятность развития осложнений и предотвратить дальнейшее распространение инфекции. После получения результатов исследований врач может скорректировать курс терапии и подобрать более эффективные препараты. После прокола сохраняется устойчивый результат, т. к. полости промывают с помощью антисептических растворов.
К недостаткам данного метода лечения гайморита можно отнести дискомфорт во время проведения прокола пазухи. На вопрос о том, больно ли делать пункцию, сложно дать однозначный ответ, однако вне зависимости от чувствительности присутствуют неприятные ощущения. Некоторыми пациентами процедура тяжело переносится, поэтому необходимо контролировать их состояние. После проведения прокола требуется реабилитация.
При несоблюдении правил очищения пазух или ослабленном иммунитете существует риск развития осложнений. Наиболее опасно использование нестерильных инструментов. Существует риск передачи гепатита, ВИЧ-инфекции и других заразных заболеваний. В пазухи может попасть другой патоген. В таких случаях развивается суперинфекция, с которой сложнее бороться из-за наличия резистентности у каждого штамма.
Больно ли делать пункцию

Интенсивность ощущений зависит от индивидуальных психологических особенностей человека и болевого порога. Перед процедурой используют местный наркоз. Специалист обязательно проверяет, подействовало ли обезболивание. При необходимости дозу лекарств увеличивают. По желанию пациенту могут предложить общий наркоз, однако он более опасен для организма. При наличии сердечных заболеваний возможен летальный исход.
Большинство пациентов сообщают о неприятных ощущениях во время процедуры, которые были связаны с осознанием происходящего. Больной видит, как совершают прокол, и слышит хруст в момент нарушения целостности кости. Выраженный дискомфорт может возникнуть при неправильном выборе дозы наркоза или чрезмерной чувствительности. Боль усиливается во время промывания.
Состояние пациента может резко ухудшиться после прекращения действия препаратов. У большинства людей возникает боль в области лица и головы. Через несколько дней дискомфорт проходит самостоятельно.
Как проходит процедура
Перед тем как проводить пункцию, используют местный наркоз. В большинстве случаев для обезболивания применяется Лидокаин или Тетракаин. Комбинацию дополняют сосудосуживающим препаратом с адреналином для предотвращения развития кровотечения. Лекарство вводят с помощью тампона. Смоченный материал наматывают на шпатель и погружают глубоко в ноздрю.
Препараты начинают действовать через некоторое время, когда молекулы проникают глубже в ткани. Период зависит от концентрации лекарств и чувствительности пациента. При необходимости больному могут предложить седативные препараты. К проведению пункции приступают после проверки чувствительности тканей.
В носовую пазуху вводится специальная игла, которая выглядит как длинное трубчатое приспособление. На конце стержень изогнут. Это необходимо для лучшего удаления патологических масс. На обратном конце присутствует канюля, с помощью которой иглу можно соединить со шприцем для удаления экссудата и промывания. Кончиком прокалывают наиболее тонкую часть кости для уменьшения травматичности.
После введения иглы специалист совершает несколько движений, чтобы убедиться в том, что приспособление попало в полость. С помощью подсоединенного шприца врач промывает пазуху. Гной выходит наружу вместе с антисептиком и кровью. Процедура продолжается, пока жидкость не становится прозрачной. Это свидетельствует о полном очищении пазух.
Осложнения пункции

При качественном совершении прокола последствия не опасны. Большая часть возможных осложнений пункции связана с врачебными ошибками, несоблюдением рекомендаций специалиста и индивидуальными особенностями строения.
К числу побочных эффектов относятся следующие симптомы и состояния:
- Кровотечения. Каждый человек обладает индивидуальным строением сосудистой сетки. Предугадать возможность возникновения кровотечения невозможно, т. к. в процессе процедуры обязательно происходит травмирование мягких тканей с соседними капиллярами. В большинстве случаев объем жидкости незначителен, поэтому остановить потерю удается с помощью сосудосуживающих препаратов или гемостатической губки. При относительно сильном кровотечении проводится передняя тампонада.
- Гематома. Появляется при повреждении костей крыловидно-небной ямки или при прокалывании задней части синуса. Чаще всего возникает при индивидуальных особенностях строения или в результате врачебной ошибки. В большинстве случаев гематома не представляет угрозы для здоровья и жизни и исчезает самостоятельно.
- Прободение периферических тканей. В ходе процедуры может быть повреждена часть щеки или стенка орбиты глаза. Это связано с анатомическими особенностями. При соблюдении правил прободение не приводит к возникновению осложнений, т. к. для промывания поврежденных полостей используются антисептические растворы.
- Воздушная эмболия. В процессе часть воздуха может попасть в соседние ткани. Изменение давления в полостях может привести к перемещению патологических масс, однако в большинстве случаев распространение патогенов приостанавливается антисептическим раствором. Опасные осложнения развиваются только при врачебной ошибке или ослабленном иммунитете.
- Проникновение гноя и воздуха в капилляры и сосуды. Это наиболее опасное осложнение, т. к. с кровью и лимфой патогенные массы могут попасть в любой орган. Распространение гноя наблюдается крайне редко. В большинстве случаев в результате проникновения масс в кровоток наблюдается дальнейшее развитие абсцесса или флегмоны глазницы. Может возникнуть закупорка сосудов. Возможно ухудшение зрения. При отсутствии помощи наступает летальный исход.
- Прокол решетчатого лабиринта. Характеризуется возникновением отека возле глазниц. Побочный эффект чаще встречается у детей.
- Ухудшение зрения. Симптом носит временный характер. Нарушение развивается в результате изменения давления и резкого наполнения придаточного кармана воздушными массами в процессе проведения пункции.

Иногда встречаются легкие ожоги. Они могут быть связаны с тем, что специалист приготовил слишком концентрированный раствор и залил лекарство без предварительной проверки температуры.
Очищение гайморовых пазух и пункция могут вызвать общие осложнения, которые связаны с использованием обезболивающих препаратов и психологическими факторами. Анафилактический шок возникает относительно редко, т. к. пациентам заранее задают вопросы о чувствительности на препараты и проводят тесты при необходимости. Из-за психологического перенапряжения возможна потеря сознания. У больного может понизиться АД. Кожа в таких случаях приобретает бледный или синюшный оттенок.
После проведения процедуры в большинстве случаев поднимается температура тела. Это естественная реакция организма на стимулирование иммунитета. Повышение показателей свидетельствует об активном сопротивлении защитных механизмов и правильном подборе медикаментов. В стандартных случаях значения нормализуются через 1-2 суток. Если этого не произошло, необходимо обратиться к врачу. Иногда повышение температуры обусловлено усилившимся воспалением верхнечелюстной пазухи или возникновением осложнений.
В некоторых случаях у пациентов появляется заложенность носа. Если симптом возник сразу после процедуры, причин для беспокойства нет. Заложенность обусловлена отечностью, которая может появиться в результате повреждения мягких тканей и кости. В норме через несколько суток дыхание восстанавливается. Если насморк появился через некоторое время, следует обратиться к врачу. Заложенность свидетельствует об отсутствии положительного эффекта и рецидиве заболевания. Специалист может повторно провести исследования для исключения наличия хронических очагов инфекции.
Восстановление после прокола
Костная ткань способна регенерироваться, поэтому через некоторое время структуры восстанавливаются. После процедуры пациенту назначается стационарное лечение. Стандартный срок наблюдения — 1 неделя. В это время врач может назначить проведение физиопроцедур и прием медикаментов. Период может быть продлен при возникновении осложнений.
Полный период реабилитации занимает 2 месяца. В это время рекомендуется избегать неблагоприятных условий, которые могут ухудшить работу иммунной системы. Придется временно отказаться от тренировок. Допускаются легкие физические нагрузки. Рекомендуется скорректировать питание для ускорения заживления тканей. Необходимо достаточно отдыхать, чтобы не спровоцировать возникновение воспаления.
После прокола рекомендуется некоторое время не высмаркиваться. При отсутствии осложнений очищать полости можно через несколько часов, однако это следует делать аккуратно из-за угрозы возобновления кровотечения. Во время реабилитационного периода и заживления тканей запрещается подвергаться воздействию высокой температуры. Это может вызвать колебания АД и развитие кровотечения.
Реабилитационные меры зависят от состояния пациента. При повышенной температуре могут быть использованы антибиотики в форме капель для носа. При критических показателях применяются жаропонижающие средства. Для устранения воспаления и облегчения дыхания назначаются сосудосуживающие препараты. Допускается промывание носа. При пересыхании слизистых оболочек используются масляные капли для увлажнения.
Для чего нужна пункция гайморовой пазухи
Проведение пункции позволяет избежать развития осложнений в результате дальнейшего распространения гнойных масс и инфекционных агентов. Процедура приостанавливает течение заболевания. При грамотной комплексной терапии и правильном выборе средств симптомы полностью исчезают. Проведение пункции предотвращает развитие хронической патологии. Дополнительно процедура позволяет получить образцы для проведения анализа. В дальнейшем это способствует выбору наиболее эффективного медикамента.
Пункция при гайморите у детей

Гайморовы пазухи у детей до 3 лет не сформированы полностью, поэтому воспаляются крайне редко. Перед проведением пункции врач обязательно осуществит тщательное обследование и исключит другие патологии. Процедуры стараются избегать, т. к. у маленьких детей из-за особенностей анатомии чаще развиваются осложнения. Кроме того, ребенку сложнее выдержать очищение пазух. Ход процедуры и перечень возможных осложнений не отличаются от стандартных.
Слухи вокруг пункции гайморовой пазухи

Слухи вокруг пункции вызывают недоверие со стороны пациентов. В результате больные предпочитают лечиться самостоятельно. Это приводит к возникновению осложнений. Большинство мифов о процедуре не имеют отношения к правде.
Слух 1: если сделали прокол один раз, придется его повторять часто
Прокол помогает вывести гнойное содержимое, после чего ткани полностью восстанавливаются. Строение не изменяется, поэтому не возникают новые очаги для инфекции. Количество процедур может отличаться в зависимости от формы заболевания и состояния пациента. При хроническом гайморите может потребоваться 3-5 проколов для полного излечения. Однако пункция сама по себе не приводит к повторному инфицированию или рецидивам. При появлении гайморита в дальнейшем с патогенами стараются бороться консервативными методами.
Иногда повторная операция требуется при рецидиве. Чаще всего новый приступ возникает из-за несоблюдения рекомендаций врача и профилактических мер. Прокол не приводит к полному излечению. Часть бактерий сохраняется в периферических тканях. Дополнительные очаги могут обнаруживаться в деснах, зубах, миндалинах и т. д. Важно пройти полный курс лечения и не допускать повторного заражения.
Слух 2: прокол — тяжелейшая и опаснейшая процедура
Пункция — неприятная процедура, однако пациентами она переносится легче, чем ряд других хирургических вмешательств. В процессе затрагиваются ткани, расположенные близко к поверхности кожи. Проникнуть в полость удается с помощью прокола. Не требуется совершать надрезы. Повреждается лишь тонкий слой кости и расположенные на нем мягкие ткани. После процедуры не возникают косметические дефекты. Риск развития осложнений сведен к минимуму, если пациент прошел полное обследование и обратился в больницу или клинику с лицензией.
Слух 3: прокол опасен, после него вас могут ждать тяжелые осложнения
При несоблюдении технологии проведения процедуры могут развиться осложнения, но последствия так же возникают после «кукушек», уколов и других более щадящих методов. Побочные эффекты пункции менее опасны, чем распространение инфекции при отсутствии лечения. Риск развития осложнений после прокола минимален. При отсутствии терапии происходит глубокое поражение слизистых оболочек.
Слух 4: прокол делают те врачи, которые не хотят или не умеют лечить гайморит другими способами
Для правильного проведения очищения полостей требуются специфические навыки и умения. Врачу проще прибегнуть к консервативным методам. Пункция используется в крайних случаях, когда другие способы не помогают. Очищение проводится, если существует риск развития осложнений. Иногда состояние пациента может стать тяжелым за несколько часов, поэтому отказываться от проведения процедуры не следует.
Основные выводы
Пункция для очищения гайморовых пазух — процедура неприятная, но не опасная. При соблюдении правил вмешательство крайне редко вызывает тяжелые осложнения. Последствия пункции менее опасны, чем распространение инфекции при прогрессирующем гайморите, поэтому при наличии показаний после очной консультации следует сделать прокол и промывание.
Источник