С чем дифференцировать одонтогенный гайморит

Главная →
Отоларингология
Дифференциальная диагностика гайморита в связи с особенностями терапевтической тактики при различной этнологии заболевания, а также при поражении верхнечелюстной пазухи невоспалительного характера имеет важное значение. Прежде всего следует дифференцировать одонтогенный и риногенный гайморит. При этом нужно иметь в виду, что одонтогенный гайморит всегда односторонний и не сопровождается катаральными изменениями в носу и глотке. Он, как правило, бывает первично хроническим. При осмотре полости рта иногда можно обнаружить свищевой ход, соединяющий лунку удаленного зуба с верхнечелюстной пазухой.
При одонтогенном гайморите боль в основном локализуется в области альвеолярного отростка, тогда как при риногенном гайморите она имеет диффузный характер и распространяется на всю половину лица. Хронический гайморит, сочетающийся с явлениями периостита или остеомиелита передней стенки челюстной пазухи, почти всегда бывает одонтогенным. Гной при одонтогенном гайморите жидкий или сливкообразный, обильный, зловонный, без примеси слизи. Консервативное лечение без экстракции больного зуба оказывается неэффективным. Дефект наполнения на нижней стенке пазухи при контрастной профильной гайморограмме является важным рентгенологическим признаком одонтогенного гайморита. По данным наблюдений, постоянно высокий (в среднем 8000 клеток в 1 мм куб.) лейкоцитоз в суточном количестве промывной жидкости из верхнечелюстной пазухи при хроническом гайморите является достоверным признаком одонтогенного гайморита при дифференциальной диагностике гайморита.
Гайморит грибкового происхождения, частота которого в условиях широкого применения антибиотиков постоянно увеличивается, отличается некоторым своеобразием клинической картины и требует специфического терапевтического подхода. Грибковый гайморит с самого начала имеет вялое, затяжное течение. Из субъективных жалоб на первое место выступают заложенность одной или обеих половин носа, периодическая головная боль, чувство тяжести в голове. Выделения из носа нерегулярные и характер их зависит от природы гриба-возбудителя. При риноскопии отмечается бледность или синюшность слизистой оболочки, как при аллергическом рините. Окончательный диагноз устанавливают на основании комплексного микологического исследования пунктата верхнечелюстной пазухи.
Холестеатома верхнечелюстной пазухи встречается редко. В литературе имеются сообщения в виде казуистических наблюдений. Чаще всего холестеатома, а точнее — псевдохолестеатома развивается при одонтогенном гайморите. Гистологически псевдохолестеатома представляет собой скопление бесструктурной некротической массы творожистого гноя, спущенных клеток эпителия и кристаллов холестерина. Больные жалуются на головную боль и наличие зловонных выделений из одной половины носа. Холестеатома часто сопровождается рассасыванием костных стенок челюстной пазухи. Чаще всего холестеатома является находкой при гайморотомии.
Кисты верхнечелюстной пазухи бывают ретенционными, или истинными, и лимфангиэктатическими, или ложными. В одних случаях они протекают бессимптомно, в других сопровождаются упорной головной болью и другими рефлекторными расстройствами. Часто отмечается затруднение носового дыхания на стороне пораженной полости. Многие авторы указывают на отсутствие параллелизма между величиной кисты и степенью субъективных расстройств больного.
Кисты верхнечелюстных пазух легко распознаются при рентгенологическом исследовании. На простой обзорной гайморограмме киста определяется в виде нежной, строго полуокруглой тени, чаще на нижней стенке верхнечелюстной пазухи, а на контрастной рентгенограмме виден соответствующей формы дефект наполнения.
Иногда приходится дифференцировать кисты верхнечелюстных пазух с серозным гайморитом. Транссудат челюстной пазухи при серозном ее воспалении и содержимое лимфангиэктатических кист по внешнему виду аналогичны. Больше того, их биохимический состав тоже одинаков. Разница лишь в том, что при микроскопическом исследовании содержимого кист не выявляются клетки цилиндрического эпителия, так как ложные кисты не имеют внутренней эпителиальной выстилки; в транссудате верхнечелюстной пазухи обнаруживается много слущенных эпителиальных клеток. Кроме того, содержимое кист отличается более интенсивным янтарным цветом и в нем чаще обнаруживаются кристаллы холестерина.
Исключительно большое значение имеет ранняя диагностика злокачественных опухолей верхнечелюстной пазухи, так как только в этот период лечение может быть наиболее эффективным. Но раннее распознавание опухоли бывает затруднительным в связи с тем, что первичное поражение верхнечелюстных пазух опухолевым процессом характеризуется длительным латентным периодом. Наличие у больного выделений гноя из одной половины носа, затруднения носового дыхания, периодического носового кровотечения и неврологической боли должны насторожить врача в отношении возможного опухолевого процесса. При наличии небольшой опухоли в верхнечелюстной пазухе при риноскопии не выявляется каких-либо патологических изменений. Американские врачи подчеркивают важность онкологической настороженности в тех случаях, когда повторная полипотомия носа сопровождается массивным кровотечением. Они рекомендуют подвергать гистологическому исследованию удаленные полипы во всех случаях. Ценные дифференциально-диагностические сведения в ранний период развития опухолевого процесса может дать повторное цитологическое исследование пунктата верхнечелюстной пазухи. При локализации опухоли в верхнечелюстной пазухе с целью получения материала для гистологического исследования рекомендуется производить пункцию крупной иглой с последующим отсасыванием содержимого. В случае сомнительных результатов прибегают к вскрытию верхнечелюстной пазухи с целью биопсии опухоли.
Изредка встречающееся кистовидное растяжение верхнечелюстной пазухи (мукоцеле) по внешним проявлениям может напоминать опухолевый процесс. Заболевание вызывается закупоркой выводного отверстия верхнечелюстной пазухи с последующим накоплением отделяемого слизистой оболочки. Обычно больные обращаются с жалобами на постепенно увеличивающуюся асимметрию лица. Головная боль, как правило, отсутствует. Диагноз мукоцеле окончательно устанавливают на основании пункции и контрастной рентгенографии.
Из доброкачественных опухолей верхнечелюстных пазух чаще других встречается остеома, которая растет медленно и в начальный период не проявляется. Остеома чаще встречается у молодых мужчин. Клинические проявления остеомы зависят от места ее расположения. При увеличении опухоль может узурировать носовую стенку верхнечелюстной пазухи и прорасти в полость носа и в клетки решетчатого лабиринта. Рентгенологическая диагностика остеомы не представляет трудностей.
В заключение следует сказать, что современная оториноларингология располагает большим арсеналом довольно совершенных средств и приемов для дифференциальной диагностики гайморита, при умелом использовании которых можно с большой долей достоверности не только обнаружить патологический процесс в верхнечелюстной пазухе, но и определить его клиническую форму, что является залогом рационального лечения.
Источник
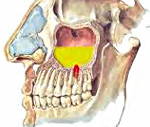
Одонтогенный гайморит – это воспаление слизистой оболочки верхнечелюстного синуса, вызванное распространением патологического процесса из первичного очага инфекции, находящегося в верхней челюсти. Основные проявления заболевания – ярко выраженная головная боль, которая усиливается при наклоне головы, выделения из носа гнойного или серозного характера, слезотечение, интоксикационный синдром. Диагностика базируется на сборе анамнестических данных, общем осмотре, риноскопии, пункции синуса и лучевых методах визуализации. Лечение включает антибиотикотерапию, промывание антисептиками, хирургическую санацию полости пазухи и первичного очага.
Общие сведения
Одонтогенный гайморит – часто встречающееся заболевание. Распространенность колеблется от 3 до 52%, в среднем патология возникает у 35-43% населения. Этот вариант поражения верхнечелюстного синуса составляет порядка 14% бактериальных инфекций, требующих лечения в отделении хирургической стоматологии. На долю данной разновидности синусита приходится 20-24% от всего количества воспалительных заболеваний челюстно-лицевой области.
Среди всех форм гайморита от 80 до 96% имеют одонтогенную этиологию. Статистически чаще заболевание наблюдается у людей с пневматическим типом строения верхнечелюстной пазухи, что связано с тонкостью костных стенок и ее внедрением в альвеолярный отросток. Мужчины и женщины страдают одинаково часто.
Одонтогенный гайморит
Причины
Эта форма синусита является осложнением воспалительного процесса в зоне зубов либо верхней челюсти. Практически всегда вызывается смешанной патогенной микрофлорой, которая может включать в себя стафилококки, стрептококки, диплококки, энтерококки, грамположительные и грамотрицательные бациллы, дрожжевые грибы. К состояниям, чаще всего осложняющимся одонтогенным гайморитом, относятся:
- Заболевания моляров и премоляров. Обычно это инфекционные поражения зубов верхней челюсти, одонтогенный периостит и остеомиелит, хронический периодонтит, гнойный пародонтит и нагноившиеся челюстные кисты.
- Эндодонтическая терапия. Заболевание может возникать в результате стоматологического лечения премоляров и моляров, в процессе которого происходит перфорация апикального отверстия, введение в полость пазухи пломбировочного материала, элементов внутрикостного имплантата и т. д.
- Травмы. Травматические повреждения зубов и/или верхней челюсти, которые сопровождаются перфорацией стенки гайморового синуса и образованием гематомы, являются наименее распространенной причиной развития данной формы гайморита.
Патогенез
Патогенез одонтогенного гайморита связан с распространением бактериальной микрофлоры и продуктов ее жизнедеятельности (токсинов) в полость гайморовой пазухи из первичных очагов инфекции – пораженных зубов или очагов в верхней челюсти. Это становится возможным из-за особенностей строения альвеолярных отростков 6 и 7 (в редких случаях – 5 и 8) верхних зубов, которые отграничены от синуса только конкой костной стенкой. В результате гнойного расплавления или механической перфорации перегородки инфекционные агенты проникают в полость синуса и вызывают воспаление слизистых оболочек.
В дальнейшем происходит обтурация природного входного отверстия пазухи. Это становится причиной нарушения вентиляции и скопления большого количества катарального или гнойного экссудата внутри костной полости. Всасывание кислорода слизистыми оболочками приводит к возникновению отрицательного давления, усиливающего отечность, развитию гиперкапнии и гипоксии, образованию большого количества недоокисленных продуктов. Создается благоприятная среда для дальнейшего размножения анаэробной микрофлоры, формируется порочный круг.
Классификация
С учетом длительности течения все одонтогенные гаймориты разделяют на три основных клинических варианта:
- Острый. Длительность заболевания составляет менее 21 дня.
- Подострый. Для этого варианта характерна продолжительность от 21 дня до 6 недель.
- Хронический. Затяжная форма болезни, при которой клинические симптомы сохраняются на протяжении 6 недель и более.
В зависимости от характера одонтогенного поражения верхнечелюстной пазухи выделяют следующие формы патологии:
- Закрытая. Характеризуется развитием воспаления без прямого соединения между первичным очагом и гайморовой пазухой. Основные причины – хронические периодонтиты и нагноение кист, вросших в синус.
- Открытая. Распространение микрофлоры из ротовой полости происходит вследствие гнойного расплавления одной из стенок полости верхнечелюстного синуса. Включает перфоративные гаймориты и осложнения остеомиелита верхней челюсти.
По характеру морфологических изменений слизистой оболочки гайморовой пазухи принято различать следующие варианты:
- Катаральный. Проявляется заполнением полости пазухи серозным экссудатом и выраженной отечностью слизистых оболочек.
- Гнойный. Отмечается образование большого количества гнойных масс, выявляются воспалительные и деструктивные изменения внутренних оболочек пазухи.
- Полипозный. Главное отличие от других вариантов – образование на слизистой оболочке синуса уплотнений, из которых позднее формируются полипы.
- Гнойно-полипозный. Представляет собой сочетание гнойной и полипозной форм.
Симптомы одонтогенного гайморита
Острый гайморит
С клинической точки зрения целесообразно выделять две формы заболевания – острую и хроническую. При остром варианте вначале появляется острая пульсирующая приступообразная головная боль, тяжесть или чувство распирания в области правой или левой верхней челюсти. Болевые ощущения также могут локализироваться в области зубов и имитировать пульпит. Боль усиливается при опускании головы.
В последующем возникает синдром общей интоксикации, который характеризуется ознобом, общей слабостью, разбитостью, лихорадкой до 38,5-39,5° C и ознобом. Процесс пережевывания пищи становится резко болезненным, зубы ощущаются как значительно более длинные, чем есть на самом деле. У многих больных нарушается носовое дыхание, теряется способность различать запахи, развивается фотофобия и усиленное слезоотделение. Выявляется односторонний насморк, который сопровождается выделением большого количества слизи и/или гнойных масс.
Хронический гайморит
При хроническом одонтогенном гайморите клиническая картина развивается постепенно. Течение патологии волнообразное, обострения возникают после переохлаждения или перенесенных острых вирусных заболеваний верхних дыхательных путей. Первичный признак – интенсивная односторонняя головная боль или ярко выраженное чувство тяжести. К этому симптому почти сразу присоединяется боль в верхнечелюстной области с иррадиацией в орбиту, височную и лобную область, прилегающие верхние зубы.
Выделения из носа могут иметь различный характер и объем – от обильных до скудных, от серозных до гнойных. Наибольшее количество выделений обычно отмечается утром и постепенно снижается в течение суток. Характерный симптом – усиление гноетечения при прижатии нижней челюсти к груди. При негнойных формах и образовании свищей выделения могут отсутствовать.
Осложнения
К наиболее распространенным осложнениям одонтогенного гайморита относятся менингит, флегмона орбиты, и тромбоз венозного синуса. Их возникновение обусловлено распространением патогенной флоры через переднюю лицевую и глазничную вены в полость орбиты, сигмовидный синус и венозную систему головного мозга. В тяжелых случаях на фоне отсутствия своевременного лечения развивается диффузный остеомиелит верхней челюсти, который приводит к деструкции кости и образованию выраженного косметического дефекта. Реже у больных возникает сепсис, поражение миокарда и почек. Генерализация инфекции связана с попаданием бактериальных агентов и их токсинов в системный кровоток.
Диагностика
Диагностика одонтогенного гайморита основывается на комплексном анализе анамнестических сведений, результатах клинических и вспомогательных методов исследований. Постановка диагноза и ведение пациента, как правило, осуществляется совместно отоларингологом и челюстно-лицевым хирургом. Полный перечень диагностических мероприятий включает в себя:
- Сбор жалоб и анамнеза. При опросе пациента наряду с детализацией специфических жалоб важно уточнить наличие имеющихся или ранее перенесенных стоматологических заболеваний, суть недавно выполненных терапевтических мероприятий в области верхней челюсти.
- Общий осмотр. Позволяет выявить припухлость околоносовой области и щеки, покраснение кожных покровов с больной стороны. При пальпации и перкуссии гайморовой пазухи и скуловой кости наблюдается усиление болевых ощущений.
- Переднюю риноскопию. При визуальном осмотре носовой полости со стороны пораженного синуса определяется гиперемия и отечность слизистой оболочки средней и/или нижней носовой раковины. Возможно выделение экссудата из-под свободного края средней раковины.
- Зондирование верхнечелюстной полости. Дополнение к риноскопии, позволяющее определить наличие гнойного содержимого в верхнечелюстном синусе при закупорке его природного дренажного отверстия.
- Пункцию гайморовой пазухи. Сочетает в себе диагностическую и терапевтическую цели, так как позволяет идентифицировать даже небольшое количество патологического содержимого в синусе, а затем провести промывание антисептическими средствами.
- Рентгенографию придаточных пазух носа. На рентгенограмме выявляется затемнение полости синуса и наличие горизонтального уровня жидкости. Для установления этиологии проводится рентгенография зубов с пораженной стороны.
- Лабораторные анализы. В общем анализе крови обнаруживается лейкоцитоз, сдвиг лейкоцитарной формулы влево, повышение СОЭ. При наличии гнойных выделений с целью определения конкретного возбудителя и его чувствительности к антибиотикам выполняется бактериологическое исследование.
Дифференциальная диагностика проводится с риногенным и аллергическим гайморитом, раком верхнечелюстной пазухи. Для первых двух заболеваний характерно вовлечение в патологический процесс обеих гайморовых пазух, отсутствие связи со стоматологическими патологиями или манипуляциями. Развитие клинической симптоматики при риногенном гайморите происходит на фоне заболеваний полости носа, при аллергическом варианте – после контакта с аллергеном или во время сезонного обострения. При злокачественной опухоли симптомы прогрессируют постепенно, интоксикационный синдром и выделение гнойных масс или серозного экссудата из носа отсутствуют.

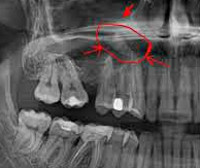
КТ придаточных пазух носа. Тотальное снижение пневматизации правой в/челюстной пазухи на фоне нарушения целостности и элевации ее дна (красная стрелка) вблизи корней 1-го моляра (синяя стрелка).
Лечение одонтогенного гайморита
Терапевтическая тактика во многом зависит от варианта болезни. Лечение острой формы при отсутствии тяжелой стоматологической патологии проводится в условиях поликлиники. При хроническом воспалении гайморовой пазухи зачастую требуется госпитализация в стационар с последующей операцией. К основным терапевтическим мероприятиям относятся:
- Антибактериальная терапия. Применяется независимо от формы и этиологии гайморита. До получения результатов бактериального посева назначаются антибиотики широкого спектра действия, после – препараты, к которым проявила чувствительность высеянная микрофлора.
- Промывание антисептиками. Введение антисептических растворов выполняется через сформировавшийся дефект в нижней челюсти или путем диагностической пункции при помощи иглы Куликовского. После промывания устанавливается дренаж полости синуса.
- Хирургическое лечение. Применяется при хронических и полипозных формах поражения. Оперативное вмешательство (гайморотомия) проводится по методике Колдуэлла-Люка. Его суть заключается в санации полости пазухи, иссечении патологически измененной слизистой оболочки и формировании искусственного соустья с носовой полостью.
Прогноз и профилактика
Прогноз при одонтогенном гайморите зависит от своевременности и рациональности лечебных мероприятий. При правильно подобранной терапии лечение острой формы заболевания занимает 7-14 дней, исходом становится выздоровление. При хроническом варианте комплексное лечение может длиться до 3 недель с последующей ремиссией или полным выздоровлением.
Профилактические мероприятия заключаются в своевременной санации очагов инфекции, предотвращении травм лицевой области, соблюдении рекомендаций стоматолога или челюстно-лицевого хирурга после перенесенных оперативных вмешательств.
Источник


