Сестринский процесс при кори краснухе
Лекция № 14 « Сестринский уход при кори, краснухе, ветряной оспе, эпид. паротите»
Корь – это острое инфекционное заболевание, характеризующееся катаральным синдромом, поражением слизистых полости рта, симптомами интоксикации, наличием пятнисто – папулезной сыпи с переходом в пигментацию.
Этиология:
Возбудитель кори вирус Polinosamorbillarum из семейства парамиксовирусов – устойчив в окружающей среде, в капельках слюны погибают через 30 минут, при высыхании – мгновенно, хорошо переносит низкие температуры (при -70° сохраняется в течение 5 лет).
Эпидемиология
источник инфекции:
больной с последних дней инкубации, в течении всего катарального периода и периода высыпания. С 5-го дня появления сыпи больной не заразен.
путь передачи:
воздушно- капельный ( вирус с потоком воздуха распространяется на значительные расстояния, проникает в соседние помещения через коридоры и лестничные клетки, по вентиляции на другие этажи здания).
Классификация: 1- типичная, 2) атипичная – митигированная.
Клиника типичной формы:
Инкубационный период 9-17 дней.
Катаральный период (3-4 дня):
отмечается повышение температуры до 38-39, симптомы интоксикации, сухой кашель, насморк, гиперемия в зеве. Со 2-3 дня состояние ухудшается, появляется гиперемия конъюнктив, отек век, светобоязнь, склерит, на мягком нёбе – энантема в виде крупных красных пятен. На слизистой щек у нижних коренных зубов появляются пятна Бельского – Филатова – Коплика в виде мелких беловатых точек.
Период высыпания: начинается на 4-5 день болезни и продолжается 3-4 дня. Перед началом высыпания температура снижается, иногда до нормы, а затем снова повышается. В этом периоде симптомы интоксикации и катаральный синдром (насморк, кашель и т.д. ) максимально выражены. Больные вялые, адинамичные, отказываются от еды, может быть сильная головная боль, бред, судороги, рвота, подъем температуры до 40 °С. В Течение первых суток сыпь распространяется на лицо, шею, грудь и плечи. На 2-е сутки – сыпь полностью покрывает туловище, на 3-4 сутки руки и ноги. Сыпь пятнистая или пятнисто – папулезная, различных размеров, неправильной формы, склонная к слиянию, фон кожи не изменяется.
Период пигментации (7-14 дней):
пигментация начинается уже с 3- го дня периода высыпания и проходит поэтапно. Элементы сыпи приобретают коричневую или синюшную окраску.
Митигированная корь :
— развивается у больных, получивших в инкубационном периоде иммуноглобулин. Инкубационный период удлиняется до 21 дня, симптоматика стертая. Катаральный период может отсутствовать, или сокращается до 1 дня, период высыпания так же укорачивается до 1 -2 дней. Сыпь мелкая, пятнистая, необильная, неяркая, этапность высыпания нарушается, пигментация бледная и кратковременная.
Осложнения кори:
— пневмония, ларингит, ларинготрахеит, бронхит, бронхиолит, стоматит, энтерит, энцефалит, менингит, конъюнктивит, блефарит, кератит, отит, пиодермия, флегмона, цистит и пиелонефрит.
Лечение:
обычно на дому, госпитализации подлежат дети с тяжелыми формами и осложнениями (ребенка помещают в отдельный бокс ).
Режим – постельный на период лихорадки и на 1- 2 дня нормальной температуры. Следить за гигиеной – регулярно умывать, промывать глаза, чаще поить и полоскать рот отварами трав. Конъюнктивы глаз обрабатывать 3-4 раза в день масляным раствором витамина А, губы смазывают кремом, маслом шиповника.
Диета— с учетом возраста ребенка, в острый период молочно – растительная, протертая пища. Рекомендуется чаще поить. После снижения интоксикации – мясные блюда в виде паровых котлет, запеканок.
Медикаментозная терапия – симптоматическая. Этиотропные препараты (виферон, реаферон и др.) при тяжёлом течении, антибиотики при бактериальных осложнениях.
Профилактика:
Специфическая — проводиться – живой коревой вакциной с 12 мес., ревакцинация в 6 лет.
Неспецифическая – изоляция больного на 5 дней от начала высыпания. Дети, бывшие в контакте с больным корью, не привитые и не переболевшие корью наблюдаются 21 день. Не привитых или привитых однократно вакцинировать в течении 72 часов без ограничения по возрасту.
Детям, имеющим противопоказания к живой коревой вакцине и детям от 3 месяцев до 1 года – проводят пассивную иммунизация иммуноглобулином.
Краснуха
Вирусное заболевание, протекающее в виде приобретенной и врожденной инфекции.
Приобретённая краснуха – острое инфекционное заболевание, характеризующееся мелкопятнистой сыпью, увеличением затылочных и заднешейных лимфоузлов, умеренной интоксикацией и незначительными катаральными явлениями.
Врожденная краснуха – хроническая инфекция с трансплацентарным путем передачи, приводящая к гибели плода, раннему выкидышу или тяжелым порокам развития.
Этиология— вирус краснухи относится к группе тогавирусов, нестоек в окружающей среде, хорошо переносит низкие температуры, при УФО гибнет сразу.
Источник инфекции – больной, дети с врожденной краснухой и вирусоносители.
Пути передачи:
— воздушно-капельный, контактно-бытовой, трансплацентарный.
Классификация:
A. Приобретенная
1. типичная
2. атипичная
B. Врожденная
1- «малый» краснушный синдром
2 – «большой» краснушный синдром
Клиника приобретенной краснухи:
Инкубационный период : 11-21 день.
Продромальный период – непостоянный, от нескольких часов до 1-2 дней. У детей повышается температура до субфебрильных цифр, недомогание, утомляемость, головная боль, насморк, увеличиваются л/узлы затылочные и заднешейные.
Период высыпания – длится 2-3 дня. Сыпь появляется одновременно и в течение суток покрывает лицо, грудь, живот, спину, конечности. Локализуется преимущественно на разгибательных поверхностях рук, боковых поверхностях ног, на спине, пояснице, ягодицах – на неизменной коже. Сыпь мелкопятнистая с ровными очертаниями, довольно обильная, бледно-розовая, не сливается. Исчезает бесследно.
Характерно увеличение заднешейных и затылочных лимфоузлов .Л/узлы увеличены умерено и слегка болезные.
Клиника врождённой краснухи:
— «Малый» краснушный синдром (триада Грегга) включает глухоту, катаракту и пороки сердца.
— «Большой» краснушный синдром:
проявляется глубоким поражением головного мозга (анэнцефалия, микроцефалия, гидроцефалия), пороками развития сердца и сосудов, поражением глаз (глаукома, катаракта ), пороками развития скелета и черепа (незаращение твердого неба), пороками развития мочеполовых органов и пищеварительной системы, поражением органа слуха (глухота), гепатоспленомегалией и др.
Лечение:
— Симптоматическое.
— Постельный режим на острый период.
— Этиотропное – рекомбинантными интерферонами ( по показаниям).
Профилактика:
специфическая – вакцинация в 12месяцев, ревакцинация в 6лет.
неспецифическая-
больные изолируется на 7 дней с момента появления сыпи. Дети, бывшие в контакте с больным, наблюдаются 21 день. Беременных из очага краснухи обследуют на наличие IgM , IgG к вирусу краснухи. В случае появления клинических признаков краснухи у беременной, ее предупреждают о наличии риска врожденной патологии плода, после лабораторного подтверждения диагноза решение о прерывании беременности женщина принимает сама.
Беременных вакцинировать нельзя. Беременность нежелательна в течении З-х месяцев после прививки от краснухи.
Ветряная оспа
Это высоко контагиозное инфекционное заболевание, протекающее с характерной пузырьковой сыпью, умерено выраженной интоксикацией.
Заболевание широко распространено во всех странах. Восприимчивость от 6 месяцев до 10 лет – 100 %.
Этиология:
фильтрующийся вирус из семейства Herpesviridae подсемейства а, очень не стойкий в окружающей среде. Быстро гибнет от воздействия УФО лучей, под воздействием высоких температур (+50°). Хорошо переносит низкие температуры, замораживание, размораживание.
Эпидемиология:
источник – больной ветряной оспой и опоясывающим лишаем т.к. эти два вируса очень близки по своим свойствам.
Пути передачи – воздушно -капельный, контактно-бытовой, редко, трансплацентарный. Заболеваемость повышается в зимний период.
Клиника:
Инкубационный период с 11 до 21 дня. Затем появляется сыпь на лице, волосистой части головы, туловище, иногда на слизистых щек, языка, нёба, конъюнктивах, половых органов. Высыпания сопровождаются нарушением самочувствия, головной болью, повышением температуры до 37,5-38,5 °. Чаще общее состояние не нарушено.
Ветряночная сыпь имеет вид мелких пятнисто – папулезных элементов, которые в 1 сутки превращаются в пузырьки с прозрачным содержимым диаметром 2-5 мм. Пузырьки однокамерные, подсыхают через 1-2 дня с образованием тонких буроватых корочек, которые держатся 4-7 дней. Корочки, отпадая, не оставляют следа. В некоторых случаях остаются единичные рубчики (визитная карточка ветряной оспы). Сыпь появляется не одновременно, а в течении 2-5 дней. Поэтому на одном больном можно увидеть папулы, пузырьки и корочки т.е. сыпь полиморфна. Сыпь может сопровождаться зудом. Пузырьки на слизистых быстро вскрываются, превращаются в эрозии, которые заживают через 3-5 дней.
Атипичные формы:
1. Буллёзная — элементы сыпи сливаются в крупные пузыри, интоксикация резко выражена.
2. Геморрагическая — встречается у детей с геморрагическими диатезами и у детей, получающих гормоны и цитостатики. При этой форме происходит кровоизлияние в везикулы (пузырьки становятся красные) – это злокачественная форма. Общее состояние тяжелое, нередко летальный исход .
3. Рудиментарная – характеризуется появлением розеолёзных высыпаний, температура в норме, интоксикация отсутствует.
4. Пустулёзная – развивается при наслоении вторичной инфекции. При этом отмечается повторный подъем температуры, нарастание симптомов интоксикации, помутнение содержимого пузырьков, после отпадения корочек остаются рубчики.
Врождённая ветряная оспа:
При инфицировании в 1 – е 4 месяца беременности – у новорожденного может быть «синдром ветряной оспы» – внутриутробная дистрофия, недоразвитие конечностей, слепота, отставание в психомоторном развитии. При заболевании беременной за 5-6 дней до родов – клиника ветряной оспы у новорожденного проявляется сразу после рождения, но течение ее благоприятное т.к. ребенок уже получил от матери специфические антитела. При заболевании беременной непосредственно перед родами антитела у новорожденного отсутствуют, поэтому ветряная оспа клинически проявляется на 5-10 день жизни и протекает с поражением внутренних органов (легких, сердца, почек и т.д.).
Осложнения:
чаще обусловлены присоединением вторичной инфекции (пневмония, энцефалит, ларингит, стрептодермия, абсцесс, флегмона, стоматит, сепсис и др. ).
Лечение:
— на дому
— госпитализируют детей с тяжелыми формами и осложнениями
— симптоматическая терапия
— обрабатывать элементы сыпи 1% р-ром бриллиантовой зелени или 5% р-ром перманганата калия – 2-3 раза в день
— этиотропная терапия: специфический варицелло – зостерный иммуноглобулин, ацикловир (зовиракс), препараты интерферона, изопринозин.
— витамины
— а/б при осложнениях
— гигиенические ванны с перманганатом калия в период выздоровления.
Уход – строжайшая гигиена, ежедневно менять постельное и нательное белье, не купать, обильное питье, полоскание рта после еды.
Профилактика:
— специфической нет ( в основном календаре прививок).
— неспецифическая – изоляция больного до 5 дня с момента последнего высыпания ( 10 дней ).
— Наблюдение за контактными – 21 день ( осмотр кожи и термометрия ).
— в ДУ влажная уборка и проветривание помещения.
— Санпросвет работа с персоналом и родителями.
— С целью активной специфической профилактики используют живую варицелло – зостерную вакцину (варилрикс, окавакс ) детям из группы риска.
Пассивная специфическая профилактика (введение варицелло – зостерного иммуноглобулина) показана контактным детям из группы риска (с заболеваниями крови, с ИДС), а также контактным беременным.
Эпидемический паротит
это острое инфекционное заболевание, характеризующееся симптомами интоксикации, поражением слюнных желез, ЦНС и вовлечением в процесс других органов и систем.
Этиология:
— возбудитель вирус из семейства парамиксовирусов, неустойчив во внешней среде, чувствителен к нагреванию, высушиванию, действию дезинфицирующих средств, УФО. Не чувствителен к химиопрепаратам, а/б, к действию низких температур, не летуч. Заражение происходит только в пределах комнаты.
Источник инфекции:
— больной с конца инкубационного периода + 3-5 дней болезни. Выделение вируса прекращается после 9 дня болезни.
Путь передачи – воздушно-капельный.
Классификация:
1. Типичная форма (с поражением заушных слюнных желез):
— Изолированная (паротит),
— комбинированная ( например – паротит + панкреатит или паротит + орхит или паротит + серозный менингит).
2. Атипичные формы (без поражения заушных слюнных желез):
-изолированная ( например – орхит),
— комбинированная ( например – панкреатит + сублингвит или
панкреатит + энцефалит
Клиника:
Инкубационный период от 11 до 21 дня.
Типичная форма (изолированная) —паротит
начинается с повышения температуры, жалоб на боль при открывании рта, жевании, появляется – увеличение околоушной слюнной железы с одной стороны, а через 1 -2 дня с другой. Припухлость располагается сзади и спереди от ушной раковины так, что мочка уха находится в центре опухоли. Консистенция ее тестоватая, кожа над ней напряжена, цвет не изменен. При пальпации припухлость умеренно болезненная. Степень увеличения околоушных слюнных желез различная, от незаметной при осмотре, до значительной, меняющей конфигурацию лица. Увеличение слюнных желез в среднем держится 5-7 , максимум 10 дней.
Субмандибулит – поражение подчелюстных слюнных желёз – встречается в сочетании с паротитом, но может быть и изолированным. При субмандибулите припухлость в виде продолговатого образования определяется под нижней челюстью, тестоватая, умеренно болезненная.
Сублингвит — поражение подъязычной слюнной железы. Обычно сочетается с паротитом или субмандибулитом. Припухлость определяется в подбородочной области и под языком. Возможно развитие отёка глотки и гортани.
Панкреатит – поражение поджелудочной железы. Встречается у 1/2 больных, развивается одновременно с паротитом, крайне редко pancreas поражается изолированно. Клинически панкреатит проявляется схваткообразными болями в левом подреберья, нередко опоясывающего характера, повышением температуры , бывает тошнота, рвота, запоры или понос.
Поражение мужских половых желез (орхит, простатит):
Орхит – воспаление яичек, встречается чаще в более старшем возрасте- у подростков и мужчин. Развивается остро на 3-10 день, возможно через 2-5 недель, сочетается с паротитом или протекает автономно. Общее состояние больных резко ухудшается – температура повышается до 39-41°. Одновременно появляются боли в тестикулах, иррадиирущие в поясницу, промежность, усиливающиеся при вставании с постели. При осмотре – объем увеличен, кожа мошонки гиперемирована, отечная. Симптомы максимально выражены 3-5 дней, затем угасают.
У девочек в период полового созревания м.б.- оофорит (воспаление яичников).
Маститы паротитной этиологии встречаются у женщин и мужчин. Крайне редко поражается щитовидная железа – тириоидит, характеризуется болью в области шеи, повышением температуры, потливостью, экзофтальмом.
Серозный менингит может быть единственным проявлением паротитной инфекции.
Исход болезни:
После поражения мужских половых желез м.б. атрофия яичек, опухоли, хронический орхит, бесплодие, импотенция.
Причем бесплодие может развиться не только после орхита, но и после ЭП, протекающего без симптомов орхита.
Исходы оофоритов чаще благоприятные, но возможно бесплодие, ранняя менопауза, нарушение менструального цикла, ювенальные маточные кровотечения, карцинома яичника и атрофия.
После панкреатита – в ряде случаев возникает хронический панкреатит, . сахарный диабет, ожирение.
После поражения ЦНС длительно (от 3 месяцев до 2 лет) сохраняются повышенная утомляемость, головные боли, плаксивость, агрессивность, нарушение сна, снижение успеваемости. В ряде случаев развивается гипертензионный синдром, энурез. Редко эпилепсия, глухота, слепота.
Лечение :
— в домашних условиях показано лечение больных, только с изолированным поражением слюнных желез, протекающим в легкой или среднетяжелой форме.
. Остальные формы – госпитализировать (особенно мальчиков старше 12 лет).
-постельный режим- 7 дней
-пища теплая, жидкая или полужидкая (исключить соки, сырые овощи, кислое — сокогонное, острое, жирное);
— гигиена полости рта;
— местно ( на поражённую железу ) сухое тепло ;
— симптоматическое лечение (жаропонижающие, обезболивающие );
— дезинтоксикационная терапия,
— в тяжелых и атипичных случаях- противовирусные препараты (изопринозин).
Профилактика
– специфическая – вакцинация в 12 месяцев, ревакцинация в 6 лет
— неспецифическая – изоляция больного на 9 дней, наблюдение за контактными 21 день.
Источник
1.
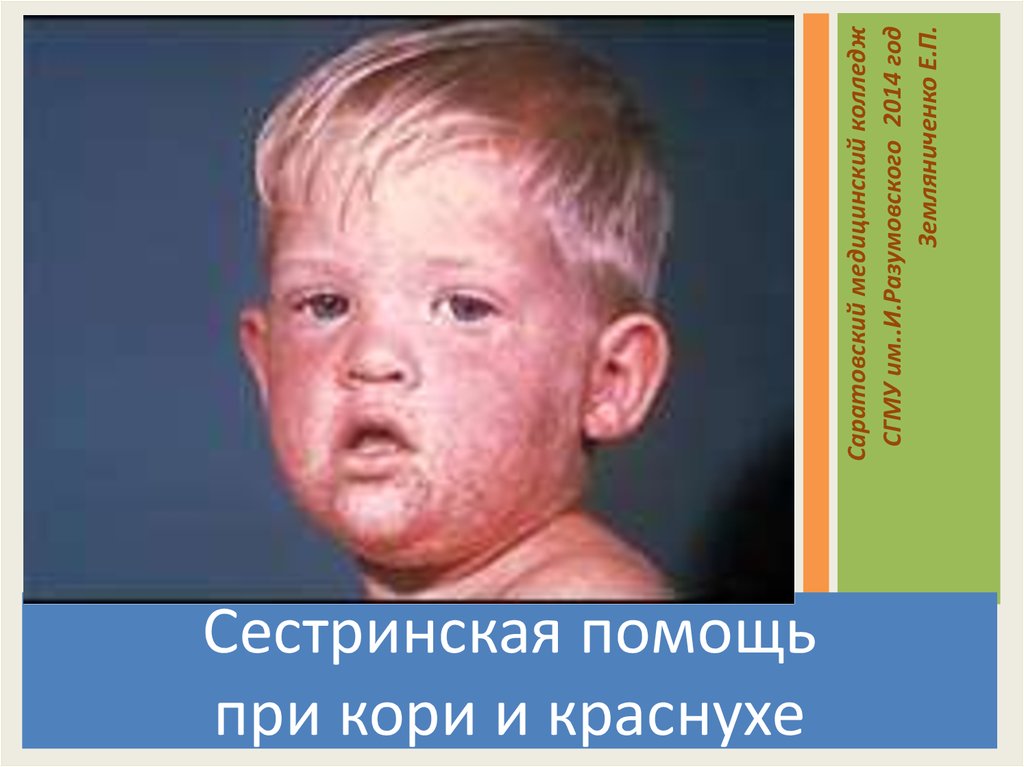
Сестринская помощь
при кори и краснухе
Саратовский медицинский колледж
СГМУ им..И.Разумовского 2014 год
Земляниченко Е.П.
2.
Этиология и эпидемиология
Возбудитель – вирус, неустойчив во
внешней среде, обладает значительной
летучестью
Источник инфекции – больной
Путь передачи – воздушно-капельный
Дети до 3 месяцев – не болеют
Индекс контагиозности -100% у
непривитых
Пик заболеваемости – весна,
периодичность через 5-7 лет
После болезни иммунитет стойкий
пожизненный
Корь – острое инфекционное вирусное
заболевание, характеризующееся
цикличностью течения
Группа воздушно-капельных инфекций, высококонтагиозное заболевание
3.
Клиника кори
Лихорадка
Поражение
слизистых
оболочек
Этапно
высыпающая
сыпь
Выделяют периоды:
1.
2.
3.
4.
Инкубационный – 9 — 17 дней
Катаральный — 3 — 5 дней
Период высыпания – 3 дня
Период пигментации – 1-1,5
недели
Классификация кори:
1. Типичная (легкая, средней
тяжести и тяжелая)
2. Атипичная:
Митигированная (у
получивших иммуноглобулин
или препараты крови )
Абортивная (у привитых)
Геморрагическая
4.
Проблемы при кори в катаральный период:
Лихорадка (38-38,5°С), слабость, недомогание — интоксикация;
Нарушение дыхания (обильные слизистые выделения из носа,
грубый кашель) – катар верхних дыхательных путей;
Слезотечение, светобоязнь, гиперемия конъюнюктив глаз воспаление слизистых оболочек глаз
Лицо пастозное
5.
Пятна Бельского – Филатова
— Коплика
Коревая энантема – высыпания на слизистых оболочках.
Появляется за 1-2 дня до сыпи на коже (экзантема) — на слизистых
щек напротив малых коренных зубов
Имеет вид мелких беловатых точек, окруженных венчиком
гиперемии, не снимается тампоном (напоминает манную крупу)
6.
Клиника кори
Период высыпания
начинается на 4-5 день болезни
Новый поъём температуры
до 39-40С
Усиливаются катаральные
явления со стороны ВДП и глаз
Появляется сыпь:
Пятнисто-папулезная,
ярко-розовая или красная
Склонная к слиянию
Характерна этапность
высыпания: (первоначально
за ушами, вдоль линии
роста волос, затем лицо и
шея
туловище (спина, живот)
конечности
Оставляет после себя
отрубевидное шелушение
и пигментацию
7.
1 день
2 день
3 день
Сыпь высыпает этапно в з дня (лицо –
туловище – конечности)
8.
9.
Пятнисто-папулезная сыпь при кори
10.
Пятнисто-папулезная сыпь при кори
Коревая экзантема. Третий день
высыпаний.
11.
Осложнения:
Ларингит (коревой круп),
бронхит, пневмония
Блефарит, кератит
Стоматит
Энцефалит (отличается
высокой летальностью)
Коревая анергия –
отсутствие
сопротивляемости к
инфекциям (сохраняется 1
месяц)
Ранний коревой
энцефалит
Кори присуща способность
проявлять скрытые заболевания,
активизировать латентные
(скрытые) инфекции
12.
Лечение и уход при кори. Медицинская сестра должна:
1.
2.
3.
4.
5.
6.
Обеспечить соблюдение постельного режима до 9 дня болезни,
молочно-растительной диеты в период лихорадки. Не кормить
ребёнка насильно.
Обеспечить обильный питьевой режим (компот, фруктовый сок,
отвар шиповника, изюма, чай, минеральная вода без газа)
Создать охранительный режим для глаз (притенить яркий свет,
кровать поставить изголовьем к окну)
Предупредить занос вторичной инфекции (ограничить контакт с
другими членами семьи, регулярно проводить влажную уборку,
проветривание, кварцевание помещения). Уход осуществлять в
маске.
Строго следить за гигиеной больного: регулярно мыть лицо и
руки, глаза промывать 2 раза в день теплым настоем крепкого
чая, смазывать сухие губы и кожу вокруг носа детским кремом.
Выполнить назначения врача – парацетомол; отхаркивающие
средства (бромгексин и др.); в нос – протаргол, пиносол; в глаза –
30% сульфацил натрия; антигистаминные средства – супрастин.
Антибиотики только при бактериальных осложнениях.
13.
Мероприятия с
больным
Мероприятия с контактными
Специфическая
профилактика
1. Госпитализация не
обязательна, но
желательна
2. Подать экстренное
извещение
3. Изоляция больного до
5 дня от начала
высыпаний
4. Организуют
масочный режим при
уходе за больным,
регулярное
проветривание,
влажную уборку,
кварцевание
1. Выявить всех контактных,
уточнить их прививочный
анамнез
2. Установить карантин на
все детское учреждение,
село, подъезд на 21 день
3. Вакцинация ранее не
привитых с 1года до 35 лет
(не позднее 72 часов)
4. Детям до 1 года и
ослабленным – вводится
иммуноглобулин не позднее
5 дня с момента контакта
5. Установить наблюдение за
контактными
(термометрия, осмотр
кожи, слизистых оболочек)
1. Вакцинация
(живая коревая
вакцина или
«Приорикс»,
«Тримовакс»,
или дивакцина –
против кори и
эпидемического
паротита)
подкожно
0,5 мл
V 12 месяцев
2. Ревакцинация
R 6 лет
Корь (противоэпидемическая работа)
14.
Этиология и эпидемиология
Возбудитель – вирус, неустойчив во
внешней среде, обладает
тератогенным действием для плода
Источник инфекции – больной с
выраженной и стертой формой
Путь передачи – воздушно-капельный,
трансплацентарный
Дети до 6 месяцев – не болеют
Индекс контагиозности — 80% у
непривитых, чаще болеют дети 2-6 лет
Пик заболеваемости – зима,весна,
периодичность через 8-12 лет
После болезни иммунитет стойкий
пожизненный
Краснуха – острое инфекционное вирусное
заболевание, характеризующееся
кореподобной сыпью
Группа воздушно-капельных инфекций.
15.
Клиника приобретенной краснухи
Выделяют периоды:
Температура
незначительная
Лимфоаденопатия
1. Инкубационный – 15 24 дня
2. Катаральный
— от
нескольких часов до
1 дня
3. Период высыпания –
3 — 4 дня
4. Период
реконвалесценции
Классификация
краснухи:
Кореподобная сыпь
1. Приобретенная
(легкая, средней
тяжести и тяжелая)
2. Врожденная
16.
Клиника приобретенной краснухи
Незначительный кашель и
насморк (непостоянный
симптом)
Температура нормальная
или субфебрильная
Интоксикация чаще
отсутствует
Лимфаденопатия –
увеличение затылочных и
заднешейных лифатических
узлов (малоболезненные)
Непродолжительная мелкая
пятнисто-папулезная сыпь
(похожа на коревую сыпь)
Артралгия – редко (у
взрослых и старших детей)
17.
Характеристика экзантемы
КОРЬ
Крупная пятнисто-папулезная
Появляется на 4-5 день, высыпает
этапно: 1день – лицо, 2 день туловище, 3 день – руки и ноги,
оставляет пигментацию, шелушится
Краснуха
Мелкая пятнисто-папулезная
Появляется на 1 день, не имеет
этапности высыпания, исчезает без
следа через 1-3 дня
18.
Клиника врожденной краснухи – при
инфицировании беременной женщины
1
триместр
2
триместр
3
триместр
• Гибель плода
• Аномалии развития и уродства
• Психомоторные нарушения
• Гепатит, затянувшаяся желтуха
• Пневмония, менингит
• Геморрагический синдром
19.
Клиника врожденной краснухи
«Классический
синдром
краснухи» – триада Грэга:
слепота
пороки сердца
глухота
Глаукома
Катаракта
Врожденный порок сердца
20.
Лечение и уход при краснухе. Медицинская сестра
должна:
1.
2.
3.
4.
5.
6.
Обеспечить соблюдение постельного режима в течение 3-4
дней, полноценного питания по возрасту.
Обеспечить обильный питьевой режим (компот, фруктовый
сок, отвар шиповника, изюма, чай, минеральная вода без газа).
Организовать досуг, так как ребенок чувствует себя
удовлетворительно, и его трудно удержать в постели.
Предупредить об опасности краснухи для беременных
(высокий риск рождения ребёнка с уродствами). Обязательно
направить её на обследование к гинекологу (кровь на
краснушные антитела), после чего врач решает вопрос о
прерывании данной беременности.
Уход осуществлять в маске, регулярно проветривать
помещение, контролировать проведение влажной уборки.
Выполнить назначения врача –антигистаминные средства –
супрастин, тавегил и др., симптоматические средства –
парацетомол при температуре,отхаркивающие средства
при кашле.
21.
Краснуха (противоэпидемическая работа)
Мероприятия с
больным
1. Госпитализация не
обязательна
2. Подать экстренное
извещение
3. Изоляция больного
до 7 дня от начала
высыпаний
4. Организуют
масочный режим
при уходе за
больным,
регулярное
проветривание,
влажную уборку,
кварцевание
Мероприятия с контактными
Специфическая
профилактика
1. Выявить всех контактных,
уточнить их прививочный
анамнез
2. Разобщить с больным
контактных беременных
женщин, направить их на
консультацию к
гинекологу для
обследования и решения
вопроса о возможном
прерывании
беременности в первом
триместре
3. Карантин не
накладывается
1. Вакцинация
(живая
краснушная
вакцина или
«Приорикс»,
«Тримовакс»)
подкожно
0,5 мл V 12
месяцев
2. Ревакцинация
R 6 лет
22.
Специфическая профилактика
Вакцинацию проводят подкожно в
подлопаточную область в один день
одновременно от трех инфекций: краснухи,
кори, эпидемического паротита
Источник


