Со скольки лет у детей может быть гайморит у детей

 Гайморит у детей диагностируется весьма часто. При этом многие родители полагают, что эта болезнь является серьезной и даже опасной для их ребёнка. Однако профессор Е. О. Комаровская утверждает, что при правильном и своевременном лечении можно быстро избавиться от воспаления гайморовых пазух. Симптомы и лечение гайморита у детей могут быть разными, в зависимости от причины развития заболевания.
Гайморит у детей диагностируется весьма часто. При этом многие родители полагают, что эта болезнь является серьезной и даже опасной для их ребёнка. Однако профессор Е. О. Комаровская утверждает, что при правильном и своевременном лечении можно быстро избавиться от воспаления гайморовых пазух. Симптомы и лечение гайморита у детей могут быть разными, в зависимости от причины развития заболевания.
Особенности развития заболевания
При подозрении наличия гайморита у ребенка родители начинают задумываться о том, со скольки лет это заболевание может появиться у детей. Прежде чем ответить на этот вопрос, надо разобраться в том, как именно развиваются пазухи у малыша. Перед самым рождением у малыша из синусов формируются лишь решетчатые пазухи.
Гайморовые пазухи тоже имеются у малыша, они образуются у плода ещё на третьем месяце беременности. Однако пазухи отличаются довольно маленьким размером. Полностью они могут сформироваться только к 7 годам, а еще через 6 лет, как правило, их развитие полностью заканчивается.
У новорождённых детей вообще нет лобных пазух, они формируются только к восьмому году жизни.
Поэтому одна из основных причин частых простуд у детей заключается в недоразвитости синусов, ведь в пазухах воздух при замедлении начинает нагреваться и увлажняется перед тем, как проникнуть дальше в легкие по дыхательным протокам. Однако стоит также заметить, что из-за того, что отсутствуют полностью сформированные лобные и гайморовые пазухи, воспаление редко можно встретить среди детей, возраст которых составляет менее 4 лет. Поэтому гайморит практически не бывает у грудничков.
Если же говорить о гайморите в области лобной пазухи, то такой недуг почти не диагностируется среди детей, которые еще не достигли семилетнего возраста. На основе этого можно сказать, что у детей в возрасте, например, 3 лет может возникнуть лишь насморк или воспалительный процесс в решетчатых пазухах. Точный диагноз способен поставить только квалифицированный врач после соответствующего обследования.
 У детей дошкольного возраста вирусный гайморит будет быстрее формироваться в бактериальный по причине того, что неправильный отток из синусов формируется гораздо стремительнее. А это объясняется анатомо-физиологическими нюансами пазушного строения — очень узкие каналы, которые соединяют носовые проходы и гайморовые пазухи между собой.
У детей дошкольного возраста вирусный гайморит будет быстрее формироваться в бактериальный по причине того, что неправильный отток из синусов формируется гораздо стремительнее. А это объясняется анатомо-физиологическими нюансами пазушного строения — очень узкие каналы, которые соединяют носовые проходы и гайморовые пазухи между собой.
Стремительное развитие гнойного процесса в пазухах также может быть и по другой причине — у детей слизистая оболочка синусов и носа является более рыхлой, а также снабжена наибольшим количеством лимфатических сосудов и капилляров, если сравнивать со взрослым человеком. Благодаря всему этому создаются комфортные условия для стремительного развития отечности.
Существует еще несколько провоцирующих факторов, способных привести к развитию гайморита. К ним относятся:
- Ослабленный иммунитет.
- Большое количество лимфоидной ткани в носоглотке.
- Склонность к аллергии.
В основном у детей развивается двусторонний гайморит, который представляет одну из особенностей этого заболевания. Очень редко встречаются случаи, когда воспаляется только одна пазуха. У детей, возраст которых составляет от 4 до 7 лет, в основном гайморит сочетается с воспалением решетчатых пазух. У детей, возраст которых составляет уже более 7 лет, гайморит сочетается с воспалением лобных пазух.
Воспалительный процесс может также перейти и на другие органы намного быстрее, чем у взрослых по причине большого количества лимфатических и кровеносных сосудов.
Причины возникновения
Причины гайморита у детей, а также признаки этого заболевания являются схожими с причинами и симптоматикой у взрослых. Но развитие этого недуга у детей имеет и свои особенности, которые заключаются в физиологии и анатомии. Основными провоцирующими причинами развития гайморита считаются:
- Осложнения вирусной инфекции. Вирусы, которые поражают слизистую носа, почти во всех случаях попадают и в пазухи, что провоцирует появление воспаления. Многие специалисты утверждают, что при любых инфекциях, которые сопровождаются насморком, к воспалению также присоединяются и гайморовые пазухи, в результате чего начинает проявляться вирусный гайморит. Но при этом виде заболевания отсутствуют естественные симптомы: болезненность, ощущение давления в зоне пазух. Симптоматики не будет до тех пор, пока слизь и синусов легко проходит по соустьям в полость носа. Когда начинает нарушаться движение слизи из пазухи, то в ней скапливается жидкость. Помимо этого, вирусы способны повредить слизистую в синусах и проходах носа, нарушая при этом барьерные щиты, благодаря чему создаются комфортные условия для существования инфекции.
- Аллергический ринит. Довольно часто гайморит среди детей начинает свое развитие на фоне аллергического ринита. При контактировании с какими-либо аллергенами образуется отечность слизистых оболочек, а также нарушается отток из пазухи. После этого начинают развиваться и другие инфекции, а также воспаление.
- Травма. Различные ушибы, травмы перегородки носовй полости могут спровоцировать развитие болезни. По причине травмирований в синусе начинает собираться кровь, после чего добавляется и вторичная инфекция. Проблема может осложниться, если из-за ушиба сместились хрящи и кости в носовой полости, что, в свою очередь, нарушает механический отток из пазухи. Подобного рода атмосфера является благоприятной для перерождения болезни в хроническую форму. Лечить гайморит в таком случае можно лишь методом хирургического вмешательства.
- Врождённые аномалии. Сюда относятся различные врождённые искривления перегородки или неправильное строение всей полости. Благодаря этому также создаются наиболее приятные условия для развития болезни.
- Аденоиды. Имеющийся очаг хронического воспалительного процесса в области носоглотки, затрудненность при дыхании через нос формируют условия для успешного развития простуды, которая, в свою очередь, может послужить толчком для воспалительного процесса в гайморовых пазухах.
- Инфекционные бактерии в ротовой полости. Если у маленького пациента есть кариес или такое заболевание, как пародонтит, то они могут спровоцировать развитие хронической формы воспаления.
- Хронический очаг инфекции. Воспаление в почках, в дыхательных путях и других органах может привести к развитию гайморита у ребенка. В таком случае возбудители болезни переносятся в пазуху с оттоком крови, после чего появляется воспаление. Параллельно с этим сильно ослабевает иммунная система.
- Сосудистые нарушения. При имеющейся у ребёнка вегето-сосудистой дистонии начинает ухудшаться кровоснабжение гайморовых пазух, ослабевает иммунная система, ткани получают недостаточное питание.
Признаки и симптомы
Симптоматика гайморита у детей будет зависеть от конкретного возраста ребёнка, а также от выраженности воспалительного процесса. Как правило, чем младше пациент, тем сложнее специалисту поставить правильный диагноз, поэтому родители должны как можно скорее обратиться в медицинское учреждение при первых признаках гайморита.
Признаки заболевания у детей, возраст которых составляет от 4 до 5 лет, указывают на общую интоксикацию организма.
Родители, в свою очередь, должны в таком случае быть более внимательными по отношению к своему ребенку, так как ему в таком возрасте будет довольно сложно сформулировать жалобы, которые связаны с местными проявлениями гайморита:
- Температура тела повышается до 39 градусов.
- Ребёнок становится вялым и капризным.
- Ухудшается аппетит.
- Из носа выделяется гнойное содержимое.
- Возможна отечность в области проекции пазух.

В возрасте 6 — 7 лет дети, как правило, уже могут сформулировать жалобы, связанные с развитием гайморита. Основными признаками развития заболевания в этом возрасте являются:
- Головные боли, которые усиливаются при наклоне головы.
- Болезненные ощущения в области проекции синусов, которые в некоторых случаях могут отдавать и в зубы.
- Выделения гнойного содержимого из носа или же вовсе их отсутствие при заложенности носа.
- Общая интоксикация организма.
Что касается подростков, то симптомы гайморита у них практически ничем не отличаются от симптоматики гайморита у взрослых. К таким симптомам относятся:
- Головные боли, которые могут усиливаться при резком движении головы.
- Отечность щек.
- Болезненность в области пазух.
- Зубная боль.
- Выделения гнойного содержимого из носа или полное его отсутствие из-за заложенности.
- Гнусавость голоса.
- Отсутствие аппетита.
- Общая слабость.
- Лихорадка.
Методы лечения
 После того как специалист поставит диагноз, он должен назначить соответствующее лечение на основе описанных признаков и симптомов, а также ряда обследований. В большинстве случаев дети лечатся в домашних условиях или амбулаторно. В запущенных случаях можно также использовать метод лечения Козлова, который заключается в высасывании гнойного содержимого из придаточных пазух. Как правило, эта процедура не способна нарушить целостность кожного покрова и клеток, а весь процесс является безболезненным.
После того как специалист поставит диагноз, он должен назначить соответствующее лечение на основе описанных признаков и симптомов, а также ряда обследований. В большинстве случаев дети лечатся в домашних условиях или амбулаторно. В запущенных случаях можно также использовать метод лечения Козлова, который заключается в высасывании гнойного содержимого из придаточных пазух. Как правило, эта процедура не способна нарушить целостность кожного покрова и клеток, а весь процесс является безболезненным.
При появлении первых симптомов, чтобы избежать неблагоприятных последствий, необходимо незамедлительно приступать к лечению гайморита. Это заболевание должно лечиться комплексно. Лечение подразумевает:
- Прием антибактериальных лекарственных средств.
- Прием медикаментозных средств, которые способны устранить отдельные симптомы болезни.
- Прием медикаментов в целях укрепления иммунной системы.
- Различные физиопроцедуры.
Если у ребенка при гайморите повышается температура, то придется принимать антибиотики. Чаще всего специалисты назначают в этих целях Оспамокс, Амоксил или Аугментин. Антибактериальные средства являются наиболее эффективными при лечении двустороннего гайморита. Во время приема антибиотиков рекомендуется также применять пребиотики. Чтобы снизить температуру, можно принимать жаропонижающие средства: сироп Парацетамол, суспензия Нурофен, свечи Анальдим.
Также для снижения температуры тела можно ребёнка обтерать тёплой водой, делать ему чай с лимоном или отвары на основе шиповника.
Чтобы укрепить иммунитет, ребёнку специалист может назначить Умкалор, Протефлазид или другие иммуностимуляторы. В борьбе с недугом также помогает и витамин C.
Соблюдение профилактических норм
Известно, что заболевание лучше предотвратить, чем потом лечить. Профилактика гайморита у детей, прежде всего, подразумевает профилактические действия, направленные на развитие простудных заболеваний. Сюда можно отнести:
-
 Укрепление иммунитета.
Укрепление иммунитета. - Соблюдение правильного режима дня.
- Периодические прогулки на свежем воздухе.
- Занятия спортом.
- Закаливание.
- Правильный микроклимат в комнате у ребёнка.
- Регулярная уборка в помещении.
Также стоит обратить внимание на то, что в комнате должна быть оптимальная влажность воздуха — около 60%. Температура воздуха в помещении должна при этом составлять от 18 до 20 градусов. Сухой воздух способствует ослаблению иммунной системы в дыхательных путях, из-за этого также может снизиться устойчивость к воздействию патогенных микроорганизмов. Это объясняется тем, что при слишком сухом воздухе пересыхает слизистая оболочка, загустевает слизь и формируются слизистые корочки. По причине этого создаются благоприятные условия для развития и размножения инфекции в носовой полости.
Если ребенку был поставлен диагноз — гайморит, то надо соблюдать все предписания специалиста, чтобы как можно скорее вылечить эту болезнь.
Ни в коем случае не стоит игнорировать появление первых симптомов гайморита. Если вовремя не приступить к лечению, то заболевание может переродиться в хроническую форму, а также спровоцировать другие неприятные последствия.
Источник
Гайморит — заболевание, пугающее своими симптомами, лечением и осложнениями. Каждый человек, переболевший хоть раз в жизни гайморитом, вспоминает его как нечто ужасное. Эти нестерпимые боли в области лица и самое страшное — лечение проколом. А все ли болеют именно так? Правда ли, что после пункции пазухи болезнь переходит в хроническую? Что такое гайморит, а что такое синусит? Давайте узнаем.
По статистике, только на территории Российской Федерации синуситом болеет около 10 миллионов человек в год, а по статистике ВОЗ, данное заболевание находится на 5-м месте в мире по обращениям за медицинской помощью.
Сразу нужно отметить, что причиной 90 % синуситов являются вирусы, а остальные 10 % распределены между бактериями, хламидиями, микоплазмами. Так как заболевание имеет прямую связь с бактериальной или вирусной инфекцией, то сезонность соответствует сезонности заболеваний. То есть в осенне-весенний период люди болеют синуситами чаще, чем летом.
Особенности маленьких носиков
Объем носовой полости у грудного ребенка меньше, чем у взрослого. Верхний и нижний отделы носовой полости, в отличие от взрослых, несимметричны. Носовые ходы резко сужены, что и приводит к тяжелому течению ринита у новорожденных деток.
Кости наружного носа и перегородка носа у детей до 3 лет не сформированы полностью, по этой причине переломы костей носа бывают редко.
Околоносовые пазухи у детей формируются вместе с костями лицевого черепа. К рождению малыша у него развита только решетчатая пазуха, в то время как верхнечелюстные, лобные и клиновидные пазухи еще не развиты. До 6 лет лобные и клиновидные пазухи растут медленно, после 6 — 7 лет начинается их интенсивный рост, и к 14 — 16 годам они достигают размера пазух взрослого человека. Верхнечелюстные синусы при рождении имеют размер 2 мм и начинают формироваться в 3 — 5 лет.
Что такое синусит и каким он бывает?
Синусит — воспаление слизистой оболочки околоносовых пазух, название дается в зависимости от пораженной пазухи.
Поражение верхнечелюстной пазухи называется гайморитом, лобной пазухи — фронтитом, ячеек решетчатого лабиринта — этмоидитом, клиновидной пазухи — сфеноидитом.
В зависимости от течения синуситы подразделяются на 3 вида.
- Острый синусит длится около 12 недель с полным выздоровлением.
- Рецидивирующий синусит ставится в случае, когда заболевание обостряется 4 раза за один год, между обострениями нет признаков заболевания.
- Хронический синусит длится более 12 недель.
В зависимости от локализации выделяют следующие типы синусита.
- Сфеноидит — воспаление слизистой оболочки клиновидной пазухи. Встречается редко, но так как пазуха расположена рядом с основанием черепа, может быть очень опасным, способен приводить к тяжелым осложнениям (менингиту, невриту зрительного нерва, абсцессу головного мозга).
Для заболевания характерны такие симптомы, как отек век, боль в глазницах, чувство давления на глаза, нарушение обоняния, гнойные выделения из носа.
- Этмоидит — воспаление ячеек решетчатого лабиринта. Бывает у детей с самого раннего возраста (до трех лет). Часто протекает он изолированно, то есть содержимое из полости не может выйти в носовые ходы. После трех лет этмоидит протекает чаще всего с вовлечением лобной и гайморовой пазух в воспалительный процесс.
Основными симптомами, выдающими болезнь, будут болезненность в углу глаза со стороны воспалительного процесса, отек века, снижение или отсутствие обоняния.
- Фронтит — воспаление слизистой оболочки лобной пазухи. Как мы уже выяснили, развивается эта пазуха у детей только к трем — пяти годам и воспаление в ней возможно только с этого возраста.
Главными опознавательными признаками фронтита будут боль в области лба, нарастающая при наклоне головы вперед, слезотечение, светобоязнь, гнойное отделяемое из носа.
- Гайморит — воспаление слизистой оболочки верхнечелюстной пазухи. Болеют им дети с трех лет, так как только к этому возрасту данные структуры носа частично формируются.
Протекание гайморита у детей разных возрастов
О том, как протекает гайморит у детей разных возрастов, мы поговорим более конкретно, так как распознать гайморит у ребенка бывает довольно сложно. Особенно если ребенок маленький и не может толком объяснить, что его беспокоит.
Гайморит у ребенка 3 лет
После трех лет вероятность гайморита у детей возрастает. Болеют дети с высокой температурой, выше 38,5 ˚С, носик заложен. Появляются симптомы после того, как ребенок уже переболел вирусной или бактериальной инфекцией, то есть температура повышается повторно, идет «второй волной». Выделения из носа обычно желтые или серые, ребенок вялый, не интересуется игрушками, аппетит снижен.
Симптомы гайморита у детей 5 лет
Развитие заболевания в пять лет мало чем отличается от трехлетнего возраста, малыши жалуются на головную боль, предпочитают сон играм, температура тела выше 38,5 ˚С.
Симптомы гайморита у подростков
Гайморит у подростков протекает как у взрослых людей. После простудного заболевания повышается температура тела, появляется чувство ломящей или распирающей боли в лице, усиливаются выделения из носа, обоняние исчезает.
Так как подростки более критичны к своему состоянию, распознать у них болезнь проще, чем у детей трех или пяти лет. Впрочем, подростки склонны замалчивать свои болезни и тем самым затягивать с лечением, а это может привести к тяжелым осложнениям.
Причина всех синуситов по сути своей одна — нарушение оттока секрета из носовых ходов, а провоцировать это нарушение могут следующие факторы:
- искривление носовой перегородки;
- полипы носа, травмы носа;
- аллергический ринит;
- кариес;
- остеомиелит верхней челюсти;
- неправильное сморкание;
- неправильная техника промывания носа при рините.
Гайморит у детей: симптомы и лечение
Клиническая картина
Подводя итог, для гайморита характерны следующие симптомы.
- Повышение температуры тела выше 38,5 ˚С, особенно у маленьких детей, температура будет трудно сбиваться.
- У малышей обращает на себя внимание вялость и отсутствие интереса к игрушкам, у взрослых это чувство слабости, сонливость.
- Заложенность носа, обильное истечение слизи гнойного характера.
- Чувство ломоты в лице.
- Заложенность ушей, иногда боль в ушах.
- Головная боль.
- У малышей могут отмечаться увеличение лимфатических узлов, явления тонзиллита.
Лечить гайморит можно как дома, так и в стационаре. Это зависит от тяжести состояния, но консультация и наблюдение врача обязательны.
Особенности лечения
Сейчас для лечения гайморита у детей используется достаточно много препаратов.
- Антибактериальные препараты различных групп: Амоксициллин, Цефуроксим, Азитромицин. Выбор антибиотика зависит от чувствительности возбудителя к препарату. Именно по этой причине не нужно заниматься самолечением.
- Также для лечения могут назначить кортикостероидные препараты. Используются они для уменьшения отека и объема выделяемого секрета.
- Мукоактивные препараты, такие как Синупрет. Эти препараты уменьшают выраженность отека, облегчают выведение слизи из носа.
- Иммуномодуляторы. Например, Бронхоммунал, ИРС-19.
- Сосудосуживающие капли. У маленьких детей практически не используют в связи с анатомическими особенностями. У детей старшего возраста с осторожностью, непродолжительным курсом (3 — 5 дней).
- Жаропонижающие (по показаниям).
- Противоаллергические препараты. Споров о применение этих средств при синуситах сейчас достаточно много, необходимость их приема должен решить врач.
Лечение гайморита не всегда обходится без неприятных процедур, вспоминать о которых многие не хотят.
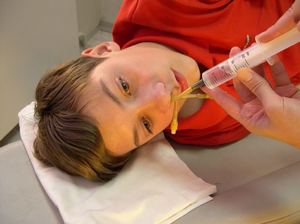
- Ирригация или «кукушка».
Выполняется процедура только в условиях ЛОР-кабинета врачом или медицинской сестрой. Вначале слизистая носа обезболивается, пациент находится в положении полулежа, голова наклонена на 45 градусов. Затем поочередно промывают каждую ноздрю, помещая в одну шприц с раствором для промывания, а в другую — трубочку для удаления слизи. Для лучшего промывания пазух пациент должен произносить «ку-ку». Процедура проводится только с 7 лет. Эпилептикам, беременным, людям, склонным к носовым кровотечениям, процедура тоже не рекомендована.
- Пункция или прокол гайморовых пазух.
Используют ее как с лечебной, так и с диагностической целью. При проколе из пазухи удаляют содержимое, делают посев выделенного секрета для уточнения причины гайморита. Затем пазуху промывают изотоническим раствором, при показаниях вводят лекарственные препараты.
Существует распространенный миф, что если один раз сделать прокол, то человек все время будет болеть гайморитом. Это не так. Прокол не переводит заболевание в хроническую форму, причиной этого являются другие факторы. Такие, как искривленная носовая перегородка, аденоидит, хронический отек слизистой носовой полости. Частые проколы, если уже имеется хронический гайморит, могут только привести к повреждению слизистой оболочки и нарушению ее функций.
В последние годы пункцию используют только по строгим показаниям.
- Существует также метод дренирования пазухи. В этом случае делается прокол пазухи и вводится дренаж, процедура производится также по показаниям.
Режим и диета при гайморите у ребенка
Как и при любом другом заболевании, необходимо соблюдать размеренный режим дня, по возможности уменьшить количество подвижных игр и заменить их спокойными. Необходимо часто проветривать и увлажнять помещение.
Диета должна быть с большим количеством овощей и фруктов, следует уменьшить количество потребляемой соли, исключить все аллергены.
Осложнения гайморита у детей
Самым частым осложнением является отит. Содержимое из носа по задней стенке глотки затекает в евстахиевы трубы и вызывает их воспаление. А самыми опасными по праву можно считать менингоэнцефалит и абсцесс головного мозга, так как эти осложнения приводят к смерти или инвалидизации ребенка.
Диагностика
Для диагностики используют метод рентгенографии, диагностическую пункцию, УЗИ. Осмотр ребенка ЛОР-врачом играет немалую роль в постановке диагноза.
Чего не нужно делать при лечении гайморита? Памятка родителям
- Затягивать с лечением и обращением к врачу.
- Греть пазухи яйцом или проводить согревающие процедуры.
- Закапывать в нос, особенно ребенку, сомнительные настойки и капли на основе чеснока и лука.
Заключение
Таким образом, гайморит можно по праву считать одним из серьезных и частых заболеваний, поэтому лечение проводить необходимо под контролем врача. Самолечение при данном заболевании в лучшем случае может привести вас в больницу. Что же касается страха перед антибиотиками и проколами, то, соотнеся их и риски осложнений, нужно склониться к проведению не самых приятных медицинских процедур.
Источник


