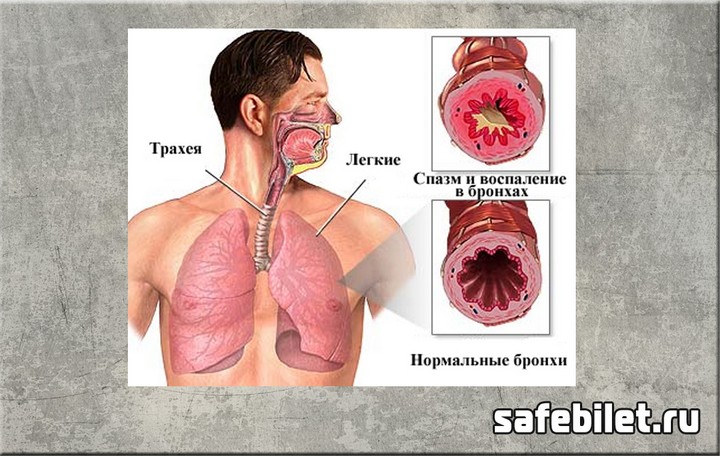
Структура диагноза при бронхиальной астме

Классификация БА позволяет врачу правильно сформулировать диагноз.
Международная классификация болезней X пересмотра МКБ-10 на современном этапе вполне удовлетворяет практического врача.
Международная классификация болезней X пересмотра (МКБ-10, ВОЗ, Женева, 1992)
45. Астма
45.0. Преимущественно аллергическая астма
- Аллергический бронхит
- Аллергический ринит с астмой
- Атопическая астма
- Экзогенная аллергическая астма
- Сенная лихорадка с астмой
45.1. Неаллергическая астма
- Идиосинкразическая астма
- Эндогенная неаллергическая астма
45.8. Смешанная астма
45.9. Нсуточненная астма
- Астматический бронхит
- Поздно возникшая астма
46. Астматический статус
- Острая тяжелая астма
Диагноз преимущественно аллергической БА ставится больным при наличии доказанной сенсибилизации к конкретным аллергенам (с учетом аллергологического анамнеза и аллерголо-гического тестирования).
Источником сенсибилизации при этом могут быть неинфекционные, инфекционные аллергены и аллергены паразитарного происхождения (тараканы и др.). Это упрощает формулировку диагноза и избавляет от необходимости делить астму на неинфекционно-аллергическую и инфекционно-аллергическую (как это предлагали в клинико-патогенетической классификации А.Д. Адо и П.К. Булатов, 1968). Тем более что инфекционно-аллергическая форма БА — понятие противоречивое, особенно при сенсибилизации к бытовым и профессиональным аллергенам.
Неаллергическая эндогенная БА разнообразна по характеру своего развития и сложна по патогенезу, нередко с аутоиммунными механизмами, со сложным анамнезом, связанным с перенесенной вирусно-синцитиальной, риновирусной, аденовирусной инфекцией без четких доказательств сенсибилизации к каким-либо аллергенам.
Неаллергическая идиосинкразическая астма часто развивается на дисметаболической основе, например при «аспирино-вой триаде» или при непереносимости некоторых пищевых продуктов, содержащих много гистамина, тирамина, гистаминолибераторов, или при выраженных ложноаллергических реакциях.
Смешанная форма БА может быть установлена при наличии как доказанной сенсибилизации к аллергенам, так и проявлений неаллергической БА, которые могут в течении заболевания преобладать, а также сопровождаться ложноаллергическими реакциями.
В основе неуточненной астмы преобладают механизмы вегетативной дисфункции (выраженного дисбаланса между холинергическими и адренергическими, между β2-адренергическими и а-адренергическими системами), эндокринных расстройств, псевдоаллергических реакций и др.
Неуточненная астма ассоциируется с поздно возникшей астмой. Подобная ситуация часто прослеживается на фоне длительно существующего (персистирующего) хронического бронхита у пациентов с варьирующим обструктивным синдромом, на фоне которого в конечном итоге развиваются пароксизмальные приступы удушья и появляется необходимость констатировать наряду с бронхитом поздно возникшую бронхиальную астму. Подобное часто возникает на фоне профессионального (пылевого) бронхита, что дало основание А.Е. Вермелю (1966) при появлении у таких больных приступов удушья констатировать «вторичную» астму.
Приведенная международная классификация бронхиальной астмы продолжает обсуждаться и уточняться. В.И. Пыцкий с соавт. (1999) считают необходимым подчеркнуть важную роль в формировании астмы воспалительных реакций, связанных с инфекционными факторами, и выделяют следующие формы бронхиальной астмы.
1. Атопическая бронхиальная астма, вызываемая аллергенами у лиц с атопической конституцией. Она включает:
1.1. Неинфекционно-атопический вариант.
1.2. Инфекционно-атопический вариант.
1.3. Смешанный вариант (1.1+1.2).
2. Псевдоатопические формы бронхиальной астмы у неатопиков, имеющих дефекты в регуляции бронхиального тонуса (псевдоатопическая конституция).
2.1. Формы, вызываемые неинфекционными ирритантами. Наиболее известны:
2.1.1. «Аспириновая астма».
2.1.2. Астма физического усилия.
2.2. Формы, вызываемые возбудителями инфекционных процессов и объединяемые под общим названием «инфекционная астма».
Авторы подчеркивают, что инфекционная астма может сочетаться с любым вариантом из псевдоатопической группы. Она отличается по механизмам развития и клинике от инфекционноатопической бронхиальной астмы и практически соответствует варианту неуточненной астмы, сформировавшейся на фоне длительно протекающего хронического бронхита.
Следует отметить, что международная классификация позволяет правильно сформулировать диагноз бронхиальной астмы, а предлагаемые другие классификации БА в значительной мере помогают наглядно представить сущность патогенетического процесса при БА.
Вместе с тем следует констатировать, что до настоящего времени общепринятой классификации БА не существует из-за разнообразия причин, ее вызывающих.
В связи с этим в Методических указаниях по диагностике, профилактике и лечению бронхиальной астмы (Минск, 1999) правильно утверждается, что из множества предлагаемых терминов следует различать следующие формы бронхиальной астмы: 1) аллергическую; 2) неаллергическую; 3) смешанную.
Различия между аллергической и неаллергической БА представлены в табл. 22, из которой можно сделать вывод, что неаллергическая БА в значительной мере спровоцирована предшествующими инфекционно-воспалительными заболеваниями верхних отделов дыхательных путей или бронхиального дерева, имеет сложный генез и ассоциируется с представлениями об эндогенной неаллергической астме.
Подобный подход упрощает диагностику БА и формулировку диагноза в условиях поликлиники, однако это не снимает многие трудные нерешенные вопросы, касающиеся аспириновой, профессиональной БА, кашлевого варианта астмы.
Каждая из форм БА, предусмотренных в МБК-10, по течению поразделяется на легкую, средней тяжести и тяжелую в зависимости от частоты приступов удушья (или приступообразного кашля) — редких спорадических (эпизодических) или персистирующих, отражающих хронизацию течения с развитием клеточных инфильтративных изменений в слизистых, подслизистых отделах бронхиального дерева (табл. 19).
Таблица 19. Классификация бронхиальной астмы

Клинические проявления
Бронхиальная астма чаще характеризуется пароксизмальностью кашлевой реакции или удушья в определенное время суток (чаще ночью), наличием экспираторной одышки со свистом на фоне удлиненного выдоха. Внезапность этих проявлений — неприятный сюрприз для больного — требует неотложной помощи. Приступ удушья может так же быстро закончиться с отхождением незначительного количества слизистой по характеру мокроты, при отсутствии каких-либо клинических проявлений в межприступный период.
Однако при сезонной бронхиальной астме, обусловленной пыльцой растений, чаще заболеванию сопутствуют или предшествуют проявления поллиноза (ринита, конъюнктивита, атопического дерматита), в межсезонный период проявления БА отсутствуют. Частота пароксизмальных приступов удушья зависит от степени тяжести БА.
Диагноз
Главные концептуальные направления диагностики БА отражены в ряде национальных программ по борьбе с бронхиальной астмой, которые позволяют выделить из перечня обструктивных болезней органов дыхания БА в самостоятельную нозологическую форму (А.Г. Чучалин, 1998). В настоящее время идет интенсивное изучение основных биологических маркеров БА.
1. БА — персистирующее воспаление, ведущее к хронизации патологического процесса.
2. При БА среди воспалительных клеток преобладают эозинофилы, которые под воздействием факторов адгезии прилипают к стенке сосудов и пронизывают все стенки бронхов, проникая в просвет последних.
Морфометрические параметры этих клеток в очаге воспаления обращают на себя внимание тем, что они крайне активизированы и, дегранулируя, осуществляют активный синтез ряда пептидов. Это большой основной протеин, эозинофильный катионный протеин, эозинофильная пероксидаза, эозинофильный протеин X, ряд активных медиаторов воспаления — фактор активации тромбоцитов, лейкотриены (LТС4), усиливающих бронхоконстрикцию, проницаемость сосудов и активирующих ряд других клеточных образований (Э.Х. Анаев, А.Г. Чучалин, 1997).
3. Основным маркером бронхиальной астмы является массовая десквамация клеток мерцательного эпителия, оголение и деструкция базальной мембраны бронхиального дерева на фоне активации эозинофилов, макро- и микрофагов с поражением эпителиальных и эндотелиальных клеток и высоким содержанием эндотелина — белка эпителиальных клеток — мощного провокатора бронхоспазма.
4. Пароксизмальная гиперреактивность бронхиального дерева, выявляемая с помощью ингаляционных проб с гистамином, метахолином, ацетилхолином к специфическим и неспецифическим макро- и микроэкологическим факторам.
5. В диагностике БА в ряде случаев актуально исследование бронхиолярно-альвеолярного лаважа, который позволяет определить клеточный состав и продукты функциональной активности клеток воспаления (табл. 20).
Таблица 20. Цитограмма бронхиолярно-альвеолярного лаважа у здоровых и больных БА (О.М. Гробова, АЛ. Черняев, 1998)

6. Маркером активности воспаления при БА является повышение концентрации оксида азота (N0) в выдыхаемом воздухе.
7. Высокое наследственное предрасположение при аллергической БА.
8. При оценке иммунологического гомеостаза обращают на себя внимание: а) высокое содержание общего и особенно специфического IgЕ, б) переключение Тх0 на Тх2 с выбросом ИЛ-4 и ИЛ-5, усиливающих экспрессию В-лимфоцитами IgЕ.
9. Естественно, что в условиях поликлиники практический врач не сумеет использовать весь этот арсенал биологических маркеров в диагностике БА. Поэтому наряду с вышеприведенными опорными признаками БА принимаются во внимание аллергологический анамнез; клинические особенности заболевания; аллергологическое тестирование.
10. Более сложна диагностика неаллергической БА, так как клинические проявления ее во внеприступный период имеют много общих черт с хроническим бронхитом (см. Хронический бронхит).
11. Исследование функциональных показателей внешнего дыхания с проведением фармакологических проб является одним из важных этапов в диагностике БА, принятии экспертных решений и проведении реабилитации.
Среди предлагаемых функциональных тестов заслуживают особого внимания те из них, которые выполняются в скоростном режиме на выдохе и вдохе, в частности: 1) объем форсированного выдоха за 1 с (ОФВ1); 2) анализ петли «объем—поток» (пневмотахография); 3) пиковая (максимальная) скорость выдоха — ПСВ (пикфлоуметрия) при мониторировании в амбулаторных условиях. Мониторирование ПСВ в течение суток дает возможность установить степень выраженности обструкции, а также вариабельность ее и определить степень тяжести течения БА.
Наряду с этим фармакологические пробы с β2-агонистами и анализ изменения петли «объем—поток» или ПСВ позволяют также судить о наличии обратимой или необратимой обструкции. Фармакологическая проба с гистамином или метахолином в период ремиссии БА с проведением до и после нее пневмотахографии или исследованием ПСВ дает возможность зарегистрировать степень выраженности гиперреактивности слизистой оболочки бронхиального дерева к воздействию различных триггеров, что имеет определенное значение при проведении экспертизы пациентов в случае длительной ремиссии БА. Аналогичную реакцию можно получить при исследовании функциональных показателей внешнего дыхания до и после ступенчатой физической нагрузки при проведении велоэргометрии.
Объем форсированного выдоха за 1 с — весьма ценный функциональный показатель в динамике и при проведении различных фармакологических проб в сопоставлении с ФЖЕЛ. Уменьшение данного показателя ниже 75 % свидетельствует о выраженности обструктивных изменений, а существенное его увеличение на фоне фармакологической пробы с β2-агонистами подтверждает обратимый характер их.
Весьма удобным и наглядным функциональным показателем является анализ петли «поток—объем» при пневмотахографии, которая в отличие от ОФВ1 позволяет дифференцировать уровень (крупные, средние, мелкие бронхи) обструктивных изменений дыхательных путей, поэтому, естественно, ценность ее при проведении фармакологических проб резко возрастает (рис. 5).
Особенно демонстративна кривая выдоха, которая при БА имеет вогнутый характер с непропорционально низкими объемными скоростями при анализе потока из мелких бронхов, тогда как петля вдоха не претерпевает существенных изменений. Если изменяются петли потока существенно на выдохе и вдохе, то обструкция часто захватывает и верхние отделы дыхательных путей.

Рисунок 5. Анализ петли «поток—объем» при пневмотахографии:
1 — петля—поток в норме; 2 — петля—поток (обструктивный тип); 3 — петля—поток (рестриктивиый тип); Пм — максимальный поток—выдох; П75 — поток из крупных бронхиальных структур; П50 — поток из средних бронхиальных структур; П25 — поток из мелких бронхиальных структур
Пикфлоуметрия — метод измерения пиковой (максимальной) скорости выдоха (ПСВ), удобный портативный способ мониторирования в течение суток с приведением показателей на специальном бланке.
С помощью этого метода можно определить:
а) провоцирующее влияние профессиональных и непрофессиональных индукторов аллергии;
б) триггерное воздействие различных неспецифических факторов на течение БА;
в) вариабельность изменений ПСВ в течение суток по формуле:

Таблица 21. Стандартные значения пиковой объемной скорости выдоха, л/мин


Рисунок 6. Виды пикфлоуметров
г) объем (глюкокортикоиды в мкг) проводимой лекарственной терапии, т.е. управлять заболеванием, с одной стороны, а с другой — иметь возможность предупредить нарастающую обструкцию на этапах, когда клинически явное ухудшение состояния пациента еще нельзя идентифицировать.
Мониторирование ПСВ позволяет больному вовремя обратиться к врачу за корректировкой лечения или, приобретая соответствующие навыки в астма-школе, самому принять адекватное решение, не ожидая субъективного ухудшения состояния.
Приводим шкалу стандартных значений пиковой объемной скорости выдоха (табл. 21).
Мониторировать показатели ПСВ больной может после обучения по специальной программе, обеспечивающей адекватное представление больного о характере заболевания, что позволяет ему ориентироваться в изменении своего состояния и принимать правильное решение.
Пациента необходимо обучить принципам самонаблюдения: рекомендовать вести дневник и оценивать свое состояние по специальной шкале, правильно пользоваться методом пикфлоуметрин (рис. 6,7).
Н. А. Скепьян
Опубликовал Константин Моканов
Источник
Степень | Клинические симптомы до лечения | Функция легких |
Интермиттирующая | Симптомы реже 1раза в неделю, Обострения кратковременные ночные симптомы <2 раз в месяц | ОФВ 1 или ПСВ> 80% от должных значений. Вариабельность ПСВ или ОФВ1 менее |
Легкая персисти- рующая | Симптомы чаще 1 раза в неделю, но реже Обострения могут нарушать активность Ночные симптомы чаще 2 раз в месяц | ОФВ1 или ПСВ>80% от должных значений, |
Персистирующая средней тяжести | Симптомы ежедневно Обострения могут нарушать активность Ночные симптомы более 1 раза в неделю Ежедневный прием ингаляционных Обострение астмы 1-2 раза в неделю. | ОФВ1 или ПСВ 60-80% от должных значений. |
Тяжелая персистирующая | Симптомы ежедневно Частые обострения. Частые ночные симптомы БА Ограничение физической активности | ОФВ1 или ПСВ <60% от должных значений. |
Классификация по уровню контроля бронхиальной астмы (gina, 2006 г.)
Характеристики | Контролируемая | Частично (любое проявление | Неконтролируемая |
Дневные симптомы | Отсутствуют или ≤2 эпизодов в неделю | >2 эпизодов в неделю | Наличие |
Ограничение активности | Отсутствует | Любые | |
Ночные симптомы/ пробуждения | Отсутствуют | Любые | |
Потребность в препаратах неотложной помощи | Отсутствует или ≤2 эпизодов в неделю | >2 эпизодов в неделю | |
Функция легких (ПСВ или ОФВ1) | Нормальная | < 80% от должного значения или от | |
Обострения | Отсутствуют | 1 или более обострений в год * | 1 в течение любой недели ** |
* — каждое обострение тебует
пересмотра поддерживающей терапии и
оценки её адекватности
** — По определению, неделя с обострениями
– это неделя неконтролируемой БА.
Формулировка
диагноза “бронхиальная астма” включает:
Факт наличия
астмы:Этиология:
Степень тяжести
Фаза болезни:
обострение; ремиссия.Уровень контроля
БА
Примеры формулировки диагноза:
Бронхиальная
астма, персистирующая, средней степени
тяжести, обострение.
Сенсибилизация
к домашней пыли. Неконтролируемая.
Бронхиальная
астма, тяжелая персистирующая, обострение,
неконтролируемая.Бронхиальная
астма, сенсибилизация к пыльце деревьев,
средней степени
тяжести,
сезонное обострение, контролируемая.
Соседние файлы в предмете [НЕСОРТИРОВАННОЕ]
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
- #
Источник
Æàëîáû áîëüíîãî è åãî èñòîðèÿ æèçíè. Àëëåðãîëîãè÷åñêèé àíàìíåç è ëîêàëüíûé ñòàòóñ. Ïðåäâàðèòåëüíûé äèàãíîç, åãî îáîñíîâàíèå. Èíòåðïðåòàöèÿ äîïîëíèòåëüíûõ ìåòîäîâ èññëåäîâàíèÿ. Äèôôåðåíöèàëüíûé è èììóíîëîãè÷åñêèé äèàãíîç. Ëå÷åíèå áðîíõèàëüíîé àñòìû.
Ñòóäåíòû, àñïèðàíòû, ìîëîäûå ó÷åíûå, èñïîëüçóþùèå áàçó çíàíèé â ñâîåé ó÷åáå è ðàáîòå, áóäóò âàì î÷åíü áëàãîäàðíû.
Àëòàéñêèé ãîñóäàðñòâåííûé ìåäèöèíñêèé
óíèâåðñèòåò
1. àëëåðãè÷åñêèå çàáîëåâàíèÿ ñåìüå â ïðîøëîì è íàñòîÿùåì ó îòöà, ìàòåðè, ðîäñòâåííè-êîâ, áðàòüåâ è ñåñòåð îòðèöàåò.
2. ïåðåíåñåííûå ðàíåå çàáîëåâàíèÿ: ïíåâìîíèÿ, ÎÐÂÈ.
3. ðåàêöèé íà ââåäåíèå ñûâîðîòîê, âàêöèí è ëåêàðñòâåííûõ ïðåïàðàòîâ îòðèöàåò.
4. ñåçîííîñòü çàáîëåâàíèÿ ëåòíå — îñåííèé.
5. íà òå÷åíèå çàáîëåâàíèÿ âëèÿþò òàêèå ôàêòîðû êàê õîëîä, ôèçè÷åñêèå íàãðóçêè. Ïðèñòóïû áûâàþò â òå÷åíèè äíÿ, â òîì ÷èñëå íî÷íûå ýïèçîäû.
6. îòìå÷àåòñÿ íåïåðåíîñèìîñòü íà ðàçíîòðàâüå( ñëåçîòå÷åíèå, ÷èõàíèå),íà çàïàõ êàøåëü) .
7. Âûâîä: èç àëëåðãîëîãè÷åñêîãî àíàìíåçà âèäíî, ÷òî äàííîå çàáîëåâàíèå èìååò àëëåðãè÷åñêóþ ïðèðîäó. Òàêæå âûÿâëåíî óñóãóáëåíèå çàáîëåâàíèÿ èç-çà âëèÿíèÿ ôèçè÷åñêèõ ôàêòîðîâ,
Íàñòîÿùåå ñîñòîÿíèå
Îáùåå ñîñòîÿíèå áîëüíîãî ñðåäíåé ñòåïåíè òÿæåñòè . Ñîçíàíèå ÿñíîå, ïîëîæåíèå â ïîñòåëè àêòèâíîå, âûðàæåíèå ëèöà âåñåëîå. Ïîâåäåíèå áîëüíîãî îáû÷íîå, êîíñòèòóöèÿ íîðìîñòåíè÷åñêàÿ, ïèòàíèå ÷ðåçìåðíîå. Ðîñò 168 ñì, âåñ 89 êã. Êîæíûå ïîêðîâû îáû÷íîé îêðàñêè â îáëàñòè êèñòåé êîæà ñóõàÿ, ùåëóøèòñÿ. Îâîëîñåíåíèÿ ïî ìóæñêîìó òèïó. Ìûøå÷íàÿ ñèñòåìà ðàçâèòà õîðîøî, òîíóñ â íîðìå, àòðîôèé, äåôåêòîâ ðàçâèòèÿ, áîëåçíåííîñòè ïðè ïàëüïàöèè íåò. Êîñòè ÷åðåïà, ïîçâîíî÷íèêà, êîíå÷íîñòåé, ãðóäíîé êëåòêè áåç èñêðèâëåíèé. Äâèæåíèÿ â ñóñòàâàõ ñâîáîäíûå, îãðàíè÷åíèé íåò. Ãèïåðåìèÿ ñêóë , àêðîöèàíîç íåò. Ðûáüè ãëàçà íåò. Äèôôóçíûé öèàíîç íåò. Ìîëî÷íûå æåëåçû ìÿãêî-ýëàñòè÷íûå, áåç óïëîòíåíèé. Ñîñêè áåç èçìåíåíèé. Ùèòîâèäíàÿ æåëåçà íå óâåëè÷åíà. Óâåëè÷åíû ïîä÷åëþñòíûå ëèìôàòè÷åñêèå óçëû äî 0.5 ñì áåçáîëåçíåííûå ïîäâèæíûå. Îòìå÷àåòñÿ îòåê íèæíèõ êîíå÷íîñòåé, áîëüøå ñïðàâà.
Ñåðäå÷íî — ñîñóäèñòàÿ ñèñòåìà
Ïðè îñìîòðå ïàòîëîãè÷åñêèõ ïóëüñàöèé (â ýïèãàñòðàëüíîé îáëàñòè, â ÿðåìíîé ÿìêå è â îáëàñòè ñîñóäîâ øåè) íå íàáëþäàåòñÿ.  îáëàñòè ñåðäöà ïàòîëîãè÷åñêîé ïóëüñàöèè, ñåðäå÷íîãî ãîðáà íå âûÿâëåíî. Âåðõóøå÷íûé òîë÷îê âèçóàëüíî íå îïðåäåëÿåòñÿ.
Ïðè ïàëüïàöèè óïëîòíåíèé ïî õîäó âåí è áîëåçíåííîñòè íå îáíàðóæåíî. Ïóëüñ ñèëüíûé, ñèììåòðè÷íûé, ðèòìè÷åí, íàïîëíåíèå õîðîøåå, íå íàïðÿæåí.
×àñòîòà ïóëüñà 87 óäàðîâ â ìèíóòó, ñîâïàäàåò ñ ðèòìîì ñåðäå÷íûõ ñîêðàùåíèé. Âåðõóøå÷íûé òîë÷îê îïðåäåëÿåòñÿ íà 5 ìåæðåáåðüå íà 1ñì ê íàðóæè îò ñðåäíåêëþ÷è÷íîé ëèíèè .Ñèìïòîì «êîøà÷üåãî ìóðëûêàíèÿ» îòðèöàòåëüíûé. Ãðàíèöû îòíîñèòåëüíîé è àáñîëþòíîé òóïîñòè îòêëîíåíû â ëåâî íà 1 ñì.
Ïðè àóñêóëüòàöèè 1 è 2 òîíû ïðèãëóøåíû, àêöåíò II òîíà íà àîðòå. Ïàòîëîãèé ñî ñòîðîíû êëàïàííîãî àïïàðàòà ñåðäöà íå îáíàðóæåíî. Øóìû òàêæå íå ïðîñëóøèâàþòñÿ .ÀÄ íà îáåèõ ðóêàõ 130/100ìì ðò ñò.
Ïèùåâàðèòåëüíàÿ ñèñòåìà
Ñëèçèñòàÿ ïîëîñòè ðòà ðîçîâàÿ ,áåç âèäèìûõ èçìåíåíèé.Äåñíû ðîçîâûå , íå êðîâîòî÷àò , ÿçâ íåò .ßçûê ïîäâèæåí .âëàæíûé , ÷èñòûé, ñîñî÷êè âûðàæåíû óìåðåííî.
Æèâîò êðóãëûé ñèììåòðè÷íûé ,íå âçäóò .Ïåðåäíÿÿ áðþøíàÿ ñòåíàê ó÷àñòâóåò â àêòå äûõàíèÿ . Ïîäêîæíûå âåíîçíûå àíàñòàìîçû â îáëàñòè ïóïêà íå âèäíû , ïóïîê âòÿíóò.Ïðè ïàëüïàöèè æèâîò ìÿãêèé , áåçáîëåçíåííûé , íàïðÿæåíèÿ ïåðåäíåé áðþøíîé ñòåíêè ,ãðûæåâûõ âîðîò è îïóõîëåâûõ îáðàçîâàíèé íå îáíàðóæåíî. Ñèìïòîì Ùåòêèíà-Áëþìáåðãà îòðèöàòåëüíûé.
Ïå÷åíü íå óâåëè÷åíà , ïàëüïèðóåòñÿ ïî êðàþ ïðàâîé ðåáåðíîé äóãè, êðàé ïå÷åíè ìÿãêî-ýëàñòè÷åñêîé êîíñèñòåíöèè , áåçáîëåçíåííûé.Ãðàíèöû ïå÷åïíè ïî Êóðëîâó 7-8-9 ñì. Ñåëåçåíêà â äâóõ ïîëîæåíèÿõ íå ïàëüïèðóåòñÿ.Ïåðêóòîðíûé çâóê òèìïàíè÷åñêèé. Íàëè÷èå ñâîáîäíîé æèäêîñòè â áðþøíîé ïîëîñòè ïàëüàïòîðíî è ïåðêóòîðíî íå îïðåäíëÿåòñÿ. Ñòóë ðåãóëÿðíûé îôîðìëåííûé.
Ìî÷åâûäåëèòåëüíàÿ ñèñòåìà
Ïðè îñìîòðå ïîÿñíè÷íîé îáëàñòè ïðèïóõëîñòè è îòåêîâ íå îáíàðóæåíî. Ïî÷êè è ìî÷åâîé ïóçûðü íå ïàëüïèðóþòñÿ. Ìî÷åèñïóñêàíèå íå çàòðóäíåíî, áåçáîëåçíåííî, 3 — 4 ðàçà â ñóòêè. Ñèìïòîì Ïàñòåðíàöêîãî îòðèöàòåëüíûé ñ îáåèõ ñòîðîí. Ñî ñòîðîíû ïîëîâûõ îðãàíîâ ïàòîëîãèè íå âûÿâëåíî.
Íåéðîýíäîêðèííàÿ ñèñòåìà
Ñîçíàíèå ÿñíîå,ðå÷ü âíÿòíàÿ,ïîâåäåíèå àäåêâàòíîå.Êîîðäèíàöèÿ äâèæåíèé íå íàðóøåíà.Íà êîíòàêò èäåò õîðîøî.Íà âíåøíèå ðàçäðàæèòåëè ðåàãèðóåò àäåêâàòíî, èíòåëëåêò ñðåäíèé.
Ùèòîâèäíàÿ æåëåçà íå óâåëè÷åíà.Ïðè ïàëüïàöèè áåçáîëåçíåííà ,ìÿãêî-ýëàñòè÷íîé êîíñèñòåíöèè, ñ îêðóæàþùèìè òêàíÿìè íå ñïàÿíà, óçëîâ è óïëîòíåíèé íå âûÿâëåíî, ïðèçíàêîâ ãèïî- è ãèïåðòèðåîçà íåò. Âòîðè÷íûå ïîëîâûå ïðèçíàêè ðàçâèòû ïî ìóæñêîìó òèïó. Íàâÿç÷èâûõ èäåé, àôôåêòîâ, îñîáåííîñòåé ïîâåäåíèÿ íåò. Ïîëíîñòüþ îðèåíòèðîâàí â ïðîñòðàíñòâå è âî âðåìåíè, îáùèòåëüíûé.
Ëîêàëüíûé ñòàòóñ
Îðãàíû äûõàíèÿ:
Ôîðìà ãðóäíîé êëåòêè ïðàâèëüíàÿ. Ïðàâàÿ è ëåâàÿ ñòîðîíû ñèììåòðè÷íûå. Îáà ïîëîâèíû ó÷àñòâóþò â àêòå äûõàíèÿ ñèììåòðè÷íî. Âñïîìîãàòåëüíàÿ ìóñêóëàòóðà â àêòå äûõàíèÿ íå ó÷àñòâóåò. Ðåáåðíûå ïðîìåæóòêè íå ðàñøèðåíû, ëîïàòêè ïðèëåãàþò ïëîòíî , êëþ÷èöû ðàñïîëîæåíû ñèììåòðè÷íî. Äûõàíèå ðèòìè÷íîå, áðþøíîãî òèïà. Íîñîâîå äûõàíèå íå çàòðóäíåíî .×àñòîòà äûõàíèÿ 21 äûõàòåëüíûõ äâèæåíèé â ìèí.
Ïðè ïàëüïàöèè ãðóäíàÿ êëåòêà áåçáîëåçíåííà. Ãîëîñîâîå äðîæàíèå è ðåçèñòåíòíîñòü íå èçìåíåíû.Îùóùåíèÿ òðåíèÿ ïëåâðû íåò.
Ïåðêóññèÿ: ñðàâíèòåëüíàÿ ïåðêóññèÿ áåç ïàòîëîã
Òîïîãðàôè÷åñêàÿ ïåðêóññèÿ: âûñîòà ñòîÿíèÿ âåðõóøêè ñ ïðàâîé è ëåâîé ñòîðîíû íà 3 ñì âûøå êëþ÷èöû, øèðèíà ïîëåé Êðåíèãà ñ ïðàâîé è ëåâîé ñòîðîíû 4 ñì.
Íèæíèå ãðàíèöû ëåãêèõ:
Ëèíèè ïåðêóññèè | Ïðàâ ëåãêîå(ìåæðåá) | Ëåâîå ëåãê(ìåæðåá) |
ïàðàñòåðíàëüíàÿ | 5 ìð | — |
ñðåäíåêëþ÷è÷íàÿ | 6 ìð | — |
Ïåðåäí ïîäìûøå÷í | 7 ìð | 7 ìð |
Ñðåäí ïîäìûøå÷í | 8 ìð | 8 ìð |
Çàäí ïîäìûøå÷í | 9 ìð | 9 ìð |
ëîïàòî÷í | 10 ìð | 10 ìð |
ïàðàâåðòåáðàëüí | Íà óð-íå îñòèñò îòð11ãð ïîçâîíêà | Íà óð-íå îñòèñò îòð 11ãð ïîçâîíêà |
Ïîäâèæíîñòü íèæíåãî ëåãî÷íîãî êðàÿ:
ñïðàâà :
ïî ñðåäíåêëþ÷è÷í ëèíèè -7ñì;
Ïîäìûøå÷íîé ëèíèè-6ñì;
Ëîïàòî÷íîéëèíèè-6ñì
Ñëåâà:
ïî ïîäìûøå÷í ë èíèè-6ñì ;
ïî ëîïàòî÷íîé ëèíèè-7ñì
Ïðè àóñêóëüòàöèè: îñëàáëåíèå âåçèêóëÿðíîãî äûõàíèÿ. Ñóõèå õðèïû íèçêîòîíàëüíûå , íåìíîãî÷èñåííûå .Êðåïèòàöèè ,øóìà òðåíèÿ ïëåâðû íå îáíàðóæåíî. Áðîíõîôîíèÿ îòñóòñòâóåò.
Ïðåäâàðèòåëüíûé äèàãíîç,åãîîáîñíîâàíèå
Íà îñíîâàíèè æàëîá áîëüíîãî íà ïðèñòóïû óäóøüÿ, îäûøêó ïðè íåçíà÷èòåëüíîé ôèçè÷åñêîé íàãðóçêå(ïîäúåì 1 ëåñòíè÷íîãî ïðîëåòà, õîäüáà ìåäëåííûì òåìïîì íà ðàññòîÿíèè 100-150ì),íî÷íûå âèçèíã ñèìïòîì, êàøåëü ,ïðîäóêòèâíûé ñ ó÷åòîì ãèïåððåàêòèâíîñèòè áðîíõîâ.
Íà îñíîâàíèè äàííûõ àíàìíåçà çàáîëåâàíèÿ è àíàìíåçà æèçíè:
— ïðèñòóïû êóïèðóþòñÿ ïðèåìîì ñàëüáóòàìîëà
— îòÿãîùåííûé àëëåðãè÷åñêèé àíàìíåç.
— õàðàêòåð ïðîôåññèîíàëüíîé äåÿòåëüíîñòè( äëèòåëüí ïðîô ñòàæ 28 ëåò, ïðîô âðåäí — ïûëü )
— äëèòåëüíîå êóðåíèå (45ë)
Ìîæíî âûäåëèòü ñëåäóþùèå ñèíäðîìû:
1. ñèíäðîì áðîíõèàëüíîé îáñòðóêöèè.
2. ñèíäðîì ãèïåððåàêòèâíîñòè áðîíõîâ.
3. ñèíäðîì äûõàòåëüíîé íåäîñòàòî÷íîñòè.
Òàêèì îáðàçîì, ìîæíî ñôîðìóëèðîâàòü ïðåäâàðèòåëüíûé äèàãíîç: Áðîíõèàëüíàÿ àñòìà ,ñìåøàííàÿ ôîðìà ,ñðåäíåé ñòåïåíè , îáîñòðåíèå. ÄÍ II ñò.
Õðîíè÷åñêèé áðîíõèòêóðèëüùèêà.îáîñòðåíèå.
Ïëàí âåäåíèÿ
1. îáùåêëèíè÷åñêèå àíàëèçû
2. ÔÁÑ
3. èññëåäîâàíèå âíåøíåãî äûõàíèÿ ìîíèòîðèíã, ïèêôëîóìåòðèÿ.
4. èññëåäîâàíèå ìîêðîòû
5. ÝÊÃ, ÝÕÎÊÃ.
6. ðåíòãåíîãð ÎÃÊ
7. îñìîòð ïðîôïàòîëîãà
8. ëå÷åíèå ïî ëèñòó íàçíà÷åíèé.
Èíòåðïðåòàöèÿ äîïîëíèòåëüíûõ ìåòîäîâ èññëåäîâàíèÿ
1.ëàáîðàòîðíûå ìåòîäû èññëåäîâàíèÿ:
1 . îáùèé àíàëèç êðîâè îò 26.11.08ã:
Í? 148 ã/ë
Ëåéêîöèòû 13.2 *109/ë,Ý-2% ,Ï/ÿ1% ,Ñ/ÿ66% ,Ë 41%, Ì 2%,
ÑÎÝ — 23ìì/÷
2. áèîõèìè÷åñêèé àíàëèç êðîâè îò 26.11 08ã.
Ôèáðèíîãåí 4000ã/ë, îáù áåëîê 68.2ã/ë, ñàõàð êðîâè 4.5 , õîëåñòåðèí5.5ã/ë
3.îáùèé àíàëèç ìî÷è :
ïëîòíîñòü 1015ìã/ë
öâåò ñ/æ
ïðîçðà÷íîñòü ïîëíàÿ
ðåàêöèÿ êèñëàÿ
áåëîê îòð
ëåéêîöèòû 24
ýð 0,2
ïëîñê ýïèòåëèé 1-2
îêñàëàòû
4. àíàëèç ìîêðîòû îò 28.11.08.ã:
áåç ïàòîëîãèè
ìèêðîáèîëîãèÿ : â ï/çð ìàêðîôàãè îò åäèíè÷íûõ äî ñêîïëåíèé
íåéòðîôèëû äî 7
Ýîçèíîô îòð
Çíà÷ ïðèìåñü ðîòîãëîòî÷í ñëèçè , ôëîðà ñìåøàííàÿ
Ðåç/ò ïñåâà : ðîñòà ãðèáîâ íåò
Ýòèîëîãè÷åñê :Ì/î íå âûÿâëåíû
ÊÓÌ íå îáíàð
Àòèïè÷í êëåòîê íå îáíàð.
5. öèòîëîãè÷åñêîå èññëåäîâàíèå ïðîìûâíûõ âîä áðîíõîâ:
Áåç ñòðóêòóðíûå ìàññû ,ïðåîáëàäàþò íåéòîðôèëëû ,â ñêîïëåíèÿõ äî 30
 ï/çð öèëëèíäðè÷ ýïèòåëèé 20-30 , áåç îñîáåííîñòåé.
Àòèïè÷íûå êëåòêè íå îáíàðóæåíû.
6. àíàëèç êàëà íà ÿ/ãë: ÿéöà íå îáíàðóæåíû .
Èíñòðóìåíòàëüíûå ìåòîäû èññëåäîâàíèÿ
1. Ðåíòãåíîãð ãð êëåòêè. Çàêëþ÷åíèå: ðåíòãåíîëîãè÷åñêàÿ êàðòèíà ñîîòâåòñòâóåò ïíåâìîêîíèîçó 1 ñò, óçåëêîâàÿ ôîðìà .Ñîñòîÿíèå ïîñëå îïåðàöèè íà ëåâîì ëåãêîì.
2. ÔÁÑ. Çàêëþ÷åíèå: 2-õ ñòîðîííèé äèôôóçíûé õðîíè÷åñêèé áðîíõèò 1 ñò, àêòèâíîñòü âîñïàëåíèÿ ñ ÿâëåíèÿìè àòðîôèè ñëèçèñòîé .
3. Ýõîäîïëåðîãðàôèÿ: Çàêëþ÷åíèå: ñòåíêè àîðòû è ÔÊÀÊ óïëîòíåíû . Ðàñøèðåíèå âîñõîäÿùåãî îòäåëà àîðòû .Êàëüöèíîç ÔÍÌÊ è ÔÊÀÊ 1 ñò , óìåðåííîå ðàñøèðåíèå ëåâîãî ïðåäñåðäèÿ ,íå áîëüøîå ðàñøèðåíèå ËÆ .Íåáîëüøîå àòåðîñêëåðîòè÷åñêîå èçìåíåíèå àîðòàëüíîãî êëàïàíà ,min àîðòàëüíàÿ ðåãóðãèòàöèÿ. Íå áîëüøîå íàðóøåíèå äèàñòîëè÷åñêîé ôóíêöèè ËÆ ïî îáñòðóêòèâíîìó òèïó . Ãèïåðêèíåòè÷åñêèé ñèíäðîì.
4. ÝÊÃ. Çàêëþ÷åíèå :Ðèòì ñèíóñîâûé .××Ñ-80.Ãîðèçîíòàëüí ÝÎÑ. Óìåðåííàÿ ÃËÆ.
5. Áðîíõîëèòè÷åñêàÿ ïðîáà : Çàêëþ÷åíèå: Óìåðåííîå ñíæåíèå ÆÅË. Íàðóøåíèå ïðîõîäèìîñòè äûõàòåëüíûõ ïóòåé íå âûÿâëåíî. Ïðîáà ñ èíãàë Áåðîòåêà 2d îòðèöàòåëüíûé.
Çàêëþ÷åíèå ïðîôïàòîëîãà: ïíåâìîêîíèîç ñâàðùèêà I ñò
Äèôôåðåíöèàëüíàÿ äèàãíîñòèêà
Äèôôåðåíöèàëüíóþ äèàãíîñòèêó ÁÀ (âíå çàâèñèìîñòè îò åå ôîðìû ) ïðîâîäÿò ñî ñëåäóþùèìè çàáîëåâàíèÿìè: õðîíè÷åñêàÿ îáñòðóêòèâíàÿ áîëåçíü ëåãêèõ, ñåðäå÷íàÿ íåäîñòàòî÷íîñòü, ðåñïèðàòîðíûå âèðóñíûå èíôåêöèè è ðåêêóðåíòíûå ýìáîëèè ìåëêèõ ñîñóäîâ ëåãêèõ è äð.
Ïðè ÕÎÁË ïðè÷èíîé ÿâëÿåòñÿ ÕÎÁ .ÕÎÁ õàðàêòåðèçóåòñÿ õðîíè÷åñêèì äèôôóçíûì íåàëëåðãè÷åñêèì âîñïàëåíèåì áðîíõîâ .Ïðè ýòîì ïðèçíàêè áðîíõèàëüíîé îáñòðóêöèè èìåþòñÿ ïîñòîÿííî , â ïåðèîä îáîñòðåíèÿ çàáîëåâàíèÿ îíè óñèëèâàþòñÿ ( íî íå â âèäå îñòðûõ ïðèñòóïîâ ), à ïîñëå ëå÷åíèÿ ïîñòåïåííî îñëàáåâàþò ( â òå÷åíèå íåñêîëüêèõ íåäåëü ëèë ìåñÿöåâ ),íî ðåäêî èñ÷åçàþò .
Êëèíè÷åñêèå è ìîðôîëîãè÷åñêèå äèôôåðåíöèàëüíî-äèàãíîñòè÷åñêèå êðèòåðèè ÕÎÁË è ÁÀ ïðåäñòàâëåíû íèæå.
ïðèçíàêè | ÕÎÁË | ÁÀ |
àëëåðãèÿ | Íå õàðàêòåðíà | õàðàêòåðíà |
àòîïèÿ | Íå õàðàêòåðíà | õàðàêòåðíà |
îäûøêà | Ïîñòîÿííàÿ, áåç ðåçêèõ êîëåáàíèé âûðàæåííîñòè ;Óñèëåíèå âî âðåìÿ îáîñòðåíèÿ | Ïðèñòóïû ýêñïèðàòîðíîé îäûøêè. |
Àíàëèç ìîêðîòû | Íàëè÷èå ìàêðîôàãîâ,ïðè èíôåêöèîííîì îáîñòðåíèè — íåéòðîôèëîâ | Ýîçèíîôèëèÿ |
Îòåê ñëèçèñòîé | âàðèàáåëåí | ïðèñóòñòâóåò |
Ñóòî÷íûå èçìåíåíèÿ ÎÔÂ1 |  ïðåäåëàõ îò 10% îò äîëæíîé | Áîëåå 15% îò äîëæíîãî |
êàøåëü | Ïîñòîÿííûé , ðàçíîé èíòåíñèâíîñòè | ïðèñòóïîîáðàçíûé |
Áðîíõèàëüíàÿ îáñòðóêöèÿ | Îáðàòèìîñòü íå õàðàêòåðíà ,ïðîãðåññèâíîå óõóäøåíèå ôóíêöèè ëåãêèõ. | Îáðàòèìîñòü õàðàêòåðíà ,ïðîãðåññèâíîãî óõóäøåíèÿ ôóíêöèè ëåãêèõ íåò. |
ÒÝËÀ ÷àùå ðàçâèâàåòñÿ ó áîëüíûõ ,ñòðàäàþùèõ òðîìáîôëåáèòàìè íèæíèõ êîíå÷íîñòåé è òàçà , ïðåáûâàþùèõ äëèòåëüíîå âðåìÿ â ïîñòåëè ,ïðè ìåðöàòåëüíîé àðèòìèè , â ïîñëåîïåðàöèîííîì ïåðèîäå. Äëÿ èíôàðêòà ëåãêîãî õàðàêòåðíà áîëü â ãðóäè , ïðè ïîëèñåãìåíòàðíîì ïîðàæåíèè — îäûøêà è öèàíîç , òàêèêàðäèÿ è àðòåðèàëüíàÿ ãèïîòîíèÿ.Ïðè ïîðàæåíèè îäíîãî ñåãìåíòà íà ðåíòãåíîãðàììàõ âûÿâëÿþò ãîìîãåííóþ òåíü òðåóãîëü-
íîé ôîðìû, îáðàùåííóþ îñíîâàíèåì ê âèñöåðàëüíîé ïëåâðå, à âåðõóøêîé
— ê âîðîòàì ëåãêèõ.Èíôîðìàòèâíî ïðîâåäåíèå ïåðôóçèîííîãî ðàäèîèçîòîïíîãî ñêàíèðîâàíèÿ, ïðèêîòîðîì îáíàðóæèâàþò èøåìè÷åñêèå«õîëîäíûå» çîíû â ëåãêèõ .Íà ÝÊà ïîÿâëÿåòñÿ êàðòèíû îñòðîé è ïîäîñòðîé ïåðåãðóçêè ïðàâûõ îòäåëîâ ñåðäöà.
Âûâîä: âñå äàííûå óêàçûâàþò íà ÁÀ.
Èììóíîëîãè÷åñêèé äèàãíîç
Àëëåðãè÷åñêèå çàáîëåâàíèÿ â Àëëåðãîëîãè÷åñêèé àíàìíåç Ó áîëüíîãî ÂÈÍ ò.ê ÷àñòûå ÎÐÂÈ (3-4ð â ãîä), ãðèáêîâîå ïîðàæåíèå êîæè (ïñîðèàç) , îæèðåíèå, íàëè÷èå ïðîô âðåäíîñòè, äëèòåëüíûé ñòàæ ðàáîòû 28 ëåò, ñîñòîÿíèå ïîñëå îïåðàöèè- ñåãìåíòýêòîìèÿ ëåâîãî ëåãêîãî.
Äèàãíîç : Áðîíõèàëüíàÿ àñòìà , ñìåøàííîãî òèïà, ñðåäíåé ñòåïåíè òÿæåñòè ,îáîñòðåíèå , ÄÍ II ñò.
Èììóíîïàòîãåíåç
Âåäóùèì çâåíîì ïàòîãåíåçà ÿâëÿþòñÿ ïàòîëîãè÷åñêèå ðåàêöèè èììóííîé ñèñòåìû íà ïîñòóïàþùèå àëëåðãåíû (èíäóêòîðû). Ïîä âëèÿíèåì àëëåðãåíîâ ïðîèñõîäèò âûðàáîòêà àíòèòåë- IgÅ â ñëèçèñòîé îáîëî÷êå äûõàòåëüíûõ ïóòåé è ðåãèîíàðíûõ ëèìôàòè÷åñêèõ óçëàõ, êîòîðûå ñâÿçûâàþòñÿ ñ ðåöåïòîðàìè íà ìåìáðàíàõ òó÷íûõ êëåòîê . Âçàèìîäåéñòâèå àëëåðãåíà è àíòèòåëà- IgÅ íà ïîâåðõíîñòè òó÷íûõ êëåòîê ïðèâîäèò ê âûäåëåíèþ ìåäèàòîðîâ èììóííîãî âîñïèëåíèÿ (ãèñòàìèí, ñåðîòîíèí, áðàäèêèíèí, ëåéêîòðèåíû, ïðîñòîãëàíäèíû è äð), âûçûâàþùèõ áðîíõîñïàçì, ãèïåðñåêðåöèþ ,âîñïàëèòåëüíûé îòåê ñëèçèñòîé áðîíõîâ. Âûäåëÿåìûå èç òó÷íûõ êëåòîê õåìîòîêñè÷åñêèå ôàêòîðû âûçûâàþò êëåòî÷íóþ èíôèëüòðàöèþ áðîíõîâ, âíà÷àëå íåéòðîôèëàìè è ýîçèíîôèëàìè, à çàòåì ìîíîíóêëåàðàìè.
Êëèíè÷åñêèé äèàãíîç
Äàííûå èíñðóìåíòàëüíûõ è ëàáîðàòîðíûõ äàííûõ íå ïðîòèâîðå÷àò ïðåäâàðèòåëüíîìó äèàãíîçó.
Ëàáîðàòîðíûå äàííûå : â êðîâè— ëåéêîöèòîç, ñèíäðîì óñêîðåííîãî ÑÎÝ, â ìîêðîòå— ìàêðîôàãè åäèíè÷íûå, ëåéêîöèòû 2-3, ýîçèíîôèëû- îòð, íåéòðîôèëåç.
Èíñòðóìåíòàëüíûå äàííûå: ðåíòãåíîãðàôèÿ ÎÃÊ— ïíåâìîêîíèîç I ñò, óçåëêîâàÿ ôîðìà; ÝÊà — ðèòì ñèíóñîâûé ××Ñ 80, ãîðèçîíòàëüíûé ÝÎÑ, óìåðåííàÿ ÃËÆ ; ÔÁÑ— 2-õ ñòîðîííèé äèôôóçíûé õðîíè÷åñêèé áðîíõèò I ñò ; ïî ñïèðîãðàììå — óìåðåííîå ñíèæåíèå ÆÅË , íàðóøåíèå ïðîõîäèìîñòè äûõàòåëüíûõ ïóòåé íå âûÿâëåíî ,ïðîáà ñ áåðîòåêîì 2d îòðèöàòåëüíûé.
Îñíîâûâàÿñü íà âûøåïåðå÷èñëåííûõ äàííûõ ìîæíî âûñòàâèòü êëèíè÷åñêèé äèàãíîç: Áðîíõèàëüíàÿ àñòìà, ñìåøàííàÿ ôîðìà , ñðåäíåé ñòåïåíè òÿæåñòè, îáîñòðåíèå , ÄÍ IIñò. Õðîíè÷åñêèé áðîíõèò êóðèëüùèêà, îáîñòðåíèå. Ïíåâìîêîíèîç I ñò.
Ñîïóòñòâóþùèå çàáîëåâàíèÿ: ãèïåðòîíè÷åñêàÿ áîëåçíü 2 ñò, 3 ñòåïåíè ðèñê 3,ÑÍ 2ñò, ÔÊ 2-3.
Ëå÷åíèå
Îáùàÿ ïðîãðàììà ëå÷åíèÿ áîëüíîé ÁÀ äîëæíà âêëþ÷àòü â ñåáÿ: 1) îáðàçîâàòåëüíóþ ïðîãðàììó; 2) îöåíêó è ìîíèòîðèíã ñòåïåíè òÿæåñòè áîëåçíè; 3) èñêëþ÷åíèå ôàêòîðîâ, ïðîâîöèðóþùèõ îáîñòðåíèå áîëåçíè, èëè êîíòðîëü íàä íèìè; 4) ðàçðàáîòêó èíäèâèäóàëüíîé ñõåìû ìåäèêàìåíòîçíîãî ëå÷åíèÿ; 5) ðàçðàáîòêó ïëàíà ëå÷åíèÿ îáîñòðåíèÿ áîëåçíè, íåîòëîæíóþ òåðàïèþ ïðè ïðèñòóïå óäóøüÿ è (èëè) àñòìàòè÷åñêîì ñòàòóñå; 6) äèñïàíñåðíîå íàáëþäåíèå.
ñòóïåíü ¹ 3.
Äîçà èíãàëÿöèîííûõ êîðòèêîñòåðîèäîâ áåêëàçîí 250 ìêã 1äîçà íà 2 ðàçà 14 äíåé. Ðåêîìåíäóåòñÿ èñïîëüçîâàòü èíãàëÿòîð ñî ñïåéñåðîì.
Áðîíõîäèëÿòàòîðû äëèòåëüíîãî äåéñòâèÿ ìîãóò áûòü òàêæå íàçíà÷åíû â äîáàâëåíèå ê èíãàëÿöèîííûì êîðòèêîñòåðîèäàì, îñîáåííî äëÿ êîíòðîëÿ íî÷íûõ ñèìïòîìîâ.Ñàëìîòåðîë.
Êóïèðîâàòü ñèìïòîìû ñëåäóåò áåòà2-àãîíèñòàìè êîðîòêîãî äåéñòâèÿ èëè àëüòåðíàòèâíûìè ïðåïàðàòàìè. Ñàëüáóòàìîë 1-2 äîçû 14 äíåé.
Ñèìïòî