Субъективное обследование при бронхиальной астме
Методика обследования органов дыхания пациента.
АФО органов дыхания.
3. Острый бронхит:
Определение
Классификация
Этиология
Патогенез
Клиническая картина и диагностика
Лечение
Профилактика
4. Хронический бронхит:
Определение
Этиология
Патогенез
Классификация
Клиническая картина
Диагностика
Лечение
Профилактика
Бронхиальная астма
Определение заболевания
Классификация
Этиология
Патогенез
Клиническая картина
Диагностика
Лечение и профилактика
Методика обследования органов дыхания пациента.
При обследовании пациентов с заболеваниями органов дыхания придерживаются общего плана и методики обследования.
Субъективное обследование.
К основным жалобам, характерным для заболеваний органов дыхания, относятся одышка, удушье, кашель, кровохарканье, боли в области грудной клетки, а к общим — лихорадка, слабость, недомогание, снижение аппетита и другие.
Одышка(диспноэ) – это нарушение ритма, глубины и частоты дыхания с субъективным ощущением затруднения дыхания. В зависимости от причины одышка бывает физиологической и патологической. По механизму различают инспираторную, экспираторную и смешанную одышку.
Инспираторная одышка обычно возникает при появлении механического препятствия в верхних дыхательных путях (гортань, трахея). При сужении трахеи и бронхов I порядка затрудняется не только вдох, но и выдох, дыхание становится шумным, громким, оно слышно на расстоянии – стридорозное дыхание.
Экспираторная одышка возникает при сужении мелких бронхов и бронхиол, она проявляется затруднением выдоха. Такое состояние наблюдается, например, при бронхиальной астме.
Выраженная одышка с ощущением нехватки воздуха называется удушьем. Приступ удушья – это астма. Для облегчения своего состояния при одышке и удушье, больной, как правило, занимает вынужденное сидячее положение.
Кашель – это произвольный или непроизвольный внезапный резкий форсированный выдох при закрытой голосовой щели. Кашель представляет собой сложный рефлекторный акт, который возникает при скоплении в дыхательных путях мокроты или при попадании инородного тела.
При расспросе уточняют характер, продолжительность, время появления, громкость и тембр кашля. По характеру кашель может быть сухим и влажным. При влажном кашле нужно выяснить, сколько мокроты выделяется одномоментно и сколько в течение суток, когда мокроты выделяется больше, характер, цвет и запах мокроты.
Утренний кашель возникает обычно у длительно курящих людей и у больных хроническим бронхитом, количество мокроты у них небольшое. У больных туберкулёзом, бронхоэктатической болезнью и абсцессом лёгких большая часть мокроты тоже выделяется утром, но её количество значительно больше – от 10-15 мл до 1-2 литров, утреннее количество достигает 2/3 объёма. В зависимости от расположения полости, мокрота отходит в определённом положении больного.
При бронхитах и пневмонии кашель может беспокоить больного в течение всего дня.
Ночной кашель чаще бывает при туберкулёзе, лимфогранулематозе, новообразованиях.
Кашель может быть постоянным (редко) и периодическим. Сильный приступообразный кашель наблюдается при коклюше.
По громкости и тембру различают громкий «лающий» кашель (коклюш, сдавление трахеи) и тихий короткий кашель или покашливание. Покашливание особенно характерно для туберкулёза и неврозов.
Кровохарканье – это выделение небольшого количества крови с мокротой во время кашля. Кровохарканье может наблюдаться при туберкулёзе лёгких, раке, бронхоэктатической болезни, крупозной и вирусной пневмонии и некоторых других заболеваниях. Кровь наблюдается в виде прожилок, по типу «малинового желе» или в виде «ржавой» мокроты, последнее характерно для крупозной пневмонии. При туберкулёзе, распаде опухоли, бронхоэктазах может развиться лёгочное кровотечение – обильное выделение алой пенистой мокроты.
Боли в грудной клетке не характерны для заболеваний органов дыхания, т. к. ткань лёгких лишена болевых рецепторов. Боли могут наблюдаться при заболеваниях плевры – сухом и экссудативном плевритах, метастазах опухоли, травмах плевры. Чаще боли связаны с другими заболеваниями – травмами грудной клетки, рожистым воспалением, герпесом, миозитом, межрёберной невралгией. Следует уточнить локализацию и иррадиацию боли, её характер, интенсивность, продолжительность, связь с дыханием и кашлем, движением туловища, условия возникновения и прекращения или ослабления. Плевральная боль обычно колющая, усиливается при глубоком дыхании и кашле, в положении на здоровом боку, а уменьшается на больном.
История заболевания выясняется по обычной схеме. Обращают внимание на связь начала заболевания с переохлаждением, контактом с инфекционными больными. Важными могут оказаться острота развития заболевания, проведённое обследование, эффект от уже проведённого лечения.
Выясняя историю жизни, следует обратить внимание на ранее перенесённые заболевания органов дыхания, контакт с больными туберкулёзом, наследственность, вредные привычки, особенно курение, склонность к аллергии, условия труда (производственные вредности) и быта.
2). Физикальное обследование.Это обследование, которое проводится с помощью своих органов чувств: осмотр, пальпация, перкуссия и аускультация.
Осмотр.
Общий осмотр проводится, как обычно, в полном объёме. Локальный осмотр заключается в осмотре грудной клетки.
Оценивают форму грудной клетки. При нормальной форме грудной клетки её правая и левая половины симметричны, ключицы и лопатки находятся на одном уровне, надключичные ямки одинаково выражены.
Нормальные формы грудной клетки следующие.
Нормостеническая (коническая) грудная клетка: по форме напоминает усеченный конус, основание которого образовано хорошо развитыми мышцами плечевого пояса, её переднезадний размер меньше бокового, надключичные ямки выражены незначительно, эпигастральный угол около 90 градусов, лопатки плотно прилегают к грудной клетке.
Гиперстеническая грудная клетка имеет форму цилиндра, передний её размер приближается к боковому, надключичные ямки сглажены, эпигастральный угол больше 90 градусов, направление рёбер приближается к горизонтальному, лопатки плотно прилегают к грудной клетке, грудной отдел туловища меньше брюшного.
Астеническая грудная клетка узкая и плоская – уменьшены и передний и боковой размеры. Над- и подключичные ямки хорошо выражены, эпигастральный угол меньше 90 градусов. Рёбра в боковых отделах приобретают более вертикальное положение, лопатки крыловидно отстают от грудной клетки. Мышцы плечевого пояса выражены слабо, плечи опущены, грудной отдел туловища больше брюшного.
Патологические формы грудной клетки.
Эмфизематозная форма грудной клетки (бочкообразная). Она выглядит раздутой, как будто человек находится в фазе вдоха, переднезадний размер приближается к боковому. Можно видеть участие вспомогательных мышц в акте дыхания.
Паралитическая грудная клетка напоминает астеническую грудную клетку. Она бывает у сильно истощённых людей, больных туберкулёзом. Отмечается выраженная атрофия мышц, ассиметричное расположение ключиц и лопаток.
Рахитическая (килевидная, куриная) грудная клетка. Она характеризуется выраженным удлинением переднезаднего размера за счёт выступающей вперёд в виде киля грудины. Переднебоковые поверхности грудной клетки как бы сдавлены с двух сторон.
Воронкообразная грудная клетка (грудь сапожника) имеет воронкообразное вдавление в нижней части грудины. Причина – аномалия развития или дыхательная компрессия.
Деформация грудной клетки вследствие искривления позвоночника:
В боковых направлениях – сколиоз,
Назад, с образованием горба – кифоз,
Вперёд – лордоз,
Сочетание в сторону и назад – кифосколиоз.
Ассиметрия грудной клетки вследствие увеличения или уменьшения объёма одной из её половин.
При локальном осмотре обращают внимание на участие мышц в акте дыхания, — главных и вспомогательных. Определяют тип дыхания – грудной (рёберный), брюшной (диафрагмальный) и смешанный. В случае выявления патологического типа дыхания, нужно его дифференцировать.
Патологические типы дыхания:
Биота – поверхностное дыхание с паузами до 1 минуты,
Куссмауля – шумное глубокое дыхание, характерно для гипергликемической комы,
Чейн-Стокса – нарастание глубины дыхания, затем убывание, пауза, снова нарастание…
Пальпация. Основные цели пальпации: уточнение некоторых данных, полученных при осмотре – формы и размеров грудной клетки, показателей дыхания, выявление локальной или разлитой болезненности, оценка эластичности или резистентности грудной клетки, определение голосового дрожания.
Показатели дыхания в норме: частота – 16-20 в минуту, учащение – тахипноэ, урежение – брадипноэ; ритм – правильный; глубина – поверхностное, объёмом от 300 до 900 мл, в среднем 500.
Для определения голосового дрожания ладони кладут на симметричные участки грудной клетки и просят громко произнести несколько слов с буквой «Р» низким голосом. В норме голосовое дрожание ощущается умеренно примерно с одинаковой силой, причём в верхних участках оно сильнее, а в нижних слабее.
Усиление голосового дрожания наблюдается в тех случаях, когда часть доли лёгкого или вся доля вследствие развития патологического процесса становится безвоздушной, уплотняется и проводит звук лучше. Это может быть крупозное воспаление лёгких, инфаркт лёгкого, туберкулёз, сжатие лёгкого.
Ослабление голосового дрожания происходит при скоплении в плевральной полости жидкости или газа, которые отделяют лёгкое от грудной клетки и поглощают звуковое колебание.
Перкуссия.
Основные правила перкуссии в приложении.
Сначала проводят сравнительную, затем топографическую перкуссию.
Сравнительная перкуссия проводится сверху вниз параллельно ключицам и рёбрам в межрёберных промежутках строго симметрично. В норме определяется ясный лёгочный звук – громкий, продолжительный и низкий. Перкуторный звук над симметричными участками примерно одинаковый, но не совсем. Перкуторный звук несколько более тихий и короткий в следующих точках:
Над верхушкой правого лёгкого, т. к. она расположена немного ниже левой, а мышцы развиты сильнее, во II и III межреберьях спереди слева всвязи с близостью сердца, над верхними долями лёгких по сравнению с нижними, в правой подмышечной области по сравнению с левой (близость печени).
Изменение перкуторного звука может быть связано с уменьшением содержания воздуха в лёгких (пневмосклероз, плевральные спайки, туберкулёз лёгких, отёк лёгких и т. д.). Перкуторный звук при этом становится более коротким, тихим и высоким – притупленным.
При полном отсутствии воздуха (крупозная пневмония, полость, заполненная жидкостью, выпотной плеврит и т. д.) звук тихий, короткий и высокий – тупой.
При увеличении содержания воздуха в лёгких (эмфизема), звук низкий, продолжительный, громкий – коробочный.
Если в лёгких образуется воздушная полость (кавернозный туберкулёз, распад опухоли), звук тимпанический, как над полыми органами брюшной полости.
Топографическая перкуссия используется для определения верхних границ лёгких (высоты стояния верхушек), нижних границ лёгких, подвижности нижних краёв лёгких.
В норме верхние границы лёгких спереди располагаются на 3-4 см выше ключицы, сзади – на уровне 7-го шейного позвонка.
Нижние границы лёгких:
| Место перкуссии | Правое лёгкое | Левое лёгкое |
| Окологрудинная линия | Пятое межреберье | |
| Среднеключичная линия | 6 ребро | |
| Передняя подмышечная линия | 7 ребро | 7 ребро |
| Средняя подмышечная линия | 8 ребро | 8 ребро |
| Задняя подмышечная линия | 9 ребро | 9 ребро |
| Лопаточная линия | 10 ребро | 10 ребро |
| Околопозвоночная линия | Остистый отросток 11 грудного позвонка | Остистый отросток 11 грудного позвонка |
Подвижность нижнего края лёгких. Определяется на максимальном вдохе и выдохе.
| Топографическая линия | Подвижность нижнего края лёгких в сантиметрах | |||||
| Правого | Левого | |||||
| На вдохе | На выдохе | Сумма | На вдохе | На выдохе | Сумма | |
| Среднеключичная | 2-3 | 2-3 | 4-6 | |||
| Средняя подмышечная | 3-4 | 3-4 | 6-8 | 3-4 | 3-4 | 6-8 |
| Лопаточная | 2-3 | 2-3 | 4-6 | 2-3 | 2-3 | 4-6 |
Аускультация проводится в симметричных точках, начиная с передней поверхности сверху вниз.
В норме определяются следующие дыхательные шумы.
Везикулярное дыхание выслушивается над поверхностью лёгких, оно напоминает звук «ф» и слышно на протяжении всего вдоха и 1/3 выдоха.
Бронхиальное дыхание выслушивается над трахеей и главными бронхами, оно напоминает звук «х» и слышно и на вдохе и на выдохе, выдох может быть даже длиннее.
При различных заболеваниях могут выслушиваться патологические шумы и хрипы.
Патологические шумы:
· крепитация слышна только на вдохе и напоминает звук трения волос около уха, она наблюдается в первые дни крупозной пневмонии и при некоторых формах туберкулёза лёгких,
· шум трения плевры напоминает скрип снега, слышен, как на вдохе, так и на выдохе, наблюдается при сухом плеврите.
Хрипы бывают сухие и влажные. Влажные хрипы напоминают бульканье и связаны с прохождением воздуха через жидкую мокроту, выслушиваются на вдохе и выдохе, уменьшаются после откашливания. Их делят на мелкопузырчатые, среднепузырчатые и крупнопузырчатые в зависимости от калибра бронхов.
Сухие хрипы делят на свистящие и жужжащие. Сухие хрипы связаны с сужением мелких бронхов и лучше слышны на выдохе. Жужжащие хрипы возникают из-за вязкой мокроты, которая натягивается в бронхах, как струны, они слышны на вдохе и выдохе.
Бронхофония. При этом методе исследования лёгких изучается проведение голоса с гортани на грудную клетку. Стетоскоп прикладывается на грудную клетку над исследуемым участком лёгкого, и больного просят произносить тихим шёпотом слова с шипящими звуками (например, чашка чая), поскольку в них преобладают высокие свистящие тоны, лучше проводимые уплотнённой лёгочной тканью. При здоровых лёгких слова не различимы, а прослушиваются невнятные и неразборчивые звуки; при уплотнении в лёгких или образовании воздушной полости, сообщающейся с бронхом, голос проводится громче и настолько чётко, что можно разобрать отдельные слова
Читайте также:
Рекомендуемые страницы:
©2015-2020 poisk-ru.ru
Все права принадлежать их авторам. Данный сайт не претендует на авторства, а предоставляет бесплатное использование.
Дата создания страницы: 2016-04-27
Нарушение авторских прав и Нарушение персональных данных
Источник
 При бронхиальной астме бронхи слишком чувствительные на определенные вещества, что приводит к тому, что человек задыхается, если возникают астматические приступы. Это заболевание слишком похожее на обычную простуду, и если астму вовремя не диагностировать, она будет развиваться и часто напоминать о себе мучительными приступами. На ранних этапах избавиться от астмы значительно легче, чем при запущенной форме, когда приступы имеют тяжелые формы. В современной медицине диагностика астмы имеет разные методы — от визуального до аппаратного, что позволяет не только диагностировать болезнь, но и уверенно отстранить ее от других, похожих заболеваний. Если астму определить и потом лечить правильно, то приступов удушья со временем можно избежать, или же их минимизировать и сделать дыхание комфортным.
При бронхиальной астме бронхи слишком чувствительные на определенные вещества, что приводит к тому, что человек задыхается, если возникают астматические приступы. Это заболевание слишком похожее на обычную простуду, и если астму вовремя не диагностировать, она будет развиваться и часто напоминать о себе мучительными приступами. На ранних этапах избавиться от астмы значительно легче, чем при запущенной форме, когда приступы имеют тяжелые формы. В современной медицине диагностика астмы имеет разные методы — от визуального до аппаратного, что позволяет не только диагностировать болезнь, но и уверенно отстранить ее от других, похожих заболеваний. Если астму определить и потом лечить правильно, то приступов удушья со временем можно избежать, или же их минимизировать и сделать дыхание комфортным.
Сбор информации о пациенте
 Диагностика бронхиальной астмы начинается с того, что доктор должен устно опросить пациента, собрав всю необходимую информацию, в медицине это называется анамнезом. Вслед за этим идет прослушивания дыхательных органов стетоскопом (аускультация), а также специальным методом простукивания нужно изучить звуковые явления в грудной клетке (этот метод называется перкуссия). Уже изучив жалобы пациента, и прослушав его грудную клетку, доктор может предварительно диагностировать астму. Но нужны другие факторы и подтверждения, чтобы не спутать это заболевание с другими.
Диагностика бронхиальной астмы начинается с того, что доктор должен устно опросить пациента, собрав всю необходимую информацию, в медицине это называется анамнезом. Вслед за этим идет прослушивания дыхательных органов стетоскопом (аускультация), а также специальным методом простукивания нужно изучить звуковые явления в грудной клетке (этот метод называется перкуссия). Уже изучив жалобы пациента, и прослушав его грудную клетку, доктор может предварительно диагностировать астму. Но нужны другие факторы и подтверждения, чтобы не спутать это заболевание с другими.
Обследование, основанное на сборе анамнеза, внешнем осмотре, пальпации, прослушивании и простукивании называется физикальным. Именно с такого метода диагностики начинается определение типа болезни.
 При опросе больного следует узнать из его слов следующую информацию:
При опросе больного следует узнать из его слов следующую информацию:
- В каком возрасте начались астматические приступы, возможно какие детские болезни привели к астме. Это может быть коклюш, корь и другие, которые могут негативно повлиять на дыхательную систему.
- Были ли среди родственников астматики, это позволяет проследить генетическую связь, возможно кто-то из близких имел сильные аллергии.
- С какими раздражителями связаны приступы. Такие раздражители называются триггерами, и среди них может быть физическая нагрузка, холодный влажный воздух, микроскопические частицы шерсти и кожи собак, кошек, пыльца цветов разных растений, запыленность в помещении пылью определенного типа, продукты питания.
- Нужно узнать, как именно проходят приступы. Ведь при астматическом кашле пациенты принимают положение, при котором вдох менее мучительный, например, опираются руками о стол, расслабляя при этом плечевой пояс.
- Есть ли звуки при кашле, ведь свист при дыхании — это признак астматического сужения бронхов. Чтобы услышать характерные звуки при дыхании и приступах, не нужно прослушивать грудь стетоскопом, их хорошо слышно и на небольшом расстоянии.
- Долго ли длится приступообразный кашель, пропадает ли он после приема бронхолитических лекарств.
- После приступа наблюдается выделения вязкой, но прозрачной, как стекло мокроты, которая освобождает бронхи, таким образом облегчается дыхание, такие особенности также нужно узнавать при опросе.

Внешний осмотр проходит следующим образом:
- Врач смотрит на грудную клетку, которая может иметь вид, похожий на бочку. Такую форму грудная клетка приобретает вследствие развития эмфиземы, расширения легких, и, как результат — увеличение размеров грудной клетки;
-
 Прослушивание проходит через стетоскоп, стетофонендоскоп или фонендоскоп, причем последний наиболее подходит для изучения звуков, издаваемых грудной клеткой при астме. Если происходит обострение, свист и характерные хрипы слышны по всей легочной поверхности, но при ремиссии свистящий хрип слышен снизу от лопаток и то только при усиленном вдохе.
Прослушивание проходит через стетоскоп, стетофонендоскоп или фонендоскоп, причем последний наиболее подходит для изучения звуков, издаваемых грудной клеткой при астме. Если происходит обострение, свист и характерные хрипы слышны по всей легочной поверхности, но при ремиссии свистящий хрип слышен снизу от лопаток и то только при усиленном вдохе. - Постукивание пальцами не может эффективно сообщить информацию на ранних этапах астмы. Но если болезнь длится долго, то пальпацией и постукиванием можно услышать пустоту (звук картонной коробки), которая образовалась из-за эмфиземного расширения легких.
Анализы
Лабораторные исследования проводятся в следующих направлениях:
- анализ крови направлен на определение количества эозинофилов — этот вид лейкоцитов является показателем аллергических процессов в организме;
-
 если в анализе крови отсутствуют признаки воспалительных процессов и токсинов, выделяемых бактериями, то при наличии астматических симптомов доктору легче отличить астму от обычного бронхита или пневмонии;
если в анализе крови отсутствуют признаки воспалительных процессов и токсинов, выделяемых бактериями, то при наличии астматических симптомов доктору легче отличить астму от обычного бронхита или пневмонии; - в мокроте под микроскопом можно обнаружить эозинофилы;
- в анализе мокроты присутствуют кристаллические вкрапления — особенные кристаллы Шарко-Лейдена и спиралевидные кристаллы Куршмана;
- мокрота при астме специфическая, отличается от мокроты при бронхите, структура двухслойная, консистенция густая, по густоте вязкая;
- методом проделывания царапин на коже (скарификации) берут пробы на аллергены, по которым уточняют аллергический возбудитель (триггер) бронхоспазма, аллергены вызывают на коже покраснение и зудящие ощущения;
- кал берут для определения гельминтов, которые могут размножиться до инвазивного количества и вызвать аллергическую интоксикацию организма, что также может влиять на возникновение приступов.
Специализированные медицинские аппараты
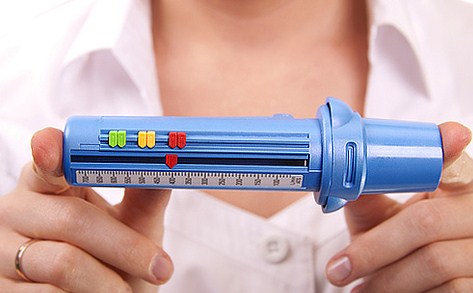
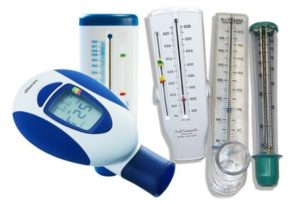
Пикфлуометрия
С помощью специально разработанных аппаратов проводится инструментальная диагностика. На первом месте в аппаратной диагностики стоит пикфлуометрия. На пикфлоуметре, который являет собой трубочку с нанесенной шкалой, измеряется самая большая скорость потока воздуха при выдохе, сделанном с максимальным усилием (форсированный выдох). Такая пиковая скорость выдоха называется ПСВ. Этот тест доступен детям с четырех лет, также он применяется и для взрослых.
 Результаты зависят от возраста и физических характеристик человека, но в целом скорость выдоха ниже при суженных бронхах (что характерно для обструкции). Особенно важна пиклоуметрия при контроле состояния у детей.
Результаты зависят от возраста и физических характеристик человека, но в целом скорость выдоха ниже при суженных бронхах (что характерно для обструкции). Особенно важна пиклоуметрия при контроле состояния у детей.
Измерительные процессы проводятся дважды в день, сутра и ближе к вечеру. Делаются три попытки, из которых выбирается та, которая сделана наиболее правильно. На трубку нанесена шкала с зеленой, желтой и красной зоной, которые обозначают степень проблемы. Но эта шкала не унифицирована, она подбираются путем индивидуальных двухнедельных исследований каждого больного. Если показатели в зеленой зоне, значит, что симптомы астмы под контролем, желтая зона — возможно обострение, при красной зоне нужно немедленно спешить человеку на помощь.
 Пиклфлоуметрию делать очень просто, поэтому ее часто делают дома. Удобство состоит в том, что начальные стадии обструкции могут быть без видимых симптомов, однако если бронхи суженные, прибор это покажет сужение бронхов, поэтому с помощью пиклфлуометра можно не допустить начала удушья.
Пиклфлоуметрию делать очень просто, поэтому ее часто делают дома. Удобство состоит в том, что начальные стадии обструкции могут быть без видимых симптомов, однако если бронхи суженные, прибор это покажет сужение бронхов, поэтому с помощью пиклфлуометра можно не допустить начала удушья.
Больной должен зафиксировать лучшее значения ПСВ, и при дальнейшем использовании прибора при определении обструктивных изменений надобно соотносить с этим значениям другие показатели шкалы. Нужно правильно делать выдох форсированным способом, результаты записывать в дневник, чтобы с этими результатами ознакомить позже лечащего врача. Возможно, в вашем городе есть школа для больных астмой (где доктора рассказывают, как лечить это заболевание), поинтересуйтесь у доктора.
Спирограф
 Также при изучении особенностей выдоха важно пройти тест на спирографе и сделать спирограмму. Это исследование делают без медикаментов и с особенным веществом, который расслабляет мышечную стенку бронхов и увеличивает их просвет — бронходилататаром. Спирограф — с виду простой прибор, но тесты на нем довольно сложные, поэтому пользоваться можно только под контролем врача, который исследует функцию внешнего дыхания (ФВД).
Также при изучении особенностей выдоха важно пройти тест на спирографе и сделать спирограмму. Это исследование делают без медикаментов и с особенным веществом, который расслабляет мышечную стенку бронхов и увеличивает их просвет — бронходилататаром. Спирограф — с виду простой прибор, но тесты на нем довольно сложные, поэтому пользоваться можно только под контролем врача, который исследует функцию внешнего дыхания (ФВД).
Спирограмма показывает форсированную жизненную емкость легких, сокращенно ФЖЕЛ, а также объем форсированного выдоха за одну секунду, сокращенно — ОФВ1, и так называемую пиковую скорость выдоха (ПСВ). Высчитывается индекс Тиффно, который составляет ОФВ1 поделить на ФЖЕЛ, у здоровых людей этот показатель выше 0,75.
Если при подозрениях на астму показатели спирографа в пределах нормы, делают медицинскую провокацию — дают больному метхолин или гистамин в виде ингаляций и сравнивают спирограмму с обычной обструкцией и под действием этих лекарств.

Пневмотахограф
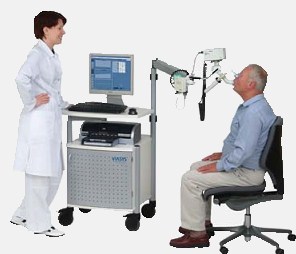 Из медицинских аппаратов также используют пневмотахограф, который определяет объемность дыхания на пике и самую большую объемную скорость на специальных тестовых уровнях 75, 50 и 25 процентов.
Из медицинских аппаратов также используют пневмотахограф, который определяет объемность дыхания на пике и самую большую объемную скорость на специальных тестовых уровнях 75, 50 и 25 процентов.
Но анализ дыхания может не дать четких результатов в случае, если заболевание являются профессиональным и приступ вызывает вещество, присутствующее только на работе. Чтобы диагностировать профессиональную астму, нужно кроме тестов дыхания изучить анализы и с помощью опроса выявить аллерген на рабочем месте пациента.
Рентген и томография
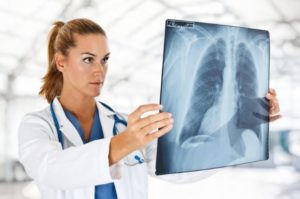 В случаях, когда симптомы астмы схожие с другими заболеваниями, делают рентген и томографию. Рентген практически бесполезен на ранних стадиях заболевания, поскольку картина в легких выглядит как у здорового человека.
В случаях, когда симптомы астмы схожие с другими заболеваниями, делают рентген и томографию. Рентген практически бесполезен на ранних стадиях заболевания, поскольку картина в легких выглядит как у здорового человека.
Если болезнь уже долго прогрессирует, развивается эмфизема, увеличение в объеме легких, которые на рентгенологической фотографии видимы как более прозрачные.
Томографию также назначают не во всех случаях, а только тогда, когда кашель и удушье не проходят длительное время, не смотря на лечение, и есть подозрения на наличие других болезней.
В детском возрасте
Диагностика астматических приступов у детей имеет особенности, поскольку они часто болеют респираторными и другими заболеваниями с похожими симптомами. Прежде всего у детей выясняют зависимость приступов от действий аллергенов, также возможную склонность к аллергии на генетическом уровне — есть ли близкие родственники с сильной аллергией на что-либо, это позволяет уточнить диагноз.
 У детей на ранних стадиях заболевания частые ночные приступы, что не свойственно для обычных бронхитов. Ведь при бронхитах ребенок ночью почти не кашляет, а накопившуюся слизь откашливает сутра, а астматический приступ немного похож на коклюшевый кашель и может продолжаться всю ночь.
У детей на ранних стадиях заболевания частые ночные приступы, что не свойственно для обычных бронхитов. Ведь при бронхитах ребенок ночью почти не кашляет, а накопившуюся слизь откашливает сутра, а астматический приступ немного похож на коклюшевый кашель и может продолжаться всю ночь.
У детей исследуют внешнее дыхание с помощью приборов, предварительно дав бронходилататоры (препараты, расширяющие просвет в бронхах). Также сдают анализы, чтобы отследить наличие гельминтов и воспалительного процесса в организме, иногда проводят аллергологический тест. Но некоторые современные врачи отказываются от тестов на аллергены, резонно указывая на то, что в большинстве случаев аллергены вполне обычны и избежать их влияния довольно трудно.
У детей бронхиальная астма полностью излечима в большинстве случаев, однако для успешного лечения имеет большое значение своевременная диагностика бронхиальной астмы и правильное лечение, которое состоит не только в приеме медикаментов, но и в укреплении организма.
Пожилые люди
Люди пожилого возраста имеют множество заболеваний, которые могут хронически проходить долгие годы. Симптомы этих болезней могут накладываться на астматические, и клиническая картина становится нечеткой.
 Но после полного обследования на аппаратах, сдачи всех анализов, картина должна прояснится. У пожилых людей диагностика бронхиальной астмы должна обязательно включать исследование сердечной мышцы, ведь люди старшего возраста склонны к сердечной астме, ишемической болезни сердца, при которых левый сердечный желудочек имеет симптомы сердечной недостаточности. Поэтому к аппаратным исследованиям и анализам обязательно добавляют электрокардиограмму, возможно флюорографию и только после этого ставят диагноз.
Но после полного обследования на аппаратах, сдачи всех анализов, картина должна прояснится. У пожилых людей диагностика бронхиальной астмы должна обязательно включать исследование сердечной мышцы, ведь люди старшего возраста склонны к сердечной астме, ишемической болезни сердца, при которых левый сердечный желудочек имеет симптомы сердечной недостаточности. Поэтому к аппаратным исследованиям и анализам обязательно добавляют электрокардиограмму, возможно флюорографию и только после этого ставят диагноз.
Кроме того, рекомендуется проводить функциональные методы выявления бронхиальной астмы, включающие ЭКГ, рентгенографию, пикфлоуметрию (это исследование нужно делать в течение 2 недель). Только после выполнения всех диагностических мероприятий назначается симптоматическое лечение бронхиальной астмы.
Источник


