Вакцина от кори в ссср
Защищайся от инфекций!
Здесь приведен список прививок, которые делались в детском возрасте поколениям граждан СССР и России, родившимся в послевоенный период.
Состав прививок и календарь вакцинации менялись со временем. Для получения нужной информации необходимо указать год рождения человека.
Справка об обязательных прививках
Год рождения:
| Возраст (полных лет) | Прививки (обязательные до 17 лет) |
| 0—2 | |
| 3—5 | |
| 6—8 | |
| 9—13 | |
| 14—17 |
Примечание: Ревакцинация от туберкулеза проводится при отрицательной кожной пробе (пробе Манту)
В список включены все прививки, кроме ежегодной прививки от гриппа, положенные всем детям в стране в различные периоды их жизни, по правилам соответствующих лет.
В некоторых регионах делались дополнительные прививки (например, против туляремии, бруцеллеза, сибирской язвы и др.), которые здесь не указаны. Новые прививки могли вводиться раньше в отдельных регионах, чем по всей стране. Так, вакцинация против кори массово проводилась с 1968 года, но была включена в календарь прививок для всей страны только в 1973 году.
Краткая история вакцинации в России
Все родившиеся после войны поколения были привиты от туберкулеза, дифтерии и полиомиелита. Также все дети, родившиеся до 1979 года, прививались от оспы.
- 1957 — введение прививки от коклюша в первый год жизни и массовая вакцинация детей до 5 лет.
- 1960–1961 — введение прививки и массовая вакцинация детей и взрослых от полиомиелита.
- 1967 — введение прививки от столбняка для детей, включая старшеклассников.
- 1968–1973 — массовые кампании по вакцинации против кори; с 1973 г. — плановая прививка от кори в первый год жизни.
- 1980 — отмена прививки от оспы в связи с полной ликвидацией этого заболевания в мире. Введение прививки от эпидемического паротита (свинки).
- 1998 — введение двукратной прививки от краснухи, повторной прививки от кори и прививки от гепатита B.
- 2001 — дополнительные кампании по вакцинации детей и взрослых против кори, краснухи и гепатита B. К настоящему моменту от гепатита B должны быть привиты все поколения родившихся с 1988 г.
- 2006 — ежегодная прививка от гриппа детям, посещающим дошкольные учреждения и начальную школу, с 2007 г. — всем ученикам школ, с 2011 г. — всем детям старше 6 месяцев.
- 2011 — прививка от гемофильной инфекции для детей из групп риска.
- 2014 — прививка от пневмококковой инфекции, начиная с первого года жизни. Введение прививок от менингококковой, пневмококковой инфекций и ветряной оспы для призывников.
По состоянию на конец 2019 года в России не внедрены для всеобщего применения у детей некоторые вакцины, рекомендованные Всемирной организацией здравоохранения и используемые в развитых странах мира: против ротавирусной инфекции, вируса папилломы человека и гемофильной инфекции (последняя в России ставится детям с риском тяжелого течения заболевания).
Также в национальном календаре России не предусмотрена всеобщая вакцинация детей от ветряной оспы, менингококковой инфекции и гепатита А. Такие прививки применяются в отдельных странах (например, в США), но не входят в перечень ВОЗ рекомендованных прививок для повсеместного использования.
Дифтерия и корь: охват иммунизации и заболеваемость
В России во второй половине восьмидесятых годов уровень вакцинации детей до 1 года не был высоким — всего 50–60% от дифтерии и 76–92% от кори (по данным ОЭСР).
С 1990 г. он повышался, и к 2000 г. достиг 96–99%, что соответствует уровню стран с развитым здравоохранением и даже на несколько процентов выше, чем во многих из них (например, в США с 2000 г. 94–96% детей прививались от дифтерии и 90–92% — от кори).
При этом заболеваемость дифтерией была низкой уже с семидесятых годов, за исключением периода 1992–1997 гг., когда она выросла в десятки раз. В настоящее время дифтерию можно считать практически подавленной: в 2018 году в России было зарегистрировано всего 3 случая.
Заболеваемость дифтерией и корью в России
На 100 тысяч человек
ХХ Охват прививками детей до 1 года (%)
Может удивлять, что пик заболеваемости дифтерией в середине девяностых совпал с периодом расширения вакцинации. Но надо иметь в виду, что приведенные данные по охвату вакцинацией относятся к детям до 1 года, а болели, в основном, взрослые, т. е. люди, которые либо не были привиты в детстве, либо уже утратили иммунитет, поскольку на тот момент времени ревакцинация взрослых не предусматривалась.
Заболеваемость корью также оставалась высокой многие годы после начала массовой вакцинации детей. Отдельные вспышки наблюдаются до последнего времени, не только в России, но и в странах Европы — главным образом, среди непривитых по разным причинам взрослых и детей.
Источник
От последних новостей о распространении кори в России может бросить в холодный пот. Ведь это какая-то старая болезнь, которую победили, и которая возвращаться в виде эпидемии никак не должна! Но, судя по данным СМИ, на карантин закрываются десятки школ, и даже московская Высшая школа экономики пугается кори до срыва лекций и закрытия одного из корпусов.
Запугать корью и создать вокруг нее шум просто. Эта инфекция очень заразна и угрожает в первую очередь детям.
Неудивительно, что в наши нервные времена болезнь тут же стала пропагандистской дубиной. Одни говорят, что вспышка кори в Европе пришла из бывшего СССР, а российские спецслужбы сделали все, чтобы «раскачать» эпидемию. На российском телевидении говорят противоположное: виноваты Европа, США и Украина (куда же без нее). Если вы склоняетесь к одной из этих версий, то прекратите читать пропаганду. Все гораздо прозаичнее.
Ну и кто тут у нас заражает корью?
Печальная аналитика появляется в медиа уже не первый год. На самом деле, инфекцию взяли на контроль в 1960-е годы, и до середины 2000-х случаи заболевания были единичны. Затем болезнь начала возвращаться, а в 2018 году в Европе количество инфицированных оказалось больше 2016 года в 15 раз – с инфекцией столкнулись 82 тысячи человек в 47 европейских странах.
Дело не в вирусе, а в нас. Несколько поколений людей, которые живут на Земле сегодня, оказались непривитыми.
По данным ВОЗ, ситуация противоречива: число привитых детей увеличивается, но вместе с тем поколенческих «лакун» с непривитыми не становится меньше. Пока эти провалы будут продолжаться, корь останется непобежденной.
Почему россияне не прививались от кори?
Об этом Laba.Media рассказал Иван Коновалов педиатр, инфекционист, к.м.н., доцент кафедры инфекционных болезней у детей РНИМУ им. Пирогова.
В каждом поколении накапливался определенный процент тех, кто избежал вакцинации. Старшая группа неиммунизированных – это родившиеся в 1950-60-е годы. Тогда с прививками тоже были проблемы. Плановая вакцинация против кори в СССР была утверждена только в 1973 году, несмотря на массовое применение уже с 1968 года.
Младшая «неиммунизированная» группа россиян – это те, кто родился в 1980-1990-е годы. Коновалов поясняет: возраст их плановой вакцинации пришелся на тяжелые годы, которые сопровождались невероятным ударом по здравоохранению (призывы отказываться от вакцинации звучали со всех сторон, что на тот момент вылилось во вспышки дифтерии).
Но поколение 1990-х часто не получало детской прививки от кори из-за ложных противопоказаний, отказа родителей, нарушением системы обеспечения вакцинами, их транспорта, хранения и так далее. До середины 2000-х корь сдерживалась благодаря иммунитету предыдущих поколений, а после проблемы с вакцинацией стали очевидны.
Параллельно начались вспышки среди непривитых в странах Западной и Восточной Европы, откуда корь тоже ширилась. В итоге все эти поколенческие волны наложились друг на друга, и вспышка инфекции получилась более острая, чем раньше.
Сегодня больше 40-50% всех болеющих корью в России – это люди старше 18 лет, очень часто – те самые дети 90-х, которые создают семьи и рожают детей. Кстати, это плохая новость для младенцев.
Непривитая мать угрожает ребенку? Как так?
Когда привитая или переболевшая мать рожает ребенка, он приобретает от нее антитела. Они циркулируют в организме младенца примерно первые 6-12 месяцев жизни. Потом, примерно в годовалом возрасте, ребенку пора делать полноценную прививку от кори.
Но сегодня много молодых матерей не привито. То есть у них нет никаких антител, которые можно передать младенцу. Так что весь первый год ребенок остается уязвимым: до года прививку против кори не делают. И именно среди детей первого года жизни отмечаются особенно тяжелые случаи болезни, вплоть до летального исхода, поясняет Коновалов.
Впрочем, на данный момент не все так уж страшно. По мнению инфекциониста, глобальных вспышек в России не наблюдается: за счет сохранившегося большого охвата прививками, заболевшие корью нечасто сталкиваются с другими непривитыми людьми, и заражения происходят редко.
А я не помню, болел я корю или нет. Прививки мои не помню тем более! Что делать-то?
Сегодня позиция всего медицинского сообщества однозначна: если у взрослого человека нет информации о проведенной вакцинации, он должен привиться. Это проще, дешевле и быстрее второго способа – определения титра специфических антител класса IgG к коревому вирусу. Если антител нет, значит человек или не был привит, или прививка не сработала (ее неправильно хранили, неправильно вводили, неправильно разбавляли, всегда есть процент технических ошибок).
Если из своего детства вы не запомнили ничего про корь и прививки (и ваши родители тоже ничего не помнят), можете не бояться. Если человек уже привит или болел корью, дополнительная доза вакцины не сделает ему ничего плохого, а только усилит иммунитет против кори.
Я слышал, есть люди, которые не верят в прививки! Как вам такое?
Нам такое не очень. Есть несколько групп, которые скептически относятся к вакцинации, но их аргументы выглядят не слишком убедительно, особенно если мы начнем представлять себе массовые эпидемии кори. Иван Коновалов разделяет таких пациентов на три группы:
1. «Образованные»
Такие люди считают себя более компетентными, чем медицинские работники, но оперируют псевдонаучными аргументами, которые затем попадают в тематические интернет-сообщества про «альтернативные» подходы к здоровому образу жизни и воспитанию детей.
2. Родители детей с врожденными или приобретенными хроническими болезнями
К этой же группе относятся родители детей, которые перенесли другие острые состояния: аллергии любых форм, сахарный диабет, врожденные пороки развития сердечно-сосудистой и дыхательной систем, болезни почек, эпилепсия, ДЦП.
«Часто врачи, которые контролируют этих детей или ведут их после серьезных операции, гематоонкологических болезней, опасаются привок. Вместо коллегиальной работы со специалистами по иммунизации они рекомендуют родителям подписать отказ от прививки, – отмечает Коновалов. – При этом перечисленные состояния сегодня не являются абсолютными противопоказаниями к вакцинации, а лишь требуют особого контроля состояния, выхода в ремиссию и тщательного наблюдения во время вакцинации и после нее».
3. Те, кто боится отечественного
В последние 10 лет стало популярно прививаться только зарубежными вакцинами. При этом отечественные коревые вакцины очень эффективны и практически не отличаются от импортных по действующему составу. И отечественные, и зарубежные вакцины против кори – живые, хорошо переносятся и формируют стойкий иммунитет у 90% пациентов после первой прививки и до 100% после второй.
Правда ли, что разные религиозные группы ненавидят прививки?
В этом смысле интересны недавние вспышки в Рязани и Новосибирске, где за последние две недели заболели 50 и 40 человек соответственно. В обоих городах отказались от прививок и лечения члены религиозных общин. Представитель новосибирских баптистов Сергей Ноак опроверг категоричный отказ прихожан от вакцинации. По его словам, к прививкам отношение адекватное, делать ее или нет — личное дело каждого.
Он также добавил, что после вспышки многие родители изменили свою позицию и привили детей. Насколько слова спикера правдивы, неизвестно, однако очевидно, что одного-двух антипрививочников по религиозным сообщениям достаточно, чтобы заклеймить всех ее членов. Точно также можно клеймить и политических оппонентов, недругов или неугодных. Не давайте эмоциям захлестнуть вас.
Подождите, так когда ждать тотальную эпидемию кори?
Лучшее ее не ждать, сегодня она точно не произойдет. Но нужно сделать все, чтобы корь не вернулась и в будущем.
Корь очень заразна и может вызывать опасные для жизни осложнения. Избавиться от страха эпидемии просто: нужно сделать прививку. Службы здравоохранения во многих регионах России предоставляют дополнительные возможности привиться в рамках ОМС.
Если у вашего ребенка хрупкое здоровье и есть явные проблемы, пройдите предварительное обследование. Если вы не помните, делали вам прививку или нет, – пойдите и сделайте ее.
Источник
Средства от полиомиелита не существует. Полиомиелит можно предотвратить только с помощью иммунизации. Существует безопасная и эффективная вакцина от полиомиелита — оральная полиовакцина (ОПВ). ОПВ обеспечивает необходимую защиту детей от полиомиелита. В случае ее неоднократного применения она защищает ребенка пожизненно. В СССР обязательная прививка была введена в 1960—1961 годах.
Прививка от оспы
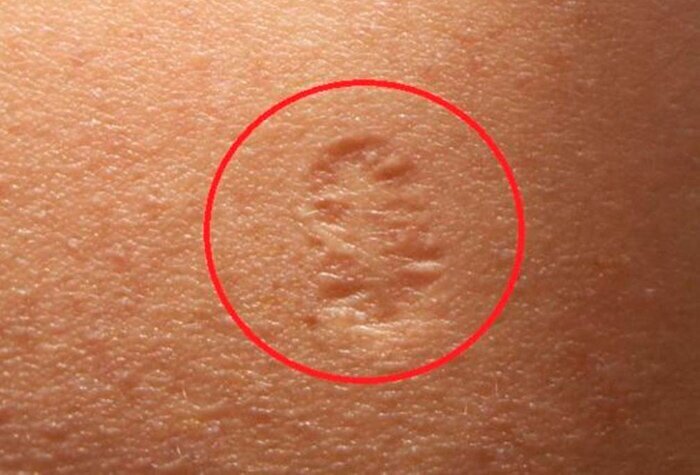
Именно шрам после прививки от оспы и объединяет людей, родившихся до 1980 года — после прививку отменили, в связи с полной победой над оспой во всем мире.
Натуральная или черная оспа — высокозаразная вирусная инфекция, особо опасная болезнь, характеризуется тяжелым течением. В 1958 году на XI сессии Всемирной ассамблеи здравоохранения было принято внесенное советской делегацией предложение о ликвидации оспы во всем мире. И путем проведения повальной вакцинации оспа была побеждена.
Прививка от оспы провоцирует возникновение шрама на коже, избежать этого нельзя. Из-за технологии вакцинации (иглой с 2 зубцами или оспопрививательным пером) и состава сыворотки шрам остается диаметром около 1 сантиметра. Летом 1978 года был зафиксирован самый последний известный случай оспы[en], который унес жизнь 40-летней Дженет Паркер, медицинского фотографа.
Прививка против столбняка

Обязательная прививка детей, включая старшеклассников, от столбняка была введена в 1967 году. Столбняк — это очень тяжелая и опасная болезнь. Даже когда лечение проводится своевременно, смертность составляет до 70% от числа заболевших.
Болезнь относят к инфекционным, ее возбудитель — палочка Clostridium tetani. Имеет острый характер протекания, в большей степени удар наносится по нервной системе. Столбнячная палочка, вернее ее споры, распространены в почве, в самой обыкновенной пыли, в морской и пресной воде. Наиболее часто они встречаются в хорошо удобренной и сырой лесной земле.
Благодаря такой распространенности столбняк имеет высокую степень опасности. Методы специфической профилактики столбняка у детей и взрослых включают в себя плановую поэтапную вакцинацию детей, которым вводят вакцину АКДС, затем каждые десять лет производится ревакцинация.
Прививка против кори
С 1968—1973 вводится массовая кампания по вакцинации против кори; с 1973 г. — плановая прививка от кори в первый год жизни.
Корь — это заболевание, вызываемое вирусом и проявляющееся в виде воспаления горла, глаз, насморка, кашля, температуры и сыпи по всему телу. Заболевание может привести к тяжелым осложнениям дыхательных путей и поражению мозга. Вакцина против кори содержит ослабленный вирус и вводится в виде подкожной инъекции.
Вакцина вводится в виде комбинированного раствора от четырех заболеваний: кори (Measles), свинки (Mumps), краснухи (Rubella) и ветряной оспы (Varicella) или как комбинированного раствора от кори, свинки и краснухи.
Прививка от эпидемического паротита (свинки)
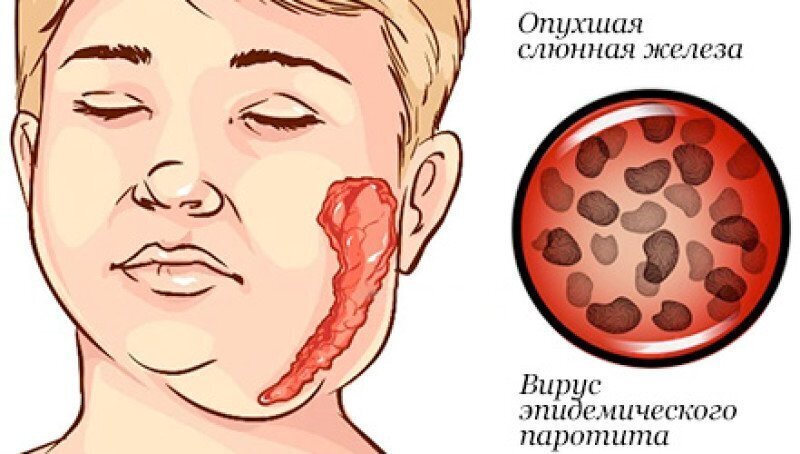
В 1980 году введение обязательной прививки от эпидемического паротита (свинки). Свинка — острое системное вирусное заболевание, которое обычно вызывает болезненное увеличение слюнных желез, как правило, околоушных. Осложнения могут включать орхит, менингоэнцефалит и панкреатит. Болезнь наиболее опасна у мальчиков в период полового созревания, в связи с возможным поражением яичек.
Прививка предоставляется в виде совмещенной вакцины от четырех заболеваний: кори (Measles), свинки (Mumps), краснухи (Rubella) и ветряной оспы (Varicella) — MMRV, или в виде совмещенной вакцины от кори, свинки и краснухи — MMR.
Обязательная прививка от краснухи, кори и гепатита B
Следующая «порция» обязательных прививок была введена лишь в 1998 году — двукратная прививка от краснухи, повторная прививка от кори и прививка от гепатита B Как правило, вакцину против вируса гепатита B вводят новорожденным и взрослым по схеме двух, трех или четырех доз. Минимального возраста для прививки не существует.
Самая частая схема включает три инъекции в течение нескольких месяцев. Вторую инъекцию следует сделать не ранее, чем через один месяц после первой, последнюю инъекцию следует ввести, по крайней мере, через два месяца после второй, но не ранее чем через четыре месяца после первой.
В настоящее время на территории РФ известны шесть вакцин против гепатита B, которые выпускаются разными производителями с использованием технологии генной модификации рекомбинантной ДНК в клетках дрожжевого микроорганизма, называемые генно-инженерными вакцинами
С 2006 введена ежегодная прививка от гриппа детям, посещающим дошкольные учреждения и начальную школу, с 2007 г. — всем ученикам школ, с 2011 г. — всем детям старше 6 месяцев.

С 2014 введена прививка от пневмококковой инфекции, начиная с первого года жизни
И последнее — американские ученые провели исследование о влиянии прививки БЦЖ на коронавирус (ссылка на исследование)

Американские эпидемиологи нашли связь между смертностью от COVID-19 в разных странах и тем, как давно и насколько широко в них применяли предназначенную для борьбы с туберкулезом вакцину БЦЖ. Они обнаружили, что вакцинация БЦЖ снизила уровень заражения вирусом.
По словам ученых: «Страны, в которых универсальная вакцинация с помощью БЦЖ не была принята, в том числе Италия, Нидерланды и США, сильнее всего пострадали от COVID-19»
Смотрите также — Как в СССР побеждали смертоносные эпидемии
Понравилось? Хотите быть в курсе обновлений? Подписывайтесь на наш Twitter, страницу в Facebook или канал в Telegram.
Источник
Источник
Тот факт, что многие вакцины просто неэффективны, становится всё более очевидным. Совершенно неожиданно компании Merck были предъявлены два отдельных коллективных судебных иска, обвинявших компанию во лжи относительно эффективности вакцины против эпидемического паротита в составе вакцины MMR (КПК – комбинированной вакцины против кори, эпидемического паротита и краснухи), и подготовке сфабрикованных исследований эффективности, чтобы в течение двух последних десятилетий поддерживать иллюзию о том, что вакцина в высшей степени надёжна.
Различные исследования, одно из которых было опубликовано в журнале Human and Experimental Toxicology («Человек и экспериментальная токсикология»), обнаруживают прямую статистическую корреляцию между повышением дозы вакцинных препаратов и уровнем смертности среди младенцев.
Данное исследование под названием «Снижение уровня детской смертности при уменьшении дозы повсеместно используемых вакцинных препаратов: следствие биохимической или синергической токсичности» было проведено Гари С. Голдманом (Gary S. Goldman) и Нилом З.Миллером (Neil Z. Miller), который изучает опасные последствия вакцинации вот уже 25 лет.
Вакцина MMR
В США дети получают прививку от свинки в составе вакцины MMR – комбинированной вакцины против кори, эпидемического паротита и краснухи. Центры по контролю и профилактике заболеваний США (CDC) советуют делать первую прививку детям в возрасте 12-18 месяцев, а вторую – в возрасте 4-6 лет.
В медицинской литературе были опубликованы доказательства, что вакцинированные люди могут заболеть корью, потому что либо их организм не реагирует на вакцину, либо эффективность вакцины снижается со временем и из организма привитых матерей в организм детей не передаются антитела, которые оставались бы активными долгое время, чтобы защитить младенца в первые месяцы его жизни.
Опубликованная работа Брайана Хукера (Brian Hooker) представляет исчерпывающий анализ внутренних данных Центра по контролю и профилактике заболеваний США за 2003 год, и обнаруживает увеличение риска развития аутизма среди детей афро-американского происхождения после прививки MMR на 340%, т.е. в четыре с половиной раза!!!
Исследование Брайана Хукера в журнале Translational Neurodegeneration Journal («Трансляционная нейродегенерация») предоставляет наиболее свежие эпидемиологические данные, подтверждающие, что у мальчиков афро-американского происхождения, получивших вакцину MMR до достижения возраста 2-2,5 лет, с большей вероятностью может развиться аутизм.
Внутренний информатор, доктор Уильям Томпсон (Dr. William Thompson) подтверждает, что «в Центре по контролю и профилактике заболеваний США (CDC) знали о существовании связи между возрастом получения первой прививки MMR и случаями аутизма среди афро-американских мальчиков уже в 2003 году, но выбрали не разглашать эти данные».
Он отмечает: «Мы упустили 10 лет, которые могли потратить на исследования, потому что в Центре по контролю и профилактике заболеваний США (CDC) до полного ступора напуганы сейчас всем, что касается аутизма. Они не делают того, чем должны заниматься, потому что боятся обнаружить некоторые очевидные взаимосвязи».
Он также заявляет о факте преступной халатности и неверных решений, принятых его руководством, и выражает глубокое раскаяние в том, что помогал Центру скрывать эти данные.
Вируса кори не существует?
Когда-то немецкий биолог доктор Штефан Ланка (Dr. Stefan Lanka) предложил выплатить 100 000 евро любому, кто сможет представить научные доказательства существования вируса кори. И сначала суд обязал его выплатить эту сумму после того, как доктор Дэвид Барденс (David Bardens) стал претендовать на этот призовой фонд, предоставив биологу исследование, опубликованное в медицинском журнале.
Тогда судья земельного суда Равенсбурга (Южная Германия) принял решение в пользу доктора Барденса в этом противоречивом вопросе, признав, что по всем критериям доказательств достаточно.
Первый Гражданский Сенат Федерального Верховного суда Германии (BGH) передал это решение на рассмотрение в Высший земельный суд Штутгарта (OLG) в феврале 2016 года. И постановил выплатить истцу сумму в размере 100 000 евро, предложенную в качестве вознаграждения за научное доказательство существования так называемого вируса кори. Истца также обязали покрыть все судебные издержки.
К делу были привлечены пять экспертов, которые представили результаты научных исследований. Все пять экспертов, включая доктора и профессора Андреаса Подбельски (Prof. Dr. Andreas Podbielski), которые были выбраны Высшим земельным судом Штутгарта, как более высшей инстанции, независимо друг от друга обнаружили, что ни одна из шести публикаций, представленных суду, не содержит научных доказательств реального существования так называемого вируса кори.
В ходе судебного разбирательства были представлены результаты исследований так называемых генетических следов якобы существующего вируса кори. Две признанные лаборатории, включая крупнейший ведущий институт генетики, одновременно и независимо друг от друга пришли к таким же результатам.
Результаты доказывают, что авторы шести публикаций ошибались в своих представлениях о вирусе кори, и вследствие этого вирусологи заблуждаются относительно кори до сих пор: они ошибочно приняли обычные составляющие части обычной клетки за часть так называемого вируса кори.
Из-за этой ошибки в ходе поиска консенсуса (который длится уже несколько десятилетий), в сознании некоторых специалистов обычные составные части клетки соединились, образовав модель вируса кори. До сего дня ни в организме человека, ни в теле животного не была обнаружена действительно существующая биологическая структура, которая соответствовала бы данной модели. С появлением генетических тестов все тезисы о существовании вируса кори были научно развенчаны.
Авторы шести публикаций и все другие вовлеченные лица не обнаружили эту ошибку потому, что нарушили основополагающий долг перед наукой, который заключается в необходимости работать lege artis (по всем правилам искусства – лат.), то есть в соответствии с установленными на международном уровне правилами и лучшими научными практиками.
Они не проводили никаких контрольных экспериментов. А контрольные опыты могли бы уберечь и авторов, и всё человечество от этой серьезной судьбоносной ошибки. Эта ошибка заложила основание для веры в существование неких вирусов, вызывающих заболевания.
Эксперт, назначенный судом, доктор и профессор Подбельски, отвечая на ключевой вопрос суда, что отражено на стр.7 протокола заседания, чётко подтвердил, что авторы не проводили никаких контрольных экспериментов.
Верховный земельный суд Штутгарта отменил решение суда первой инстанции, освободив ответчика от выплаты призовой суммы, ссылаясь помимо прочего на основное утверждение профессора Подбельского относительно шести публикаций. Истец подал апелляцию в Верховный суд, желая оспорить решение Верховного земельного суда Штутгарта.
В качестве причины он указал своё субъективное, и однако по факту ложное, убеждение о последствиях судебного заседания в Штутгарте, выражая беспокойство, что обнародование фактов о кори представляет угрозу для здоровья людей. Верховный суд отклонил апелляцию истца в устной форме. Таким образом, Верховный суд подтвердил постановление Высшего земельного суда Штутгарта от 16 февраля 2016 года.
Шесть публикаций, представленных в суде, являются основными научными публикациями о вирусе кори. Так как помимо этих шести работ не существует иных публикаций, в которых предпринимались бы попытки с помощью научных методов доказать существование вируса кори, решение Верховного суда в рамках судебного разбирательства относительно вируса кори и результатов генетических тестов имеют свои последствия.
Любое заявление на государственном или международном уровне относительно якобы существующего вируса кори, опасности кори, а также о пользе и безопасности прививки от кори, не имеют, таким образом, никакой научной основы и, как следствие, лишены какого-либо правового обоснования.
По итогам запросов, которые были вызваны исследованием вируса кори, глава Национального Научно-исследовательского Института по изучению кори (National Reference Institute for Measles) в рамках Института Роберта Коха (Robert Koch Institute (RKI), доктор и профессор Аннетт Манкертц (Prof. Dr. Annette Mankertz) согласилась с важным фактом.
Это согласие может объяснить рост уровня потери дееспособности, вызываемой вакцинацией, и конкретно вакциной против кори, а также то, почему и как конкретно эта вакцина, судя по всему, существенно увеличивает развитие аутизма.
Профессор Манкерц допускает, что так называемый «вирус кори» содержит типичные компоненты обыкновенной клетки (рибосомы, клеточный структуры по выработке белка). В связи с тем, что вакцина против кори содержит «нетронутый вирус кори», данная прививка содержит в себе собственные составляющие клетки.
Это объясняет, почему вакцина против кори вызывает более частые и жёсткие формы аллергии и аутоиммунных реакций, по сравнению с другими видами вакцин. Приглашенный судом эксперт профессор Подбельски несколько раз повторил, что признание Институтом Роберта Коха наличия рибосом в вирусе кори означает признание тезиса о существовании вируса кори недействительным.
В ходе судебного разбирательства также было зафиксировано, что высшей научной инстанции Германии в области инфекционных заболеваний – Институту Роберта Коха (RKI), несмотря на легальные поблажки в соответствии с четвертым актом по защите от инфекционных заболеваний (IfSG), не удалось создать тесты, подтверждающие существование вируса кори и опубликовать их.
В Институте Роберта Коха утверждают, что провели внутренние исследования вируса кори, однако отказываются обнародовать или публиковать результаты.
Автор: Дейв Михалович (Dave Mihalovic)
Источник: PreventDisease
Перевод: Марина Уткина специально для МедАльтернатива.инфо
***
Источник.
.
Источник


