Все о вирусном заболевании корью
Корь – это высокозаразная вирусная инфекция, с преимущественно воздушно-капельной передачей возбудителя. Вероятность заболеть корью высокая, даже при коротком контакте с больным.
До введения плановой вакцинации против кори, максимальная заболеваемость наблюдалась у пациентов младше шестнадцати лет. При этом, корь у детей до двух лет жизни часто заканчивалась летально.
В связи с этим, долгое время корь имела более “стрессовое” название “детский мор (чума)”.
Внимание! По данным ВОЗ за 2018 год из 10 миллионов заболевших корью умерли 140 тысяч.(информация ВОЗ от 5 декабря 2019 года)
Основные жертвы заболевания – дети до 5 лет, которые не прошли вакцинацию. То есть самая беззащитная часть населения. Генеральный директор ВОЗ Тедрос Аданом Гебреисус особо подчеркнул, что корь относится к особо контролируемым заболеваниям. Тем не менее по его словам в 2019 году ситуация стала еще хуже. Количество случаев заражения увеличилось почти в 3 раза по сравнению с 2018 годом.
Подчеркнем – пробел в вакцинации.
Что такое корь
Корь – это острое антропонозное (основным носителем вируса является пациент с корью) вирусное заболевание, сопровождающееся появлением интоксикационно-лихорадочной симптоматики, поражения ВДП (верхние дыхательные пути), а также появление специфической сыпи на слизистых ротовой полости и коже.
Корь относится к классическим ДКИ (детские капельные инфекции), поэтому у взрослых заболевание регистрируется реже. Однако у пациентов старшего возраста корь протекает тяжелее и чаще сопровождается развитием тяжелых осложнений.
Внимание! Прививка от кори не является гарантией защиты от заболевания.
Корь после прививки регистрируется у семидесяти процентов вакцинированных людей. Это обусловлено тем, что прививка от кори поддерживает напряженный иммунитет в течение десяти-пятнадцати лет, в дальнейшем происходит значительное снижение противокоревого иммунитета.
Поэтому максимальное количество заболевших корью (из числа вакцинированных) наблюдается среди школьников старших классов, студентов, новобранцев в армии и т.д.
В связи с этим, многие родители выясняют для чего вообще нужна прививка от кори детям?
Справочно. Вакцина от кори снижает риск развития тяжелых осложнений данного заболевания. Вакцинированные пациенты, как правило, переносят заболевание в стертой форме.
Код кори по МКБ10 – В05. Дополнительно, после основного указывается уточняющий код:
- 0 – для кори, осложненной энцефалитами (В05.0);
- 1- для кори, осложненной менингитами;
- 2- для заболевания, осложненного пневмонией;
- 3- для кори, сопровождающейся развитием отита;
- 4- для кори с развитием кишечных осложнений;
- 8- для заболевания, сопровождающегося развитием других уточненных осложнений (коревой кератит);
- 9- для неосложненной кори.
Возбудитель кори
Возбудитель кори относится к семействам парамиксовирусов. В окружающей среде коревые вирусы быстро разрушаются, поэтому заражение происходит непосредственно при контакте с инфицированным человеком (вирусы содержатся в слюне, мокроте и т.д.).
Справочно. На одежде, игрушках, посуде и т.д. вирусы быстро инактивируются. Поэтому контактно-бытовой механизм передачи вируса практически не влияет на распространение кори.
При низкой температуре возбудитель дольше способен сохраняться окружающей среде.
Вирус кори способен распространяться на большие расстояния. С потоком воздуха пылевые частицы, содержащие вирус, могут перемещаться в соседние комнаты, на лестничные площадки и .т.д.
Внимание. Максимальная восприимчивость к кори отмечается у детей от года до пяти лет. Дети до трех месяцев, рожденные от вакцинированной или болевшей корью матери, не болеют.
 У непривитых и не переболевших корью высокий уровень восприимчивости к вирусу сохраняется всю жизнь. Такие пациенты могут заболеть корью после мимолетного контакта с больными в любом возрасте.
У непривитых и не переболевших корью высокий уровень восприимчивости к вирусу сохраняется всю жизнь. Такие пациенты могут заболеть корью после мимолетного контакта с больными в любом возрасте.
Максимальная заболеваемость корью регистрируется зимой и весной, минимальная –осенью.
После перенесенной кори происходит формирование стойкой, пожизненной иммунной устойчивости.
Период инкубации для вирусов кори составляет от 9-ти до 17-ти суток.
Справочно. Выделение вируса в окружающую среду (период заразности больного) начинается за два дня до окончания периода инкубации и продолжается до четвертого дня после появления высыпаний.
Патогенез развития заболевания
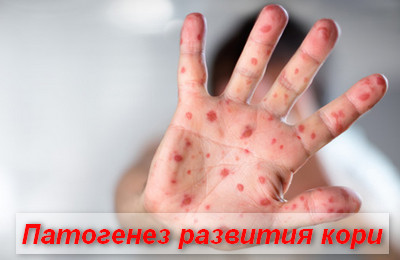 Входными воротами для инфекции являются слизистые, выстилающие респираторный тракт. Размножение клеток происходит в клетках дыхательного эпителия и регионарных лимфоузлов.
Входными воротами для инфекции являются слизистые, выстилающие респираторный тракт. Размножение клеток происходит в клетках дыхательного эпителия и регионарных лимфоузлов.
После третьего дня инкуб.периода начинается 1-я волна вирусемии (выход коревых вирусов в кровь). На данном этапе, в кровь проникает малое количество вирусов кори, поэтому они могут быть нейтрализованы специфическими иммуноглобулинами (проведение постконтактной профилактики).
В дальнейшем, количество вируса в тканях возрастает и в 1-е сутки появления высыпаний отмечается массивное выделение возбудителя в кровь.
Справочно. Сыпь при кори является следствием периваскулярного воспалительного процесса в верхних слоях дермы. Важную роль в развитии коревой сыпи играет также аллергический компонент воспаления.
Вирус кори отличается высокой тропностью к тканям кожного эпителия, глазных конъюнктив, слизистой выстилающей ротовую полость и дыхательный тракт.
При тяжелом течении кори, возможен занос вируса в ткани ГМ (головной мозг) с развитием коревых энцефалитов или подострых склерозирующих панэнцефалитов.
Справочно. При выраженном воспалительном процессе в слизистой респираторного тракта, возможно некротическое поражение эпителиальных клеток. В таком случае, отмечается развития тяжелых бактериальных осложнений (за счет активации вторичной бактериальной флоры).
Также для кори характерно развитие временного вторичного иммунодефицита, приводящего к появлению частых бактериальных инфекций. Вторичный иммунодефицит может сохраняться в течение нескольких месяцев, после перенесенной инфекции.
Классификация кори
Болезнь может протекать в типичных и атипичных формах (в митигированной, абортивной, стертой, бессимптомной, гипертоксической, геморрагической формах болезни). Корь с типичным течением разделяется по периодам.
Выделяют периоды:
- инкубации вируса (длительностью от 7-ми до 19-ти суток);
- катаральных проявлений (длится от трех до четырех дней);
- подсыпания (сыпь при кори возникает к 4-му дню болезни, подсыпания продолжаются три-четыре дня);
- остаточной пигментации (гиперпигментация на месте высыпаний и шелушений сохраняется в течение семи-четырнадцати суток).
По наличию осложнений выделяют гладкое (неосложненное) и осложненное течение инфекционного процесса.
Корь – симптомы у детей
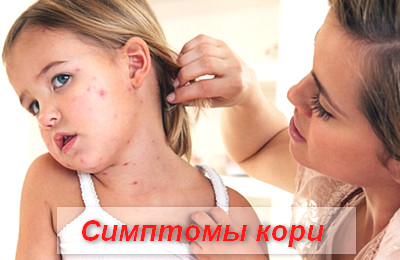 В периоде катаральных проявлений симптомы кори схожи с симптомами ОРВИ или гриппа.
В периоде катаральных проявлений симптомы кори схожи с симптомами ОРВИ или гриппа.
Пациенты предъявляют жалобы на появление выраженной слабости, вялости, апатичности, адинамии, сонливости, тошноты, отсутствие аппетита, высокую температуру, озноб, мышечные и суставные боли, боли в глазах, гиперемию конъюнктивы, слезотечение, заложенность носа, чихание, кашель.
Кашель при кори сухой, иногда лающий.
Справочно. Слизистая задней стенки глотки гиперемирована, рыхлая. На слизистой щек могут отмечаться специфические высыпания (пятна Филатова-Бельского).
При тяжелом течении кори возможно развитие стеноза и отека гортани.
На фоне интоксикационной симптоматики характерно снижение АД (артериальное давление), приглушенность сердечных тонов, тахикардия, появление аритмии.
На электрокардиографии регистрируются признаки миокардиодистрофических изменений.
Со стороны почек возможно развитие вторичной нефропатии, проявляющейся появлением белка и цилиндров в моче, уменьшением объема мочеиспусканий.
Поражение глаз проявляется симптомами коревого конъюнктивита. Характерно появление:
- светобоязни;
- болей в глазах;
- гнойных выделений из глаз;
- отечности век;
- сухости в глазах;
- слезотечения;
- гиперемии конъюнктивы.
Сыпь при кори носит папулезно-пятнистый характер. Высыпания не зудят.
Внимание. Отличительной особенностью коревой сыпи является этапность ее появления. Высыпания распространяются сверху вниз, в течение трех дней. Вначале поражается кожа лица и шеи, затем кожа туловища и т.д.
Элементы сыпи (мелкие папулы, окруженные венчиком воспалительной гиперемии) носят сливной характер. Участки густой сыпи чередуются с участками нормальной кожи.
При массивных высыпаниях могут появляться мелкие кровоизлияния на кожных покровах.
Также характерно появление одутловатости, отечности лица. Губы сухие, иногда на них могут отмечаться трещины и корочки.
Состояние пациентов во время сыпи наиболее тяжелое. Отмечается сильная слабость, вялость, лихорадка.
Внимание. Нормализация температуры тела происходит на четвертые-пятые сутки от начала высыпаний. При более длительном сохранении лихорадки следует заподозрить развитие осложнений, обусловленных активацией вторичной бактериальной флоры (отиты, синуситы, пневмония и т.д.).
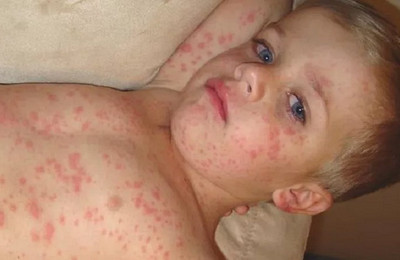 Состояние пациента нормализуется в период исчезновения сыпи и появления гиперпигментации. Высыпания исчезают в том же порядке, что и возникали (сверху вниз).
Состояние пациента нормализуется в период исчезновения сыпи и появления гиперпигментации. Высыпания исчезают в том же порядке, что и возникали (сверху вниз).
На их месте остаются гиперпигментированные пятна, обусловленные скоплением гемосидерина.
Появление пигментации обычно отмечается на третьи сутки от момента появления высыпаний. В некоторых случаях, пигментационные пятна могут сопровождаться появлением шелушений.
Справочно. Симптомы геморрагической кори проявляются выраженной интоксикационной симптоматикой, неврологической симптоматикой (судороги, нарушение сознания), поражением сердца и сосудов (острая сердечно-сосудистая недостаточность). Также характерно появление множественных кровоизлияний на кожных покровах и слизистых.
В некоторых случаях отмечается развитие гемоколитов и гематурии.
У пациентов с рудиментарными формами кори наблюдается смазанная, стертая симптоматика. В некоторых случаях высыпания могут носить единичный характер или полностью отсутствовать. При стертых формах заболевания, на первый план выходят катаральные проявления заболевания.
При бессимптомной кори симптоматика болезни может полностью отсутствовать.
Митигированная корь у взрослых и детей отмечается в случае, когда пациенту во время инкуб.периода вируса кори вводят специфические иммуноглобулины. В указанном случае, инкуб.период может продлеваться до 21-го дня, а симптомы болезни будут стертыми.
Интоксикационная симптоматика выражена слабо, высыпания необильные. Следует отметить, что у пациентов с митигированной корью нарушается этапность появления сыпи, специфической для данного заболевания.
Корь – симптомы у взрослых
Основные симптомы кори у взрослых не отличаются от симптомов заболевания у детей.
Однако, у взрослых пациентов чаще развиваются осложнения бактериального характера, тяжелые неврологические и сердечно-сосудистые осложнения, поражается кишечник, желчевыводящая система и т.д.
Осложнения кори
Осложнения данного заболевания могут развиться в любом периоде инфекционного процесса. Они могут носить специфический и неспецифический характер.
Справочно. Специфические коревые осложнения, обусловлены токсическим воздействием на организм вируса. Развитие неспецифических осложнений связано с активацией вторичной бактериальной флоры (стрептококк, стафилококки, энтерококк).
Осложнения кори могут проявляться в виде:
- энцефалитов;
- кератит (в тяжелых случаях коревой кератит может привести к полной слепоте);
- гастроэнтеритов;
- гепатитов;
- аппендицитов;
- колитов;
- мезаденитов;
- лимфаденитов;
- отитов;
- мастоидитов;
- синуситов;
- менингитов;
- ларингитов;
- пиелонефритов;
- пиелитов;
- пиодермий;
- абсцессов;
- флегмон;
- пневмоний (основной причиной смертности от кори среди детей до двух лет является развитие гигантоклеточной интерстициальной пневмонии);
- миокардитов и т.д.
 Крайне редким осложнением кори может быть артрит (чаще всего, регистрируется у взрослых).
Крайне редким осложнением кори может быть артрит (чаще всего, регистрируется у взрослых).
Симптомами развития коревого энцефалита (у взрослых данное осложнение регистрируют намного чаще, чем у детей) является появление повторной лихорадки, прогрессированием интоксикационной симптоматики, появление тремора конечностей, судорожного синдрома, амимичности лица, нистагма, обмороков, паралича конечностей и т.д.
У пациентов со слабым иммунитетом, иммунодефицитными состояниями или сопутствующими тяжелыми соматическими патологиями, прогрессирование энцефалита приводит к летальному исходу в течение полугода после начала заболевания.
Справочно. У детей, перенесших корь в возрасте младше двух лет, может развиваться подострый коревой склерозирующий панэнцефалит. Данное осложнение относится к крайне редким и опасным осложнениям кори.
Симптомы болезни развиваются через несколько лет после перенесенной кори. В течение нескольких месяцев развивается деменция и наступает летальный исход.
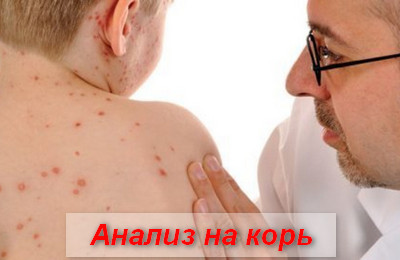
Анализ на корь
 Диагностика заболевания основывается на данных об эпидемической ситуации (корь преимущественно протекает в виде вспышек), анамнеза болезни (контакт с больным корью) и клинической симптоматике (конъюнктивит, катаральная симптоматика, этапно появляющиеся специфические высыпания и т.д.).
Диагностика заболевания основывается на данных об эпидемической ситуации (корь преимущественно протекает в виде вспышек), анамнеза болезни (контакт с больным корью) и клинической симптоматике (конъюнктивит, катаральная симптоматика, этапно появляющиеся специфические высыпания и т.д.).
Дополнительно проводится общий анализ крови и мочи, реакция пассивной гемагглютинации (РПГА), реакция связывания комплемента (РСК) и иммуноферментный анализ (ИФА).
Наиболее чувствительным анализом является определение коревых IgМ методом ИФА.
При подозрении на развитие коревых энцефалитов выполняют спинномозговую пункцию.
Также, по показаниям, рекомендовано проведение электрокардиографии, рентгенографии органов грудной клетки, осмотра у ЛОР-врача и т.д.
Справочно. Дифференциальная диагностика кори выполняется с краснухой, скарлатиной, ветрянкой, ОРВИ и гриппом (на этапе катаральных проявлений) и аллергическими реакциями.
Корь – лечение
При нетяжелом течении заболевания пациенты могут лечиться дома. Обязательной госпитализации подлежат:
подлежат:
- пациенты с иммунодефицитами и тяжелыми сопутствующими патологиями;
- осложненной корью;
- тяжелым и среднетяжелым течением заболевания;
- женщины, вынашивающие ребенка;
- малыши до двух лет.
На время периода лихорадки пациенту показан постельный режим. Питание должно быть щадящим и легкоусвояемым, но при этом обогащенным витаминами.
Этиотропного (специфического) лечения кори не разработано.
Пациентам показаны полоскания ротовой полости и горла растворами ромашки, коры дуба, аира, шалфея, календулы, нитрофурала.
Внимание. Важным этапом лечения является назначение витамина А. Ретинол позволяет снизить вероятность развития осложнений, тяжелого поражения глаз и нервной системы, а также уменьшает риск летального исхода.
Для лечения коревого конъюнктивита показаны капли с сульфацетамидом.
Дополнительно назначаются противокашлевые препараты (при навязчивом кашле), НПВП (парацетамол, нимесулид и т.д.), антигистаминные (по показаниям).
Справочно. При присоединении бактериальных осложнений назначают антибактериальные средства.
По показаниям, может быть дополнительно назначено физиотерапевтическое лечение (массаж, дыхательная гимнастика, ингаляции и т.д.).
Корь – профилактика
Профилактика кори заключается в:
- проведении плановой вакцинации (корь относится к числу контролируемых инфекций, против которых разработана вакцина);
- ограничении контактов с больным;
- введении специфических иммуноглобулинов (после контакта с больным).
Корь – какая прививка выполняется
Вакцина от кори вводится комплексно в составе КПК (корь, паротит, краснуха).
Чаще всего используется бельгийская вакцина Приорикс.
Также может использоваться французская противокоревая вакцина Рувакс или российская противокоревая вакцина.
Прививка корь – когда делается
Справочно. Плановая вакцинация показана детям, не болевшим корью. Введение вакцины выполняется дважды. Первая вакцинация КПК проводится в двенадцать месяцев, вторая в шесть лет.
Перед введением вакцины ребенок должен быть осмотрен педиатром на предмет наличия противопоказаний к вакцинации (как временных, так и абсолютных).
Источник
Что такое корь
Корь (см. дополнительную информацию в Базе Знаний) является классическим детским инфекционным заболеванием, вызываемым вирусом. В прежние времена корь встречалась чрезвычайно часто, но теперь заболеваемость снизилась до редких случаев благодаря массовой вакцинации. Корь проявляется кашлем, насморком, конъюнктивитом, болью в горле, лихорадкой и красной пятнистой сыпью на коже.
Корь может иметь тяжелое течение, особенно, у детей раннего возраста и даже приводить к смерти. Глобальная смертность от кори снижается каждый год, поскольку все больше детей получают вакцину, однако до сих пор ежегодно от этого заболевания погибает более 100 000 человек, большинство из них в возрасте до 5 лет.
Корь распространена по всему миру. В довакцинальную эпоху к 15 годам корью переболевало более 90% населения земли. Смертность превышала 2-2,5%
В 2000 году по приблизительным оценкам корю переболело от 31 до 40 млн. человек, смертность составила 773 000 777 000 человек — т.е., 2,1% заболевших. Высокая заболеваемость и контагиозность делают корь пятой причиной детской смертности.
Симптомы кори
Инкубационный период при кори составляет от 10 до 14 дней. Симптомы кори включают в себя:
- Лихорадку
- Сухой кашель
- Насморк
- Боль в горле
- Конъюнктивит
- Маленькие белые пятна с голубовато-белым центром на красном фоне, располагающиеся на слизистой щек (так называемые пятна Коплика-Филатова)
- Кожная сыпь (см. также: Корь. Описание элементов сыпи.), в виде больших плоских пятен, которые часто сливаются; имеет этапность – начинается с лица и далее распространяется постепенно вниз, на туловище и конечности.
Заболевание имеет определенную этапность и занимает 2-3 недели:
- Заражение и инкубационный период: В первые 10 — 14 дней от контакта с зараженным человеком – нет никаких симптомов.
- Период неспецифических симптомов. Первым симптомом кори обычно является легкая или средней интенсивности лихорадка, которая нередко сопровождается постоянным кашлем, насморком, конъюнктивитом и болью в горле. Эта стадия является относительно легкой и продолжается два-три дня.
- Период сыпи. Сыпь состоит из маленьких красных пятен, некоторые из которых слегка приподняты над уровнем кожи (папулы). Скопления пятен и папул при кори придают коже диффузно-гиперемированный внешний вид. Сыпь сначала появляется на лице, особенно много ее за ушами и вдоль линии роста волос.
В течение следующих нескольких дней сыпь распространяется вниз: на руки, туловище, затем на бедра, голени и стопы. Одновременно с появлением сыпи резко нарастает лихорадка, достигая 40-41 градуса. Сыпь длится до шести дней и постепенно исчезает, начиная с лица, затем с рук, туловища и в последнюю очередь – с бедер и стоп.
Больной корью заразен около восьми дней: вирус начинает выделяться в окружающую среду за четыре дня до появления сыпи и заканчивает через четыре дня от появления первых элементов сыпи.
Когда обращаться к врачу
Позвоните своему врачу, если вы считаете, что Вы, или Ваш ребенок были в контакте с больным корью или уже заболели корью. Обсудите с врачом полноценность календаря прививок Вашего ребенка перед его поступлением в начальную школу, в колледж или до предстоящей международной поездки.
Причины заболевания корью
Причиной кори является вирус, который размножается в носу и горле зараженного ребенка или взрослого.
Когда больной корью человек кашляет или чихает, инфицированные капельки распыляются в окружающий воздух, после чего другие люди могут их вдохнуть. Зараженные капельки также могут осесть на поверхностях и оставаться активными на них в течение нескольких часов. Если здоровый человек прикоснется руками сперва к этим поверхностям, а затем потрет свой нос или глаза, он также может заразиться.
Факторы риска
- Отсутствие вакцинации. Если Ваш ребенок не имеет вакцины против кори, его риск заболеть при контакте с больным человеком гораздо выше, чем у привитых детей.
- Международные поездки. Если Вы путешествуете в развивающиеся страны, где корь является более распространенной, Вы подвержены более высокому риску инфицирования.
- Наличие дефицита витамина А. Если Ваш рацион беден витамином А, Вы подвержены более высокому риску заражения, а также более высокому риску тяжелого течения болезни.
Осложнения кори
- Ушная инфекция (средний отит). Одним из самых распространенных осложнений кори является бактериальная инфекция среднего уха.
- Бронхит, ларингит или ложный круп. Корь может привести к воспалению голосовых связок (гортани) или бронхов, так же выделяется коревой круп
- Пневмония. Воспаление легких является частым осложнением кори. Особенному риску подвержены люди с ослабленной иммунной системой. Иногда коревая пневмония приводит к смерти пациента.
- Энцефалит. Это осложнение развивается с частотой примерно 1: 1000 заболевших. Это воспаление вещества головного мозга, которое может вызвать рвоту, судороги, кому или даже смерть. Коревой энцефалит может начаться одновременно с самой корью, а может быть отсроченным на несколько месяцев.
- Проблемы при беременности. Если Вы беременны, Вам нужно проявлять особую осторожность, чтобы избежать кори, потому что это заболевание способно приводить к прерыванию беременности (смерти плода), преждевременным родам, грубым аномалиям развития плода или низкому весу при рождении.
- Снижение содержания тромбоцитов (тромбоцитопения). Корь может привести к снижению тромбоцитов – клеток крови, которые необходимы для свертывания крови.
Частота осложнений кори в развитых странах:
Общая частота осложнений — 22,7%
Диарея — 9,4%
Средний отит — 6,6%
Пневмония — 6,5%
Энцефалит — 0,1%
Смерть — 0,3%
Частота осложнений кори выше в развивающихся странах и странах с высоким процентом отказов от вакцинации.
Подготовка к визиту врача
Готовясь к визиту врача, Вы можете сделать некоторые полезные приготовления:
- Запишите все симптомы, которые испытываете Вы, или Ваш ребенок, включая те, которые не кажутся Вам связанными с этим заболеванием
- Запишите ключевую личную информацию, в том числе — любые недавние поездки
- Составьте список всех лекарств, витаминов и пищевых добавок, которые принимаете Вы или Ваш ребенок
- Составьте список вопросов, которые хотели бы задать своему врачу.
Ваш врач, вероятно, задаст вам ряд вопросов, таких как:
- Вы или Ваш ребенок вакцинированы против кори? Когда и сколько раз вводились вакцины?
- Вы недавно путешествовали за пределы страны?
- Кто еще проживает в вашем доме? Все ли они привиты от кори?
Что Вы можете сделать, в ожидании приема врача?
Убедитесь, что Вы или ваш ребенок получаете достаточно жидкости. Оптимально пить не просто воду, а растворы электролитов, такие как Регидрон, Гидровит, Хумана Электролит и тд.
Если лихорадка доставляет выраженный дискомфорт или достигает высоких цифр (выше 39 градусов), следует принимать парацетамол (15 мг/кг) или ибупрофен (10 мг/кг).
Не давайте детям аспирин для снижения лихорадки, поскольку он может вызывать грозное и опасное для жизни осложнение – синдром Рейе.
Диагностика кори
В большинстве случаев Вашему врачу потребуется лишь осмотр и сбор анамнеза, чтобы безошибочно поставить диагноз кори. При необходимости диагноз может быть подтвержден анализом крови.
Лечение кори
Не существует никакого специфического лечения против кори, противовирусные и антибактериальные препараты неэффективны при этом заболевании. Заболевание проходит самостоятельно, лечение состоит лишь в уменьшении симптомов и своевременном выявлении осложнений. Тем не менее, некоторые меры все же могут быть предприняты у лиц, имеющих высокий риск тяжелого и осложненного течения инфекции:
- Постконтактная иммунизация. Непривитые пациенты, включая младенцев, могут получить прививку от кори в течение 72 часов после контакта с больным человеком. В большинстве случаев это позволяет значительно смягчить тяжесть болезни и улучшить прогноз.
- Внутривенный иммуноглобулин. Беременные женщины, младенцы и люди с ослабленной иммунной системой (например, ВИЧ-инфицированные люди), которые были в контакте с инфицированным пациентом, но не могут получить живую вакцину – обычно получают инъекции иммуноглобулина. Этот препарат должен быть введен в течение шести дней после контакта с вирусом. Донорские антитела, содержащиеся в препарате, могут предотвратить корь или сделать симптомы болезни менее серьезными.
Лекарственные препараты
- Жаропонижающие. Используйте только парацетамол или ибупрофен. Не используйте аспирин у детей до 18 лет!
- Антибиотики. Если во время кори развивается вторичное бактериальное осложнение, такое как пневмония или средний отит, Ваш врач может назначить антибактериальный препарат.
- Витамин А. Люди с низким уровнем витамина А, чаще всего, имеют более тяжелое течение кори. Назначение витамина A может уменьшить тяжесть кори. Обычно он вводится в большое дозе (200 000 международных единиц) в течение двух дней.
Изменение образа жизни и домашние средства
Если у Вас или у Вашего ребенка диагностирована корь, Вам следует быть в контакте с врачом, чтобы он мог наблюдать за течением болезни и следить за развитием осложнений. Кроме того, следующие советы помогут вам облегчить симптомы болезни:
- Отдыхайте. Соблюдайте постельный или полупостельный режим
- Пейте много воды, фруктовых соков и травяного чая, чтобы восполнить жидкость, потерянную при лихорадке и активном потоотделении
- Увлажняйте воздух в доме. Используйте для этого увлажнитель воздуха, или мокрые ткани.
- Дайте отдых глазам. Сохраняйте приглушенный свет в комнате или носите солнцезащитные очки. Как можно меньше читайте и смотрите на мониторы (компьютер, телефон и тд). Чтобы заполнить досуг, вы можете, например, слушать аудиокниги.
Профилактика кори
Если кто-то в Вашей семье болеет корью, соблюдайте следующие меры предосторожности:
- Изоляция. Поскольку корь является очень заразной за 4 дня до начала сыпи, и 4 дня после ее начала – больной человек должен находиться в максимальной изоляции в этот период времени. Никаких посещений, визитов и встреч.
- Особенно важно изолировать непривитых людей от зараженного человека
- Вакцинация и введение иммуноглобулина. Задайте своему семейному врачу вопросы о необходимости специфической экстренной защиты каждого члена семьи.
Предотвращение новых инфекций
Если Вы уже переболели корью ранее, то Ваш организм имеет пожизненный иммунитет, и Вы не можете заболеть во второй раз.
Для всех остальных людей введение вакцины имеет крайне важное профилактическое значение. Вакцинация формирует и сохраняет так называемый коллективный иммунитет против кори.
Как только коллективный иммунитет против кори ослабевает, начинает увеличиваться частота заболеваемости.
Вакцина против кори входит в состав дивакцины «корь + эпидемический паротит», или тривакцины «Приорикс» (корь + эпидемический паротит + краснуха). В развитых странах используют тетравакцину Приорикс-тетра (корь + эпидемический паротит + краснуха + ветряная оспа). Согласно российскому нацкалендарю прививок, вакцинация против кори проводится в 1 год (вводится одна доза) и в 6 лет (вводится вторая доза). Дополнительная вакцинация проводится женщинам, планирующим беременность, учителям, медицинским работникам, а также некоторым другим людям, имеющим, по роду своей профессии, высокий риск заражения корью.
Источник


