Вторичная надпочечниковая недостаточность при астме

Что такое надпочечниковая недостаточность?
Надпочечниковая недостаточность (гипокортицизм) возникает, когда надпочечники не вырабатывают достаточное количество гормона кортизола. У человека есть два надпочечника и расположены они чуть выше почек. Надпочечники взаимодействуют с гипоталамусом и гипофизом головного мозга. Кортизол помогает расщеплять жиры, белки и углеводы в организме. Эти органы также контролируют артериальное давление и влияют на работу иммунной системы.
Надпочечниковая недостаточность может быть первичной, вторичной или третичной:
- Первичная недостаточность надпочечников. Она известна как болезнь Аддисона. Возникает, если надпочечники повреждены и не производят достаточно гормонов кортизола и альдостерона. Такое состояние встречается редко, однако возникнуть может в любом возрасте.
- Вторичная надпочечниковая недостаточность. Данный тип недостаточности начинается, когда гипофиз не производит достаточного количества гормона АКТГ (адренокортикотропин). В результате надпочечники не вырабатывают достаточного количества кортизола.
- Третичная надпочечниковая недостаточность. Она появляется в результате, когда гипоталамус не производит достаточного количества кортикотропин-рилизинг-гормона (или кортикотропин-рилизинг-фактор, сокращённо КРГ). В результате гипофиз не производит достаточно гормона АКТГ.
Что вызывает надпочечниковую недостаточность?
Первичная недостаточность надпочечников чаще всего возникает, когда иммунная система нападает на здоровые клетки надпочечников по ошибке, воспринимая их чужеродными. Другие причины могут включать:
- рак надпочечников;
- грибковая инфекция;
- туберкулезная инфекция надпочечников;
- наследственные нарушения эндокринных желез.
Недостаток адренокортикотропного гормона (АКТГ и другие названия: кортикотропин, адренокортикотропин, кортикотропный гормон) приводит к вторичной надпочечниковой недостаточности. Это может произойти, если больной принимает определенные синтетические глюкокортикоидны в течение длительного времени из-за проблем со здоровьем. Например, людям с астмой или ревматоидным артритом может потребоваться долгий прием преднизолона. Другие причины включают:
- опухоли гипофиза (как доброкачественные, так и злокачественные);
- потеря кровотока в гипофизе;
- гипофиз удален или проводилась лучевая терапия гипофиза при лечении опухолей;
- удалены части гипоталамуса.
Симптомы надпочечниковой недостаточности

У больного могут быть слабовыраженные симптомы и признаки, если он находится в состоянии физического стресса. Симптомы у каждого человека будут разными. Человек может испытывать следующие признаки:
- слабость;
- усталость и недостаток энергии (апатия);
- головокружение;
- темная кожа, часто на лице, шее и тыльной стороне рук (только при болезни Аддисона);
- голубовато-черный цвет вокруг сосков, рта, прямой кишки, мошонки, влагалища или других мест (только при болезни Аддисона);
- потеря веса;
- потеря жидкости (обезвоживание);
- отсутствие аппетита;
- боль в мышцах;
- расстройство желудка (тошнота);
- рвота;
- понос;
- низкое кровяное давление;
- низкий уровень сахара;
- у женщин нерегулярные или отсутствие менструации.
Если не лечить, надпочечниковая недостаточность может осложниться и привести к:
- cильным болям в животе;
- крайней слабости;
- низкому кровяному давлению;
- почечной недостаточности;
- шоку.
Эти симптомы могут выглядеть как другие проблемы со здоровьем. Всегда обращайтесь к врачу для постановки диагноза.
Диагностика надпочечниковой недостаточности
Лечащий врач спросит о вашей истории болезни. Вам также понадобится сдать анализы. Тесты, которые могут диагностировать надпочечниковую недостаточность, включают:
- Анализы крови, мочи или слюны. Они могут показать уровень гормонов надпочечников и АКТГ, а также могут показать изменения уровня натрия и калия в крови.
- Визуальные исследования. К ним относятся рентгенография, ультразвуковое исследование и МРТ.
Лечение надпочечниковой недостаточности
Лечение будет зависеть от симптомов, возраста и общего состояния здоровья. Терапия также будет зависеть от того, насколько серьезным является состояние.
Вам нужно будет принимать гормоны, чтобы заменить те, которые не вырабатываются надпочечниками, в основном кортизол.
Болезнь Аддисона может быть смертельной. Лечение часто начинается с видения внутривенных жидкостей и лекарств, называемых кортикостероидами. Больной может принимать эти лекарства перорально или в/в. Возможно, больному придется принять их всю оставшуюся жизнь.
Пациенту также может потребоваться принимать другие лекарства (флудрокортизоны). Это может помочь поддерживать нормальный уровень натрия и калия в организме.
Каковы возможные осложнения надпочечниковой недостаточности?
У человека могут быть внезапные серьезные симптомы. Это называется острой надпочечниковой недостаточностью или аддисоновским кризисом. Она может произойти, когда тело находится в состоянии стресса. Состояние может возникнуть по многим причинам, таким как болезнь, лихорадка, операция или обезвоживание.
Также может возникнуть кризис, если вы прекратите прием кортикостероидов или резко снизите количество лекарств. Симптомы аддисоновского кризиса включают те же симптомы надпочечниковой недостаточности или болезни Аддисона. Если аддисоновский кризис не лечится, он может привести к:
- шоку;
- приступам;
- коме;
- летальному исходу.
Жизнь с надпочечниковой недостаточностью
Больной должен принимать лекарства, как предписано врачом. Также люди с надпочечниковой недостаточностью должны всегда иметь при себе медицинскую карту или спец. бирку, которая может гарантировать, что человек получит правильное лечение в случае крайней необходимости.
Во время путешествий всегда носите с собой запасной комплект кортизола.
Когда следует звонить своему врачу?
Любое состояние, которое вызывает стресс вашего тела, может повлиять на то, сколько лекарств вам нужно. Позвоните своему врачу, если:
- У вас есть какие-либо заболевания, особенно лихорадка, рвота или диарея.
- Вы забеременели.
- Вам нужна операция.
Немедленно обратитесь за медицинской помощью, если у вас появятся внезапные тяжелые симптомы (аддисоновский кризис).
Ключевые моменты о надпочечниковой недостаточности (болезнь Аддисона)
- Надпочечниковая недостаточность возникает, когда надпочечники не вырабатывают достаточное количество гормона кортизола. Есть 3 типа этого расстройства.
- Основной тип известен как болезнь Аддисона. Возникает редко, когда надпочечники не вырабатывают достаточное количество гормонов кортизола и альдостерона.
- Вторичный тип возникает, когда гипофиз не вырабатывает достаточное количество гормона АКТГ. Надпочечники тогда не производят достаточно кортизола.
- Третичный тип возникает, когда гипоталамус не производит достаточного количества кортикотропин-рилизинг-гормона. Тогда гипофиз не производит достаточно АКТГ.
- Легкие симптомы могут быть видны только тогда, когда человек находится в состоянии физического стресса. Другие симптомы могут включать слабость, усталость и недостаток энергии, а также потерю веса.
- Больному нужно будет принимать гормоны, чтобы заменить те, которые надпочечники не вырабатывают.
Прогноз
Прогноз варьируется в зависимости от различных этиологий, но, как правило, коррелирует с быстрой диагностикой и медицинской помощью. Летальных исход — это редкое явление, когда пациенты получают адекватную медицинскую помощь.
Заключение
Надпочечниковая недостаточность — это сложный и многофакторный синдром, который в клинической практике может быть трудно диагностирован, особенно в экстренных ситуациях и врачами-неспециалистами. Для обеспечения оптимального диагностическо-терапевтического подхода необходимо уделять большое внимание признакам и симптомам, зачастую неспецифическим, а иногда и недооцениваемым. Имеющиеся данные подчеркивают важность стандартизированного подхода для осознанного и надлежащего лечения, особенно детей, страдающих надпочечниковой недостаточностью.
Для предупреждения надпочечникового криза необходимо проведение адекватной заместительной гормональной терапии при хронической недостаточности коры надпочечников и других заболеваниях, требующих постоянного приема кортикостероидов.
Ни в коем случае нельзя самостоятельно прекращать приём кортикостероидов или снижать их дозировку. Необходимо постоянно поддерживать контакт с врачом-эндокринологом, который корректирует дозу лекарства в зависимости от физической активности и состояния здоровья пациента.
Источник
ВВЕДЕНИЕ: При муковисцидозе (М) ингаляционные кортикостероиды (ИКС) назначаются для уменьшения местной воспалительной реакции в лёгких и бронхах и изменения реактивности дыхательных путей. Однако длительный приём ИКС в больших дозах, за счёт всасывания вещества из лёгких и частично при проглатывании, может вызвать системные осложнения, такие как катаракта, остеопороз и гипоталамо-гипофизарно-надпочечниковую недостаточность (ГГНН). В настоящей статье приводятся данные обследования 17-летнего больного муковисцидозом, поступившего с острой энцефалопатией на фоне вторичной надпочечниковой недостаточности, обусловленной ингаляционной терапией флутиказоном.
СЛУЧАЙ: Пациент страдает муковисцидозом с поражением печени на фоне цирроза печени 2 степени, что привело к нарушению коагуляции, портальной гипертензии, варикозному расширению вен пищевода с хирургической коррекцией в 2007 и 2008 годах, хронической гипераммонемии и спленомегалии. Функция лёгких оставалась стабильной с ЖЕЛ — 3.0 л (86% от нормы) и ОФВ1- 2,5 л (85% от должного).
В мокроте были обнаружены псевдомонады. Кроме того была выявлена сенсибилизация к Aspergillus с повышением IgE и концентрацией антител 30,4 кЕ/л, к пыльце травы — 1,78 кЕ/л, положительный скарификационный тест на березу. Однако жалоб на сезонную аллергию не предъявлял.
Пациент с 9 летнего возраста ежедневно постоянно получал комбинированный ингаляционный препарат сальметерол/флутиказон 500 мкг из-за тяжелой бронхиальной гиперреактивности. Отмечались рецидивирующие инфекции дыхательных путей с одышкой и длительными приступами кашля, особенно ночного, и таким образом, для контроля симптомов были необходимы 250-1000 мкг препарата в день. В течение года реальная суточная доза препарата составляла 500-1000 мкг.
В 2008 году после долгой физической нагрузки (поездки на велосипеде) пациент почувствовал выраженную слабость. На следующий день был практически обессилен, а ночью несколько раз отмечалась рвота. Утром был госпитализирован с заторможенностью и обезвоживанием.
При осмотре: запах аммиака, дыхание типа Куссмауля, невнятная речь, тяжёлые расстройства концентрации внимания, оценка по шкале комы Глазго 11 баллов, не было признаков менингизма и характерного для гепатаргии крупноразмашистого постурального тремора. Гепатаргия — клинический синдром, развивающийся при тяжелой печеночной недостаточности и проявляющийся прогрессирующими расстройствами функций ЦНС вплоть до развития печеночной комы.
Артериальное давление 82/45 мм рт.ст., сатурация кислорода 97%. Лабораторные данные: NH4 85 мкмоль/л (норма <55), бикарбонаты 18,3 ммоль/л (норма 23-27), избыток оснований — 6,6 ммоль/л (от -2 до +2), натрий 125 ммоль/л (134-144), калий 4,7 ммоль/л (3.4-4.4), МНО- 1,5 (норма 1,0), билирубин 1,8 мг/дл (<1,1), ТТГ 6,2 мЕд/л ( <4,4), уровень тромбоцитов 73 тыс. (150-450).
Микробиологические исследования крови отрицательные. Электроэнцефалография (ЭЭГ) показала умеренное нарушение функции мозга с генерализацией активности мономорфных тета-волн. Визуализация мозга исключила внутричерепную патологию.
В отделении интенсивной терапии гипераммонемию в течение нескольких часов корригировали инфузией гидрохлорида аргинина, а гипонатриемию — введением физиологического солевого раствора. В течение 2 дней регрессировали симптомы энцефалопатии. Тем не менее, пациент все еще чувствовал сильную слабость. Не смотря на проводимую инфузионную терапию, сохранялось низкое содержание натрия крови — 130 ммоль/л. У пациента также отмечались гипотермия с минимальной ректальной температурой 35,8 °C.
Для исключения эндокринологической патологии исследовали гормоны крови, так выявлен низкий уровень кортизола и других гормонов. На 10 день госпитализации с подозрением на вторичную надпочечниковую недостаточность была начата терапия гидрокортизоном 15 мг/М2 поверхности тела и Fludrocortisone 0,05 мг дважды в день. Уровни электролитов и такие клинические симптомы, как усталость и уровень активности нормализовались в кратчайшие сроки.
Вскоре после выписки бронхиальная гиперреактивность вынудила вновь начать терапию ИКС. За период наблюдения при постоянном использовании флутиказона пациентом, не было признаков недостаточности надпочечников. В настоящее время больной принимает 17,5 мг гидрокортизона в день (12,1 мг/М2) в дополнение к ежедневным 5 мг преднизолона, во избежание отторжение трансплантата после пересадки печени в 2010 году.
ОБСУЖДЕНИЕ: Надпочечниковая недостаточность или адреналовый криз является опасным для жизни состоянием с высокой смертностью, особенно у детей и подростков. Физические нагрузки могут быть провоцирующим фактором, так как потребность в кортизоле повышается, как и при других стрессовых ситуациях. Обезвоживание может способствовать развитию энцефалопатии.
Интересно, что у пациента при обследовании выявлена гипонатриемия и гиперкалиемия, хотя это и нетипично для вторичной надпочечниковой недостаточности, что должно быть истолковано как признак дефицита минералокортикоидов. На уровень натрия также может повлиять ненормальная выработка антидиуретического гормона в результате снижения физиологического ингибирования глюкокортикоидами гипофизарного вазопрессина. Гипонатремическое обезвоживание также характерно для псевдо-Бартер синдрома, встречающегося только у младенцев и маленьких детей, часто в дебюте муковисцидоза.
В литературе было описано несколько случаев вторичной надпочечниковой недостаточности при применении ИКС. В немецких аннотациях на препарат не рекомендуется ежедневно использовать детям до 16 лет более 1000 мкг флутиказона в течение длительного времени. Есть сведения, что при ежедневном приёме флутиказона более 200 мкг развиваются системные побочные эффекты в виде нарушения роста костей. Тем не менее, доза флутиказона ≤ 500 мкг/день считается безопасной, в связи с низкой системной биодоступностью по сравнению со «старыми» ИКС, такими как беклометазон. Однако значительная липофильность больших доз флутиказона приводит к более высокой концентрации в тканях с длительным периодом полувыведения и кумуляцией. Эти данные фармакокинетики могут объяснить появление серьёзных осложнений при использовании флутиказона.
Тяжёлые заболевания печени, такие как цирроз, могут увеличить шансы развития надпочечникового криза за счёт низкого уровня кортизола. Кроме того, сам по себе цирроз печени также способствует развитию энцефалопатии.
ВЫВОД: Ингаляционные кортикостероиды, а именно использование флутиказона, в повышенных дозах в течение длительного срока могут приводить к системному эффекту. Снижения функции фермента CYP3A4 при патологии печени способствует системному воздействию препарата у больных муковисцидозом, а нарушение функции ЦНС может быть манифестацией надпочечниковой недостаточности.
C. Denne, A. E. Vogl-Voswinckel, A. Gruebl, S. Burdach. Adrenal Crisis Caused by Inhaled Fluticasone in an Adolescent with Cystic Fibrosis and Advanced Hepatopathy: A Case Report. Case Rep Pulmonol. 5 September 2012
Материал подготовила Ильич Е.А.
Источник
Надпочечниковая недостаточность – заболевание, возникающее вследствие недостаточной гормональной секреции коры надпочечников (первичная) или регулирующей их гипоталамо-гипофизарной системы (вторичная надпочечниковая недостаточность). Проявляется характерной бронзовой пигментацией кожных покровов и слизистых оболочек, резкой слабостью, рвотой, поносами, склонностью к обморокам. Ведет к расстройству водно-электролитного обмена и нарушению сердечной деятельности. Лечение надпочечниковой недостаточности включает устранение ее причин, заместительную терапию кортикостероидными препаратами, симптоматическую терапию.
Общие сведения
Надпочечниковая недостаточность – заболевание, возникающее вследствие недостаточной гормональной секреции коры надпочечников (первичная) или регулирующей их гипоталамо-гипофизарной системы (вторичная надпочечниковая недостаточность). Проявляется характерной бронзовой пигментацией кожных покровов и слизистых оболочек, резкой слабостью, рвотой, поносами, склонностью к обморокам. Ведет к расстройству водно-электролитного обмена и нарушению сердечной деятельности. Крайним проявлением надпочечниковой недостаточности является надпочечниковый криз.
Корковое вещество надпочечников вырабатывает глюкокортикостероидные (кортизол и кортикостерон) и минералокортикоидные (альдостерон) гормоны, регулирующие основные виды обмена в тканях (белковый, углеводный, водно-солевой) и адаптационные процессы организма. Секреторная регуляция деятельности коры надпочечников осуществляется гипофизом и гипоталамусом посредством секреции гормонов АКТГ и кортиколиберина.
Надпочечниковая недостаточность объединяет различные этиологические и патогенетические варианты гипокортицизма — состояния, развивающегося в результате гипофункции коры надпочечников и дефицита вырабатываемых ею гормонов.
Надпочечниковая недостаточность
Классификация надпочечниковой недостаточности
Недостаточность коры надпочечников может носить острое и хроническое течение.
Острая форма надпочечниковой недостаточности проявляется развитием тяжелого состояния — аддисонического криза, обычно представляющего собой декомпенсацию хронической формы заболевания. Течение хронической формы надпочечниковой недостаточности может быть компенсированным, субкомпенсированным или декомпенсированный.
Согласно начальному нарушению гормональной функции хроническую надпочечниковую недостаточность разделяют на первичную и центральную (вторичную и третичную).
Первичная недостаточность коры надпочечников (1-НН, первичный гипокортицизм, аддисонова или бронзовая болезнь) развивается в результате двустороннего поражения самих надпочечников, встречается более чем в 90% случаев, не зависимо от пола, чаще в зрелом и пожилом возрасте.
Вторичная и третичная надпочечниковая недостаточность встречаются гораздо реже и возникают вследствие недостатка секреции АКТГ гипофизом или кортиколиберина гипоталамусом, приводящих к атрофии коры надпочечников.
Причины надпочечниковой недостаточности
Первичная надпочечниковая недостаточность развивается при поражении 85-90% ткани надпочечников.
В 98% случаев причиной первичного гипокортицизма служит идиопатическая (аутоиммунная) атрофия коркового слоя надпочечников. При этом по неизвестным причинам в организме образуются аутоиммунные антитела к ферменту 21-гидроксилазе, разрушающие здоровые ткани и клетки надпочечников. Также у 60% пациентов с первичной идиопатической формой надпочечниковой недостаточности отмечаются аутоиммунные поражения других органов, чаще – аутоиммунный тиреоидит. Туберкулезное поражение надпочечников встречается у 1-2% пациентов и в большинстве случаев сочетается с туберкулезом легких.
Редкое генетическое заболевание – адренолейкодистрофия служит причиной первичной надпочечниковой недостаточности в 1-2% случаев. В результате генетического дефекта Х-хромосомы возникает недостаток фермента, расщепляющего жирные кислоты. Преимущественное накопление жирных кислот в тканях нервной системы и коры надпочечников вызывает их дистрофические изменения.
Крайне редко к развитию первичной надпочечниковой недостаточности приводят коагулопатии, опухолевые метастазы в надпочечники (чаще из легкого или молочной железы), двусторонний инфаркт надпочечников, ВИЧ-ассоциированные инфекции, двустороннее удаление надпочечника.
Предрасполагают к развитию атрофии коры надпочечников тяжелые нагноительные заболевания, сифилис, грибковые поражения и амилоидоз надпочечников, злокачественные опухоли, пороки сердца, использование некоторых лекарственных препаратов (антикоагулянтов, блокаторов стероидгенеза, кетоконазола, хлодитана, спиронолактона, барбитуратов) и т. д.
Вторичная надпочечниковая недостаточность вызывается деструктивными или опухолевыми процессами гипоталамо-гипофизарной области, приводящими к нарушению кортикотропной функции, в результате:
- опухолей гипоталамуса и гипофиза: краниофарингиомы, аденомы и др.;
- сосудистых заболеваний: кровоизлияния в гипоталамус или гипофиз, аневризма сонной артерии;
- гранулематозных процессов в области гипоталамуса или гипофиза: сифилис, саркоидоз, гранулематозный или аутоиммунный гипофизит;
- деструктивнотравматических вмешательств: лучевая терапия гипоталамуса и гипофиза, операции, длительное лечение глюкокортикоидами и т. д.
Первичный гипокортицизм сопровождается снижением секреции гормонов коры надпочечников (кортизола и альдоатерона), что приводит к нарушению обмена веществ и баланса воды и солей в организме. При дефиците альдостерона развивается прогрессирующее обезвоживание, обусловленное потерей натрия и задержкой калия (гиперкалиемия) в организме. Водно-электролитные расстройства вызывают нарушения со стороны пищеварительной и сердечно-сосудистой систем.
Уменьшение уровня кортизола снижает синтез гликогена, приводя к развитию гипогликемии. В условиях дефицита кортизола гипофиз начинает повышенно вырабатывать АКТГ и меланоцитостимулирующий гормон, вызывающий усиление пигментации кожи и слизистых. Различные физиологические стрессы (травмы, инфекции, декомпенсация сопутствующих заболеваний) вызывают прогрессирование первичной надпочечниковой недостаточности.
Вторичный гипокортицизм характеризуется только дефицитом кортизола (в результате недостатка АКТГ) и сохранением продукции альдостерона. Поэтому вторичная надпочечниковая недостаточность, по сравнению с первичной, протекает относительно легко.
Симптомы надпочечниковой недостаточности
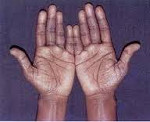
Ведущим критерием первичной хронической надпочечниковой недостаточности является гиперпигментация кожных покровов и слизистых оболочек, интенсивность которой зависит от давности и тяжести гипокортицизма. Вначале более темную окраску приобретают открытые участки тела, подверженные солнечному облучению, — кожа лица, шеи, рук, а также участки, имеющие в норме более темную пигментацию, — ареолы сосков, наружные половые органы, мошонка, промежность, подмышечные области. Характерным признаком является гиперпигментация ладонных складок, заметная на фоне более светлой кожи, потемнение участков кожи, в большей степени соприкасающихся с одеждой. Цвет кожи варьирует от легкого оттенка загара, бронзового, дымчатого, грязной кожи до диффузно-темного. Пигментация слизистых оболочек (внутренней поверхности щек, языка, неба, десен, влагалища, прямой кишки) синевато-черной окраски.
Реже встречается надпочечниковая недостаточность с мало выраженной гиперпигментацией — «белый аддисонизм». Нередко на фоне участков гиперпигментации у пациентов обнаруживаются беспигментные светлые пятна – витилиго, размером от мелких до крупных, неправильной формы, выделяющиеся на более темной коже. Витилиго встречается исключительно при аутоиммунном первичном хроническом гипокортицизме.
У пациентов с хронической надпочечниковой недостаточностью снижается масса тела от умеренного похудания (на 3-5 кг) до значительной гипотрофии (на 15-25 кг). Отмечаются астения, раздражительность, депрессия, слабость, вялость, вплоть до потери трудоспособности, снижение полового влечения. Наблюдается ортостатическая (при резком изменении положения тела) артериальная гипотензия, обморочные состояния, вызываемые психологическими потрясениями и стрессами. Если до развития надпочечниковой недостаточности у пациента в анамнезе присутствовала артериальная гипертензия, АД может быть в пределах нормы. Практически всегда развиваются расстройства пищеварения — тошнота, понижение аппетита, рвота, боль в эпигастрии, жидкий стул или запоры, анорексия.
На биохимическом уровне происходит нарушение белкового (снижение синтеза белка), углеводного (снижение уровня глюкозы натощак и плоская сахарная кривая после глюкозной нагрузки), водно-солевого (гипонатриемия, гиперкалиемия) обменов. У пациентов отмечается выраженное пристрастие к употреблению соленой пищи, вплоть до употребления чистой соли, связанное с нарастающей потерей солей натрия.
Вторичная надпочечниковая недостаточность протекает без гиперпигментации и явлений недостаточности альдостерона (артериальной гипотонии, пристрастия к соленому, диспепсии). Для нее характерны неспецифические симптомы: явления общей слабости и приступов гипогликемии, развивающихся через несколько часов после еды.
Осложнения надпочечниковой недостаточности
Наиболее грозным осложнением хронического гипокортицизма при не проводимом или неправильном лечении является надпочечниковый (аддисонический) криз – резкая декомпенсация хронической надпочечниковой недостаточности с развитием коматозного состояния. Аддисонический криз характеризуется резчайшей слабостью (вплоть до состояния прострации), падением артериального давления (вплоть до коллапса и потери сознания), неукротимой рвотой и жидким стулом с быстрым нарастанием обезвоживания организма, запахом ацетона изо рта, клоническими судорогами, сердечной недостаточностью, еще большей пигментацией кожных покровов.
Острая надпочечниковая недостаточность (аддисонический криз) по преобладанию симптомов может протекать в трех клинических формах:
- сердечно-сосудистой, при которой доминируют нарушения кровообращения: бледность кожи, акроцианоз, похолодание конечностей, тахикардия, артериальная гипотония, нитевидный пульс, коллапс, анурия;
- желудочно-кишечной, напоминающей по симптоматике признаки пищевой токсикоинфекции или клинику острого живота. Возникают спастические боли в животе, тошнота с неукротимой рвотой, жидкий стул с кровью, метеоризм.
- нервно-психической, с преобладанием головной боли, менингеальных симптомов, судорог, очаговой симптоматики, бреда, заторможенности, ступора.
Аддисонический криз трудно поддается купированию и может вызвать гибель пациента.
Диагностика надпочечниковой недостаточности
Диагностику надпочечниковой недостаточности начинают с оценки анамнеза, жалоб, физикальных данных, выяснения причины гипокортицизма. Проводят УЗИ надпочечников. О первичной надпочечниковой недостаточности туберкулезного генеза свидетельствует наличие кальцинатов или очагов туберкулеза в надпочечниках; при аутоиммунной природе гипокортицизма в крови присутствуют аутоантитела к надпочечниковому антигену21-гидроксилазе. Дополнительно для выявления причин первичной надпочечниковой недостаточности может потребоваться МРТ или КТ надпочечников. С целью установления причин вторичной недостаточности коры надпочечник КТ и МРТ головного мозга.
При первичной и вторичной надпочечниковой недостаточности наблюдается снижение в крови кортизола и уменьшение суточного выделения свободного кортизола и 17-ОКС с мочой. Для первичного гипокортицизма характерно повышение концентрации АКТГ, для вторичного – его уменьшение. При сомнительных данных за надпочечниковую недостаточность проводят стимуляционный тест с АКТГ, определяя содержание кортизола в крови через полчаса и час после введения адренокортикотропного гормона. Повышение уровня кортизола менее чем на 550 нмоль/л (20 мкг/дл) свидетельствует о недостаточности надпочечников.
Для подтверждения вторичной недостаточности коры надпочечников применяют пробу инсулиновой гипогликемии, вызывающей в норме значительный выброс АКТГ и последующее повышение секреции кортизола. При первичной надпочечниковой недостаточности в крови определяются гипонатриемия, гиперкалиемия, лимфоцитоз, эозинофилия и лейкопения.
Лечение надпочечниковой недостаточности
Современная эндокринология обладает эффективными методами лечения надпочечниковой недостаточности. Выбор метода лечения зависит прежде всего от причины возникновения заболевания и преследует две цели: ликвидацию причины надпочечниковой недостаточности и замещение гормонального дефицита.
Устранение причины надпочечниковой недостаточности включает медикаментозное лечение туберкулеза, грибковых заболеваний, сифилиса; противоопухолевую лучевую терапию на область гипоталамуса и гипофиза; оперативное удаление опухолей, аневризм. Однако при наличии необратимых процессов в надпочечниках, гипокортицизм сохраняется и требует пожизненного проведения заместительной терапии гормонами коры надпочечников.
Лечение первичной надпочечниковой недостаточности проводят глюкокортикоидными и минералокортикоидными препаратами. При легких проявлениях гипокортицизма назначаются кортизон или гидрокортизон, при более выраженных — комбинация преднизолона, кортизона ацетата или гидрокортизон с минералокортикоидами (дезоксикортикостерона триметилацетат, ДОКСА — дезоксикортикостерона ацетат). Эффективность терапии оценивается по показателям артериального давления, постепенному регрессу гиперпигментации, прибавке массы тела, улучшению самочувствия, исчезновению диспепсии, анорексии, мышечной слабости и т. д.
Гормональная терапия у пациентов с вторичной надпочечниковой недостаточностью проводится только глюкокортикоидами, т. к. секреция альдостерона сохранена. При различных стрессовых факторах (травмах, операциях, инфекциях и др.) дозы кортикостероидов увеличивают в 3-5 раз, при беременности незначительное увеличение дозы гормонов возможно лишь во втором триместре.
Назначение анаболических стероидов (нандролон) при хронической надпочечниковой недостаточности показано и мужчинам, и женщинам курсами до 3-х раз в год. Пациентам с гипокортицизмом рекомендовано соблюдение диеты, обогащенной белком, углеводами, жирами, солями натрия, витаминами В и С, но с ограничением солей калия. Для купирование явлений аддисонического криза проводят:
- регидратационную терапию изотоническим раствором NaCl в объеме 1,5-2,5 л в сутки в сочетании с 20 % р-ром глюкозы;
- внутривенную заместительную терапию гидрокортизоном или преднизолоном с постепенным снижением дозы по мере стихания явлений острой надпочечниковой недостаточности;
- симптоматическую терапию заболеваний, приведших к декомпенсации хронической надпочечниковой недостаточности (чаще антибактериальную терапию инфекций).
Прогноз и профилактика надпочечниковой недостаточности
В случае своевременного назначения адекватной гормонально-заместительной терапии течение надпочечниковой недостаточности относительно благоприятное. Прогноз у пациентов с хроническим гипокортицизмом во многом определяется профилактикой и лечением надпочечниковых кризов. При сопутствующих заболеванию инфекциях, травмах, хирургических операциях, стрессах, желудочно-кишечных расстройствах необходимо немедленное увеличение дозы назначенного гормона.
Необходимо активное выявление и постановка на диспансерный учет у эндокринолога пациентов с надпочечниковой недостаточностью и лиц группы риска (длительно принимающих кортикостероиды при различных хронических заболеваниях).
Источник