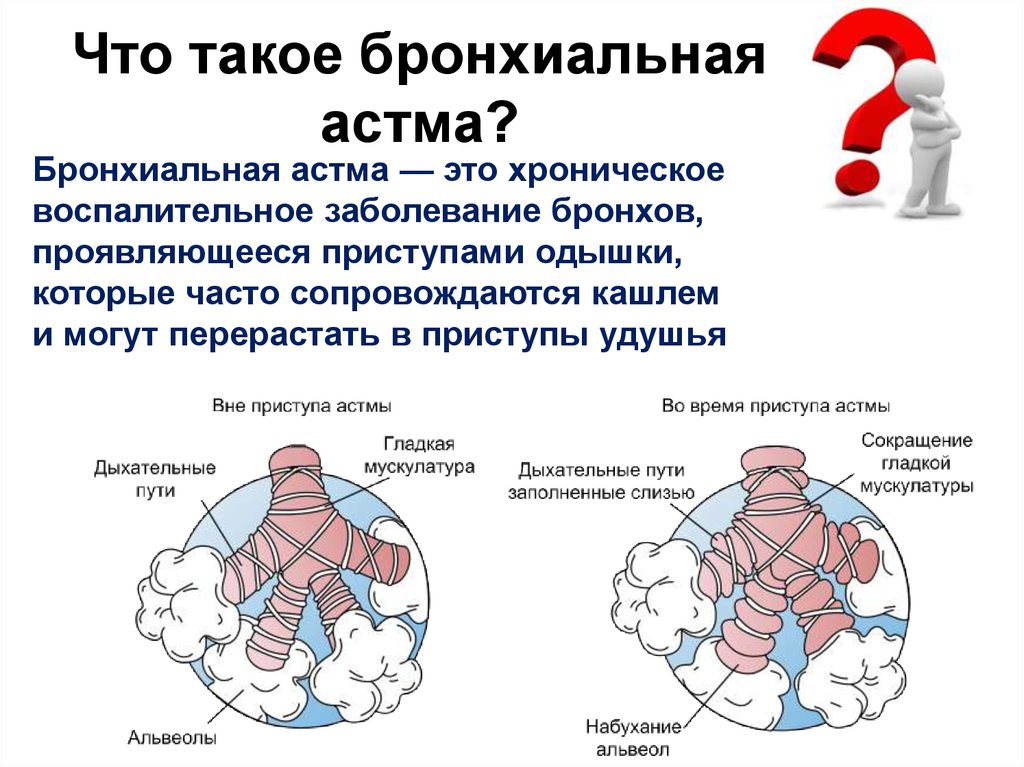
Выявление факторов риска бронхиальной астмы

Бронхиальная астма — хроническое воспалительное заболевание дыхательных путей. При наличии предрасположенности это воспаление вызывает повторяющиеся приступы кашля, хрипов, возникает чувство сдавления в груди, дыхание затруднено.
Воспаление делает респираторный тракт чувствительным к аллергенам, химическим раздражителям, табачному дыму, холодному воздуху или физической нагрузке. При их воздействии возникают отек и спазм дыхательных путей, в них вырабатывается в повышенном количестве слизь и они становятся гиперчувствительными к внешнему воздействию. Возникающая при этом бронхиальная обструкция обратима (однако у некоторых больных не полностью) как спонтанно, так и под влиянием лечения. Если проводится адекватное лечение бронхиальной астмы, воспаление может уменьшиться на длительное время, а частота возникновения симптомов болезни стать минимальной: исчезают также сопутствующие проблемы, связанные с бронхиальной астмой.
Выявление факторов риска и осуществление контроля за ними
Обнаружение и контроль триггеров (факторов риска, вызывающих обострение астмы) очень важно для успешного лечения астмы. Среди аллергенов, рассматриваемых как триггеры, наиболее распространенными являются домашний пылевой клещ, табачный дым, шерсть животных, аллергены тараканов, пыльца, а также дым от сгорания дров. К другим частым триггерам относят вирусную инфекцию и физическую нагрузку.
Домашний пылевой клещ — наиболее важный компонент домашней пыли. Клещи имеют очень маленькие размеры и не видны невооруженным глазом. Они не вызывают и не передают никаких болезней, питаются выделениями кожи человека и обнаруживаются в матрасах, диванах, стульях, креслах и т. п. Особенно быстро они размножаются в сыром и душном помещении. Экспозиция аллергенов домашней пыли в раннем детском возрасте способствует развитию астмы. Методы борьбы: постельное белье и одеяла следует регулярно (раз в неделю) стирать в горячей воде (более 55°С) или просушивать на солнце. Убедитесь, что матрасы и подушки имеют воздухонепроницаемые покрытия, не позволяющие клещу проникать через них. Уберите ковры, особенно из спален. Уберите обитую тканью мебель. Стирайте занавеси и мягкие игрушки ребенка.
Аллергены животных, покрытых шерстью (грызуны, кошки, собаки), могут явиться факторами риска астмы. Методы борьбы: удалите животных из дома или хотя бы из спальни. Если животное живет в доме и его нельзя удалить, то может помочь еженедельное его мытье.
Табачный дым является фактором риска, если больной курит или вдыхает табачный дым от окружающих. Курение увеличивает риск сенсибилизации у детей (особенно у детей до года) и может усиливать тяжесть симптомов у детей, которые уже больны астмой. Методы борьбы: не курите. Родители больных астмой детей не должны курить, по крайне мере в комнате ребенка. Не берите ребенка в общественные места, где курят. Естественно, больные астмой не должны курить.
Аллерген таракана является наиболее частым триггером астмы в некоторых регионах. Методы борьбы: регулярно и тщательно убирать квартиру; использовать пестициды, но больной бронхиальной астмой не должен присутствовать при распылении пестицидов в аэрозолях; проветривать квартиру до прихода больного.
Плесень и другие грибковые споры и пыльца являются частицами растений, которые часто вызывают симптомы астмы. Методы борьбы: при высокой концентрации пыльцы и спор в воздухе закрыть окна и двери и находиться в помещении. Эти меры уменьшают контакт, хотя полностью избежать контакта с пыльцой и плесенью невозможно. Может помочь использование кондиционера, если своевременно очищать его внутренние и наружные части.
Дым при сжигании дров и другие домашние воздушные химические вещества являются источником раздражающих частиц. Методы борьбы: выводить все дымоходы наружу и хорошо проветривать комнаты; избегать использования бытовых аэрозолей, в том числе для полировки.
Простуды и респираторные вирусные инфекции могут вызывать бронхиальную астму, особенно у детей. Методы борьбы: обеспечивать ежегодную противогриппозную вакцинацию больных астмой в среднетяжелой и тяжелой форме. При первых симптомах простуды лечить ингаляционными b2-агонистами короткого действия, рано начинать терапию пероральными глюкокортикостероидами (в таблетках и сиропе). Продолжать противовоспалительное лечение в течение нескольких недель, чтобы обеспечить полный контроль симптомов заболевания. Усиление симптомов бронхиальной астмы может сохраняться в течение нескольких недель после перенесенной инфекции.
Физическая активность является частым триггером у большинства больных бронхиальной астмой. Методы борьбы: при правильно подобранном лечении большинство больных бронхиальной астмой могут в полной мере переносить физические нагрузки, включая бег и другие спортивные упражнения. Разминки и тренировки также способствуют уменьшению симптомов астмы. В отличие от других триггеров физической активности избегать не следует.
Когда необходимо обращаться за медицинской помощью?
К ситуациям, когда необходимо обратиться за профессиональной высококвалифицированной помощью, относится нарастание следующих проявлений заболевания:
- Усиление бронхиальной симптоматики, а также ее сохранение после применения 2 ингаляций лекарственного средства, расширяющего бронхи.
- Возникновение сильной одышки, свистящего дыхания и сильного спастического кашля, сопровождающегося чувством тяжести в грудной клетке.
- Возможное затруднение речевого произношения, характеризующееся невозможностью проговаривания некоторых слов и даже предложений.
- Показаниями к обращению за экстренной помощью служат повышенная сонливость, а также спутанность сознания.
- Появление цианоза носогубного треугольника и посинение ногтевых фаланг.
- Появление учащенного пульса (более 100 ударов в течение 1 минуты).
- Шумное дыхание, сопровождающееся напряжением грудной клетки и втягиванием при вдохе кожи в области шеи и межреберных промежутках.
Профилактика бронхиальной астмы
Для того чтобы избежать развития заболевания требуется придерживаться определенных правил, а именно: соблюдать чистоту и порядок в месте проживания; не заводить домашних питомцев; соблюдать элементарные правила гигиены; для уборки применять только гипоаллергенные чистящие и моющие средства; избавиться от такой пагубной привычки, как курение; правильно и регулярно питаться; воздержаться от использования освежителей воздуха и аэрозольных средств гигиены; принимать медикаментозные препараты исключительно по назначению доктора; вести активный образ жизни. Важно помнить! Первичная профилактика астмы предусматривает своевременное лечение острых респираторных заболеваний!
ГБУЗ «Центр медицинской профилактики» министерства здравоохранения Краснодарского края.
Источник
Факторы, влияющие на риск развития бронхиальной астмы, можно разделить на факторы, обусловливающие развитие астмы, и факторы, провоцирующие появление симптомов астмы. Некоторые факторы относятся к обеим группам.
В первую группу входят внутренние факторы (в первую очередь, генетические), ко второй обычно относятся внешние факторы. Однако механизмы влияния этих факторов на развитие и проявления бронхиальной астмы являются сложными и взаимозависимыми. Например, предрасположенность к бронхиальной астме, вероятно, определяется как взаимодействием генов между собой, так и их взаимодействием с внешними факторами. Кроме того, появляются данные о том, что особенности развития – например, созревание системы иммунного ответа и сроки контакта с возбудителями инфекций в первые годы жизни ребенка – также являются важными факторами, влияющими на риск развития бронхиальной астмы у генетически предрасположенных лиц.
Кроме того, некоторые характеристики, хотя и не являются причинными факторами бронгхиальной астмы, связаны с повышенным риском астмы. Выраженные расовые и этнические различия в распространенности бронхиальной астмы отражают существующие генетические различия в сочетании с существенным влиянием социально-экономических факторов и окружающей среды. В свою очередь, наличие взаимосвязи между бронхиальной астмой и социально-экономическим статусом (в частности, бронхиальная астма больше распространена в развитых странах, чем в развивающихся; среди мало-обеспеченных слоев населения в развитых странах, чем среди обеспеченных; слоев населения в развивающихся странах), вероятно, отражает различия в образе жизни, например в уровне контакта с аллергенами, а также в доступности медицинской помощи и т.п.
Значительная часть информации о факторах риска бронхиальной астмы была получена в исследованиях, включавших маленьких детей. Факторы риска развития бронхиальной астмы у взрослых, особенно развития у пациентов, которые не страдали бронхиальной астмой в детстве, изучены хуже.
Отсутствие четкого определения бронхиальной астмы создает значительные трудности при изучении роли различных факторов риска в развитии этого многокомпонентного заболевания, потому что в определении бронхиальной астмы используются такие понятия, которые сами являются результатом сложных взаимодействий генетических и внешних факторов и, следовательно, представляют собой как характеристики бронхиальной астмы, так и факторы риска развития этого заболевания.
ВНУТРЕННИЕ ФАКТОРЫ
Генетические факторы. Наследственный компонент участвует в патогенезе бронхиальной астмы, но весьма сложным образом. В настоящее время показано, что в патогенезе бронхиальной астмы участвуют многочисленные гены, причем в различных этнических группах эти гены могут быть разными. Поиск генов, связанных с развитием бронхиальной астмы, сосредоточился на четырех крупных областях: выработка аллерген — специфических антител класса IgE (атопия); проявление бронхиальной гиперреактивности; образование медиаторов воспаления, например цитокинов, хемокинов и факторов роста; определение соотношения между Th1- и Th2-опосредованными типами иммунного ответа (согласно гигиенической гипотезе развития бронхиальной астмы).
Исследования семей и анализ взаимосвязей в исследованиях «случай–контроль» позволили выявить многочисленные зоны хромосом, связанные с предрасположенностью к развитию бронхиальной астмы. Однако поиск специфического гена (или генов), участвующего в формировании предрасположенности к атопии или бронхиальной астме, продолжается, так как имеющиеся результаты противоречивы. Помимо генов, определяющих предрасположенность к бронхиальной астме, существуют гены, связанные с ответом на лечение противоастматическими препаратами. Эти генетические маркеры, вероятно, будут представлять большую важность не только как факторы риска в патогенезе бронхиальной астмы, но и как факторы, определяющие ответ на терапию астмы.
Ожирение. Показано, что ожирение также является фактором риска бронхиальной астмы. Определенные медиаторы, в частности лептин, могут влиять на функцию дыхательных путей и увеличивать вероятность развития бронхиальной астмы.
Пол. Мужской пол является фактором риска БА у детей. У детей в возрасте младше 14 лет распространенность БА почти в два раза выше у мальчиков, чем у девочек. По мере взросления половые различия сглаживаются, и у взрослых распространенность бронхиальной астмы у женщин превосходит распространенность у мужчин. Причины таких половых различий не установлены. Однако размеры легких при рождении у мальчиков меньше, чем у девочек, у взрослых наблюдается обратное соотношение.
Внешние факторы, влияющие на риск развития бронхиальной астмы, нередко являются также стимулами, провоцирующими появление симптомов заболевания, – так, профессиональные сенсибилизаторы относятся к обеим категориям. Однако существуют некоторые важные факторы, провоцирующие появление симптомов бронхиальной астмы (например, загрязнение воздуха и некоторые аллергены), которые напрямую не связаны с развитием бронхиальной астмы.
Аллергены. Хотя хорошо известно, что аллергены помещений и внешние аллергены могут вызывать обострения бронхиальной астмы, их специфическая роль в развитии бронхиальной астмы не вполне ясна. Когортные исследования детей с момента рождения показали, что сенсибилизация к аллергенам клеща домашней пыли, перхоти кошек и собак и грибку рода Aspergillus является независимым фактором риска симптомов, напоминающих астматические, у детей в возрасте до 3 лет. Однако взаимосвязь между контактом с аллергеном и сенсибилизацией у детей носит непрямой характер. Она зависит от вида аллергена, дозы, длительности контакта, возраста ребенка и, вероятно, генетической предрасположенности.
Показано, что для некоторых аллергенов, например, аллергенов клещей домашней пыли и тараканов, частота сенсибилизации прямо коррелирует с длительностью контакта. Хотя, по некоторым данным, аллергены клеща домашней пыли могут обусловливать развитие бронхиальной астмы. Показано, что присутствие в доме тараканов является важным фактором аллергической сенсибилизации, особенно в городских домах. Что касается собак и кошек, то в некоторых эпидемиологических исследованиях отмечено, что ранний контакт с этими животными может защищать ребенка от аллергической сенсибилизации или развития бронхиальной астмы, но в других исследованиях высказывается предположение, что такие контакты могут увеличить риск аллергической сенсибилизации. Этот вопрос остается нерешенным.
У детей, выросших в сельской местности, отмечается сниженная частота развития бронхиальной астмы, что может быть связано с наличием в окружающей среде эндотоксина.
Инфекции. C формированием астматического фенотипа связывают различные вирусные инфекции в младенческом возрасте. Респираторно-синцитиальный вирус (РСВ) и вирус парагриппа формируют симптоматическую картину (включая бронхиолит), во многом напоминающую проявления бронхиальной астмы у детей. Данные ряда длительных проспективных исследований, включавших детей, госпитализированных с подтвержденной РСВ-инфекцией, показали, что примерно у 40% из них сохраняются свистящие хрипы или развивается бронхиальная астма в старшем возрасте. С другой стороны, имеются сведения о том, что определенные респираторные инфекции, перенесенные в раннем детском возрасте, в том числе корь и иногда даже РСВ-инфекция, могут защищать от развития бронхиальной астмы. Существующая информация не позволяет сделать определенные выводы.
В соответствии с «гигиенической гипотезой» развития бронхиальной астмы считается, что контакт с инфекциями в раннем детстве способствует развитию иммунной системы ребенка по «неаллергическому» пути, следствием чего является снижение риска бронхиальной астмы и других аллергических заболеваний. Несмотря на то, что изучение гигиенической гипотезы должно быть продолжено, этот механизм может объяснять выявленную взаимосвязь между размером семьи, порядком рождений, посещением детского сада и риском развития бронхиальной астмы. Так, например, у маленьких детей, имеющих братьев и сестер или посещающих детский сад, отмечается повышенный риск инфекций, однако в течение дальнейшей жизни они защищены от развития аллергических заболеваний, в том числе бронхиальной астмы.
Профессиональные сенсибилизаторы. Известно свыше 300 веществ, взаимосвязанных с развитием профессиональной бронхиальной астмы, которую определяют как бронхиальную астму, обусловленную контактом с аллергеном на рабочем месте. К профессиональным сенсибилизаторам относятся вещества с низким молекулярным весом и высокой активностью, например изоцианаты – ирританты, способные вызывать бронхиальную гиперреактивность; соли платины, известные своей аллергенностью, а также сложные биологические вещества растительного и животного происхождения, стимулирующие выработку IgE.
Профессиональной бронхиальной астмой, главным образом, заболевают взрослые: по оценкам, профессиональные сенсибилизаторы служат причиной примерно каждого десятого случая бронхиальной астмы у взрослых трудоспособного возраста. Бронхиальная астма является самым частым профессиональным заболеванием органов дыхания в индустриальных странах. Области деятельности, для которых характерен высокий риск развития профессиональной бронхиальной астмы, включают
сельское хозяйство
,
малярное дело
,
уборку/чистку
и
производство пластмасс
.
В большинстве случаев профессиональная бронхиальная астма развивается при участии иммунологических механизмов после латентного периода продолжительностью от нескольких месяцев до нескольких лет после начала контакта с аллергеном. В ее основе лежат IgE-опосредованные и клеточные аллергические реакции.
Предполагается, что для многих профессиональных сенсибилизаторов существуют концентрации, превышение которых резко повышает риск сенсибилизации. Однако пока не известны факторы, которые бы объясняли, почему в ответ на контакт с одним и тем же аллергеном у одних людей развивается профессиональная бронхиальная астма, а у других нет.
Контакт с ингаляционными ирритантами в очень высокой концентрации может привести к развитию «бронхиальной астмы, индуцированной ирритантами» даже у лиц без атопии. Наличие атопии и курение табака может увеличивать риск профессиональной сенсибилизации, однако проведение массовых обследований с целью выявления атопии не имеет существенного значения для профилактики профессиональной бронхиальной астмы. Самым важным методом предотвращения развития профессиональной бронхиальной астмы является устранение или уменьшение контакта с профессиональными сенсибилизаторами.
!!! Курение табака.
У пациентов с бронхиальной астмой курение табака сопровождается ускоренным ухудшением функции легких, увеличением степени тяжести бронхиальной астмы, может приводить к снижению ответа на лечение ингаляционными и системными глоюкокортикостероидами, а также уменьшает вероятность достижения контроля над бронхиальной астмой.
Воздействие табачного дыма в пренатальном и постнатальном периоде сопровождается умеренно выраженными неблагоприятными эффектами, в том числе повышенным риском появления астмоподобных симптомов в раннем детстве. Однако данные о повышении риска аллергических заболеваний неоднозначны. Неблагоприятные эффекты курения матери до рождения ребенка сложно отделить от эффектов курения после рождения.
Загрязнение воздуха внутри и снаружи помещений. Данные о роли внешнего загрязнения воздуха вразвитии бронхиальной астмы остаются противоречивыми. У детей,выросших в условиях загрязнения воздуха, отмечается сниженная функция легких, однако взаимосвязь этого снижения с развитием бронхиальной астмы не установлена.Показана взаимосвязь между развитием обострений бронхиальной астмы и увеличением степени загрязненности воздуха; причем обострения могли развиваться в ответ как на общее повышение загрязненности воздуха, так и на увеличение концентрации специфических аллергенов, к которым сенсибилизированы пациенты.
Роль поллютантов в развитии бронхиальной астмы изучена недостаточно. Аналогичные взаимосвязи были выявлены между обострениями бронхиальной астмы и уровнями поллютантов помещений, например дыма и гари от газовых плит и органического топлива, используемого для обогрева помещений иприготовления еды; плесени и продуктов жизнедеятельности тараканов.
Питание. Значение питания, в особенности грудного вскармливания, для развития бронхиальной астмы изучалось в многочисленных исследованиях. В целом показано, что у детей, вскармливавшихся детским питанием на основе цельного коровьего молока или соевого белка, частота свистящих хрипов в раннем детстве была выше, чем у детей, получавших грудное молоко.
По некоторым данным, можно предположить, что определенные особенности питания в западных странах, например, повышенное потребление продуктов высокой степени обработки и сниженное – антиоксидантов (в виде фруктов и овощей), увеличенное поступление полиненасыщенной жирной кислоты (в составе маргарина и растительных масел) и сниженное – полиненасыщенной жирной кислоты (в составе жирных сортов рыбы), также играют роль в росте частоты бронхиальной астмы и атопических заболеваний в последние годы.
Оригинал взят здесь
Источник